Describir las características de los pacientes y las fracturas femorales periprotésicas sobre hemiartroplastias, y realizar un análisis del tratamiento a partir de sus resultados.
Material y métodoEstudio observacional, longitudinal y retrospectivo de una serie de 17 pacientes con fracturas femorales periprotésicas sobre hemiartroplastias de cadera. Catorce se trataron quirúrgicamente. Se analizaron las características de los pacientes y de las fracturas y los resultados del tratamiento en términos de complicaciones, mortalidad y funcionalidad.
ResultadosEl 82% de los pacientes fueron mujeres, la edad media fue de 86 años y el índice ASA de 15 de ellos fue 3 o 4. Diez fracturas fueron de tipo B. Se registraron 8 complicaciones generales, una infección profunda, una movilización de la hemiartroplastia no recambiada y 2 seudoartrosis. Consolidaron el 85% de las fracturas y solo 5 pacientes recuperaron la función previa al traumatismo. Al final del estudio habían fallecido 9 pacientes (53%).
DiscusiónEl tratamiento de las fracturas periprotésicas sobre hemiartroplastias, cuya frecuencia aumentará en los próximos años, es difícil.
ConclusionesLas fracturas femorales periprotésicas sobre hemiartroplastias son más frecuentes en mujeres próximas a los 90 años y suelen ocurrir en pacientes con importante morbilidad. La indicación de su tratamiento no debe basarse solo en la clasificación de Vancouver que, aunque fiable, simple y reproducible, no deja de ser una guía para decidir el mejor tratamiento en un paciente a menudo frágil. Cuando aquel sea quirúrgico, la planificación preoperatoria es fundamental.
To describe the characteristics of patients with periprosthetic femoral fractures after hemiarthroplasty and analyze their treatment.
Material and methodAn observational, longitudinal, retrospective study was conducted on a series of 17 patients with periprosthetic femoral fractures after hip hemiarthroplasty. Fourteen fractures were treated surgically. The characteristics of patients, fractures and treatment outcomes in terms of complications, mortality and functionality were analyzed.
ResultsThe large majority (82%) of patients were women, the mean age was 86 years and with an ASA index of 3 or 4 in 15 patients. Ten fractures were type B. There were 8 general complications, one deep infection, one mobilization of a non-exchanged hemiarthroplasty, and 2 non-unions. There were 85% consolidated fractures, and only 5 patients recovered the same function prior to the injury. At the time of the study 9 patients had died (53%).
DiscussionPeriprosthetic femoral fractures after hemiarthroplasty will increase in the coming years and their treatment is difficult.
ConclusionPeriprosthetic femoral fractures after hemiarthroplasty are more common in women around 90 years-old, and usually occur in patients with significant morbidity. Although the Vancouver classification is reliable, simple and reproducible, it is only a guide to decide on the best treatment in a patient often fragile. The preoperative planning is essential when deciding a surgical treatment.
Las fracturas de fémur con algún material implantado previamente son relativamente frecuentes. Entre ellas, las periprotésicas en pacientes con prótesis de cadera o rodilla son mayoría y su incidencia es cada vez mayor debido a que cada vez se implantan más artroplastias por el envejecimiento y las mayores demandas de la población. El incremento de las fracturas osteoporóticas de cadera por el mismo motivo es otra razón. El tratamiento de todas ellas es difícil y supone un reto para los equipos multidisciplinarios ortogeriátricos, que tienen que atender a las exigencias de la fractura en un contexto, a menudo, de fragilidad local y general.
La incidencia global de fracturas femorales periprotésicas en pacientes con prótesis totales de cadera se estima en torno al 1-6%, con cifras del 1% entre las primarias y del 2-6% entre las de revisión, siempre más si no son cementadas1–5. Las publicaciones al respecto son numerosas y la mayoría hacen referencia a pacientes con prótesis totales, cuando no agrupan a pacientes con prótesis totales y hemiartroplastias, o fracturas postoperatorias con intraoperatorias. Las fracturas femorales postoperatorias periprotésicas sobre hemiartroplastias han sido estudiadas de forma particular en pocas ocasiones. De hecho, en las revisiones sobre el tema de Marsland y Lears5, Giannoudis et al.3 y Schwarzkopf et al.4, que suman un total de 246 referencias bibliográficas, solo hay una que hace referencia expresa en su título a las fracturas periprotésicas sobre hemiartroplastias. La cita en cuestión, por otra parte, se remonta al año 19866.
Las hemiartroplastias o prótesis parciales de cadera están indicadas en fracturas desplazadas del cuello del fémur o como rescate de una osteosíntesis fallida en una fractura del mismo tipo. Es controvertida la utilidad de la bipolaridad de la cabeza7 y la edad del paciente en la que va a implantarse, teniendo en cuenta que las prótesis totales deparan mejores resultados que las parciales. Las cementadas, por su parte, se prefieren a las no cementadas porque también consiguen mejores resultados funcionales8. En nuestro Servicio, si bien no de forma estricta y atendiendo al estado general del paciente y su comorbilidad, solemos indicar la hemiartroplastia, siempre cementada, en pacientes de edad superior a la media de supervivencia esperada en la población de nuestra región, reservando el modelo monopolar de Thompson para los pacientes de mayor edad y con peor estado general o funcional. Con respecto a la esperanza de vida de la población castellano-leonesa, en la actualidad se calcula en 81 años para los varones y 83 para las mujeres.
Por todo lo anteriormente expuesto y considerando las características demográficas de la población de nuestro entorno, que nos permitieron trabajar con una muestra que estimamos suficiente y relativamente homogénea, realizamos este estudio, que pretendió: 1) describir las características de los pacientes y las fracturas femorales periprotésicas sobre hemiartroplastias y 2) realizar un análisis crítico de los tratamientos practicados a partir de sus resultados.
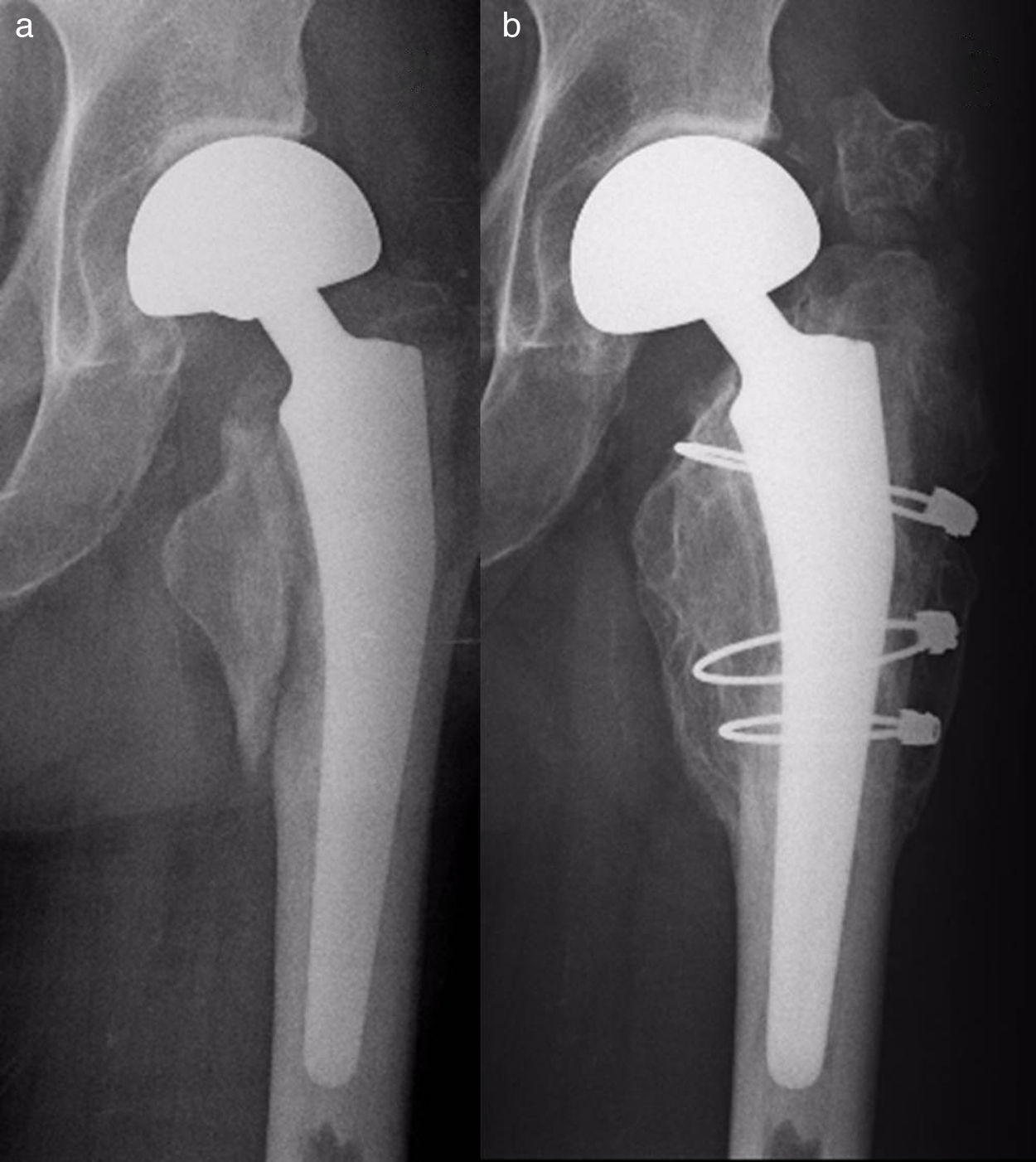
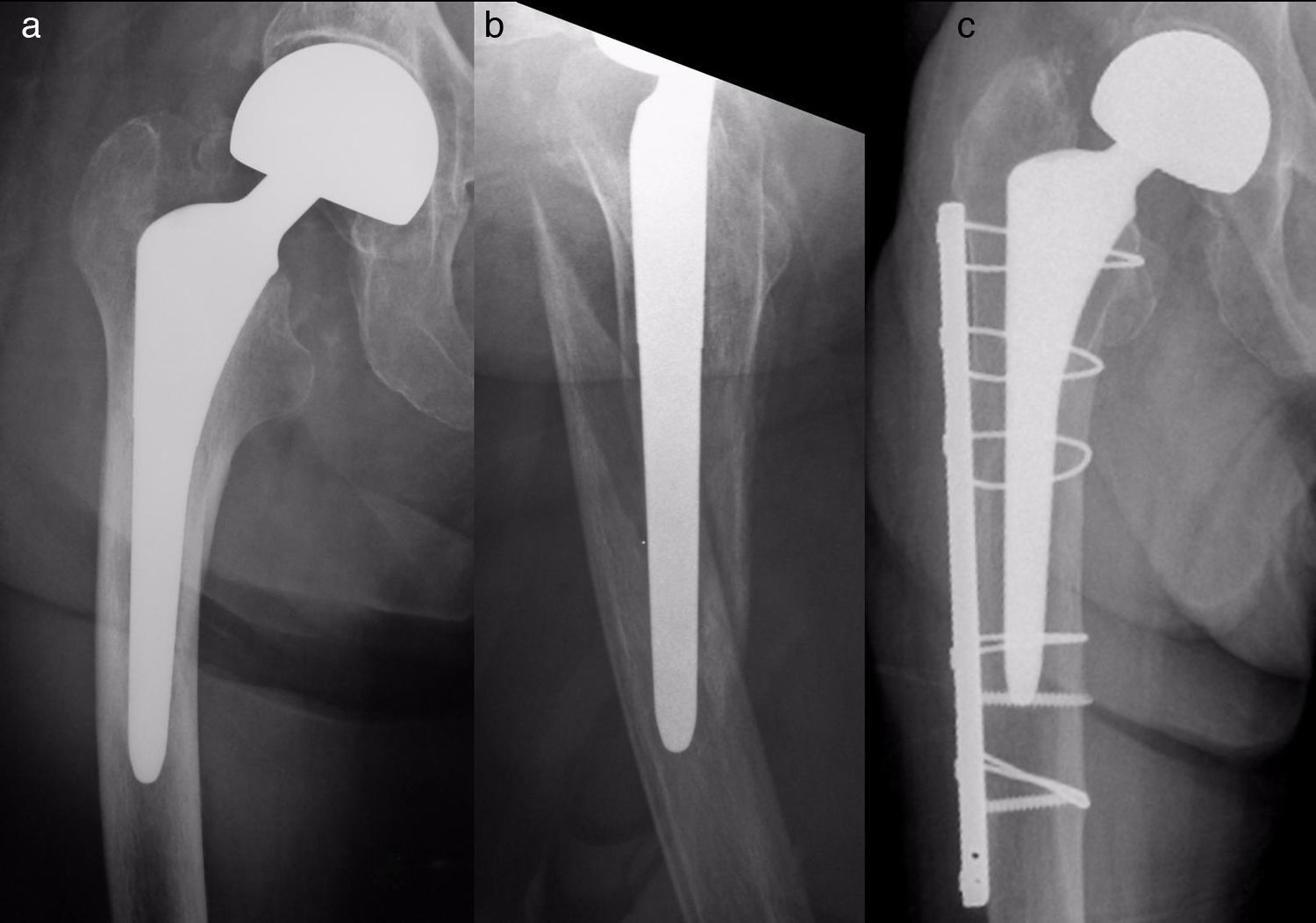
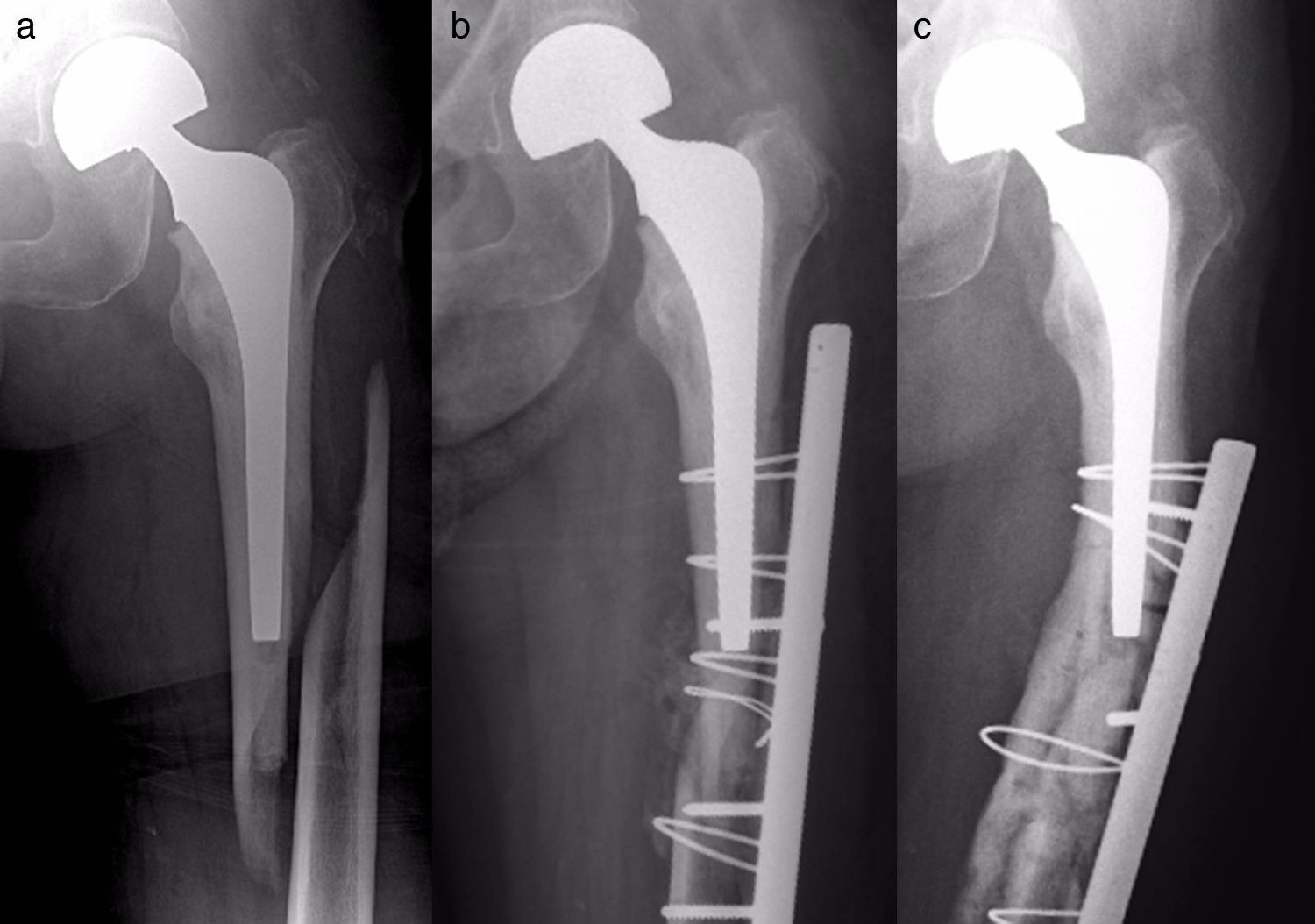
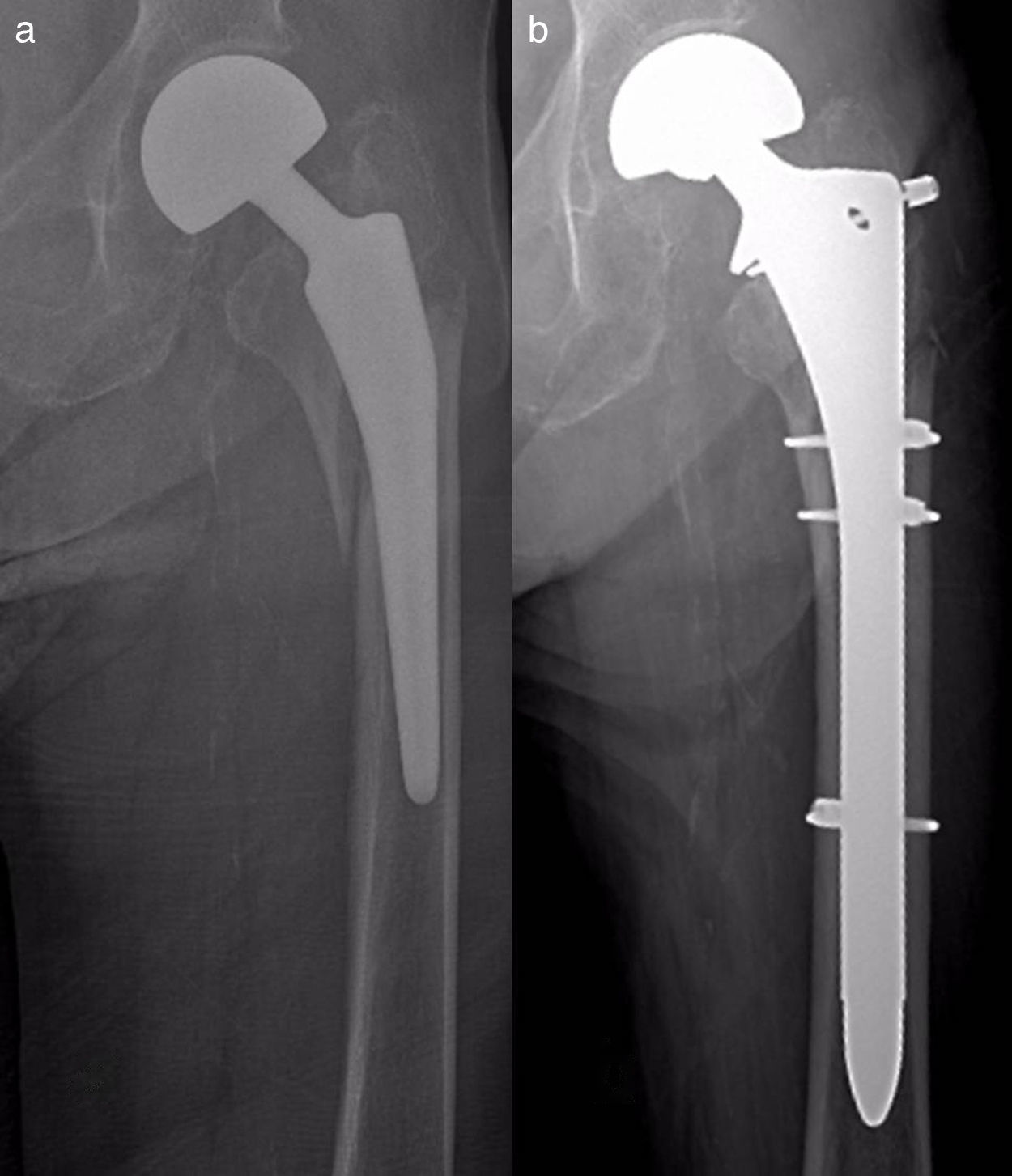
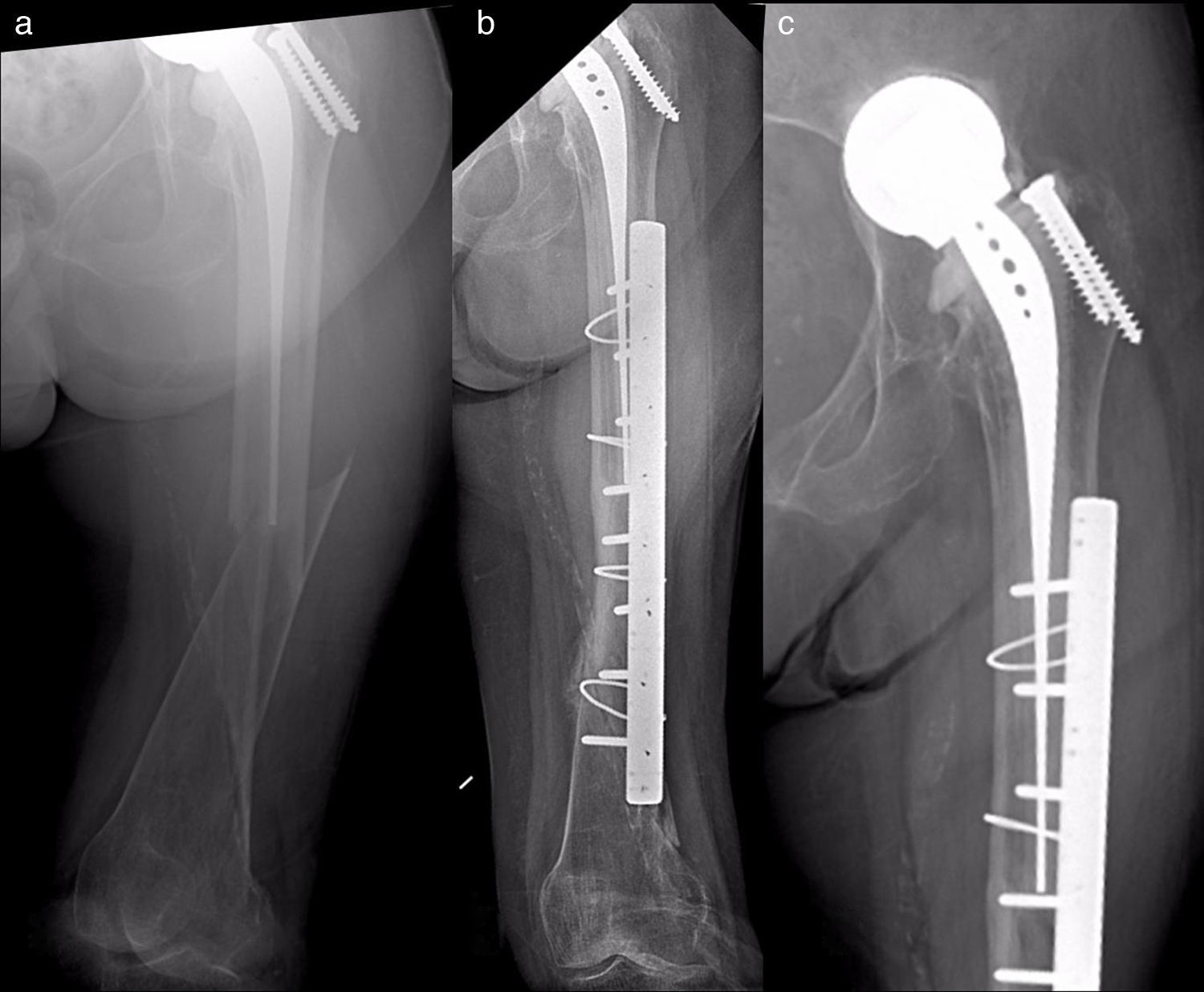
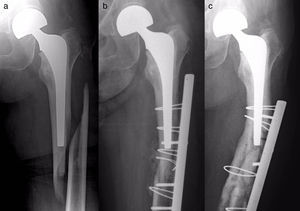
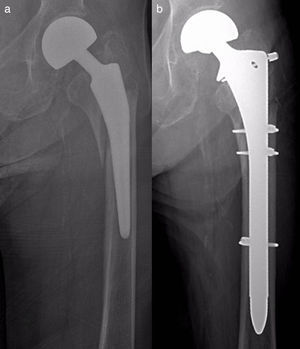
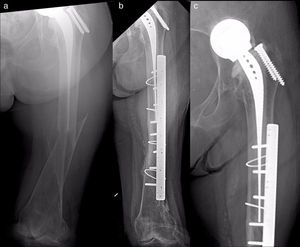
Material y métodosSe ha realizado un estudio observacional, longitudinal y retrospectivo de una serie de 17 pacientes con fracturas femorales periprotésicas sobre hemiartroplastias de cadera atendidos de forma continua en nuestro servicio desde 2005 hasta 2013 (uno en 2005, uno en 2007, 2 en 2008, 2 en 2009, 6 en 2011, 2 en 2012 y 3 en 2013). Siete hemiartroplastias eran monopolares (6 de tipo Thompson y una de tipo isoelástica de Mathys) y 10, bipolares de diferentes modelos. Todas las monopolares fueron cementadas, incluyendo la isoelástica, que fue implantada y cementada en otro centro. Entre las bipolares, 6 fueron cementadas y 4 no cementadas. Dos fracturas fueron de tipo AL según la clasificación de Vancouver5,9 (fig. 1); 10 de tipo B (6 B1 –figs. 2 y 3— y 4 B2 —fig. 4—); y 5 de tipo C (fig. 5). Tres fracturas se trataron de forma ortopédica debido al tipo de fractura (caso 9) o a la combinación de un mal estado general del paciente para ser intervenido quirúrgicamente con una mala función (casos 10 y 12). El resto de los pacientes (14), se trataron quirúrgicamente. En la tabla 1 se detalla el tratamiento de cada caso. Los casos 4 y 7 se trataron con clavos endomedulares retrógrados de tipo SCN (Stryker) que en ningún caso se solaparon con el vástago de la prótesis.
Caso 15. a) Fractura tipo B1; b) control radiográfico postoperatorio a los 3 meses de la intervención, con retardo de consolidación y varización de la fractura; c) control radiográfico 3 meses después de haber cambiado la primera placa, que sigue siendo corta, con fijación proximal precaria y que ha vuelto a varizarse.
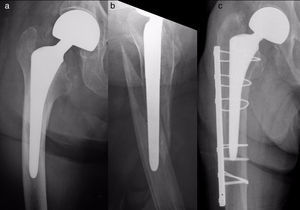
Caso 11. a) Fractura tipo C sobre hemiartroplastia isoelástica; b) control radiográfico postoperatorio a los 6 meses, con consolidación de la fractura; c) detalle de la prótesis, con signos de cotiloiditis. En todas las imágenes se observa que el vástago se había cementado cuando se implantó, más de 20 años antes de la fractura.
Resumen de los casos de la serie, de su tratamiento y resultados
| Caso | Sexo | Edad (años) | Implante | Cementado | Tiempo hasta fractura (días) | Clasificación | ASA | Tratamiento | Seguimiento días (fallecimiento) | Complicaciones | Función10 | ||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Vancouver | Tipo | Reintervención | Pre | Post | |||||||||
| 1 | M | 78 | Monopolar | Sí | 1.770 | B2 | 2 | PTC | 3.435 | No | - | G3 | G3 |
| 2 | M | 91 | Monopolar | Sí | 1.860 | B1 | 3 | Cerclajes | 251 † | Escara | - | G3 | G1 |
| 3 | M | 79 | Bipolar | No | 50 | B1 | 4 | Placa-cable | 1.550 † | Delirium | - | G3 | G1 |
| 4 | M | 92 | Bipolar | Sí | 38 | C | 3 | Clavo retrógrado | 1.125 † | Hematuria | - | G3 | G2 |
| 5 | M | 91 | Bipolar | No | 31 | B2 | 3 | Cerclajes | 68 † | Hundimiento vástago. Escara | Recambio | G2 | - |
| 6 | H | 72 | Bipolar | Sí | 84 | AL | 3 | Cerclajes | 1.885 | No | - | G2 | G2 |
| 7 | M | 100 | Monopolar | Sí | 7.235 | C | 4 | Clavo retrógrado | 19 † | - | - | G2 | - |
| 8 | M | 82 | Bipolar | Sí | 3.985 | B2 | 3 | PPCb+cerclajes | 1.185 | ICC | - | G2 | G1 |
| 9 | M | 86 | Bipolar | No | 810 | AL | 4 | Ortopédico | 311 † | Úlcera tobillo | - | G2 | G1 |
| 10 | M | 89 | Bipolar | Sí | 4.745 | C | 3 | Ortopédico | 11 † | - | - | G2 | - |
| 11 | M | 84 | Monopolara | Sí | 7.785 | C | 3 | Placa-cable | 970 | No | - | G3 | G2 |
| 12 | M | 86 | Monopolar | Sí | 6.050 | C | 3 | Ortopédico | 110 † | No | - | G1 | G0 |
| 13 | M | 83 | Bipolar | Sí | 425 | B1 | 3 | Cerclajes | 880 | No | - | G2 | G1 |
| 14 | H | 91 | Monopolar | Sí | 1.825 | B1 | 4 | Placa-cable | 35 † | Infección | - | G1 | - |
| 15 | M | 81 | Bipolar | Sí | 140 | B1 | 1 | Placa-cable | 395 | Seudoartrosis y varización | AMO+placa+injerto | G3 | G3 |
| 16 | H | 88 | Monopolar | Sí | 270 | B1 | 3 | Placa-cable | 330 | Seudoartrosis y desmontaje | AMO+placa+injerto | G1 | G1 |
| 17 | M | 84 | Bipolar | No | 850 | B2 | 4 | PPnoCc+cerclajes | 240 | No | - | G3 | G3 |
†: fallecimiento; H: hombre; M: mujer; PPC: prótesis parcial cementada; PPnoC: prótesis parcial no cementada; PTC: prótesis total de cadera.
Se analizaron las características epidemiológicas y clínicas de los pacientes de la serie, las circunstancias en las que se produjeron las fracturas y los resultados del tratamiento con un seguimiento medio de 2 años y 23 días hasta el final del estudio o el fallecimiento del paciente, cuando fue el caso (rango: 11 días-9 años y 5 meses). Los resultados incluyeron las complicaciones generales y locales, los reingresos y reintervenciones, los porcentajes de consolidación y necesidad de transfusiones, datos de mortalidad, resultados funcionales (G3=camina sin ayuda o con un bastón; G2=camina con 2 soportes o con andador; G1=necesita silla de ruedas para desplazarse; G0=no camina o está encamado)10 y tiempos de estancia hospitalaria y destino tras ella. Las seudoartrosis y las reintervenciones se definieron como fracasos del tratamiento quirúrgico. Ningún paciente fue perdido durante el seguimiento.
El tratamiento quirúrgico, en los casos intervenidos, fue realizado en todos los pacientes por los facultativos de la Unidad de Cadera del Servicio según los protocolos quirúrgicos al uso. El tratamiento ortopédico en los pacientes en los que se realizó consistió en descarga del miembro (caso 9) o inmovilización con yeso inguino-pédico (casos 10 y 12). Los pacientes fueron dados de alta hospitalaria cuando su estado general lo permitió, haciéndolo a un centro concertado de la misma localidad cuando se precisaban cuidados crónicos que no se podían dispensar en otro destino. Todos los pacientes fueron revisados en la consulta externa un mes después del alta hospitalaria y, posteriormente, al tercer y sexto meses. Las revisiones posteriores fueron anuales hasta el fallecimiento del paciente.
La información para el estudio fue recogida por los 2 primeros firmantes del trabajo a partir de la revisión de la historia clínica de los pacientes, completándola en todos los casos por entrevista telefónica al paciente o, cuando había fallecido o no estaba en condiciones de responder a la entrevista, a sus familiares o encargados de su cuidado. El tratamiento de los datos se hizo de forma anónima y confidencial, trasladándose a una base creada con el programa Excel 2000 de Microsoft, con el que se realizó el análisis estadístico. Este consistió en un análisis descriptivo de las variables, calculando la distribución de frecuencias para las cualitativas y la mediana y el rango intercuartil (RIC) para las cuantitativas. El trabajo no precisó de la aprobación del Comité Ético del hospital.
ResultadosResultados epidemiológicos y clínicosDe los 17 pacientes de la serie, 14 (82%) fueron mujeres y 3 (18%) hombres. La mediana de la edad fue 86 años y el RIC de 72 a 100 años. Entre los hombres, los mismos estadísticos fueron de 84 años y el RIC, de 72 a 91; mientras que entre las mujeres fueron de 86 años y el RIC, de 78 a 100. Nueve fracturas afectaron al lado derecho y 8 al lado izquierdo. Seis pacientes tenían algún grado de demencia; 6 tomaban medicamentos que modificaban la hemostasia (Adiro 100® uno y Sintrom® 5), con una ingesta media de 4,7 medicamentos (rango: 0-9); el valor medio del índice de Barthel fue de 57 (rango: 20-95); y el de la escala ASA, de 3,1. El valor ASA y el estado funcional de cada paciente se especifica en la tabla 1.
Quince fracturas se produjeron en el lugar de residencia habitual del paciente, una durante un ingreso hospitalario (caso 10) y otra en la calle (caso 11). La causa de la fractura fue una caída casual en 16 pacientes. En uno, la fractura se produjo por un movimiento en la cama (caso 16). En este paciente la fractura se produjo 9 meses después de implantar la hemiartroplastia, que se complicó con una fractura intraoperatoria que precisó de fijación con 3 cerclajes en el mismo acto quirúrgico, lo que pudo facilitar la nueva fractura. Las fracturas periprotésicas se produjeron después de un tiempo medio de 6 años y un mes desde el implante de la hemiartroplastia (rango: 31 días-21 años y 4 meses). En 4 pacientes la fractura se produjo en los 3 primeros meses que siguieron al implante original (casos 3, 4, 5 y 6).
Resultados del tratamientoLas complicaciones generales de la serie incluyeron 2 escaras, una úlcera en el tobillo, un delirium, una hematuria, una insuficiencia cardiaca congestiva y 2 deterioros multisistémicos progresivos que llevaron al fallecimiento de los 2 pacientes a los 11 días y 19 días de la intervención (casos 10 y 7). El caso número 10 estaba diagnosticado de mieloma múltiple.
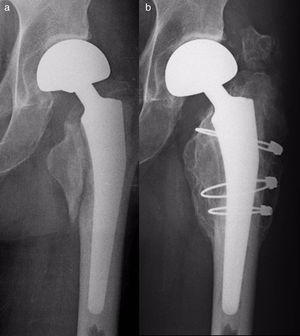
Las complicaciones locales relacionadas con la intervención quirúrgica incluyeron una infección (por proteus mirabilis) en un paciente que fallecería a los 35 días de la intervención por fallo multisistémico (caso 14), una movilización posquirúrgica de la prótesis original (caso 5) y 2 seudoartrosis (casos 15 y 16). Las 2 fueron fracturas de tipo B1 tratadas con placas-cable tipo Ready que en los controles radiográficos postoperatorios nos parecieron cortas y con una fijación proximal precaria (fig. 3). Ambos pacientes fueron reingresados y reintervenidos con la recolocación del mismo sistema de fijación y aporte de homoinjerto. En la actualidad, 4 y 8 meses después de la reintervención, siguen vivos y con una función similar a la previa a la fractura periprotésica. La movilización protésica ocurrió en una mujer de 91 años con una fractura de tipo B2 que inicialmente se malinterpretó como B1 y se trató con 3 cerclajes. Por hundimiento inmediato de la prótesis original se reintervino y recambió la prótesis, aunque la paciente falleció a los 68 días de la primera cirugía durante su estancia hospitalaria. Excluyendo a 4 pacientes en los que no dio tiempo a la consolidación por su pronto fallecimiento (casos 5, 7, 10 y 14), entre los 13 restantes 11 fracturas consolidaron (incluyendo los casos 9 y 12 tratados ortopédicamente) (85%). Con todo, 3 pacientes de los 14 intervenidos fueron fracasos de la cirugía (21%). Del total de casos intervenidos, 10 precisaron de transfusiones sanguíneas intra- (2 casos) o postoperatorias (9 casos).
Nueve pacientes habían fallecido al final del estudio al cabo de un tiempo medio de 387 días desde el tratamiento (rango: 11-1.550 días). Siete fallecieron durante el primer año, 4 durante el primer trimestre y 2 durante el primer mes. Tres pacientes fallecieron durante su estancia hospitalaria (casos 5, 7 y 10). La edad media de todos los fallecidos fue de 89 años; 8 eran mujeres, 5 tenían algún grado de demencia, ingerían 5,4 medicamentos por término medio, el índice Barthel medio era de 41 y el ASA medio de 3,4 (con 4 pacientes con ASA 4).
El resultado funcional del tratamiento se detalla en la tabla 1. Solo 5 pacientes recuperaron la función previa al traumatismo (casos 1, 6, 15, 16 y 17).
Aunque 3 pacientes fueron remitidos a centros concertados tras el alta hospitalaria (casos 11, 14 y 15), el tiempo medio de estancia en nuestro hospital fue de 16 días, con un RIC de un día (caso 12) a 72 días (caso 5). Excluyendo los casos extremos 12 y 5, el tiempo medio de estancia hospitalaria fue de 13,5 días. El tiempo medio de estancia hospitalaria de los casos intervenidos fue de 18 días.
DiscusiónLas hemiartroplastias son el tratamiento de elección de las fracturas desplazadas del cuello del fémur en pacientes de edad avanzada7,11–13. Las fracturas femorales sobre hemiartroplastias son relativamente poco frecuentes y al tema se le ha prestado mucha menos atención que al de las mismas fracturas en fémures con artroplastias totales13–16. La excepción a esta afirmación es la serie de Phillips et al.17, de 79 pacientes con fracturas periprotésicas sobre hemiartroplastias reclutados de forma consecutiva desde 1999 hasta 2010.
Las fracturas femorales periprotésicas en pacientes con hemiartroplastias complican el 0-14% de estas intervenciones y son más frecuentes en implantes no cementados11–15,17–19, por lo que estos suelen desaconsejarse en la actualidad. La incidencia en vástagos cementados se estima en un 0-2% de los casos y en vástagos no cementados en un 4-14%. Con respecto a la edad y al sexo, como fue en nuestra experiencia, aquella suele rondar los 85 años y este suele ser el femenino13,17. En alguna serie se han descrito más frecuentemente en fémures con implantes bipolares que en monopolares, si bien no se ha podido precisar si el hallazgo fue incidental o se relacionó con algún factor desconocido14. En todos los casos, incluidas las fracturas sobre prótesis totales, las más frecuentes son las de tipo B de la clasificación de Vancouver, que suponen el 30-80% del total4,17,20. En la serie de McGraw et al.13, que analizaron 15 pacientes con fracturas sobre prótesis no cementadas tipo Austin-Moore, 13 (87%) fueron de tipo B2. En contraste con nuestra serie, no hubo en ella ninguna fractura de tipo C.
El tiempo medio que transcurre entre el implante de una prótesis total y la fractura se calcula en 7,4-8,1 años, siendo de 3,9 años cuando la prótesis es de revisión4,5. Cuando se trata de una hemiartroplastia el tiempo medio transcurrido en las series publicadas ha sido de 24-35 meses13,17, pudiendo ser fracturas intraoperatorias desapercibidas las diagnosticadas durante el primer mes17. En nuestra serie, el hecho de que las fracturas ocurrieran al cabo de un tiempo medio de más de 6 años se podría explicar porque la mayoría fueron sobre hemiartroplastias cementadas, que conferirían más resistencia al fémur en una hipotética caída.
Si la causa más frecuente de una fractura postoperatoria de un fémur con una prótesis total de cadera es el aflojamiento aséptico de la artroplastia y las caídas4, las que se producen sobre hemiartroplastias suelen cursar sin aflojamiento protésico. Aparte de los factores técnicos que fragilicen el hueso durante la intervención primaria, como pudo ser en el ya mencionado caso 16 de nuestra serie, se consideran factores predisponentes el género femenino, la artritis reumatoide, las grandes osteolisis, la edad elevada y la propia enfermedad osteoporótica5. La mayoría, de cualquier forma, son consecuencia de caídas de baja energía desde una posición en sedestación o bipedestación.
El tratamiento de una fractura femoral periprotésica en un paciente con una hemiartroplastia es difícil y caro15, y obliga a una planificación terapéutica precisa en cuanto a la indicación y método. Hay que considerar el estado general del paciente, a menudo frágil, descartar una infección de fondo3,5 y determinar el tipo exacto de fractura y estabilidad del implante, así como tener en cuenta la experiencia del cirujano16. Con el fin de la movilización rápida del paciente y la recuperación de su función, se ha de procurar conseguir y mantener la reducción de la fractura, asegurar la estabilidad del implante y acelerar la curación ósea.
En relación con el tipo de fractura, de forma general las fracturas de tipo A suelen tratarse con métodos conservadores, aunque podrían comprometer la estabilidad del implante cuando el fragmento fuera grande o asociara osteolisis periprotésica significativa. Las fracturas de tipo B1 se suelen tratar con reducción abierta y fijación interna con placas o cerclajes. Las de tipo B2 y B3, con el recambio de la prótesis por otra13, cementada o no, combinada o no con fijación interna. Finalmente, las fracturas de tipo C habitualmente se tratan con placas híbridas con tornillos unicorticales y cables a nivel proximal y tornillos bicorticales a nivel distal, reservándose los dispositivos intramedulares para casos en los que se desee una agresión quirúrgica menor, intentando el solapamiento del vástago y el clavo para evitar zonas de estrés entre ambos3,4,21. Zuurmond et al.22, al respecto, han demostrado que este sistema, con un clavo especialmente diseñado para ello, conseguía una conexión estable con el vástago femoral y proporcionaba suficiente fortaleza como para resistir la carga completa. La longitud de vástago que habría que solapar estaría entre 2-3,5cm. En ninguno de los 2 casos de nuestra serie fue, ni siquiera, intentado. Otra posibilidad, en casos seleccionados, sobre todo en pacientes jóvenes, sería combinar la fijación intramedular con la extramedular23. En todas las fracturas de la clasificación de Vancouver se podrían emplear homoinjertos corticales estructurales como elementos estabilizadores adicionales.
En nuestra serie, una de las 2 fracturas de tipo AL fue intervenida porque se estimó que el desplazamiento de la fractura podía comprometer la estabilidad del implante por pérdida de su soporte medial. La otra se trató ortopédicamente, como también se trató así a 2 pacientes en los que la intervención quirúrgica fue desaconsejada tras la valoración anestésica por el elevado riesgo quirúrgico y un mal estado funcional previo. El resto de los pacientes fueron intervenidos atendiendo al tipo de fractura. Como métodos de osteosíntesis se emplearon cerclajes, placas-cable con tornillos uni- y bicorticales y, en 2 pacientes, clavos retrógrados que proporcionaron una fijación discreta, aunque suficiente, teniendo en cuenta la supervivencia estimada. En ningún caso se emplearon placas de bloqueo ni técnicas mínimamente invasivas para implantarlas, que se describen como métodos especialmente útiles en huesos osteoporóticos4,5,16. Tampoco se usaron placas-pinza unidas a otras para permitir la fijación lateralizada de tornillos bicorticales20.
El estado del paciente, por lo tanto, al igual que su funcionalidad, influye en el sentido de poder desaconsejar un procedimiento de mayor morbilidad frente a otro que pudiera tener menos4,16. El hecho de que la edad de los pacientes con fracturas periprotésicas sobre hemiartroplastias sea tan elevada juega a favor de esta medida, como también su frecuente comorbilidad asociada17. En nuestra serie, 15 de los 17 pacientes tuvieron un riesgo anestésico elevado ASA 3 o 4.
Las complicaciones tras el tratamiento quirúrgico de las fracturas periprotésicas son muchas, previéndose un 7-23% de reintervenciones en series con predominio de artroplastias totales2,5,24,25. Las seudoartrosis se podrían observar hasta en el 57% de los casos y son difíciles de tratar26. Las infecciones profundas tampoco son fáciles, con posibilidad del tratamiento supresivo en pacientes muy ancianos5. En series de hemiartroplastias, las complicaciones se espera que ocurran en un 42% de los pacientes, con un 3-25% de infecciones, un 1-8% de hemorragias y un 1-8% de fracasos del montaje13. En la serie de Phillips et al.17 hubo un 55% de complicaciones médicas, un 4,5% de infecciones profundas, un 3% de seudoartrosis, una luxación y un 11% de reintervenciones. Los 3 fracasos de nuestra serie representaron el 21% de los casos intervenidos. Dos fracturas de tipo B1 se complicaron con sendas seudoartrosis que se atribuyeron a que la placa había sido excesivamente corta y con una fijación proximal igualmente precaria. Aunque los tornillos puedan comprometer el manto de cemento y haya que procurar reducir su número cerca del foco de fractura, a nivel proximal al menos debieran agarrar 4 corticales. Por otra parte, cuando la fractura se fija con una placa se recomienda que la longitud de esta sea tal que sobrepase la fractura en, al menos, 2 anchuras del fémur, lo que no sucedió en nuestros 2 pacientes. La tercera de nuestras complicaciones fue debida a clasificar una fractura B2 como B1 y no recambiar en el primer tiempo quirúrgico la prótesis original, como se recomienda2–5,27,28. Aunque intraoperatoriamente se demostró que el implante era inestable, se decidió no recambiarlo en beneficio de una intervención más corta y con menos morbilidad. La evolución posterior del caso demostró que no fue una decisión acertada, aunque probablemente no hubiera cambiado con el recambio protésico. De cualquier forma, la longitud óptima de las placas no es conocida, los estudios biomecánicos relativos a los montajes más estables tampoco se han validado clínicamente, el estado general del paciente justifica un tratamiento ortopédico en alguna fractura de tipo B216 y nuestro índice de fracasos concuerda con los de otras series, que estiman un 24-34% de fallos en el tratamiento de las fracturas de tipo B15,20.
Por cuanto respecta a la mortalidad de los pacientes con fracturas periprotésicas, si en artroplastias totales se calcula que al sexto mes ronde el 7%, y al año entre el 9 y el 11%, siendo mayor entre los varones y con el incremento de la edad4,5, en el caso de las hemiartroplastias las cifras son significativamente mayores. En la serie de Phillips et al.17, el 11% fallecieron durante el primer mes de postoperatorio, el 23% durante los 3 primeros meses, el 34% al año, el 49% a los 2 años y el 63% a los 3 años. En nuestra serie, con un seguimiento medio de más de 2 años, las cifras al primer mes, al primer trimestre y al año fueron del 12, 24 y 41%, respectivamente, habiendo fallecido el 53% de los pacientes al final del estudio, con un peor índice de Barthel y riesgo anestésico en ellos, como cabía esperar, que en el global de la serie.
La recuperación funcional postoperatoria, entre los supervivientes, es impredecible. En la serie de McGraw et al.13, el 75% de los pacientes tuvieron una reducción significativa de la movilidad. Los resultados funcionales son igualmente pobres en más de la mitad de los pacientes con fracturas B2 tratadas con fijación interna aislada3. En nuestra serie, solo el 29% recuperó la función previa al traumatismo.
Las limitaciones de nuestro estudio fueron varias, que se repiten en la mayoría de las publicaciones sobre el mismo tema. La primera, que es un estudio retrospectivo. La segunda, el escaso número de casos. La tercera, que no hubo grupos de control para la comparación. A pesar de todo, destacando la fortaleza que supone el hecho de que nuestro Servicio sea el único que trata estas fracturas en nuestra área sanitaria y que todos los casos fueran manejados por especialistas con similar formación y dedicación, consideramos que la muestra es relativamente uniforme y suficiente.
En conclusión, las fracturas femorales periprotésicas sobre hemiartroplastias, que previsiblemente verán aumentada su frecuencia en los próximos años y a las que hemos de tener en consideración, son, en nuestro entorno, más frecuentes en mujeres próximas a los 90 años y suelen ocurrir en pacientes con importante morbilidad. La indicación de su tratamiento no debe basarse solo en la clasificación de Vancouver que, aunque fiable, simple y reproducible, no deja de ser una guía para decidir el mejor tratamiento en un paciente a menudo frágil. Cuando aquel sea quirúrgico, la planificación preoperatoria es fundamental.
Nivel de evidenciaNivel de evidencia IV.
Estudio terapéutico nivel IV (serie de casos).
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes oo sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores no han recibido financiación para la realización del trabajo y declaran que no existe ningún conflicto de intereses.