Las fracturas del maléolo posterior están presentes en 7-44% del total de fracturas de tobillo.
El objetivo de esta revisión es conocer la evidencia actual sobre las indicaciones de fijación interna y la elección del abordaje quirúrgico para el tratamiento de estas fracturas.
Las indicaciones clásicas de fijación eran el tamaño mayor a 25-30% de la superficie articular y el desplazamiento mayor a 2 mm; sin embargo, la evidencia actual sugiere que, en lugar del tamaño, se deben considerar factores tales como la inestabilidad sindesmal, el escalón articular mayor a 1-2 mm, la impactación de la superficie articular y la presencia de fragmentos intercalares.
Al comparar las vías de abordaje, la bibliografía apoya el uso de los abordajes posteriores, reservando la recomendación de abordaje anterior para casos excepcionales.
Para el tratamiento de esta lesión es fundamental conocer la anatomía del tobillo y considerar los factores descritos, además de la presencia de lesiones concomitantes.
Posterior malleolus fractures are frequent injuries, present in 7–44% of all ankle fractures.
The objective of this study is to review the evidence to indicate the fixation of this fracture and to choose the appropriate surgical approach.
The classic indications for fixation were fragment size greater than 25–30% of the articular surface and displacement greater than 2 mm. However, current evidence suggests that, rather than size, factors such as syndesmotic instability, intra-articular step-off greater than 1–2 mm, plafond impaction and the presence of intercalary fragments should be considered.
When comparing the different surgical approaches, the literature supports the use of posterior approaches and reserves the recommendation of the traditional approach for exceptional cases.
For the treatment of this injury it is essential to know the anatomy of the ankle and to consider all the factors described above, in addition to the presence of concomitant injuries.
Las fracturas de tobillo son lesiones frecuentes, constituyendo el 9% del total de fracturas, y hasta en un 7 a un 44% asocian fractura del maléolo posterior1–3.
La fractura del borde o canto posterior de la tibia fue descrita por primera vez por Earle en 18284. Los estudios sugieren que la evaluación con radiografías simples de tobillo es insuficiente, ya que en 20-44% de los casos, la tomografía axial computarizada (TAC) modifica el plan quirúrgico5.
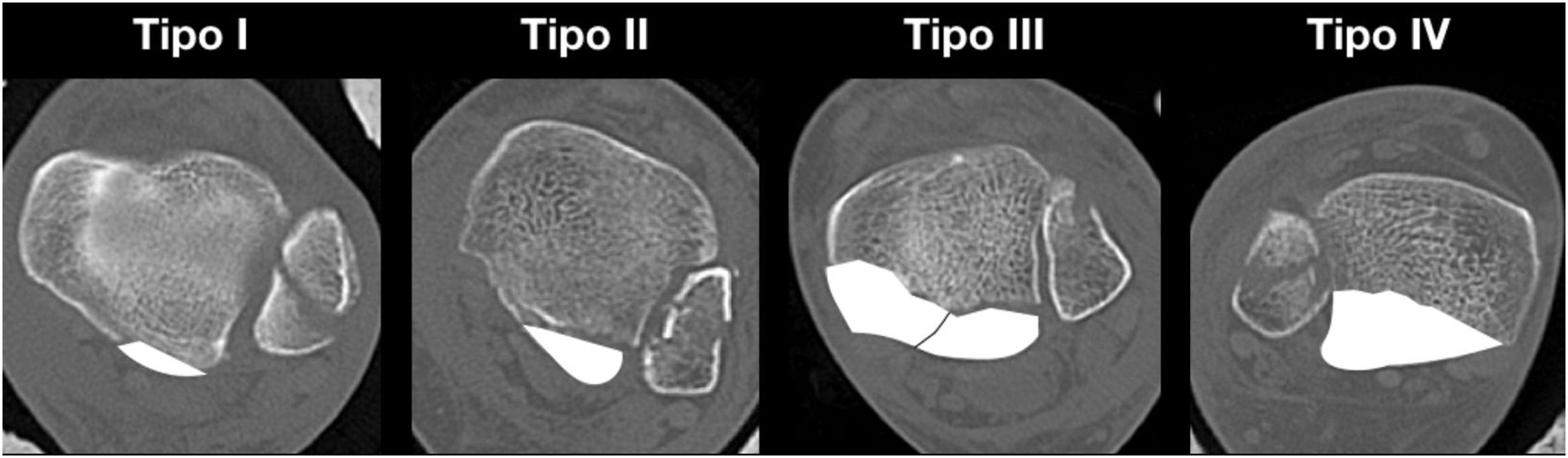
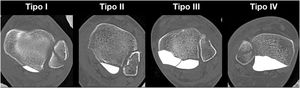
Al permitir caracterizar de mejor forma esta fractura, la TAC ha sido utilizada por diversos autores para describir clasificaciones6–8. La más utilizada en la actualidad es una clasificación basada en la TAC con reconstrucción tridimensional descrita en 2015 por Bartoníček y Rammelt, quienes distinguen cinco tipos de fractura del maléolo posterior (FMP): tipo I (extraincisural), tipo II (fragmento posterolateral), tipo III (fragmentos posteromedial y posterolateral), tipo IV (gran fragmento triangular posterolateral) y tipo V (fractura osteoporótica irregular) (fig. 1). La importancia de esta clasificación radica en su implicancia pronóstica y además terapéutica, permitiendo determinar la indicación quirúrgica y del mejor abordaje quirúrgico en cada caso. Los autores recomiendan tratamiento conservador en las tipo I, cirugía con abordaje posterolateral en las tipo II y IV y abordaje posteromedial o doble abordaje (posterolateral y medial con extensión posteromedial) en las tipo III8,9.
Lo anterior, sumado a una mejor comprensión de la anatomía y biomecánica normal de la articulación del tobillo, ha generado un cambio de paradigma en las indicaciones de fijación interna y también en las vías de abordajes a elegir.
El objetivo de esta revisión es conocer qué nos dice la literatura en relación con las indicaciones actuales de fijación interna de las FMP.
Indicaciones de fijación interna de la FMPClásicamente se ha establecido que el desplazamiento mayor a 2 mm en la radiografía lateral y el tamaño del fragmento mayor a 25-30% de la superficie articular distal de la tibia eran las indicaciones de fijación de la FMP3,10. La justificación para definir ese tamaño era el aparente mayor riesgo de subluxación posterior del astrágalo y peores resultados funcionales3,11.
En el 2011 ya se comenzó a visualizar un cambio en el paradigma de la FMP, ya que se publicó una encuesta realizada a 401 cirujanos y solo 29% utilizó el umbral del tamaño mayor a 25% como indicación de fijación y 56% respondió que la indicación de fijación depende de «la estabilidad y otros factores»12. Estos diversos factores que influyen en la indicación de fijación y su evidencia actual se analizaron en este artículo.
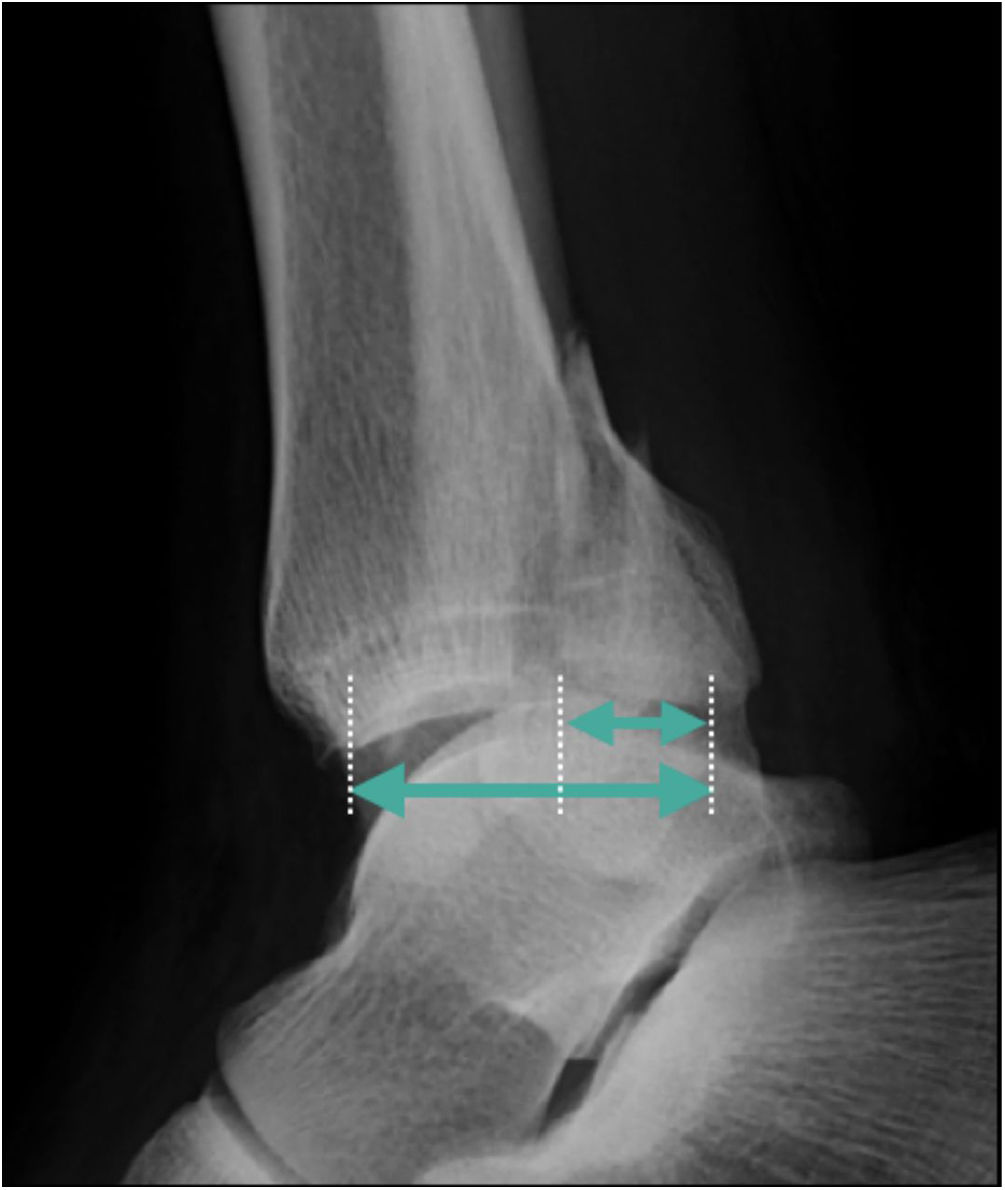
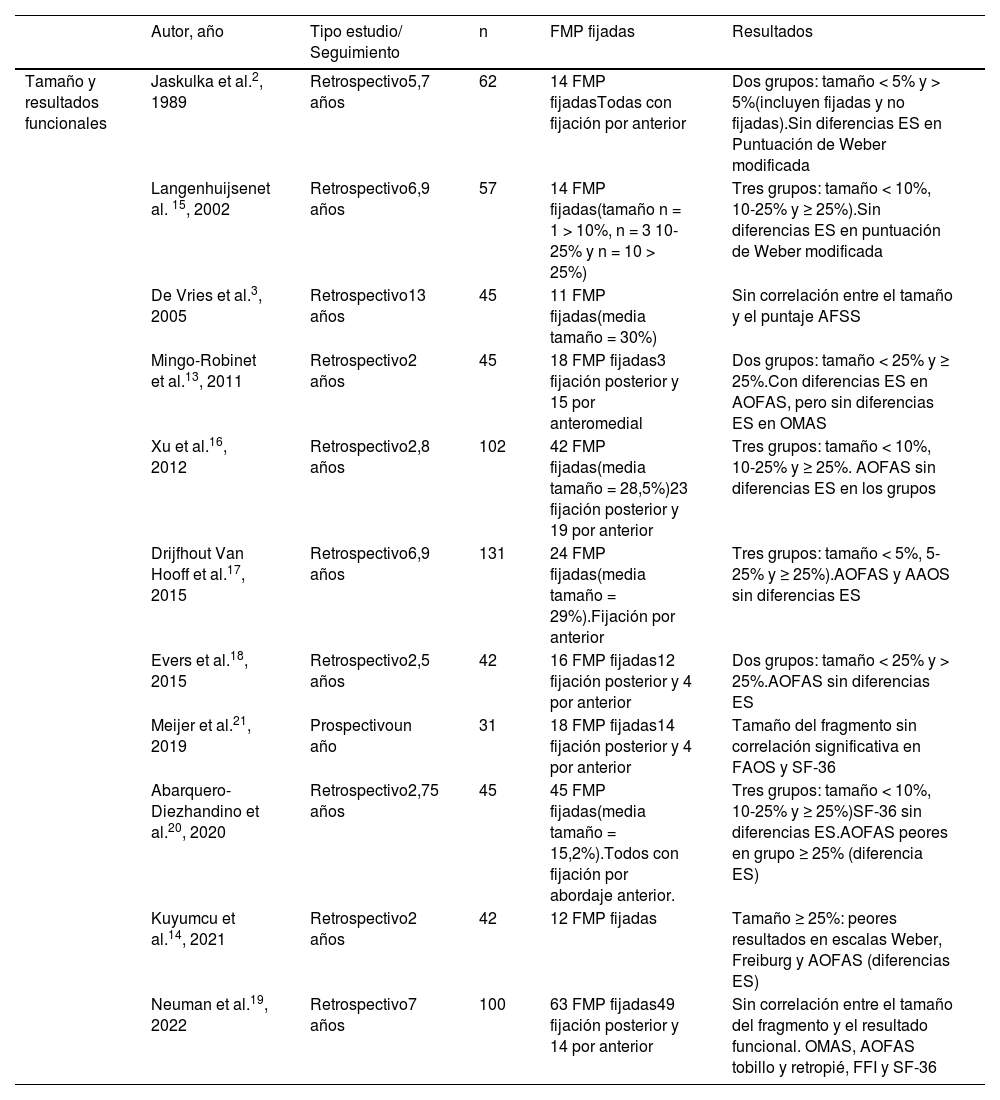
Tamaño del fragmentoNormalmente el tamaño de la FMP se ha medido en relación con el porcentaje de la superficie articular tibial que compromete, siendo evaluado en una proyección lateral de tobillo (fig. 2). Diversos estudios clínicos han abordado la relación entre el tamaño del fragmento con: la subluxación posterior del astrágalo3, el resultado funcional del paciente2,3,13–21 y el desarrollo de artrosis postraumática3,10,16–18,20,21 (tabla 1).
Resumen de estudios clínicos sobre la relación entre el tamaño de la FMP y los resultados funcionales
| Autor, año | Tipo estudio/ Seguimiento | n | FMP fijadas | Resultados | |
|---|---|---|---|---|---|
| Tamaño y resultados funcionales | Jaskulka et al.2, 1989 | Retrospectivo5,7 años | 62 | 14 FMP fijadasTodas con fijación por anterior | Dos grupos: tamaño < 5% y > 5%(incluyen fijadas y no fijadas).Sin diferencias ES en Puntuación de Weber modificada |
| Langenhuijsenet al. 15, 2002 | Retrospectivo6,9 años | 57 | 14 FMP fijadas(tamaño n = 1 > 10%, n = 3 10- 25% y n = 10 > 25%) | Tres grupos: tamaño < 10%, 10-25% y ≥ 25%).Sin diferencias ES en puntuación de Weber modificada | |
| De Vries et al.3, 2005 | Retrospectivo13 años | 45 | 11 FMP fijadas(media tamaño = 30%) | Sin correlación entre el tamaño y el puntaje AFSS | |
| Mingo-Robinet et al.13, 2011 | Retrospectivo2 años | 45 | 18 FMP fijadas3 fijación posterior y 15 por anteromedial | Dos grupos: tamaño < 25% y ≥ 25%.Con diferencias ES en AOFAS, pero sin diferencias ES en OMAS | |
| Xu et al.16, 2012 | Retrospectivo2,8 años | 102 | 42 FMP fijadas(media tamaño = 28,5%)23 fijación posterior y 19 por anterior | Tres grupos: tamaño < 10%, 10-25% y ≥ 25%. AOFAS sin diferencias ES en los grupos | |
| Drijfhout Van Hooff et al.17, 2015 | Retrospectivo6,9 años | 131 | 24 FMP fijadas(media tamaño = 29%).Fijación por anterior | Tres grupos: tamaño < 5%, 5-25% y ≥ 25%).AOFAS y AAOS sin diferencias ES | |
| Evers et al.18, 2015 | Retrospectivo2,5 años | 42 | 16 FMP fijadas12 fijación posterior y 4 por anterior | Dos grupos: tamaño < 25% y > 25%.AOFAS sin diferencias ES | |
| Meijer et al.21, 2019 | Prospectivoun año | 31 | 18 FMP fijadas14 fijación posterior y 4 por anterior | Tamaño del fragmento sin correlación significativa en FAOS y SF-36 | |
| Abarquero-Diezhandino et al.20, 2020 | Retrospectivo2,75 años | 45 | 45 FMP fijadas(media tamaño = 15,2%).Todos con fijación por abordaje anterior. | Tres grupos: tamaño < 10%, 10-25% y ≥ 25%)SF-36 sin diferencias ES.AOFAS peores en grupo ≥ 25% (diferencia ES) | |
| Kuyumcu et al.14, 2021 | Retrospectivo2 años | 42 | 12 FMP fijadas | Tamaño ≥ 25%: peores resultados en escalas Weber, Freiburg y AOFAS (diferencias ES) | |
| Neuman et al.19, 2022 | Retrospectivo7 años | 100 | 63 FMP fijadas49 fijación posterior y 14 por anterior | Sin correlación entre el tamaño del fragmento y el resultado funcional. OMAS, AOFAS tobillo y retropié, FFI y SF-36 |
n: número de pacientes con FMP; ES: estadísticamente significativa; AFSS: Ankle Fracture Scoring System; AOFAS: American Orthopaedic Foot & Ankle Society; OMAS: Olerud Molander Ankle Score; AAOS: American Academy of Orthopaedic Surgeons; FAOS: Foot and Ankle Outcome Score; SF-36: Cuestionario de Salud SF-36; FFI: Foot Function Index.
En relación con la subluxación posterior del astrágalo, De Vries et al.3 en un estudio clínico retrospectivo concluyeron que el tamaño del fragmento fue mayor en los pacientes con subluxación, siendo esta diferencia estadísticamente significativa. En un estudio cadavérico, Raasch et al.22 realizaron la resección de 10, 20, 30 y 40% de la superficie articular en un grupo que no tenía otras lesiones óseas ni ligamentarias vs. un grupo que además se les realizó una sección del ligamento tibiofibular anteroinferior (LTFAI) y una osteotomía de la fíbula. Los autores evidenciaron una translación posterior menor a 1 mm, incluso con la resección de 40% de la superficie articular en el primer grupo, y en el segundo grupo se objetivó una translación mayor a 3 mm con la resección de 30% de la superficie articular, concluyendo que la subluxación posterior del astrágalo depende mayoritariamente de la estabilidad fibular y del LTFAI, y no del tamaño del fragmento del maléolo posterior. Estos hallazgos fueron confirmados posteriormente por Fitzpatrick et al.23, quienes realizaron una osteotomía de 50% de la superficie articular de la tibia para posteriormente realizar movimientos de 25° de flexión plantar y 15° de dorsiflexión, no evidenciando subluxación.
Tamaño del fragmento y resultado funcionalMingo-Robinet et al.13 informaron peores resultados en puntuación AOFAS en fragmentos ≥ 25%. Xu et al.16 evaluaron un total de 102 pacientes divididos según el tamaño del fragmento menor a 10%, entre 10 y 25% y mayor a 25%, concluyendo que no existían diferencias estadísticamente significativas en escalas AOFAS y VAS. Por otra parte, Abarquero-Diezhandino et al.20 en un estudio que incluyó solo pacientes con reducción indirecta a través de abordaje tradicional, observaron peores resultados AOFAS en los fragmentos mayores a 25% de la superficie articular; sin embargo, no encontraron diferencias estadísticamente significativas en el Cuestionario de Salud SF-36 (SF-36) ni en escala EVA en reposo. Recientemente, en un estudio retrospectivo de siete años de seguimiento, Neumann y Rammelt no encontraron correlación entre el tamaño del fragmento y las escalas Olerud Molander Ankle Score (OMAS), AOFAS de tobillo y retropié, Foot Function Index (FFI) ni SF-3619. Otros estudios tampoco reportaron diferencias en el resultado funcional según el tamaño del fragmento2,3,15,18,21.
Tamaño del fragmento y artrosis postraumáticaEvaluar la relación entre el tamaño del fragmento del maléolo posterior y el desarrollo de artrosis es importante, ya que es sabido que la primera causa de artrosis de tobillo son las fracturas maleolares (39% de los casos)24.
Algunos autores informaron una disminución significativa del área de contacto a nivel articular con un compromiso igual o mayor a 33% de la articulación y sugirieron que esto podía predisponer a cambios degenerativos a nivel articular25,26. Esto fue cuestionado en otros dos estudios que no evidenciaron disminución estadísticamente significativa en el área de contacto ni en la tensión máxima, realizando en uno de ellos una osteotomía que comprometía 50% de la superficie articular23,27.
Un estudio clínico retrospectivo de 2,8 años de seguimiento informa una diferencia estadísticamente significativa en la incidencia de artrosis en fracturas con fragmentos de tamaño mayor a 25%16. Por su parte, Drijfhout Van Hooff et al.17 en un estudio de 6,9 años de seguimiento reportan un mayor riesgo de artrosis en los fragmentos mayores a 5% de la superficie articular. Una cohorte prospectiva informa una correlación moderada entre el tamaño del fragmento y el desarrollo de artrosis, sin embargo, el seguimiento fue de solo un año21.
Contrario a lo informado por los autores mencionados, en un estudio retrospectivo con seguimiento de 13 años, De Vries et al.3 no encontraron correlación entre el tamaño del fragmento y el desarrollo de artrosis. Por otra parte, Abarquero-Diezhandino et al.20 concluyeron que existe relación entre el desarrollo de artrosis y el tamaño del fragmento del maléolo posterior; sin embargo, señalan que no encontraron diferencias estadísticamente significativas al comparar entre sus grupos de estudio (menor a 10%, entre 10 y 25% y mayor a 25%).
Si bien algunos autores han recomendado la fijación en fragmentos mayores a 25% y, más recientemente, de 5-10% de la superficie articular, tres revisiones sistemáticas concluyen que no existe evidencia suficiente que justifique considerar el tamaño como un factor a la hora de fijar la FMP, y que, por el contrario, esta debe ser determinada por otros factores28–30.
Inestabilidad sindesmalAl analizar la estabilidad sindesmal como factor para definir la fijación de las FMP es fundamental señalar que en la tuberosidad posterior de la tibia se inserta el ligamento tibiofibular posteroinferior (LTFPI), el que posteriormente discurre oblicua y distalmente hasta su inserción en el peroné posterior. Según lo descrito por Ogilvie-Harris en un estudio en cadáver, este ligamento le otorga 41,4% de la estabilidad a la sindesmosis, siendo el más importante de los tres que conforman el complejo sindesmal31. Aun cuando algunos autores proponen que el LTFPI tiene una inserción más amplia a nivel de la región posterior de la tibia distal, esta importante contribución a la estabilidad sindesmal se interrumpe, al menos en forma parcial, cuando la fractura del maléolo posterior compromete la incisura fibular32.
Gardner et al.33 realizaron un estudio en 10 piezas cadavéricas donde se creó un patrón de fracturas en pronación-rotación externa estadio 4 y en forma aleatoria se realizó la fijación del fragmento del maléolo posterior vs. fijación sindesmal aislada con tornillo, concluyendo que la estabilidad sindesmal se restauró en 70% en el primer grupo y solo en 40% en el grupo de la fijación sindesmal aislada. En esa misma línea, un estudio de 198 pacientes en el que se evaluó la fijación del maléolo posterior a través de un abordaje anterior (reducción indirecta) vs. un abordaje posterior (reducción directa) concluyó que en el segundo grupo se restauró en 97,9% la estabilidad sindesmal, siendo esto 13 veces mayor que en la fijación indirecta34. En concordancia con lo ya expuesto, Neumann y Rammelt19, en una serie retrospectiva de 100 pacientes con seguimiento promedio de siete años, concluyen que la fijación interna reduce significativamente la necesidad de fijación sindesmal (p = 0,010). Por lo anteriormente expuesto, Bartoníček recomienda la fijación de todos los fragmentos que comprometan la incisura fibular8,9 (fig. 3).
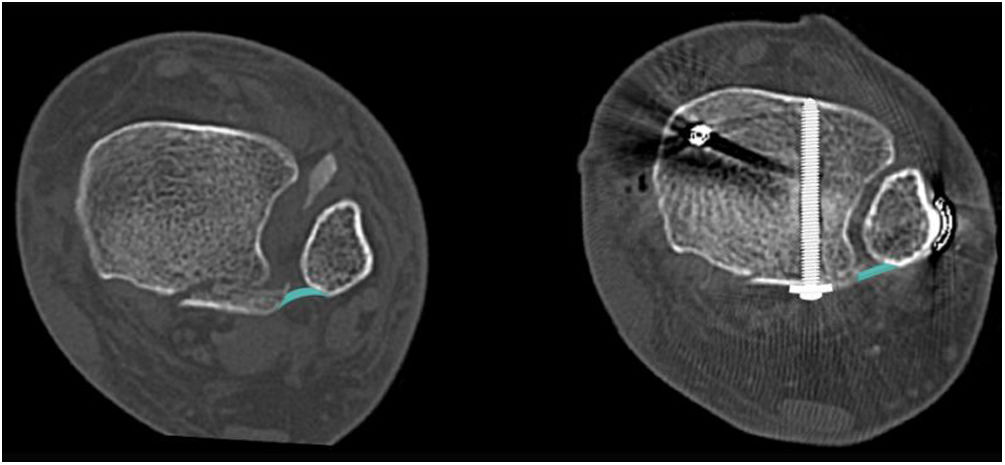
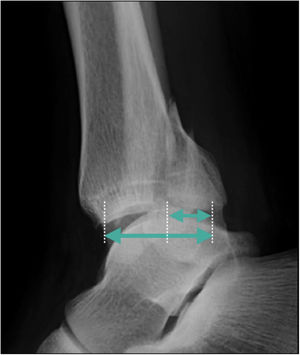
Presencia de escalón articularLa presencia de escalón articular también es un factor ampliamente estudiado en la literatura (fig. 4A). Xu et al. en 2012 señalaron que un escalón mayor a 1 mm determinaba peores resultados en la escala de la American Orthopaedic Foot & Ankle Society (AOFAS), peor satisfacción del paciente y mayor artrosis postraumática16. Otro estudio retrospectivo del 2018 en el que se evaluaron 169 pacientes definió que un escalón mayor a 1 mm era factor de riesgo para el desarrollo de artrosis independiente del tamaño del fragmento, lo que de forma secundaria determinaba un peor resultado funcional35. Drijfhout Van Hooff et al.17 publicaron en su serie, una mayor frecuencia de artrosis en presencia de un escalón articular ≥ 1 mm. Kang et al.36 publicaron un peor resultado en puntuación de la American Academy of Orthopaedic Surgeons (AAOS) y AOFAS a los seis y 12 meses, en presencia de un escalón mayor a 2 mm. En el mismo sentido, Meijer et al., 21, en una serie prospectiva, informaron una relación estadísticamente significativa entre el escalón articular residual y una peor puntuación en las subescalas del Foot and Ankle Outcome Score (FAOS) de dolor y síntomas. Si bien no hay consenso en el límite de 1 o 2 mm, una reciente revisión de Rammelt et al. recomienda la fijación interna en presencia de un escalón mayor o igual a 2 mm4,28.
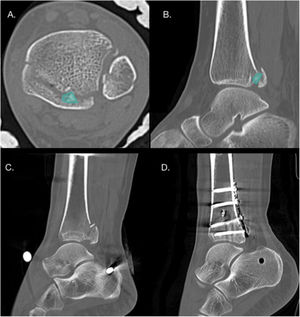
A. Evaluación del escalón articular en un corte sagital de TAC de tobillo. B. Paciente de sexo masculino de 46 años que sufre lesión del tobillo por mecanismo torsional y de compresión axial. En el corte sagital de la TAC se observa una FMP con impactación de la superficie articular tibial.
La presencia de hundimiento de la superficie articular, también denominada «fragmento en die-punch», puede contribuir a la subluxación del astrágalo y al desarrollo de artrosis postraumática37,38. Esto último se debería a una redistribución de las cargas hacia la región anteromedial de la superficie articular, lo que sometería a tensión zonas de condrocitos que normalmente no estaban sometidos a esas cargas23 (fig. 4B).
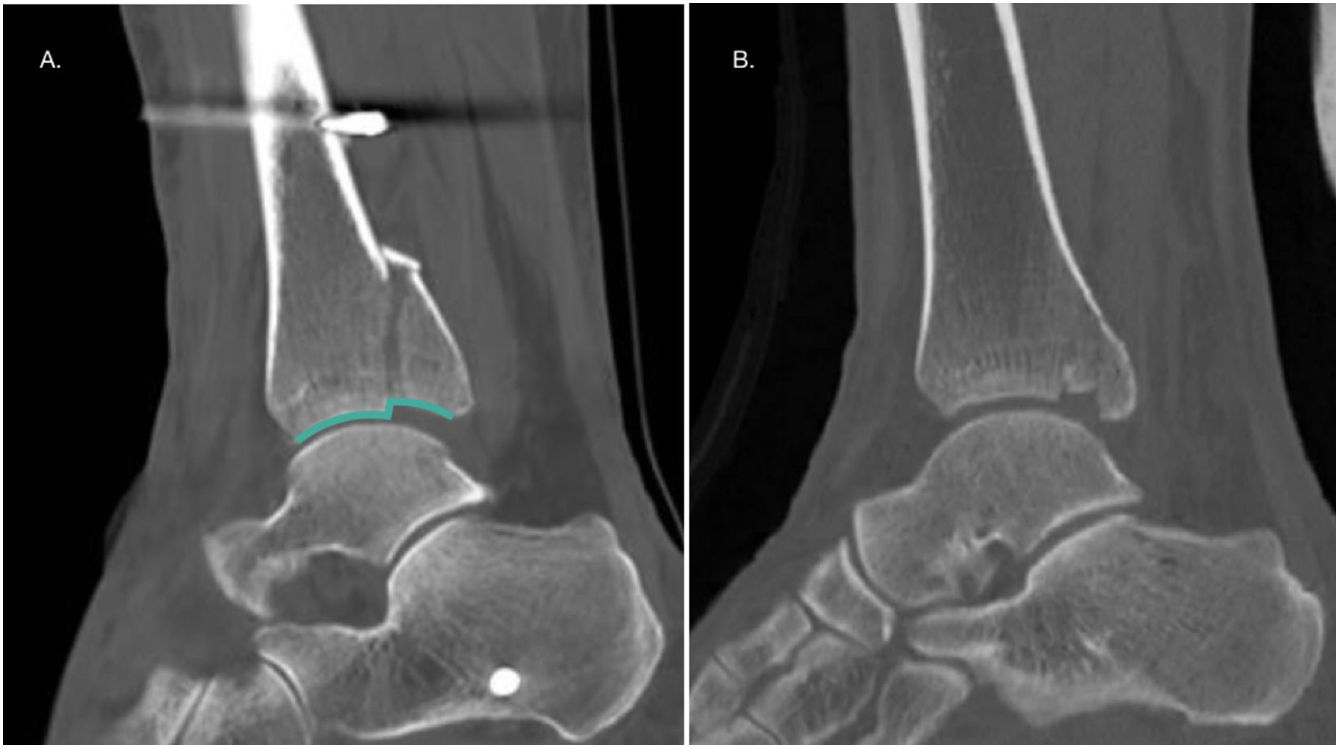
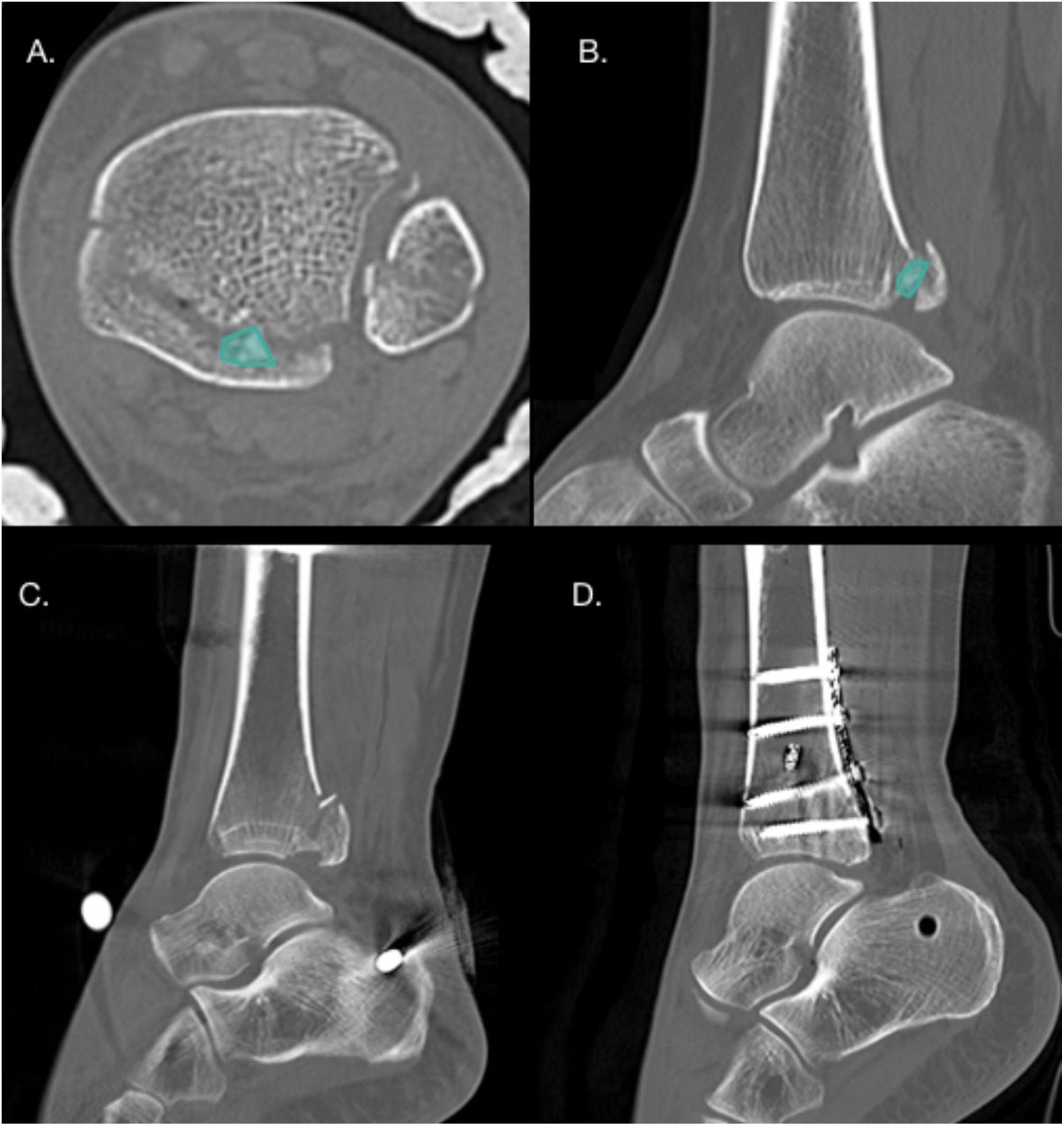
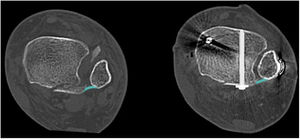
Presencia de fragmentos intercalaresLos fragmentos intercalares se consideran un factor aparte, ya que pueden o no estar en el contexto de un hundimiento articular, pudiendo ser fragmentos de la cortical tibial posterior, no únicamente fragmentos articulares. Estos fragmentos tienen una incidencia de 43% en FMP, siendo de hasta 70% en fracturas tipo III de Bartoníček19,37 (fig. 5). La ubicación más frecuente de estos fragmentos es posterolateral en 64% de los casos37. Normalmente estos fragmentos impiden una reducción anatómica de la fractura, por lo que en caso de fragmentos pequeños se recomienda retirarlos evitando que actúen como cuerpos libres intraarticulares y, en el caso de fragmentos de mayor tamaño, se recomienda sintetizarlos1.
A y B. Cortes axial y sagital de TAC que evidencian la presencia de un fragmento intercalar en un paciente con FMP Bartoníček y Rammelt tipo III. C y D. Cortes sagitales de TAC pre y postoperatorio en paciente con FMP Bartoníček y Rammelt tipo II con fragmento intercalar que se fijó mediante un abordaje posterolateral.
Una vez sentada la indicación de fijación de la FMP, debemos definir si realizamos un abordaje tradicional por anterior o un abordaje posterior.
El abordaje tradicional (anterior) para la fijación de la FMP requiere una reducción indirecta mediante ligamentotaxis por dorsiflexión del tobillo y la fijación con un tornillo anteroposterior4. Las ventajas de este abordaje son la posibilidad de fijar la fractura en decúbito supino y con un abordaje mínimamente invasivo. Por el contrario, sus desventajas son la dificultad de obtener una reducción anatómica, la imposibilidad de retirar fragmentos intercalares o reducir hundimientos de la superficie articular, la dificultad de la fijación cuando hay fragmentos posterolaterales pequeños y el riesgo de lesión de estructuras anatómicas anteriores tales como el tendón tibial anterior, el tendón extensor hallucis longus y las ramas del nervio peroneo superficial. Para reducir este riesgo se recomienda que el sitio de inserción del tornillo anteroposterior sea medial al tendón tibial anterior y con una disección meticulosa39.
A medida que han aumentado los estudios sobre esta fractura y se ha comprendido la importancia de la reducción anatómica, se han descrito numerosos abordajes posteriores. Estos tienen la ventaja de permitir una reducción directa, y por consecuencia anatómica, de lograr una fijación estable con placas/tornillos y además permiten retirar fragmentos intercalares. Las desventajas de estos abordajes son el riesgo de lesión de estructuras neurovasculares y la dificultad en la reducción de fracturas cuatrimaleolares y fracturas del colículo anterior del maléolo medial en posición decúbito prono9.
Abordaje tradicional vs. abordajes posterioresAl analizar la calidad de la reducción, Drijfhout Van Hooff et al. publicaron 42% de malreducción con el abordaje tradicional, definiendo malreducción como un escalón articular mayor a 1 mm 17. Vidović et al., por su parte, informaron 23% de malreducción con el abordaje anterior y solo 4% con abordajes posteriores, en este estudio se consideró como malreducción la presencia de un escalón articular mayor a 2 mm40.
En cuanto a los resultados funcionales, Pilskog et al. obtuvieron resultados similares entre ambos tipos de abordaje en los cuestionarios SEFAS, RAND-36 y en la escala EVA; sin embargo, describieron una menor necesidad de fijación sindesmal (14 vs. 49%) en los abordajes posteriores.41 Por su parte, Erinç et al. publicaron diferencias estadísticamente significativas en los cuestionarios SF-36 y FAOS en favor de los abordajes posteriores42.
Finalmente, en relación con el riesgo de complicaciones, una revisión sistemática y metaanálisis informa que no existen diferencias significativas en el riesgo relativo de complicaciones, pero al analizar en forma aislada cada complicación concluye un mayor riesgo de infección en los abordajes posteriores (p = 0,01) y mayor riesgo de dolor postoperatorio y relacionado con la osteosíntesis en las cirugías sin abordaje posterior. En este último punto es importante destacar que no fue posible aislar las complicaciones del abordaje anterior, ya que, en la mayoría de los casos, además de ese abordaje fueron necesarios abordajes laterales y/o mediales43.
Los abordajes posteriores de tobillo clásicamente se realizan en decúbito prono, pudiendo ser posterolaterales o posteromediales. El abordaje posterolateral utiliza el intervalo entre los tendones peroneos y el flexor hallucis longus; y el abordaje posteromedial utiliza el intervalo entre el flexor digitorum longus y el flexor hallucis longus, desplazando las estructuras neurovasculares hacia lateral.
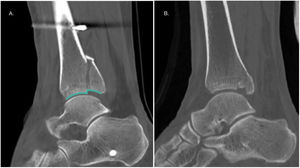
Se han descrito múltiples modificaciones para estos abordajes. En el caso del posteromedial, se ha planteado una modificación manteniendo el decúbito prono, pero con desplazamiento de las estructuras neurovasculares hacia medial (PMmp) y una modificación con el paciente en decúbito supino, abducción de la cadera y flexión de la rodilla (en posición de «4»), realizando retracción del tendón tibial posterior hacia anterior (PMms)44 (fig. 6).
Assal et al. describieron que el abordaje PMmp, con desplazamiento de las estructuras neurovasculares a medial, permite una visualización de 91% de la superficie posterior de la tibia45. Sumado a lo anterior, Mitsuzawa et al. demostraron que este abordaje genera menor fuerza de retracción en partes blandas por medial con un menor riesgo de lesión neurovascular cuando se requiere visualizar la región posteromedial de la tibia46.
DiscusiónDurante muchos años se mantuvo la recomendación de que el tamaño del maléolo posterior mayor a 25-30% tenía indicación de fijación. Posteriormente, algunos estudios postularon que el límite para la fijación serían los fragmentos mayores al 10% de la superficie articular15. Actualmente no existe evidencia para recomendar un límite en tamaño para fijar esta fractura.
El LTFPI tiene su origen en el maléolo posterior y se dirige en forma oblicua hasta el borde posterior de la fíbula. Su importancia en la estabilidad del complejo sindesmal, ya ha sido demostrada y cobra mayor relevancia cuando existe una FMP con compromiso de la incisura, perdiendo en forma parcial o total la estabilidad que el ligamento otorga31. Esto es el fundamento para recomendar la fijación en las fracturas tipo II, III y IV, ya que en todas ellas existe un compromiso de la incisura y, por tanto, existe algún grado de compromiso de la estabilidad que otorga al tobillo el LTFPI. El hundimiento de la superficie articular tibial, la presencia de fragmentos intercalares y el escalón articular también son indicaciones avaladas por la literatura; sin embargo, en este último aún no existe consenso si el límite debe ser 1 o 2 mm4,16,37,38 (tabla 2). Cabe destacar que aun cuando son poco frecuentes, las FMP aisladas, no desplazadas, y sin inestabilidad sindesmal, pueden tratarse en forma ortopédica47.
Al comparar las vías de abordaje para esta fractura, no existen diferencias entre el abordaje tradicional y los abordajes posteriores en cuanto al riesgo relativo de complicaciones y no existe consenso en la literatura con respecto a eventuales diferencias en resultados funcionales41,42. Por otro lado, se ha publicado una menor tasa de malreducción y en consecuencia una menor necesidad de fijación sindesmal en los abordajes posteriores. Lo anterior se debe a que una reducción anatómica del maléolo posterior facilita la reducción de la fíbula en la incisura17,40–42. Por lo anteriormente expuesto, en presencia de FMP con indicación de fijación se recomienda el uso de abordajes posteriores5,48.
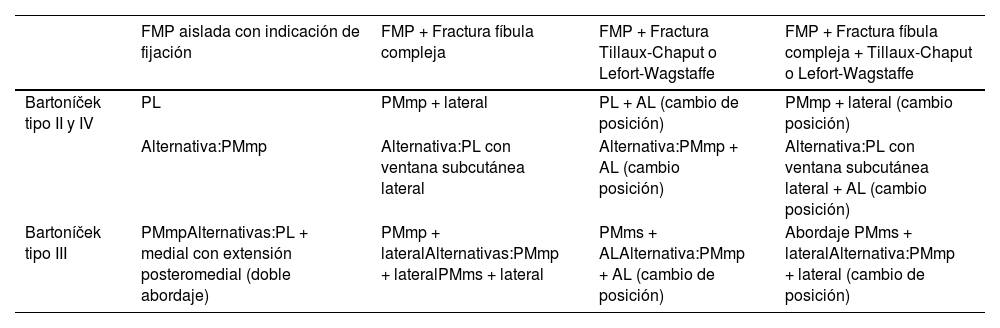
Para la elección entre un abordaje posterolateral y posteromedial, ya se han descrito las recomendaciones de Bartoníček y Rammelt, basadas en la morfología de la FMP, sugiriendo un abordaje posterolateral para las fracturas tipo II y IV y un abordaje posteromedial o doble abordaje (posterolateral y medial con extensión posteromedial) para las tipo III.4 Opcionalmente plantean un abordaje transfibular en casos seleccionados con fracturas Weber B de maléolo lateral que se inicien a nivel de la articulación o un abordaje tradicional (anterior) en las fracturas Bartoníček y Rammelt tipo IV sin escalón articular ni fragmentos intercalares4,8.
Otros autores añaden a la morfología de la FMP, la importancia de las lesiones concomitantes que pueden modificar el plan quirúrgico. En este sentido, en presencia de una fractura Bartoníček tipo II o IV asociada a una fractura compleja de fíbula se ha recomendado el abordaje posterolateral con una ventana subcutánea para la fijación de la fíbula por lateral o de lo contrario un abordaje posteromedial modificado en prono asociado a un abordaje lateral. Por otra parte, en presencia de una fractura Bartoníček tipo III asociado a fracturas de Tillaux-Chaput o Lefort-Wagstaffe se ha recomendado el abordaje posteromedial modificado en supino asociado a un abordaje lateral o un abordaje posteromedial en decúbito prono y posterior cambio a posición supina para realizar un abordaje anterolateral48,49 (tabla 3). En todos los casos se recomienda mantener un puente cutáneo de al menos 6 cm entre los abordajes e idealmente respetar los angiosomas del tobillo48.
Resumen de opciones de abordajes quirúrgicos según la morfología de la FMP y las lesiones concomitantes
| FMP aislada con indicación de fijación | FMP + Fractura fíbula compleja | FMP + Fractura Tillaux-Chaput o Lefort-Wagstaffe | FMP + Fractura fíbula compleja + Tillaux-Chaput o Lefort-Wagstaffe | |
|---|---|---|---|---|
| Bartoníček tipo II y IV | PL | PMmp + lateral | PL + AL (cambio de posición) | PMmp + lateral (cambio posición) |
| Alternativa:PMmp | Alternativa:PL con ventana subcutánea lateral | Alternativa:PMmp + AL (cambio posición) | Alternativa:PL con ventana subcutánea lateral + AL (cambio posición) | |
| Bartoníček tipo III | PMmpAlternativas:PL + medial con extensión posteromedial (doble abordaje) | PMmp + lateralAlternativas:PMmp + lateralPMms + lateral | PMms + ALAlternativa:PMmp + AL (cambio de posición) | Abordaje PMms + lateralAlternativa:PMmp + lateral (cambio de posición) |
PL: abordaje posterolateral; PM: abordaje posteromedial clásico; PMmp: abordaje posteromedial modificado en prono; PMms: abordaje posteromedial modificado en supino; AL: abordaje anterolateral.
En resumen, los autores recomendamos la realización de la TAC en todas las FMP, ya sean aisladas o en el contexto de fracturas bimaleolares, trimaleolares o cuatrimaleolares. Además, recomendamos la fijación interna directa del maléolo posterior a través de un abordaje posterior (posterolateral, posteromedial o sus modificaciones). La fijación de este fragmento debe ser el primer paso de la cirugía, ya que facilita la reducción fibular y también permite valorar la calidad de la reducción de la superficie articular en las proyecciones laterales de fluoroscopía, lo que se dificulta cuando se ha sintetizado previamente el maléolo lateral. Posterior a la fijación de todos los maléolos comprometidos, recomendamos evaluar la estabilidad de la sindesmosis y, en caso de duda, realizar una exploración artroscópica por vía anterior para evaluación y posible tratamiento de la misma50.
Por último, es de suma importancia conocer la anatomía del tobillo al momento de planificar el tratamiento de una fractura, y además comprender que este tratamiento debe ser “a la carta”, es decir, considerando todos los factores antes descritos asociados al maléolo posterior, además de las lesiones concomitantes, ya sean fracturas de maléolo lateral o medial, fragmentos de Tillaux-Chaput y Lefort-Wagstaffe, lesiones ligamentarias, lesiones osteocondrales, entre otras.
ConclusionesEl tratamiento de las FMP exige una óptima planificación quirúrgica que dependerá del tipo de fractura según la TAC de tobillo preoperatoria, pero además dependerá de las comorbilidades del paciente y del estado de los tejidos blandos.
Se sugiere realizar fijación interna de esta fractura en presencia de inestabilidad sindesmal, escalón articular mayor a 1-2 mm, impactación de la superficie articular tibial y de fragmento intercalar.
Recomendamos el abordaje posterior como la vía de elección para lograr una reducción anatómica de la fractura y disminuir la necesidad de fijación transindesmal, pudiendo considerarse el uso de un abordaje anterior tradicional en presencia de fragmentos grandes sin fragmento intercalar, escalón ni hundimiento de la superficie articular.
Nivel de evidenciaNivel de evidencia II.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.