Estudiar las causas de producción y resultados en los pacientes tratados con fractura interprotésica femoral.
Material y métodosRevisión retrospectiva de 7 pacientes tratados entre 2010 y 2013. Las artroplastias de rodilla tenían al menos 5 años desde su implantación y las de cadera menos de un año siendo cementadas bipolares en 6 pacientes y total no cementada en un paciente, implantadas todas por una fractura desplazada del cuello femoral. Han sido tratadas mediante osteosíntesis con placa de estabilidad angular abarcando todo el segmento femoral interprotésico. Excepto un paciente, los demás han sido revisados 12 meses como mínimo.
ResultadosHan sido 6 mujeres y un hombre con edad media de 84,7 años. La fractura, siempre por baja energía, se ha producido entre 2 y 8 meses tras la de cadera sin encontrarse movilizados los implantes, estando localizadas 4 de ellas a nivel diafisario y 3 a nivel supracondíleo, sin relación con el tipo de implante de rodilla. Se ha producido la consolidación en todos los pacientes a los 4,5 meses de media sin reintervención en ninguno de ellos y sin mortalidad en el tiempo que han sido controlados. Todos los pacientes deambulaban en carga en el momento de producirse la fractura y todos ellos han conseguido volver a deambular en carga, habiendo perdido como media 20° de flexión de rodilla en los casos de fractura supracondílea.
ConclusionesLos factores más importantes en nuestros pacientes con respecto a la producción de la fractura han sido la alteración de la capacidad de deambulación tras la artroplastia de cadera y la fragilidad ósea. La placa de estabilidad angular concede buenos resultados en el tratamiento de las fracturas interprotésicas femorales.
To study the causes and outcomes of patients with interprosthetic femoral fractures.
Material and methodsA retrospective review conducted on 7 patients treated between 2010 and 2013. The knee arthroplasties had been implanted for at least 5 years, and those of the hip less than a year. They were bipolar cemented in 6 patients and totally non-cemented in one patient, all of them implanted due to a displaced femoral neck fracture. They were treated using osteosynthesis with angular stability plate covering the whole interprosthetic femoral segment. Except for one patient, all have been reviewed at least 12 months.
ResultsThe patients included 6 women and one man, with a mean age of 84.7. The fracture, always by low energy, occurred between 2 and 8 months after that of the hip without the implants being mobilized. Four of them were located at diaphyseal level, and 3 at supracondylar level, and unrelated to the type of knee implant. There was consolidation in all patients at a mean of 4.5 months, without a re-operation in any of them, and with no mortality during the follow-up period. All patients walked independently at the time of the fracture, and all of them have managed to return to walking independently, having lost as average 20° of knee flexion in cases of supracondylar fracture.
ConclusionsThe most important factors in our patients regarding the producing of the fracture have been the changes in the ability to walk after knee replacement and bone fragility. Angular stability plates give good results in the treatment of interprosthetic femoral fractures.
Las fracturas femorales interprotésicas son las producidas en el segmento femoral comprendido entre una artroplastia de rodilla y cadera1, artroplastias que condicionan tanto su producción como su tratamiento1,2. Solamente son el 1,25% de las fracturas femorales3 pero el incremento de la cirugía protésica y de la esperanza de vida producen un aumento de la población a riesgo y es de esperar un aumento de su frecuencia. No son pacientes óptimos, pues presentan una disminución del stock óseo3, dificultades de estabilización de la fractura por los implantes protésicos4 y en ocasiones la presencia de cemento intramedular que genera dificultades biológicas de consolidación1, es decir su tratamiento plantea problemas mecánicos y biológicos. El mecanismo de producción es siempre por baja energía, estando debatida en estudios clínicos y biomecánicos la influencia de los implantes, características de estos, influencia de la presencia y constricción del implante de rodilla5 y grado de osteoporosis6. Por su baja frecuencia las series publicadas son cortas con escaso número de pacientes1–5,7–9 habiendo utilizado en su tratamiento diversos materiales y técnicas de osteosíntesis, en ocasiones con una alta tasa de complicaciones, reintervenciones y fracasos10. Ha sido recomendado para su tratamiento las placas laterales de estabilidad angular, abarcando todo el segmento femoral interprotésico para evitar riesgo de fractura por aumento de tensiones en el segmento femoral sin implante2–5,7,8,11, pero no existe un algoritmo definitivo para el tratamiento de estas fracturas7. Nuestro objetivo es estudiar, en nuestra corta serie, las causas de producción, características de los pacientes en los que se han producido y los resultados obtenidos utilizando para su tratamiento una sola placa lateral de estabilidad angular.
Material y métodosHemos realizado una revisión retrospectiva de los pacientes con fractura interprotésica de fémur tratadas entre los años 2010 y 2013. Han sido 7 pacientes, en los que se ha estudiado sus características demográficas, edad y sexo, causas de producción, tipo de fractura según la clasificación radiológica de Platzer2, grado de osteoporosis utilizando el índice de Singh12 medido en la cadera contralateral, riesgo anestésico (ASA), tiempo desde la implantación de las artroplastias, tiempo de consolidación, deambulación, complicaciones generales y locales, reintervenciones, relación del tipo de implante con el tipo de fractura y deterioro clínico de la función articular.
Todos los pacientes han sido tratados quirúrgicamente mediante anestesia raquídea con reducción y fijación interna con placa de estabilidad angular. Se ha realizado la cirugía de forma programada como media a los 2,5 días de producida la fractura, solapando el vástago femoral del implante de cadera entre 3 y 10cm, colocándose 3 de ellas de forma percutánea y 4 mediante cirugía abierta. La estabilidad de la placa se ha realizado con tornillos utilizando cables accesorios en el segmento proximal en dependencia del trazo de fractura. En ningún caso se ha realizado revisión de los implantes de cadera o rodilla ni utilizado injertos autólogos ni aloinjertos.
Todos los pacientes se han mantenido en descarga de la extremidad fracturada hasta la consolidación de la fractura, comenzando el tratamiento fisioterápico en el postoperatorio inmediato. Se ha considerado consolidación de la fractura cuando clínicamente el paciente podía deambular en carga sin dolor y radiológicamente en dos proyecciones presentaba callo de fractura. Retardo de consolidaciones se ha considerado cuando a los 6 meses no existía consolidación de la fractura pero sí progresión hacia ella desde el último control radiológico y seudoartrosis cuando no existía consolidación a los 9 meses sin progresión hacia la consolidación en los últimos 3 meses7. Se ha considerado consolidación viciosa la producida con una angulación mayor de 5°.
Se han revisado ambulatoriamente todos los pacientes hasta la consolidación clínica y radiológica de la fractura, siendo el periodo mínimo de revisión de 12 meses, excepto una paciente que fue perdida a los 6 meses.
ResultadosDe los 7 pacientes tratados han sido 6 mujeres y un hombre, con edad media de 84,7 años (rango 78-87). Todos los pacientes presentaban una artroplastia de rodilla implantada por gonartrosis al menos 5 años antes de producirse la fractura, utilizando en 4 de ellos polietileno ultracongruente y en 3 polietileno posteroestabilizado y artroplastia parcial bipolar cementada de cadera tipo Furlong® en 6 pacientes (las mujeres) y en uno (hombre) artroplastia total de cadera no cementada implantadas por fractura cervical desplazada producida por baja energía. Todas las artroplastias de cadera habían sido implantadas en nuestro servicio excepto la total y 4 de las artroplastias de rodilla (tabla 1).
Sexo, edad, ASA, tipo de fractura (Platzer), consolidación radiológica, tipo de implante de rodilla (ultracongruente, posterior estabilizada), tipo de implante de fémur
| Sexo | Edad | ASA | Fractura | Consolidación (meses) | Implante de rodilla | Implante de cadera |
|---|---|---|---|---|---|---|
| Mujer | 89 | 3 | IA | 5 | UC | Parcial cementada |
| Mujer | 87 | 3 | IIA | 4 | UC | Parcial cementada |
| Mujer | 86 | 3 | IIA | 4 | UC | Parcial cementada |
| Mujer | 87 | 3 | IA | 4 | PS | Parcial cementada |
| Mujer | 84 | 2 | IA | 7 | PS | Parcial cementada |
| Mujer | 81 | 2 | IIA | 4 | PS | Parcial cementada |
| Hombre | 79 | 2 | IA | 4 | UC | Total no cementada |
Fracturas interprotésicas femorales. Tratamiento con placa de estabilidad angular.
PS: posterior estabilizada; UC: ultracongruente.
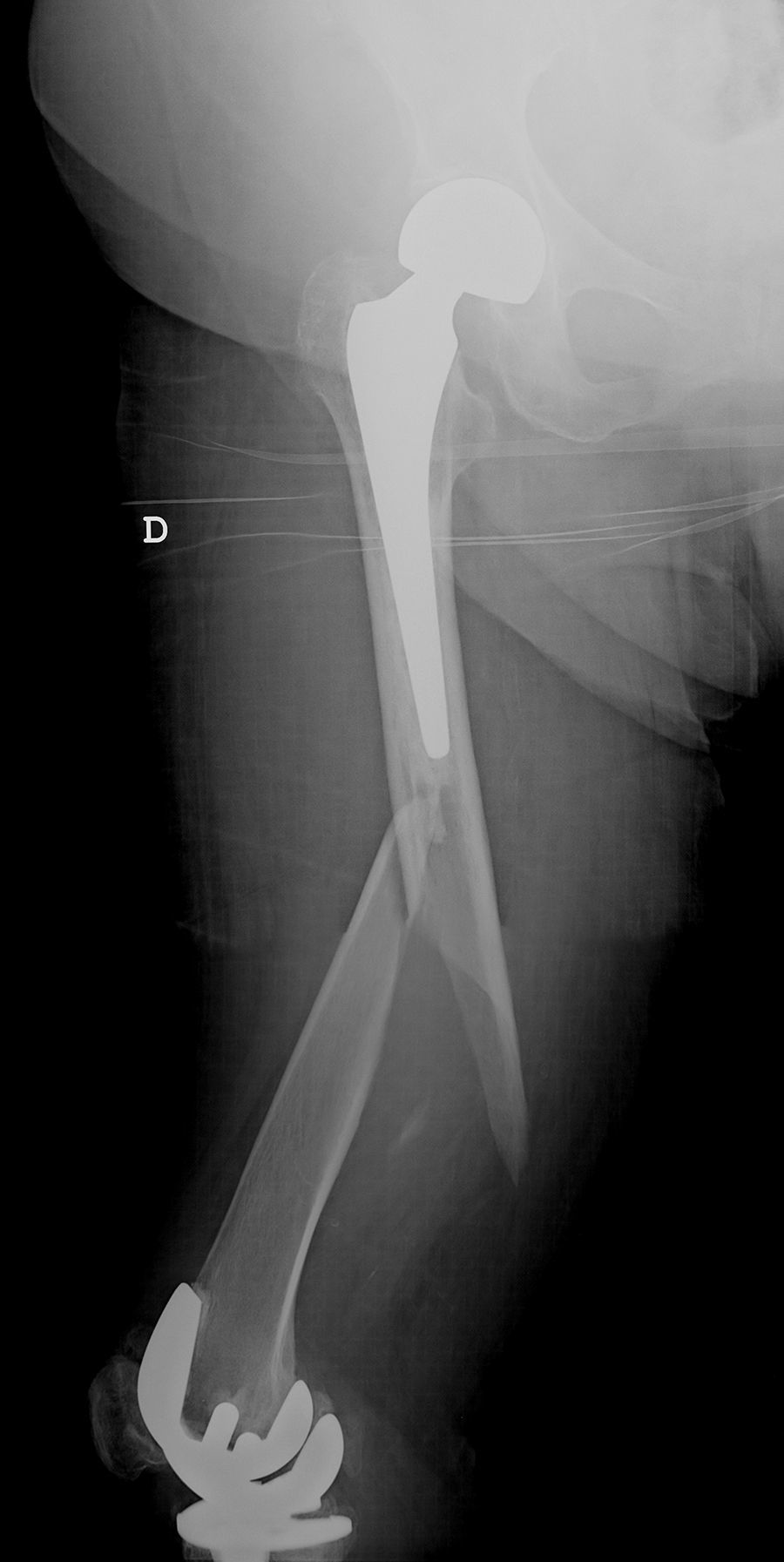
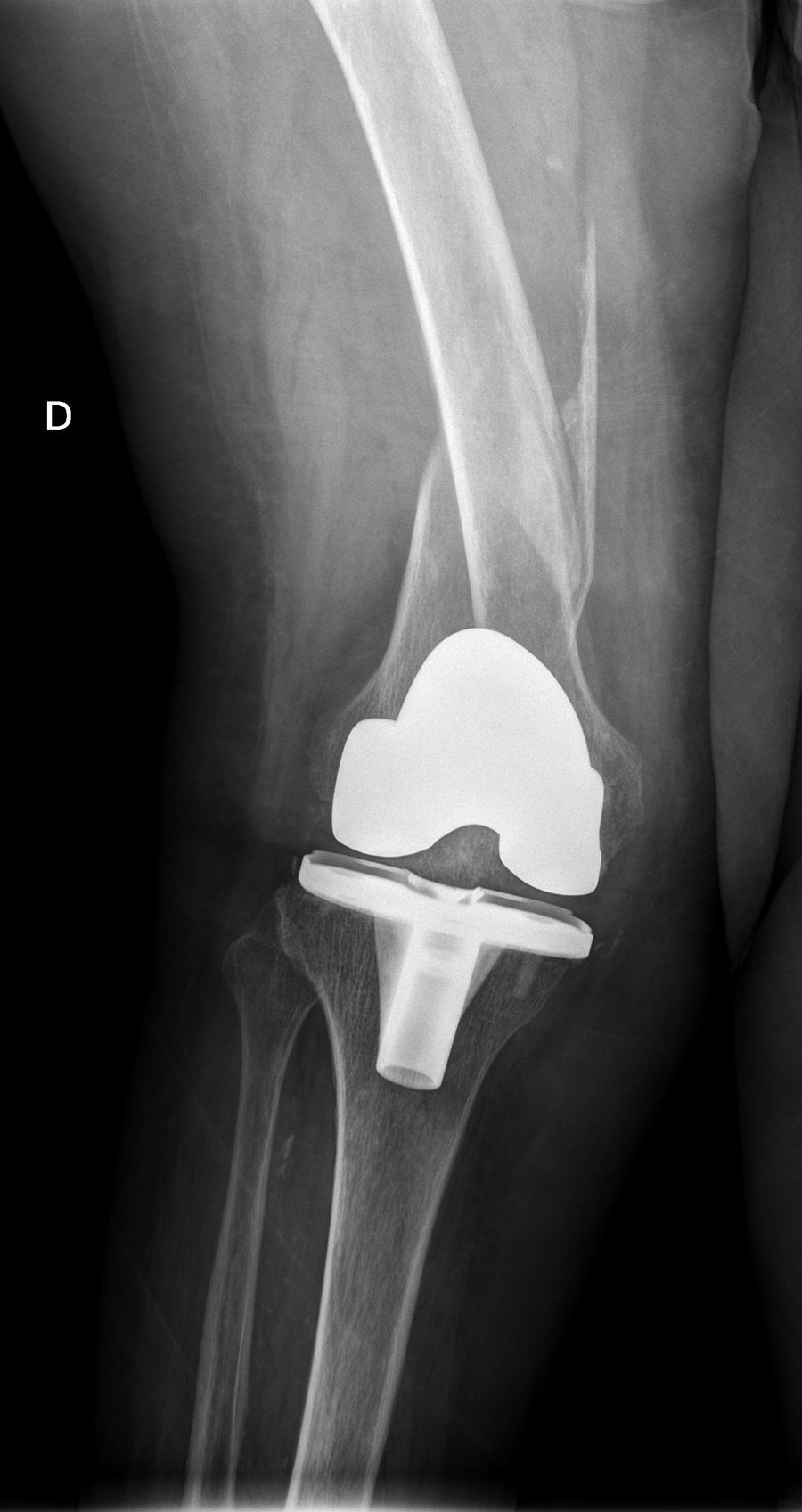
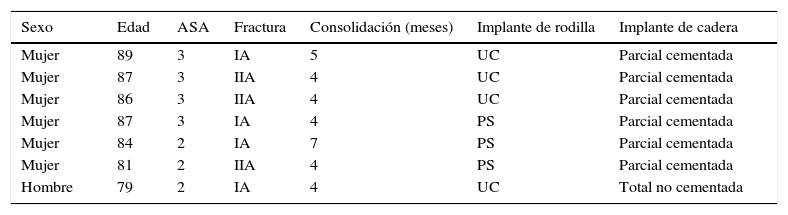
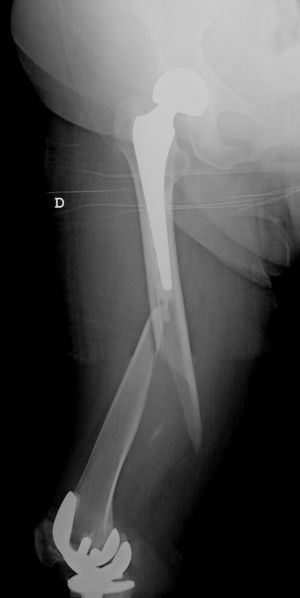
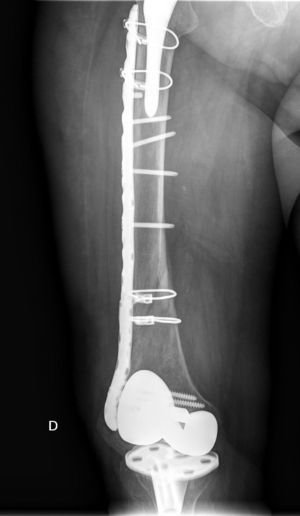
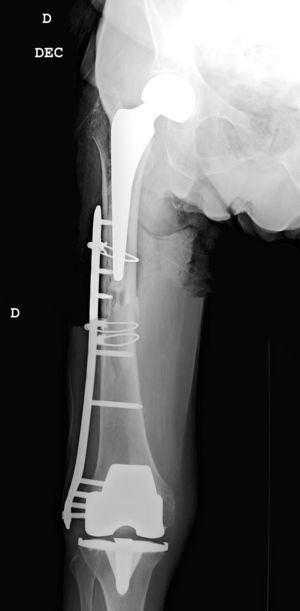
Las fracturas interprotésicas se han producido entre 2 y 8 meses tras la cirugía de la cadera, siempre por un mecanismo de baja energía. Se han localizado en cuatro casos a nivel diafisario y en tres casos a nivel supracondíleo, dos de ellos con polietileno ultracongruente y uno posteroestabilizado, siempre con ambos implantes estables y sin estar afectados por el trazo de fractura. En dos casos el trazo de fractura afectaba al tapón distal del cemento de la artroplastia de cadera (fig. 1). Siguiendo la clasificación de Platzer las fracturas eran 4 tipo IA y 3 tipo IIA, las adyacentes a la artroplastia de rodilla (figs. 3 y 4). Cuatro pacientes fueron evaluados con un índice de Singh de 3 y tres con un índice de 4.
Cuatro pacientes presentaban por sus antecedentes y estado general un riesgo anestésico ASA II y tres ASA III. No ha fallecido ningún paciente en el periodo de seguimiento.
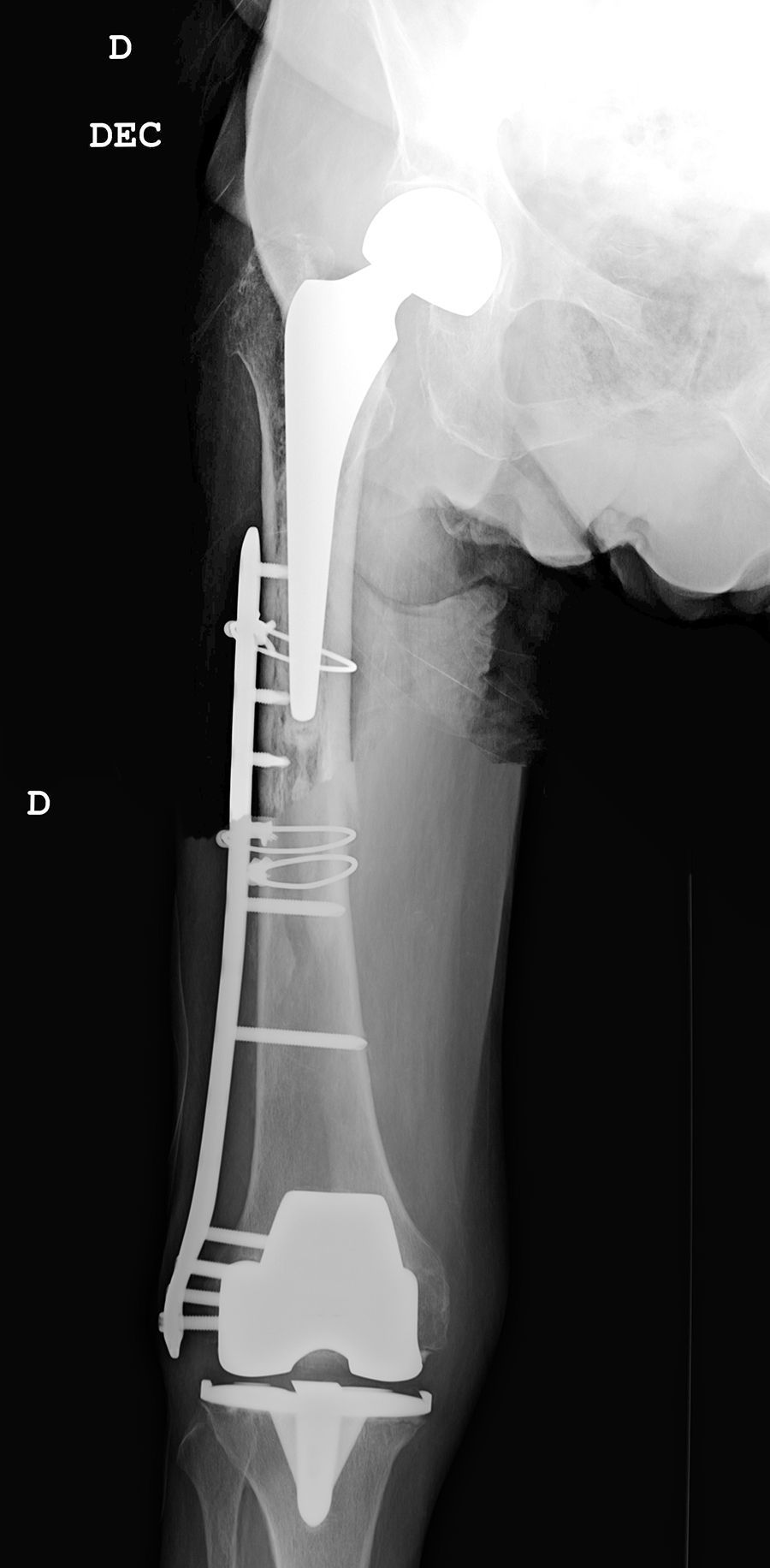
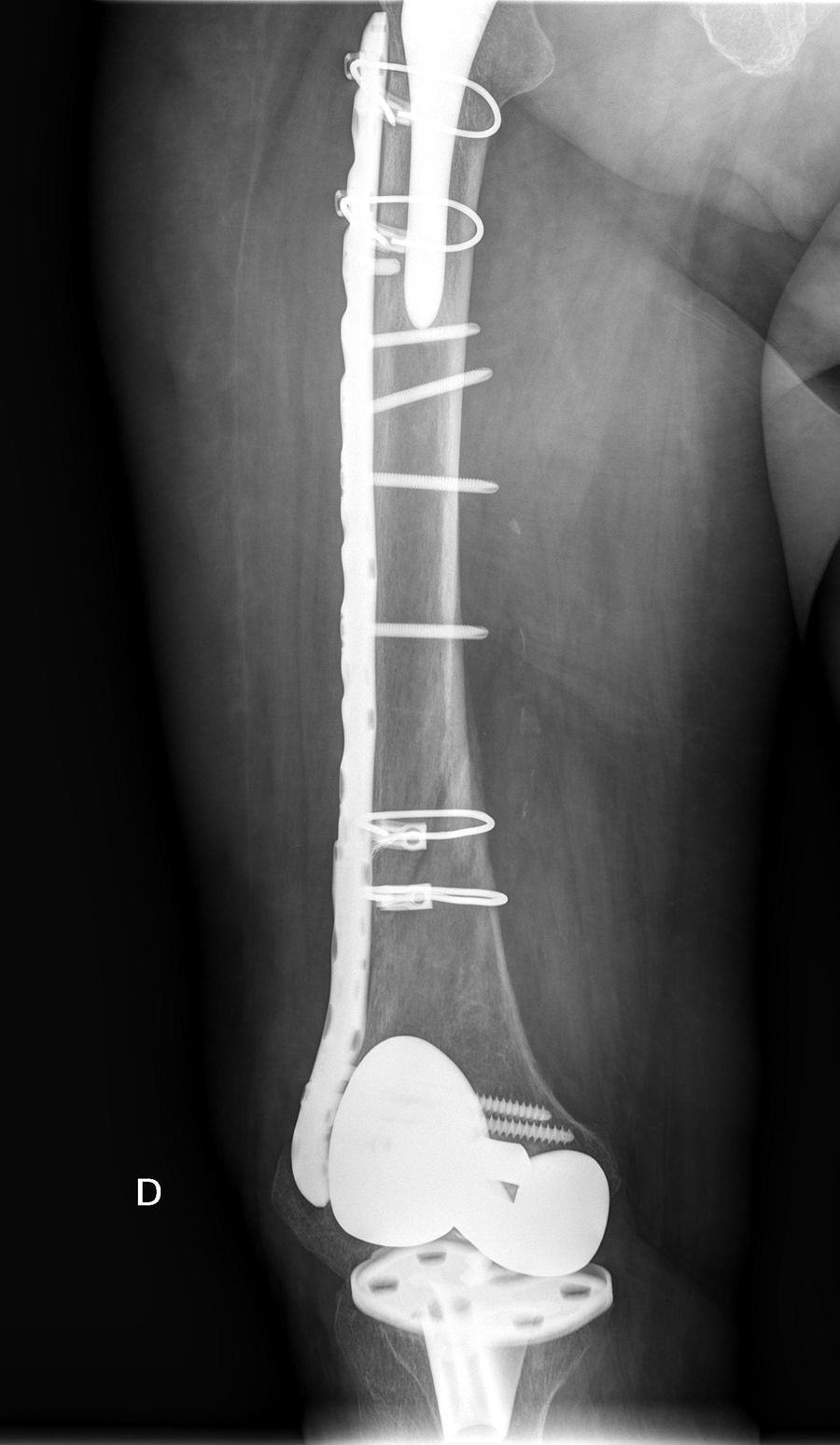
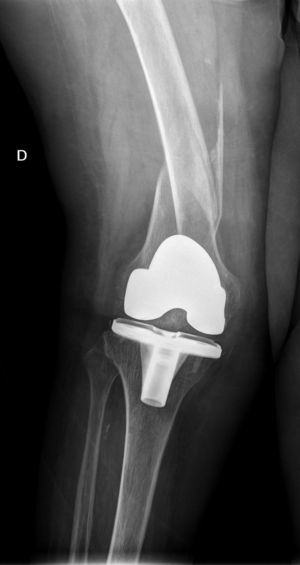
Todos los pacientes caminaban antes de la fractura con ayuda de dispositivos ortopédicos, 3 con andador y 4 con bastones ingleses. La consolidación se ha producido en todos los casos con una media de 4,5 meses4–7 cursando dos de ellos, con fractura diafisaria, con retardo de consolidación. No se han producido angulaciones mayores de 5° en la consolidación, reintervenciones ni complicaciones evolutivas incluso en un paciente con una placa corta y solapamiento solamente de 3cm que evolucionó satisfactoriamente (fig. 2). Todos los pacientes han retornado a su capacidad ambulatoria previa a la fractura excepto una que fue perdido su seguimiento a los 6 meses estando la fractura ya consolidada. Clínicamente los tres pacientes con fractura supracondílea han perdido como media 20 grados de flexión de rodilla, no alterándose en ningún paciente la movilidad previa de la cadera.
DiscusiónLas fracturas interprotésicas son poco frecuentes en los servicios de cirugía ortopédica, por lo que las publicaciones referidas a esta patología son también escasas, no habiendo muchos datos sobre su producción, características de los pacientes que las sufren, tratamiento más adecuado y evolución final. Está publicado el tratamiento de 141 pacientes, la mayor parte de ellos en los 4 últimos años1–5,7–9,11 lo que indica, tanto el incremento de su frecuencia debido al aumento de esperanza de vida y de realización de artroplastias, como el interés creciente en su resolución por la dificultad terapéutica que ofrecen.
Son fracturas típicas de edad avanzada, mucho más frecuente en mujeres9 y producidas prácticamente siempre por un mecanismo de baja energía11, características que también se han producido en nuestra serie.
Su producción está relacionada con la presencia de los implantes de cadera y rodilla que influyen tanto en su producción como en su localización11, más frecuente en algunas series a nivel supracondíleo en proximidad de la artroplastia de rodilla8 aunque no en otras7 ni tampoco en la nuestra. Sobre esta localización distal, se ha relacionado su producción con la presencia de implantes de rodilla constreñidos5, influencia que, aunque con cierta lógica clínica, no se ha demostrado en los estudios biomecánicos realizados13.
Hay distintas opiniones sobre la influencia de la estabilidad de los implantes en su producción. Hou et al. de los 13 casos publicados, 4 presentaban el aflojamiento de uno de los implantes4, aunque la mayoría de las series publicadas no encuentran relación de la fractura con el aflojamiento de los implantes pues todos eran estables1,3,8. El que la prótesis de cadera sea cementada o no cementada no está claro que influya en la producción de la fractura1, ni tampoco que se trate de una prótesis de cadera total o una hemiartroplastia. Quizás pueda influir el que la artroplastia de cadera haya sido revisada o recambiada1, no así en la artroplastia de rodilla pues la práctica totalidad de los casos publicados eran artroplastias primarias.
Lehman et al. en un estudio experimental con fémures de cadáver, encuentran que el mayor riesgo de fractura es cuando el paciente es portador de una artroplastia de cadera y un clavo centromedular retrógrado y el riesgo de fractura no aumenta cuando el paciente es portador de una artroplastia de rodilla, incluso si la artroplastia de rodilla es constreñida13. Estos resultados pueden llevar a cambiar el concepto de fractura interprotésica, debiendo considerarse las fracturas producidas en pacientes portadores de dos implantes femorales sean o no artroplastias, pues implantes distales de fémur como un clavo retrógrado o una placa corta, condicionan más la producción de la fractura que la presencia de una artroplastia de rodilla13. Si tuviéramos en cuenta este concepto, el número de fracturas producidas en fémures portadores de dos implantes aumentaría considerablemente. Este estudio tiene una clara aplicación en el tratamiento a realizar, de forma que cuando se produce una fractura femoral distal en un paciente portador de una artroplastia de cadera no debe utilizarse un implante intramedular retrógrado en su tratamiento, sino preferentemente un implante extramedular13. La zona femoral situada entre dos implantes femorales intramedulares, es una zona que la lógica indica que hay un alto riesgo de sufrir una fractura por acumulación de tensiones, como ha sido documentado en algún caso5, y el tamaño de esta zona entre implantes, se intuye que debe influir en la producción de la fractura, de forma que cuanto más pequeño sea el gap mayor riesgo habrá, pues mayor concentración de fuerzas se producirán en dicha zona. Segal et al. en un estudio experimental utilizando huesos artificiales en los que implantan una artroplastia cementada de cadera y una artroplastia de revisión de rodilla, encuentran que si el gap se mantiene entre 5 y 20cm no influye en la producción de la fractura14.
En nuestra serie, las artroplastias, tanto de cadera como de rodilla eran primarias, cementadas menos un caso y estables, estando localizadas en 4 casos en el segmento diafisario sin afectación de implantes y en 3 casos adyacentes a la artroplastia de rodilla utilizando un polietileno ultracongruente en dos de ellas, es decir no influyó el aflojamiento de los implantes, ni cirugía de revisión protésica, ni la constricción del implante de rodilla. Todos nuestros pacientes eran portadores de artroplastia de cadera implantada por una fractura, hechos que pueden influir, más que por el tipo de implante, por la avanzada edad del paciente y la indicación de implantar un modelo cementado, en la mayoría de los casos, en pacientes con peor calidad ósea que ya han sufrido al menos una fractura osteoporótica. Todos nuestros pacientes presentaban fragilidad ósea con bajos índices de Singh. El hecho de haberse producido pocos meses después de haberse fracturado la cadera, indicaría las limitaciones funcionales que se han generado tras la fractura que han facilitado la caída y la fractura consiguiente, hecho que no se produce tras la implantación de una artroplastia de rodilla o de cadera por una patología degenerativa. La influencia del implante protésico femoral de cadera en nuestra serie es mucho más determinante que la artroplastia de rodilla, implantadas todas varios años antes de producirse la fractura. La influencia del grado de osteoporosis ya ha sido apuntado por Iesaca et al., que en un estudio experimental encuentran como factor más importante y determinante en la producción de las fracturas interprotésicas el grosor de la cortical en el segmento femoral interprotésico.
Han sido aplicadas variantes de las clasificaciones de Vancouver y de Lewis y Rorabeck para adaptarlas a las fracturas interprotésicas1,4,5,7. Platzer et al. han clasificado específicamente estas fracturas en tipo I cuando no contacta la fractura con ningún implante, tipo II adyacente a un implante y tipo III adyacente a ambos implantes y dentro de ellos el tipo A con ambos componentes estables, tipo B con un componente movilizado B1 cadera y tipo B2 rodilla y tipo C ambos componentes movilizados. La frecuencia de uno u otro tipo son 17% tipos I y III y 66% tipo II2. El 75% tienen los componentes estables y solamente el 25% tienen uno de sus componentes o ambos movilizados2. En nuestra serie la totalidad de los pacientes presentaban implantes estables y ninguna fractura afectaba a los implantes, aunque las fracturas supracondíleas eran adyacentes a la artroplastia de rodilla, y en dos casos estaba afectado el cemento distal al implante femoral de cadera, pudiendo clasificarse 4 casos tipo IA y 3 casos tipo IIA.
Los tratamientos realizados hace una década producían gran cantidad de fracasos. Kenny et al. en 1998 publican 4 casos estabilizados con las técnicas que existían entonces fracasando el tratamiento en los 4 pacientes, terminando alguno de ellos en amputación por encima de la fractura10. Han sido utilizados diferentes tipos de tratamiento, clavos retrógrados, clavos placas, tornillos dinámicos condilares, aloinjertos, cerclajes con cables, cirugía de revisión protésica2,4, prótesis tumorales15 etc., pero no existe un tratamiento estandarizado, pues viene determinado por las características de la fractura, por presencia de los implantes, el tiempo transcurrido desde su colocación, la presencia en ocasiones de cemento, la calidad ósea, la edad y características del paciente etc., factores que pueden condicionar la estabilidad mecánica4 y la biología de la consolidación1. Con estos condicionantes, el tratamiento debe de ser personalizado11.
Los objetivos del tratamiento son restaurar la longitud y rotación femoral, garantizar la funcionalidad de las artroplastias y conseguir una estabilización suficiente que permita la movilización precoz, concediendo a la fractura las características biomecánicas necesarias para su consolidación. El material más utilizado en la actualidad, cuando los implantes no se encuentran movilizados4,9, son las placas con estabilidad angular, que han revolucionado el tratamiento al incrementar la estabilidad de la fijación, sobre todo en hueso osteoporótico, con una mínima agresión de partes blandas1,2,4,5,8. La placa debe de abarcar todo el segmento femoral interprotésico5,7,8,11 desde distal hacia proximal3 y los tornillos deben fijarse al menos en 8 corticales femorales en el segmento proximal utilizando algún cerclaje o cable11 accesorio que aumente la estabilidad de los tornillos. La utilización de cerclajes, al no conceder estabilidad rotacional1, no debe de ser la fijación primaria o principal de la placa, sino un sistema complementario a los tornillos para dar una mayor estabilidad y ser colocados en la zona más proximal de la placa1. Hou et al. indican que la placa utilizada debe solapar el implante femoral intramedular al menos en dos diámetros femorales para prevenir las zonas de estrés4, es decir entre 6 y 8cm. En nuestra serie el solapamiento ha sido entre 3 y 10cm no habiéndose producido fracasos por el escaso solapamiento en alguno de ellos. Algunos autores1,3,8 utilizan las placas bloqueadas con los mismos conceptos, pero introducidas con cirugía mínimamente invasiva o percutánea, ofreciendo como ventajas el preservar el hematoma fracturario y reducir al mínimo la lesión de las partes blandas. La consolidación con estos tratamientos se consigue entre el 80 y 100%1,2,7,8 de los casos tratados, dependiendo mucho de la calidad técnica realizada en la cirugía1.
Ochs et al. basándose en la clasificación de Platzer, han realizado un algoritmo terapéutico en el que en dependencia del tipo de fractura y estabilidad de los implantes, indican el tratamiento con placas de estabilidad angular o cirugía de revisión de los implantes16. En caso de utilizar implantes de revisión de rodilla con un tallo endomedular, deberá añadirse una placa de osteosíntesis complementaria para evitar las zonas de estrés entre los dos implantes endomedulares5.
Nosotros hemos seguido los criterios comentados, utilizando en todos los casos una sola placa lateral de estabilidad angular abarcando todo el segmento femoral interprotésico, obteniendo en todos los casos la consolidación sin reintervenciones ni fracasos. El único problema que hemos encontrado es conseguir el adecuado solapamiento de la placa de osteosíntesis al implante femoral de cadera, pues la limitada disponibilidad en longitudes de las placas puede llevarnos en ocasiones a un solapamiento algo escaso o excesivo, debiendo elegir entre uno u otro.
La colocación de injertos exige un amplio abordaje y desperiostización femoral, por lo que su utilización es discutible. En alguna ocasión se han utilizado aloinjertos de hueso esponjoso en el foco de fractura1, pero la utilización de aloinjertos en empalizada9, que persiguen un aumento de la estabilidad de la fractura además de un aumento a largo plazo de la calidad o stock óseo, es excepcional por la buena estabilidad que conceden las placas con estabilidad angular.
Otro punto debatido es la mortalidad. Se trata de una grave fractura en pacientes de edad elevada con un alto riesgo. La mayoría de las publicaciones refieren mortalidad en sus series2–5,7 en mayor o menor grado siendo difícil establecer tasas por el limitado número de pacientes incluidos en las series publicadas, como la nuestra, sin mortalidad pero con muy limitado tiempo de revisión, por lo que no podemos aportar nada en este punto.
Nuestro trabajo, a pesar de la homogeneidad del tratamiento realizado, presenta limitaciones por el escaso número de pacientes y ser un estudio retrospectivo, pero podemos concluir que las fracturas interprotésicas son poco frecuentes, aunque se prevé un incremento a corto plazo que ya ha comenzado. Se producen sobre todo en mujeres de edad avanzada, siendo la presencia de implantes, el deterioro funcional que se produce en ocasiones tras su implantación por una fractura de cadera y sobre todo la calidad ósea, los factores determinantes de su producción. El tratamiento debe ser personalizado en dependencia de las características del paciente y la fractura, pero con estabilidad de implantes protésicos, la mejor solución mecánica y biológica son las placas laterales de estabilidad angular, debiendo colocarse de forma percutánea o mínimamente invasiva sin utilización de aloinjertos, abarcando la totalidad del segmento femoral interprotésico, solapando el implante femoral de cadera entre 6 y 8cm, y utilizando, si es necesario, cerclajes que aumenten la fijación y estabilidad del implante en su porción proximal. Los resultados con esta técnica suelen ser buenos con alta tasa de consolidación, bajo riesgo de callos viciosos, habiendo disminuido de forma muy importante el número de reintervenciones y fracasos.
Nivel de evidencia IV.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.