Introducción
Las fracturas intraarticulares de la parte distal de la tibia denominadas fracturas de pilón tibial, son fracturas de difícil tratamiento, abocadas, en la mayoría de las ocasiones, a un resultado funcional mediocre. Normalmente, estas fracturas tienen una gran incongruencia de la superficie articular de carga y se han clasificado según la localización, grado de desplazamiento y conminución de la misma.7,15,16,18 El mecanismo y la energía necesaria para producir un tipo u otro de fractura es diferente, como también lo será el grado de lesión intrínseca del cartílago articular o de las partes blandas, lo que puede influir en el resultado clínico obtenido,3,16,21,23 aunque no siempre se ha apreciado esta relación.3,24
El objetivo de su tratamiento es obtener la consolidación de la fractura y un tobillo que se mueva y funcione normalmente sin dolor. Los métodos de tratamiento cerrado tienen el riesgo de no conseguir la reducción adecuada de la superficie articular.1 A la inversa, la reducción articular abierta y la fijación interna permiten restaurar mejor la anatomía de la articulación, pero con el riesgo y coste de un elevado porcentaje de graves complicaciones quirúrgicas.6,14,16,21,23,24 La consecución de una buena reducción de la superficie articular parece que se correlaciona con unos buenos resultados clínicos,1,3,16,21,23 aunque para otros autores3,24 el resultado depende del grado inicial de lesión del cartílago articular independientemente de la exactitud de la reducción articular obtenida.
El objetivo de este trabajo es estudiar la influencia del tipo de fractura y de la exactitud de reducción articular en los resultados obtenidos tras el tratamiento de las fracturas de pilón tibial.
Material y Método
Se realizó un estudio retrospectivo en 43 pacientes tratados, entre 1990 y 1998, de 45 fracturas de pilón tibial. Se trataba de 30 hombres y 13 mujeres, en 2 casos la fractura era bilateral. Veintiuna fracturas afectaban el tobillo derecho y 24 el izquierdo. Veintisiete fracturas eran cerradas y 18 abiertas (40%); 5 fracturas grado I según la clasificación de Gustilo,8 8 grado II, 3 grado IIIA y 2 grado IIIB.
La edad media de los pacientes era 40,5 años (mínimo: 20 y máximo: 72 años). La causa más frecuente de lesión fue la caída desde una altura en 30 pacientes, en 21 de ellos fue una caída casual, en 4 un accidente laboral y en 5 un intento de autolisis. En 13 pacientes la causa fue un accidente de tráfico. Diez pacientes presentaban lesiones asociadas de extremidades, columna o pelvis. En 10 pacientes se asociaron lesiones craneoencefálicas, de tórax o abdomen. Veinticinco pacientes tuvieron una fractura de pilón tibial aislada.
Siguiendo la clasificación de Rüedi y Allgöwer,18 seis fracturas (13,3%) fueron tipo I, seis (13,3%) tipo II y 33 (73%) del tipo III. Ocho fracturas, las seis del tipo I y dos del tipo II, fueron tratadas mediante manipulación e inmovilización en un botín de yeso; las 37 fracturas restantes se trataron mediante osteotaxis y osteosintesis.
Técnica quirúrgica
Todas las fracturas abiertas fueron tratadas de urgencia, realizándose irrigación con solución salina isotónica abundante, desbridamiento de los tejidos desvitalizados y antibioticoterapia durante 72 horas (cefazolina y tobramicina). El resto de fracturas se trataron durante las primeras 24 horas. Solo se difirieron aquellos casos que presentaban lesiones asociadas severas o edema y flictenas locales. Mientras el paciente esperaba la intervención definitiva se mantuvo la extremidad inmovilizada con una férula posterior de yeso.
Inicialmente bajo control del amplificador de imágenes se intentó una reducción cerrada de la fractura. Cuando esta no era posible se aplicaba un fijador externo tipo Hoffman II (Howmedica®) bajo control fluoroscópico. En una primera etapa se utilizaron los clavos de Bonnell transfixiantes en tibia y calcáneo para realizar un montaje en doble cuadro, posteriormente se utilizaron fijadores tipo Hoffman III con clavos no transfixiantes para obtener un montaje monolateral en la cara medial del tobillo. Los clavos eran insertados perpendicularmente al eje longitudinal de la tibia, lo más próximo posible a la articulación del tobillo y en el calcáneo evitando el paquete vasculonervioso. Los clavos del calcáneo eran colocados paralelos a la cúpula del astrágalo, para evitar su báscula e intentaban seguir el eje longitudinal de la tibia.
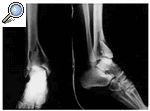
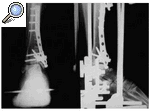
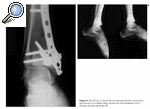
Una vez colocado el fijador externo se realizaba distracción del tobillo y según la apariencia radiográfica la intervención finalizaba aquí o los fragmentos eran manipulados y fijados de forma percutánea, o a través de un abordaje posterolateral para el peroné y anteromedial para la tibia. La distracción del fijador externo reduce los fragmentos óseos que mantienen inserciones capsuloligamentosas y ayuda a la visualización de los mismos. El peroné se fijaba con una placa de tercio de caña (AO®), pero cuando existía una gran conminución se utilizaron clavos de Kirschner endomedulares. Para reducir la fractura intraarticular tibial se aprovechaba la línea de fractura de la cortical anterointerna de la tibia. Para visualizar mejor los fragmentos óseos se desplazaba distalmente el maléolo medial y se iniciaba la reducción de los fragmentos posteriores y anteroexternos. Aunque se prefiere la fijación con tornillos (Figs. 1, 2 y 3) y agujas de Kirschner, en una fractura se utilizó una placa de trébol (Figs. 4, 5 y 6). La técnica de osteosíntesis utilizada dependió de la predilección del cirujano en el momento de la intervención. En los casos en que existió déficit óseo metafisodiafisario se aplicaron injertos óseos obtenidos de la cresta ilíaca (3 fracturas). Si la fractura era abierta se difería la aplicación de los mismos hasta que se cerraba la herida.
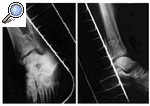
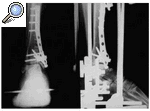
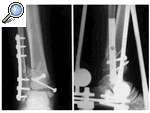
Figura 1. Rx AP y lateral de una fractura de pilón tibial tipo II de Rüedi y Allgöwer obtenida en el Servicio de urgencias.
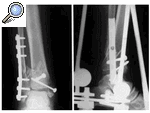
Figura 2. Rx AP y lateral de la fractura de pilón tibial una vez realizada la fijación externa y osteosíntesis a mínima.
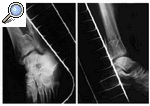
Figura 3. Rx AP (A) y lateral (B) (en máxima flexión y extensión), que muestran el resultado final satisfactorio del tratamiento de la fractura de pilón tibial tipo II.
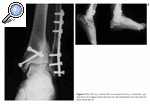
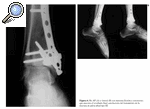
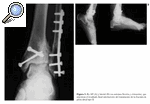
Figura 4. Rx AP y lateral de una fractura de pilón tibial tipo III de Rüedi y Allgöwer obtenida en el Servicio de urgencias.
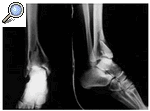
Figura 5. Rx AP y lateral de la fractura de pilón tibial tipo III una vez realizada la fijación externa y osteosíntesis (con placa) de la misma.
Figura 6. Rx AP (A) y lateral (B) (en máxima flexión y extensión), que muestra el resultado final satisfactorio del tratamiento de la fractura de pilón tibial tipo III.
Una vez finalizada la intervención, después de realizar la reducción de los fragmentos posteriores y anteroexternos de la tibia, se retiraba la distracción del fijador externo y se dejaba en neutralización, para favorecer la reducción del fragmento tibial anterointerno. El fijador externo se retiró una vez que se consideraba que la fractura estaba consolidada para colocar un de yeso durante un mes más permitiendo la carga parcial.
Todos los pacientes fueron valorados radiográficamente y clínicamente. El tiempo de evolución medio fue de 51,07 meses (mínimo: 24 y máximo: 120). En las radiografías anteroposterior neutra y con 10° de rotación interna y en la lateral se estudió la exactitud de la reducción articular, que se valoró como buena, regular o mala según la escala de Ovadia y Beals,16 que evalúa el grado de desplazamiento maleolar, el ensanchamiento de la sindesmosis tibioperonea y la báscula y desplazamiento del astrágalo. El resultado clínico final se consideró excelente, bueno, regular y malo según la escala de valoración objetiva y subjetiva de Ovadia y Beals.16 Los parámetros objetivos que valora son: el grado de movimiento del tobillo, su alineación, el acortamiento tibial, derrame articular, pronosupinación subastragalina y grado de deformidad en equino o talo. Los parámetros subjetivos que valora son: el dolor, la capacidad para caminar y trabajar, el uso de medicación analgésica y la cojera.
Se compararon los resultados clínicos objetivos y subjetivos obtenidos según el tipo de fractura y la exactitud de reducción articular obtenida. También se estudió la reducción articular obtenida según el tipo de fractura. El análisis estadístico se realizó mediante un paquete SPSS®, utilizando la prueba Chi-cuadrado para el contraste de hipótesis entre variables cualitativas.
Resultados
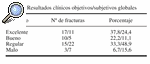
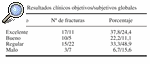
La valoración del estado clínico obtenida por parámetros subjetivos proporcionados por el paciente, fue inferior a la obtenida por parámetros objetivos valorados por el médico. Así, presentaron excelentes y buenos resultados objetivos 27 fracturas (60%) frente a 16 fracturas (35%) cuando se valoró el resultado subjetivo. El resultado objetivo/subjetivo se consideró regular en 15/22 fracturas (33,3%/48,9%) y malo en 3/7 fracturas (6,7%/15,6%) (Tabla 1).
Tras la evaluación postoperatoria de las radiografías se consideró que la reducción de la fractura y de la superficie articular había sido buena en 19 fracturas (42,2%). Existía una incongruencia articular entre 2 y 5 mm, ligera bascula o desplazamiento del astrágalo en 24 fracturas (53,3%). En 2 fracturas (4,4%) existía una gran incongruencia articular superior a 5 mm o un importante desplazamiento o bascula del astrágalo (Tabla 2).
Aunque no existían diferencias estadísticamente significativas, se apreciaron mejores resultados clínicos objetivos y subjetivos en las 19 fracturas en las que se consiguió una buena reducción articular. En estas fracturas con una buena reducción articular se obtuvieron resultados clínicos objetivos/subjetivos excelentes y buenos en 13/8 fracturas, regulares en 5/10 fracturas y malos en 1/1 fractura. En las 2 fracturas con mala reducción articular no hubo resultados clínicos objetivos/subjetivos excelentes-buenos, 1/2 los tuvieron regulares y 1/0 malos. En 24 fracturas en las que la reducción articular fue regular, 14/9 fracturas presentaron resultados excelentes-buenos, 9/11 los presentaron regular y 1/4 malos.
La exactitud de la reducción articular obtenida se relacionó estrechamente con el tipo de fractura, aunque no hubo significación estadística. La reducción radiográfica se consideró buena en el 100% de las fracturas del tipo I (6 fracturas) y en el 33% de las del tipo II (2 fracturas) y III (11 fracturas). Se consideró una reducción articular regular en 4 (66,7%) de las fracturas tipo II y en 20 (60,6%) de las fracturas tipo III. La reducción articular se consideró mala en 2 (6,1%) de las fracturas tipo III (Tablas 3, 4 y 5).
El tipo de fractura según la clasificación radiográfica de Rüedi y Allgöwer se correlacionó con los resultados clínicos, sin diferencias significativas estadísticas. Ninguna de las 6 fracturas tipo I presentó un mal resultado clínico objetivo/subjetivo, 5/3 fracturas presentaron un resultado clínico objetivo/subjetivo excelente y bueno y 1/3 un resultado regular. La mayoría de las 6 fracturas tipo II, 5/6 presentaron un resultado clínico objetivo/subjetivo excelente y bueno y solo 1/3 lo presentaron regular y 0/1 malo.
En las 33 fracturas del tipo III es donde se apreciaron un mayor número de peores resultados clínicos objetivos/subjetivos. Así, 3/4 fracturas tuvieron un resultado clínico objetivo/subjetivo malo, 13/17 regular y 17/12 excelente y bueno.
Del total de fracturas, 19 (43,3%) de las mismas tuvieron al menos una complicación. En las 8 fracturas en las que se realizó tratamiento conservador el porcentaje de complicaciones fue de un 25% (2 fracturas), un paciente sufrió un tromboembolismo pulmonar y otro una distrofia simpático refleja. En 17 fracturas (46%) de las que fueron tratadas quirúrgicamente se presentó al menos una complicación.
Dehiscencia de la sutura se presentó en dos fracturas (5,4%) y necrosis cutánea se presentó en tres fracturas (8,1%). Infección del trayecto de entrada de los clavos del fijador externo se presentó en seis fracturas (16,2%). En todas ellas se solucionó con cura tópica y antibioticoterapia oral. En dos fracturas (5,4%) se presentó osteítis al nivel de la zona de entrada de un clavo del fijador externo, que requirió retirada del mismo y curetaje. En una fractura cerrada (2,7%) en la que se colocó inicialmente un fijador externo y se difirió la reducción y osteosintesis de los fragmentos dos semanas por la presencia de vesículas, se presentó finalmente dehiscencia de sutura y osteoartritis.
Tres fracturas (8,1%) requirieron decorticación y aporte de injertos por pseudoartrosis. En una fractura (2,7%) se realizó corrección del fijador externo monolateral por angulación excesiva del foco de fractura (> 10º) en valgo y recurvatum.
Tres pacientes (8,1%) presentaron parestesias en el territorio del nervio plantar interno.
Un paciente (2,7%) presentó distrofia simpático refleja y dos (5,4%) una trombosis venosa profunda. En una fractura de pilón asociada a fractura de cuello del astrágalo con luxación del cuerpo del mismo se presentó necrosis de astrágalo y artrosis severa que requirió artrodesis del tobillo. En seis fracturas (16,2%) se realizaron artrodesis tibio astragalina y todas ellas eran tipo III.
Discusión
Al igual que en otras series recientes,1,2,9,11,12,16,17,20,21,23,24 el mecanismo compresivo por traumatismo de alta energía es más frecuente que el rotacional de baja energía de series más antiguas.18 Por esta razón, estas fracturas presentan en la actualidad una mayor conminución y hundimiento de los fragmentos articulares, lo que se ha asociado con un mayor riesgo de complicaciones cutáneas12,23 y peores resultados.3,16,21,23 También, por la misma razón, se acompañan con más frecuencia de traumatismos y fracturas en otras partes del organismo,1,2,10,14,20 lo que ha aumentado la complejidad de su tratamiento.
Se han aconsejado diferentes tratamientos10 y aunque la reducción abierta y osteosíntesis de las fracturas de pilón tibial de baja energía proporcionó resultados satisfactorios,18 en las fracturas de pilón de alta energía con gran conminución y desplazamiento se ha asociado con pobres resultados clínicos y con un índice de complicaciones elevado,2,6,14,16,21,23,24 por lo que se han buscado tratamientos alternativos.
La fijación externa y osteosíntesis a mínima presentan la ventaja de que permiten una rápida estabilización de la fractura en el enfermo politraumatizado, cuya gravedad aconseja actuaciones rápidas y poco agresivas. La fijación externa puede ser el tratamiento definitivo si se consigue una reducción adecuada mediante la tracción de los fragmentos articulares que conservan sus inserciones cápsuloligamentosas, principio en el cual se basa la ligamentotaxis22. Cuando la reducción no es adecuada permite, mediante distracción, la separación de las superficies articulares, lo que mejora la visualización y favorece la reducción abierta de los fragmentos intraarticulares. Así mismo, proporciona estabilidad suficiente de la fractura, lo que hace innecesaria la utilización de placas y evita los amplios abordajes quirúrgicos que pueden empeorar la viabilidad cutánea, de esta forma disminuye el riesgo de complicaciones cutáneas,4,12,19,23,24 respecto a la fijación interna.
Al inicio de esta serie la ambición de conseguir una mejor reducción y estabilidad de los fragmentos metafisodiafisarios, hizo que se realizaran abordajes quirúrgicos más amplios, lo que probablemente favoreció que se presentaran 5 casos (13,5%) de dehiscencia y necrosis cutánea a nivel del abordaje anteromedial, porcentaje similar a los presentados en series de fijación interna2,16,18 y superior a las series de fijación externa con osteosíntesis a mínima.12,23,24
La fijación externa4,9,12,13,17,19,23,24 no esta exenta de complicaciones propias, pero estas fueron menos frecuentes y graves que las que se han presentado en las series de fijación interna.6,14,16,17,21,23,24 La infección del punto de entrada de los clavos del fijador, que se presentó en el 16,2% (6 fracturas), es la principal desventaja de esta técnica4,9,10,12,13,17,23 y para prevenirla se debe evitar que exista tensión cutánea en el punto de entrada, extremar los cuidados de enfermería y formar al paciente en el cuidado del fijador.
La incidencia de osteítis y osteoartritis (8,1%), aunque similar a alguna serie de fijación externa17,24 fue superior a la mayoría de ellas9,12,13,19,23 (0-5%), pero muy inferior a las series de fijación interna3,14,16,21,24 (6-37%). Esta mayor incidencia de osteítis puede ser debida a excesivo retraso en la retirada de los clavos de fijación, cuando la infección superficial no responde al tratamiento instaurado, o a la necrosis cutánea por abordajes extensos en una zona de viabilidad comprometida.
La tumefacción y deformidad existente puede dificultar la colocación de los clavos a nivel del calcáneo y favorecer las lesiones nerviosas, que al igual que otros autores12,24 se presentaron en el 6,6% (3 fracturas).
Los montajes del fijador externo en doble cuadro o circulares aunque más estables que el montaje monolateral, también pueden presentar perdida de reducción,9,13,17,23 y tienen el inconveniente de dificultar el acceso quirúrgico al peroné, los controles radiográficos y el cuidado de las partes blandas. La utilización de fijadores externos sin saltar la articulación tibioastragalina13 o articulados12,19 que permiten la movilización precoz de esta articulación, con sus ventajas teóricas de nutrición y curación del cartílago, no han demostrado ventajas reales en los resultados clínicos y los fijadores articulados presentan una mayor incidencia de aflojamiento de los clavos dístales.
A pesar de las claras ventajas teóricas y la menor incidencia de complicaciones que presentan la fijación externa y la osteosíntesis limitada, los resultados clínicos de esta serie al igual que en otras4,9,12,19,23,24 fueron mediocres, probablemente favorecidos por el elevado porcentajes de fracturas tipo III y de lesiones asociadas que también influyen en la valoración subjetiva. En las fracturas tipo III se obtuvo el 51% de excelentes y buenos resultados clínicos objetivos o el 36% subjetivos. No obstante, a pesar de las dificultades para su comparación por los diferentes tipos de fractura, de lesión de partes blandas, de lesiones asociadas y protocolos de revisión utilizados, los resultados son superiores a los de la fijación interna en este tipo de fracturas.2,3,5,16,21
La consecución de una reducción articular anatómica tiende a relacionarse con unos buenos resultados clínicos.1,3,12,16,21,23,24 Fracturas con una reducción radiográfica buena pueden presentar un resultado clínico malo, lo que indica que la destrucción del cartílago provocada por el traumatismo inicial puede ser tal, que condicione un mal resultado clínico independientemente de la calidad de reducción obtenida o del tipo de fractura.3,24 Algunos autores2,5,12 han relacionado el grado de artrosis con la calidad de reducción articular, pero no siempre los signos radiográficos degenerativos y la clínica de dolor van unidos.16,23,24 Aunque, parece claro que cuanto mayor es la incongruencia articular peor es el resultado, todavía no se sabe que grado de desplazamiento intraarticular es tolerable o en que elemento de la articulación este desplazamiento es peor o mejor tolerado.
La posibilidad de conseguir una reducción articular adecuada depende del tipo de fractura, aunque probablemente también, de la experiencia o habilidad del cirujano.1 Cuanto mayor es el grado de conminución de hundimiento de la superficie articular más difícil es lograr una reducción adecuada3,16,23,24 y peores son los resultados clínicos.1,2,3,21 La artroscopia permite visualizar el grado de desplazamiento articular con una menor agresión de partes blandas, no obstante no mejora la reducción articular de las fracturas con gran conminución y desplazamiento.9
No siempre se correlaciona el tipo de fractura con la puntuación clínica,3,24 seguramente debido a que el grado de lesión condral no siempre va ligado al tipo de fractura y así fracturas con escaso desplazamiento y hundimiento pueden presentar malos resultados clínicos.12,24
En conclusión, las fracturas de pilón tibial son fracturas graves, por el elevado porcentaje de complicaciones y de resultados mediocres derivados de su naturaleza y tratamiento. Probablemente, el tipo de fractura y la exactitud de reducción articular influyan en el pronóstico, aunque no hay que olvidar otros factores como el estado de las partes blandas. Seguramente es necesario individualizar el tratamiento y pronóstico de estas fracturas, aunque los principios generales deben ser conseguir una reducción articular lo más anatómica posible mediante una agresión quirúrgica que respete al máximo las partes blandas.