La problemática que actualmente plantea la lesión del complejo articular de Lisfranc se centra por un lado, en la actitud a tomar ante lesiones de escasa relevancia radiológica inicial y que sin embargo posteriormente pueden generar una severa incapacidad,11,22 y por otro, en la presentación de series que definen el valor como factores pronósticos del tipo de luxación, el retraso diagnóstico, el tipo de osteosíntesis y los parámetros radiológicos; escasamente reflejado en la bibliografía.6,10,24
Material y métodos
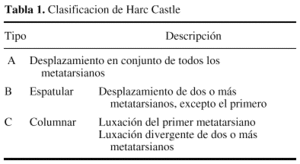
La serie está constituida por los pacientes intervenidos de fractura-luxación de Lisfranc (FLL) en el quirófano de Urgencias de Traumatología entre 1989 y 1998. Se aplicó un protocolo de revisión que analizó la filiación del paciente, el mecanismo lesivo, el intervalo de tiempo entre la lesión y la alteración a la duración de la intervención, la clasificación intraoperatoria de la lesión según Hardcastle y cols.14 (tabla 1), la vía de abordaje y número de agujas de Kirschner usadas para la estabilización, el porcentaje y tipo de complicaciones desarrolladas, la duración de la estancia hospitalaria y de la inmovilización en yeso, las pautas para el inicio de la carga, la duración de la rehabilitación especializada, la fecha de retirada del material de osteosíntesis y del alta o invalidez, la medición en la radiografía del alta de la distancia entre la base del primer y la del 2.o metatarsiano (MTT) como indicador del grado final de reducción anatómica, así como una valoración funcional final que se realizó en mayo de 1999 mediante encuesta telefónica utilizando la escala de la Fundación Creighton16 (sobre un máximo de 100 puntos clasifica los resultados como excelentes --90 a 100 puntos--, buenos --80 a 90--, regulares --65 a 79-- y malos).
Resultados
En el período 1989-1998 se registraron 13.701 intervenciones en el quirófano de Urgencias del Centro de Traumatología. De las 1.690 que correspondieron a cirugía del tobillo y pie, el 1,7% (30 casos) fueron FLL.
Se excluyeron 8 casos por no cumplir con todos los criterios de inclusión, constituyendo 22 casos el material de estudio. La edad media de la serie fue de 42,5 años (mínimo: 11 y máximo: 76 años), siendo 2,3 veces más frecuente en varones, y 1,5 veces más frecuente en el pie derecho. Las dos terceras partes de los casos se produjeron por mecanismos de alta energía (caída de altura, accidentes automovilísticos, explosiones, etc...) y el otro tercio restante por mecanismos de baja energía, fundamentalmente torsiones.
El diagnóstico se estableció en todos los casos mediante radiología convencional, siendo inmediato en 16 casos y con retraso en los seis restantes, dos de los cuales fueron intervenidos inmediatamente, mientras que los cuatro restantes sufrieron una demora quirúrgica media de 11 días (mínimo: 7 y máximo: 15 días) motivada en tres casos por un retraso diagnóstico al tratarse de politraumatizados, y por un error diagnóstico en el caso restante al tratar una lesión tipo A como una fractura aislada del primer MTT durante 15 días. La duración media de las intervenciones fue de 70 minutos (mínimo: 30 y máximo 150 minutos).
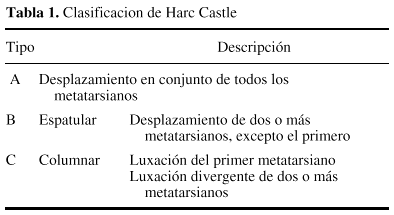
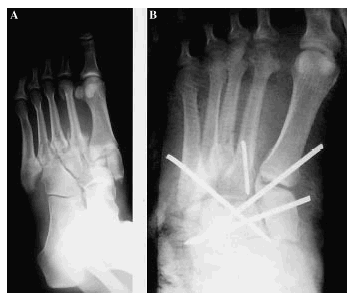
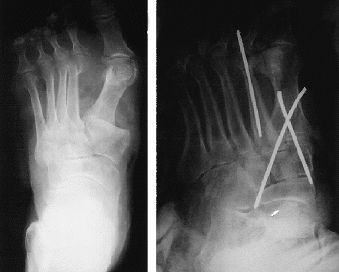
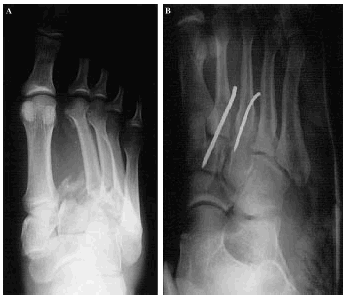
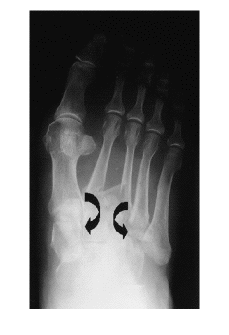
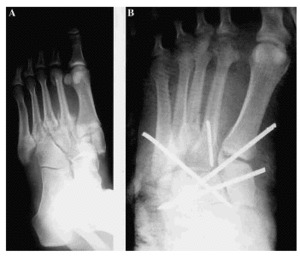
Siguiendo a Hardcastle y cols.14, 5 casos fueron de tipo A, 16 de tipo B y uno de tipo C. Las lesiones tipo A fueron motivadas por mecanismos de alta energía en todos los casos, sólo un caso asoció lesiones óseas en pie (luxación conjunta 1er MTT-cuña medial), precisando reducción abierta tres casos (Figs. 1A y 1B). Las lesiones tipo B, con afectación del sistema columnar (n = 7) fueron motivadas en su mayoría por mecanismos de baja energía, presentando en todos los casos un fragmento en cuña infero-externo en la base del primer MTT, lesiones óseas asociadas en la mitad de los casos y hubo dos fracturas abiertas (Figs. 2A y 2B). Las lesiones tipo B-espatular (n = 9) se produjeron por mecanismos de alta energía y asociaron lesiones óseas en el pie en la mitad de los casos, tratándose de luxaciones puras en dos pacientes y precisando de reducción abierta sólo un paciente. El número y la colocación de las agujas para mantener la reducción fue muy variable (Figs. 3A y 3B). La lesión tipo C (Fig. 4) precisó de reducción abierta y osteosíntesis.
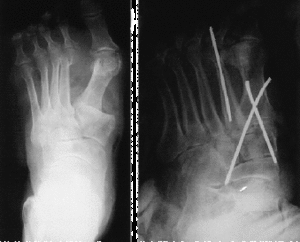
Figura 1. A: FLL tipo A con afectación de la cuña media. B: Estabilización mediante cuatro agujas de Kirschner.
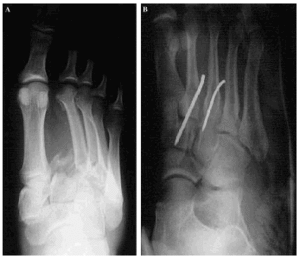
Figura 2. A: FLL tipo B-columnar, plantar y abierta con fractura del cuello del IIo MTT. B: Estabilización mediante agujas.
Figura 3. A: FLL tipo B-espatular, plantar y abierta con fractura del cuello del IIo MTT. B: Estabilización mediante agujas.
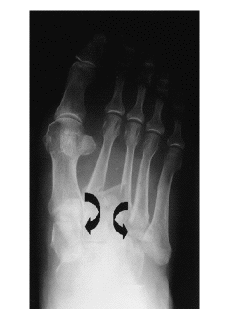
Figura 4. FLL tipo C: obsérvese la divergencia en el desplazamiento de las bases metatarsales --flecha--.
La estancia media hospitalaria (exceptuando los tres politraumatizados) fue de 4,2 días, observándose en cuatro pacientes complicaciones precoces que correspondieron a dos cuadros de tumefacción severa con buena respuesta al tratamiento, un caso de necrosis cutánea que precisó un injerto de piel y un caso de exudación abundante en un paciente con transtornos primarios de la coagulación. Hubo otras cuatro complicaciones tardías, con dos casos de algodistrofias, un reingreso por tumefacción severa con el inicio de la carga y una infección por Staphylococcus aureus del material de osteosíntesis 10 semanas tras la cirugía.
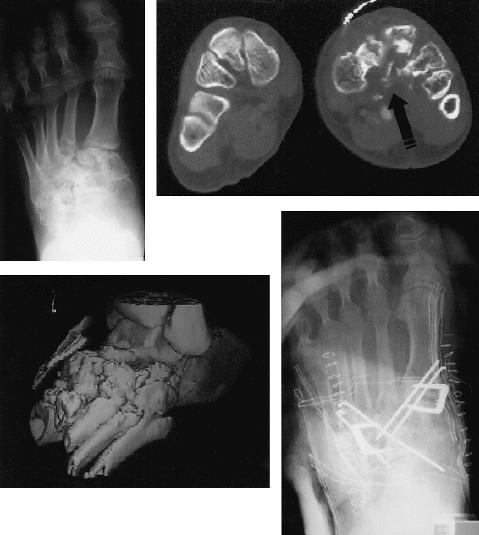
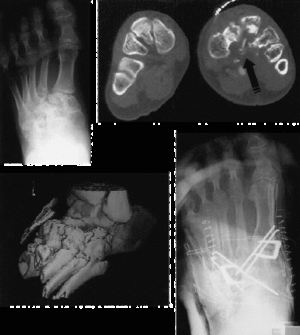
En doce casos, la inmovilización con yeso se mantuvo menos de 6 semanas iniciando a partir de esta fecha la carga parcial. En 7 casos, a las 6 semanas se puso un tacón al yeso lo que permitió el inicio de la carga, siendo retirado el yeso por encima de las 8 semanas. La pauta de inmovilización fue distinta en los politraumatizados. En 6 casos (incluye a dos politraumatizados y los dos pacientes con algodistrofia) fue necesaria una rehabilitación especializada durante 2 meses. El tiempo medio hasta la retirada del material de osteosíntesis fue de 3 meses (mínimo: 2 y máximo: 6 meses). El alta definitiva se obtuvo a los 11 meses (mínimo: 3 y máximo: 24 meses) estando todavía en revisión el único caso de artrodesis registrado en la serie, que correspondió a un varón de 37 años afecto de una FLL tipo A tratada de forma percutánea con dos agujas de Kirschner y que 10 meses después de la cirugía presentó una valoración funcional mala, con diastasis radiológica residual de 8 mm y artrosis importante, realizándose la artrodesis en abril de 1999 (Figs. 5A-D).
Figura 5. A: Artrosis grave mediotarsal: 10 meses después de una FLL tipo A. B: TAC: desestructuración grave de las bases metatarsales --flecha--. C: Reconstrucción tridimensional que demuestra la gravedad de la artrosis en la interlínea de Lisfranc. D: Artrodesis por doble vía del complejo articular de Lisfranc.
Los resultados globales de la serie fueron 6 casos excelentes, 11 buenos, 3 regulares y dos malos, que correspondieron al caso de la artrodesis y al de un politraumatizado con una lesión tipo B-espatular, confinado en silla de ruedas por secuelas derivadas de lesión vertebral y traumatismo craneoencefálico. Los resultados según el tipo de lesión se presentan en la tabla 2.
Todos los pacientes que sufrieron un retraso diagnóstico-quirúrgico obtuvieron buenos resultados (excepto la invalidez permanente por TCE severo), con un promedio hasta el alta (incluyendo todas las lesiones) de 16,3 meses.
Discusión
Los casos registrados de FLL4,21 oscilan en torno al 0,2% del total de fracturas en la mayoría de las series descritas en la literatura.4,5,9,10,14,21 En la actualidad destaca, un aumento significativo en el porcentaje de casos30 motivado por la mayor práctica deportiva, el aumento de accidentes laborales y automovilísticos y por la detección, cada vez con mayor frecuencia, de lesiones que inicialmente tienen una escasa significación radiológica y que, sin embargo, por la lesión del ligamento de Lisfranc, motivan grados variables de subluxación y diastasis radiológica, que son causa de incapacidad grave.8,11,21,25,27,30
El porcentaje de retrasos diagnósticos-terapeúticos oscila entre el 6 y el 40% en las distintas series1,9,11,13-15,30 (18% en la presente), lo que obliga a estudiar en profundidad los casos diagnosticados de esguince mediotarsiano en los que persista dolor a la abducción-pronación con retropié fijo8 y tumefacción, unos 7 días después del traumatismo.4,9 En estos casos se debe realizar de forma secuencial radiografías A-P, oblícuas a 30° y laterales en carga, con determinación en esta última de la distancia cuña medial-cara plantar del quinto MTT,4,11,21 TAC,17,19 (ya que permite no sólo detectar otras lesiones sino también desplazamientos tarso-metatarsales de 1-2 mm no visibles en radiología convencional), RM5,25,26 e incluso maniobras de stress bajo anestesia general para demostrar la inestabilidad.1,13,21
Sin embargo, el análisis de nuestra serie demuestra que los casos con retraso diagnóstico-terapeútico no se asociaron a deterioros significativos ni en el resultado funcional final ni en el tiempo hasta el alta, aunque presentaron un porcentaje de reducciones abiertas superior al resto de la serie (tres de cuatro casos), pues aunque la tumefacción haya mejorado con el paso de los días, el proceso de cicatrización ya iniciado condiciona una mayor dificultad para la reducción.1,8
Al igual que en otras series8,15,21,29,31,33 los mecanismos de alta energía son los causantes de la mayoría de las luxaciones (70% en esta serie), no encontrando relación entre la energía del mecanismo y el tipo de luxación30.
Consideramos que esta lesión precisa siempre de tratamiento quirúrgico1,28,29,33, no existiendo lugar para actitudes conservadoras (reducción y bota de yeso)3,13,15,32, estando indicada la reducción abierta1,8, sólo si existe un fracaso evidente con técnicas cerradas2,17,18,20, ya que no se ha apreciado diferencias en los resultados funcionales finales en función de la vía utilizada. A diferencia de otros autores, que plantean el uso sistemático de tornillos para el mantenimiento de la reducción1,8, consideramos que es suficiente el uso de agujas de Kirschner durante un tiempo no inferior a 10 semanas4,21 (sin necesidad de dejarlas incluídas en el yeso, como plantean Hardcastle y cols.)14, por cuanto no se ha observado ninguna pérdida de la reducción durante el seguimiento.27
En el 95% de los casos la diastasis radiológica final se situó por debajo de 5 mm, lo que es compatible con resultados excelentes11,21,25,28,32,33, por cuanto con 10 años de seguimiento sólo se ha practicado una artrodesis y los casos con resultado regular (mayor diastasis), consideran tolerables y compatibles con su nivel de exigencia para la actividad diaria las molestias que presentan.
Así mismo, se ha observado en esta serie mejores resultados en las lesiones B-columnares estabilizadas con dos agujas frente a las que sólo tienen una. Aunque no se aprecian diferencias en los resultados en las lesiones B-espatulares según la técnica utilizada, consideramos como actitud más correcta un mínimo de dos agujas19,21,26 colocadas una en la base del segundo y otra en la del quinto metatarsiano, siendo opcional el uso de más agujas en otras localizaciones. De ambos planteamientos concluímos que en las lesiones tipo A, se debería utilizar un mínimo de cuatro agujas (y no sólo dos como plantean Hardcastle y cols.14), actitud tomada en un sólo caso de nuestra serie, que sin embargo, fue el que alcanzó la máxima puntuación final.
No se apreciaron diferencias llamativas en función de la pauta de inmovilización utilizada, observando sin embargo que los dos casos de Südeck mantuvieron una inmovilización por encima de las 8 semanas, motivo por el que planteamos que si se consigue una osteosíntesis estable, sería suficiente con 6 semanas de yeso.
Finalmente, aunque la incidencia de complicaciones es alta (36% en esta serie), y el porcentaje de resultados regulares y malos alcanza hasta un 25% en las distintas series (incluida la presente), estos datos contrastan en nuestra serie con un retorno a un grado de actividad semejante al previo en todos los casos excepto en los dos con mal resultado y en otro con resultado regular (que modificó el tipo de actividad laboral), motivo por el que consideramos que aunque esta lesión precisa de tiempos largos hasta su recuperación, no tiene un carácter tan invalidante como se le ha otorgado en la literatura.
Conclusiones
1. La FLL tiene un buen pronóstico en la mayoría de los casos, aunque precisa de un seguimiento largo de los pacientes.
2. Los pacientes con retrasos diagnósticos pueden obtener resultados similares a los diagnosticados de inmediato si la estabilización quirúrgica es correcta, y en la mayoría de los casos, obtenida mediante reducción abierta.
3. Se considera como técnica de elección para la estabilización las agujas de Kirschner, no sólo por por la sencillez técnica sino también por no haber observado pérdidas de reducción con el seguimiento clínico.
4. La estabilización más correcta implicaría el uso de dos agujas para el primer metatarsiano (Tipos A y B-columnar), fijando siempre el segundo y el quinto (Tipos A y B-espatular) y, opcionalmente, el tercero.