La fascitis necrosante es una infección de partes blandas potencialmente letal que afecta principalmente a la fascia y a los planos profundos, con una tasa muy alta de mortalidad y de complicaciones graves derivadas.
ObjetivoEvaluar las características clínicas y demográficas de pacientes con fascitis necrosante en nuestro centro y describir su manejo diagnóstico y terapéutico.
Material y métodosRevisión retrospectiva de historias clínicas de 21 pacientes diagnosticados de fascitis necrosante con afectación de extremidades entre enero de 2003 y febrero de 2021 en nuestro centro. Se recogieron datos demográficos y clínicos del proceso y de la evaluación del manejo en cada paciente.
ResultadosDe 21 pacientes incluidos, 15 eran varones (71,43%), con una edad media al diagnóstico de 54,38±19,55 años. Las comorbilidades más frecuentes fueron diabetes mellitus insulinodependiente en 7 pacientes (33,33%) y procesos oncológicos en 5 pacientes (23,81%). La infección fue monomicrobiana en 14 casos (66,66%), siendo Streptococcus pyogenes el microorganismo más frecuente; en 2 casos (9,52%) fue polimicrobiana, y en 5 pacientes (23,81%) no se identificó el patógeno causante. Todos los pacientes fueron intervenidos en nuestro centro, con una media de 4,14±3,98 cirugías, con un único caso de amputación de la extremidad afecta. La estancia hospitalaria media fue de 23,14±16,44 días, situándose la mortalidad global en el 47,62% (10 casos).
ConclusionesPese a tratarse de una condición poco frecuente, la fascitis necrosante es una patología muy agresiva, con una elevada tasa de mortalidad, especialmente en pacientes inmunocomprometidos. Una edad avanzada y padecer un cuadro oncológico son factores potenciales de peor pronóstico en la evolución de este cuadro.
Necrotising fasciitis is a potentially life-threatening soft tissue infection that mainly affects the fascia and deep planes, with a very high mortality rate and severe related complications.
AimTo evaluate clinical and demographic characteristics of patients with necrotising fasciitis in our hospital and to describe their diagnostic and therapeutic management.
Material and methodsRetrospective review of medical records of 21 patients diagnosed with necrotising fasciitis with limb involvement between January 2003 and February 2021 in our hospital. Demographic data, clinical features and details of management and prognosis were collected for each patient.
ResultsOf 21 patients included, 15 were male (71.43%), with a mean age at diagnosis of 54.38±19.55 years. The most frequent comorbidities were insulin-dependent diabetes mellitus in 7 patients (33.33%) and a history of cancer in 5 patients (23.81%). Infection was monomicrobial in 14 cases (66.66%), with Streptococcus pyogenes being the most frequent microorganism; multiple pathogens were isolated in 2 patients (9.52%) and no microorganism was identified in 5 patients (23.81%). All patients underwent surgery at our hospital, with a mean of 4.14±3.98 surgeries. Only one patient underwent amputation of the affected limb. The mean hospital stay was 23.14±16.44 days, with an overall mortality of 47.62% (10 cases).
ConclusionsDespite being a rare disease, necrotising fasciitis is a very aggressive pathology, with a high mortality rate, especially in immunocompromised patients. Advanced age and oncological disease are potential factors of worse prognosis in the evolution of this condition.
La fascitis necrosante (FN) es una condición patológica poco frecuente pero potencialmente letal, caracterizada por una infección de piel y partes blandas superficiales que tiende a progresar de manera rápida y agresiva a través de planos más profundos, afectando a la fascia y al tejido muscular, provocando una extensa necrosis que puede evolucionar hacia la aparición de shock séptico y fracaso multiorgánico1,2.
Cualquier región anatómica puede verse afectada por esta patología, siendo las extremidades, especialmente las inferiores, el área donde más frecuentemente se objetiva su aparición. Sin embargo, la tasa de mortalidad más alta se observa en aquellos casos que afectan al tronco y a la región abdominal.
Gracias a los avances diagnósticos, en técnicas quirúrgicas y en opciones antibióticas, así como en el manejo en cuidados intensivos, la prevalencia de FN ha disminuido a lo largo de las últimas décadas, situándose actualmente en menos de 5 casos por cada 100.000 personas/año. No obstante, pese a ello, la tasa de mortalidad continúa siendo muy elevada, alcanzando cifras superiores al 30% de los afectados, con un rango de aparición de comorbilidades y de complicaciones graves asociadas que oscila entre el 20 y el 40% en algunas series1-7.
Un diagnóstico precoz acompañado de un tratamiento intensivo, con una antibioterapia adecuada y un desbridamiento quirúrgico amplio, continúan siendo la piedra angular del manejo de la FN y se sitúan como los factores más importantes en relación con la supervivencia y la necesidad de amputación en pacientes que padecen ese cuadro1-5.
ObjetivoEvaluar las características clínicas y demográficas y describir el manejo diagnóstico y terapéutico de pacientes con FN en nuestro centro.
Material y métodosEstudio observacional descriptivo basado en la revisión retrospectiva de historias clínicas de pacientes diagnosticados de FN entre enero de 2003 y febrero de 2021 en nuestro centro.
Criterios de inclusiónSe incluyeron en el estudio aquellos pacientes con un diagnóstico intraoperatorio confirmado de FN que hubieran sido intervenidos en nuestro centro tras un diagnóstico de sospecha de FN obtenido en la atención inicial en urgencias (basado en signos clínicos y analíticos junto con hallazgos radiográficos obtenidos mediante TAC). Únicamente formaron parte del estudio aquellos casos en los que el cuadro afectaba a las extremidades.
Se consideraron hallazgos diagnósticos intraoperatorios de FN la presencia de una fascia desvitalizada y/o necrótica, la existencia de un exudado purulento o en «agua de lavar platos» (dish-water pus) en todo el plano fascial, así como la ausencia de sangrado de los tejidos durante la disección1,5.
Criterios de exclusiónSe excluyeron del estudio:
- -
Pacientes no intervenidos en nuestro centro.
- -
Pacientes con diagnóstico de presunción que no pudo ser confirmado posteriormente en quirófano.
- -
Pacientes con infección necrosante no localizada en las extremidades.
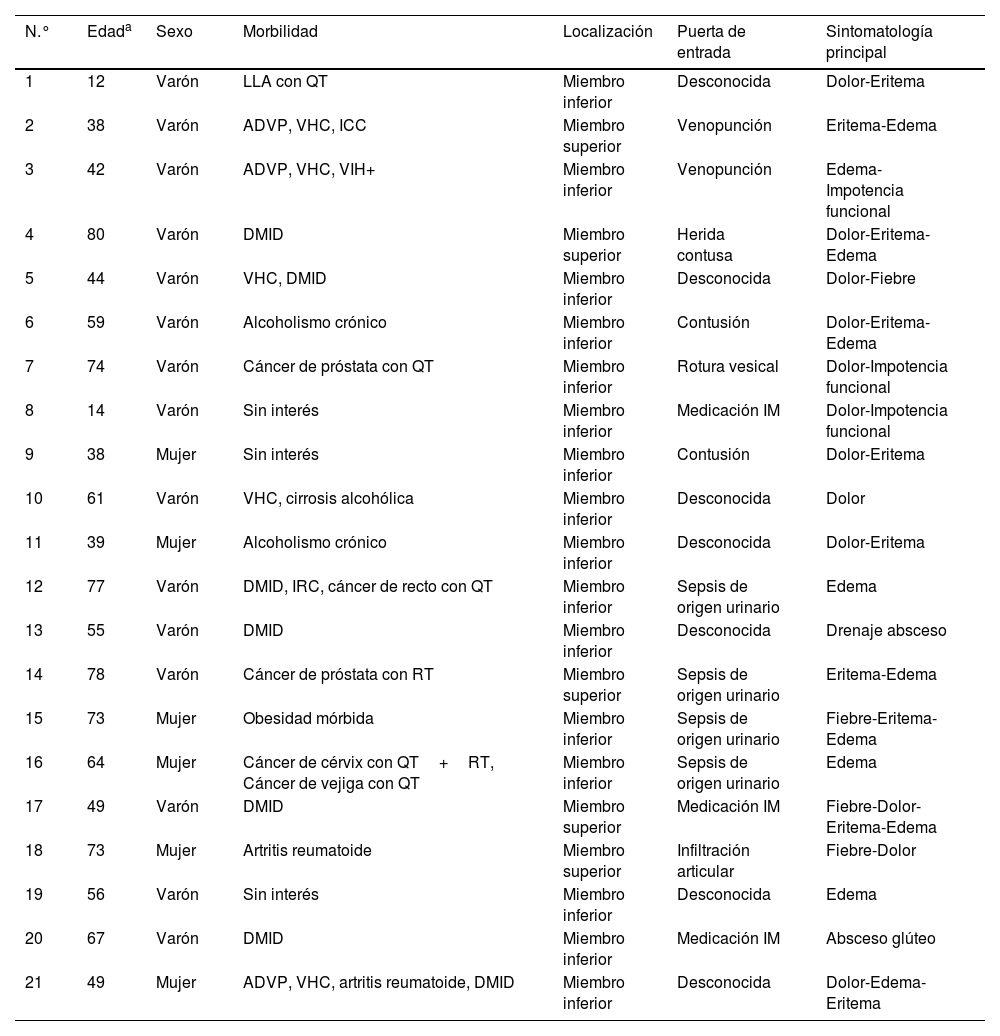
En aquellos pacientes que cumplieron los criterios previamente indicados se recogieron datos demográficos, como edad y sexo, y referentes a sus comorbilidades previas. Se identificaron un total de 21 pacientes, de los cuales 15 eran varones (71,43%), con una edad media al diagnóstico de 54,38±19,55 años (rango 12-80años). Respecto a las comorbilidades, 5 pacientes estaban diagnosticados de virus de la hepatitisC (VHC) (23,81%), 3 pacientes eran adictos a drogas por vía parenteral (ADVP) (14,29%), 1paciente era portador del virus de inmunodeficiencia humana (VIH) (4,76%), 3 pacientes presentaban un alcoholismo crónico (14,29%), 7 pacientes eran diabéticos insulinodependientes (33,33%) y 5 pacientes presentaban antecedentes oncológicos con tratamiento quimioterápico y/o radioterápico (23,81%); en 3 casos (14,29%) no se objetivaron antecedentes patológicos de interés.
En cada uno de los casos que conformaron nuestra serie se determinó la posible puerta de entrada, los síntomas principales por los que acudieron a urgencias y la localización del proceso infeccioso. En lo referente al manejo diagnóstico, se revisaron los datos obtenidos en el análisis de sangre inicial de cada paciente en urgencias, calculándose el valor de la escala Laboratory Risk Indicator for Necrotizing Fasciitis Score (LRINEC) en todos los casos en los que se dispuso de los datos necesarios, incluyendo cifras de leucocitos, hemoglobina, PCR, sodio, creatinina y glucosa en sangre5. Asimismo, en todos los pacientes se realizó una TC de forma urgente previamente al ingreso, evaluándose las imágenes y los informes radiológicos obtenidos de dichas pruebas. Se consideraron hallazgos sugestivos de FN la presencia de gas en planos subfasciales profundos, la presencia de colecciones a lo largo del plano fascial con extensión del edema al plano intermuscular y la falta de captación de contraste en la fascia afectada, signo indicativo de necrosis de la misma8,9.
En el análisis del manejo terapéutico de estos pacientes se determinó el tratamiento antibiótico recibido durante el ingreso por cada uno de ellos (tanto empírico inicialmente como dirigido una vez obtenidos los resultados de los cultivos), el microorganismo identificado, el número de intervenciones quirúrgicas a las que fueron sometidos, el tiempo de estancia hospitalaria, la necesidad de amputación o no del miembro afecto y la mortalidad global.
La revisión de historias clínicas para la recogida de datos y la obtención de la información previa se llevó a cabo a través de dos programas informáticos específicos: Orion Clinic® (sistema de información clínico-asistencial para los centros hospitalarios de nuestra comunidad), para la recogida de datos hospitalarios durante el ingreso, y Abucasis® (programa que conecta e integra los centros y los sistemas de información de atención primaria y especializada), para la obtención de información en atención ambulatoria.
Los resultados se muestran como media, desviación estándar y rango absoluto para las variables cuantitativas, mientras que, en el caso de las variables cualitativas, se muestran como frecuencias absolutas.
ResultadosCaracterísticas clínicas y demográficasLa región en la que más frecuentemente se desarrolló este cuadro fueron las extremidades inferiores (16 pacientes [76,19%]), localizándose 9 casos en el muslo, 3 en la pierna, 3 en la zona glútea y uno a lo largo de todo el miembro inferior, desde el tobillo hasta el tercio medio de muslo. Únicamente 5 casos afectaron a miembros superiores (23,81%), situándose 3 de ellos en el brazo, uno en el antebrazo y otro en todo el miembro superior, desde el brazo hasta la raíz de los dedos.
Destaca que en 4 pacientes la etiología del cuadro se debió a una sepsis a partir de un foco urinario (19,05%), mientras que 2 pacientes asociaron el inicio del cuadro a una venopunción (9,52%) y otros 4, a una punción intramuscular o intraarticular para administración de medicación (19,05%). En 7 casos no se identificó una puerta de entrada clara (33,33%), aunque 2 de estos pacientes presentaban una situación de inmunosupresión previa. Las principales características demográficas y clínicas de los pacientes incluidos en esta serie aparecen resumidas en la tabla 1.
Características clínicas y demográficas
| N.° | Edada | Sexo | Morbilidad | Localización | Puerta de entrada | Sintomatología principal |
|---|---|---|---|---|---|---|
| 1 | 12 | Varón | LLA con QT | Miembro inferior | Desconocida | Dolor-Eritema |
| 2 | 38 | Varón | ADVP, VHC, ICC | Miembro superior | Venopunción | Eritema-Edema |
| 3 | 42 | Varón | ADVP, VHC, VIH+ | Miembro inferior | Venopunción | Edema-Impotencia funcional |
| 4 | 80 | Varón | DMID | Miembro superior | Herida contusa | Dolor-Eritema-Edema |
| 5 | 44 | Varón | VHC, DMID | Miembro inferior | Desconocida | Dolor-Fiebre |
| 6 | 59 | Varón | Alcoholismo crónico | Miembro inferior | Contusión | Dolor-Eritema-Edema |
| 7 | 74 | Varón | Cáncer de próstata con QT | Miembro inferior | Rotura vesical | Dolor-Impotencia funcional |
| 8 | 14 | Varón | Sin interés | Miembro inferior | Medicación IM | Dolor-Impotencia funcional |
| 9 | 38 | Mujer | Sin interés | Miembro inferior | Contusión | Dolor-Eritema |
| 10 | 61 | Varón | VHC, cirrosis alcohólica | Miembro inferior | Desconocida | Dolor |
| 11 | 39 | Mujer | Alcoholismo crónico | Miembro inferior | Desconocida | Dolor-Eritema |
| 12 | 77 | Varón | DMID, IRC, cáncer de recto con QT | Miembro inferior | Sepsis de origen urinario | Edema |
| 13 | 55 | Varón | DMID | Miembro inferior | Desconocida | Drenaje absceso |
| 14 | 78 | Varón | Cáncer de próstata con RT | Miembro superior | Sepsis de origen urinario | Eritema-Edema |
| 15 | 73 | Mujer | Obesidad mórbida | Miembro inferior | Sepsis de origen urinario | Fiebre-Eritema-Edema |
| 16 | 64 | Mujer | Cáncer de cérvix con QT+RT, Cáncer de vejiga con QT | Miembro inferior | Sepsis de origen urinario | Edema |
| 17 | 49 | Varón | DMID | Miembro superior | Medicación IM | Fiebre-Dolor-Eritema-Edema |
| 18 | 73 | Mujer | Artritis reumatoide | Miembro superior | Infiltración articular | Fiebre-Dolor |
| 19 | 56 | Varón | Sin interés | Miembro inferior | Desconocida | Edema |
| 20 | 67 | Varón | DMID | Miembro inferior | Medicación IM | Absceso glúteo |
| 21 | 49 | Mujer | ADVP, VHC, artritis reumatoide, DMID | Miembro inferior | Desconocida | Dolor-Edema-Eritema |
ADVP: adicto a drogas por vía parenteral; DMID: diabetes mellitus insulinodependiente; ICC: insuficiencia cardiaca; IRC: insuficiencia renal crónica; LLA: leucemia linfoblástica aguda; QT: quimioterapia; RT: radioterapia; VHC: virus de la hepatitisC; VIH+: virus de inmunodeficiencia humana.
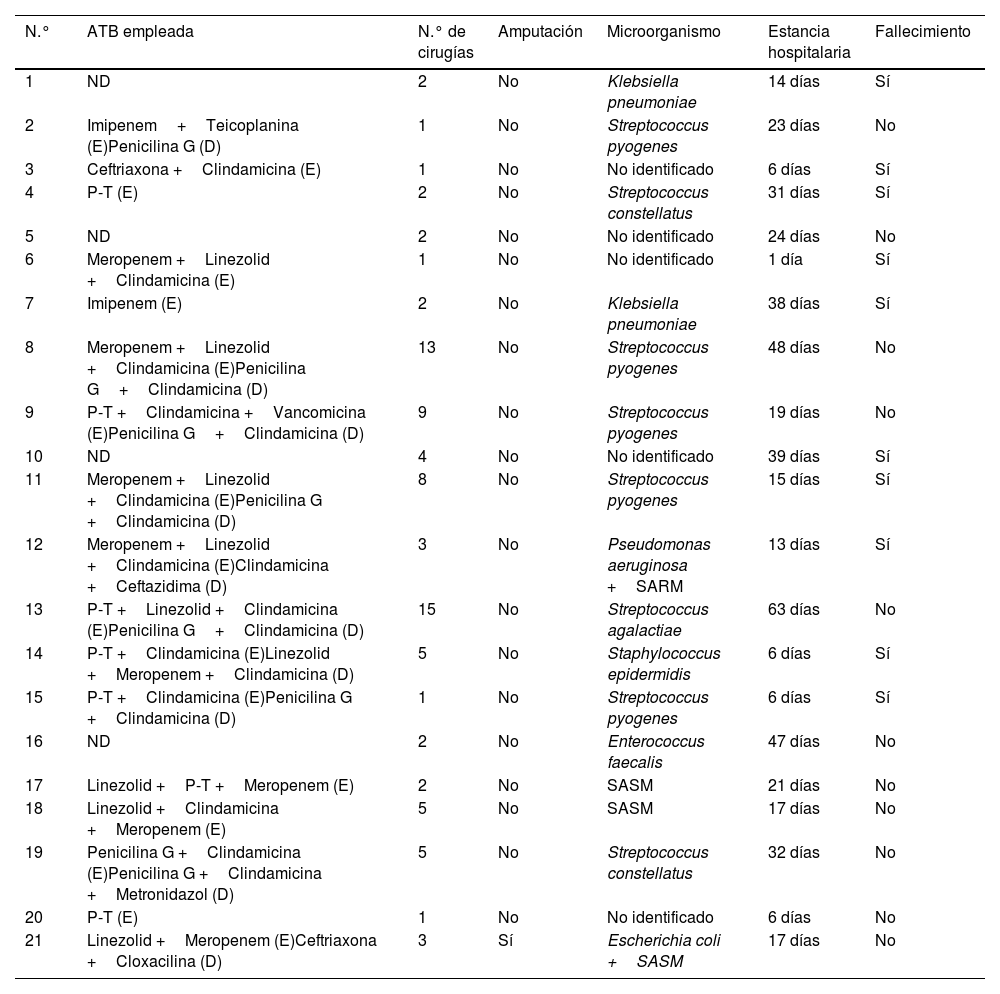
Desde el punto de vista microbiológico, en 14 casos la infección fue monomicrobiana, siendo los microorganismos más frecuentes Streptococcus pyogenes (6 casos), Klebsiella pneumoniae y Staphylococcus aureus sensible a la meticilina (SASM) (2 casos, respectivamente). En 2 casos la infección fue polimicrobiana, mientras que en 5 pacientes no se identificó el microorganismo causante de la infección.
Manejo terapéuticoTodos los pacientes incluidos fueron intervenidos en nuestro centro, con una media de 4,14±3,98 cirugías (rango 1-15), requiriéndose en un único caso la amputación de la extremidad afecta para controlar el foco infeccioso. Se trató de una mujer de 49años, con antecedentes personales de diabetes mellitus insulinodependiente (DMID), AR y VHC, que presentaba un cuadro polimicrobiano provocado por Escherichia coli y SASM con afectación del miembro inferior derecho desde el tercio medio del muslo hasta el tobillo. La paciente fue sometida a un desbridamiento masivo de todo el tejido afecto de forma urgente. Sin embargo, dada la agresividad de la resección previa y la inestabilidad articular residual en la rodilla y el tobillo, se reintervino a las 24h para realizar una amputación supracondílea, con la que se consiguió controlar el proceso sin necesidad de nuevas cirugías.
Mortalidad y pronósticoLa estancia hospitalaria media fue de 23,14±16,44 días (rango 1-63 días), situándose la mortalidad global en el 47,62% (10 casos). En uno de dichos casos, el paciente presentaba un proceso oncológico (leucemia linfoblástica aguda [LLA]) que fue el causante último del fallecimiento, siendo la FN un factor desestabilizador de su cuadro. En la tabla 2 aparecen recogidos los datos relativos al manejo terapéutico, los hallazgos microbiológicos y el pronóstico de los pacientes incluidos en el estudio.
Microbiología, tratamiento y evolución
| N.° | ATB empleada | N.° de cirugías | Amputación | Microorganismo | Estancia hospitalaria | Fallecimiento |
|---|---|---|---|---|---|---|
| 1 | ND | 2 | No | Klebsiella pneumoniae | 14 días | Sí |
| 2 | Imipenem+Teicoplanina (E)Penicilina G (D) | 1 | No | Streptococcus pyogenes | 23 días | No |
| 3 | Ceftriaxona +Clindamicina (E) | 1 | No | No identificado | 6 días | Sí |
| 4 | P-T (E) | 2 | No | Streptococcus constellatus | 31 días | Sí |
| 5 | ND | 2 | No | No identificado | 24 días | No |
| 6 | Meropenem +Linezolid +Clindamicina (E) | 1 | No | No identificado | 1 día | Sí |
| 7 | Imipenem (E) | 2 | No | Klebsiella pneumoniae | 38 días | Sí |
| 8 | Meropenem +Linezolid +Clindamicina (E)Penicilina G+Clindamicina (D) | 13 | No | Streptococcus pyogenes | 48 días | No |
| 9 | P-T +Clindamicina +Vancomicina (E)Penicilina G+Clindamicina (D) | 9 | No | Streptococcus pyogenes | 19 días | No |
| 10 | ND | 4 | No | No identificado | 39 días | Sí |
| 11 | Meropenem +Linezolid +Clindamicina (E)Penicilina G +Clindamicina (D) | 8 | No | Streptococcus pyogenes | 15 días | Sí |
| 12 | Meropenem +Linezolid +Clindamicina (E)Clindamicina +Ceftazidima (D) | 3 | No | Pseudomonas aeruginosa +SARM | 13 días | Sí |
| 13 | P-T +Linezolid +Clindamicina (E)Penicilina G+Clindamicina (D) | 15 | No | Streptococcus agalactiae | 63 días | No |
| 14 | P-T +Clindamicina (E)Linezolid +Meropenem +Clindamicina (D) | 5 | No | Staphylococcus epidermidis | 6 días | Sí |
| 15 | P-T +Clindamicina (E)Penicilina G +Clindamicina (D) | 1 | No | Streptococcus pyogenes | 6 días | Sí |
| 16 | ND | 2 | No | Enterococcus faecalis | 47 días | No |
| 17 | Linezolid +P-T +Meropenem (E) | 2 | No | SASM | 21 días | No |
| 18 | Linezolid +Clindamicina +Meropenem (E) | 5 | No | SASM | 17 días | No |
| 19 | Penicilina G +Clindamicina (E)Penicilina G +Clindamicina +Metronidazol (D) | 5 | No | Streptococcus constellatus | 32 días | No |
| 20 | P-T (E) | 1 | No | No identificado | 6 días | No |
| 21 | Linezolid +Meropenem (E)Ceftriaxona +Cloxacilina (D) | 3 | Sí | Escherichia coli +SASM | 17 días | No |
D: dirigido; E: empírico; ND: información no disponible; P-T: piperacilina-tazobactam; SARM: Staphylococcus aureus resistente a la meticilina; SASM: Staphylococcus aureus sensible a la meticilina.
La escala LRINEC se pudo determinar de manera retrospectiva en 18 pacientes. En 6 casos el valor fue <6 (bajo riesgo), en 4 fue de 6-7 (riesgo moderado) y en 8 fue ≥8 (alto riesgo). En el grupo de bajo riesgo los pacientes precisaron 3,67 intervenciones de media (rango 1-8) en los 25,17días de ingreso de media que permanecieron (rango 6-39), siendo la mortalidad del 50%; en el grupo de riesgo moderado, cada paciente se sometió a 5,50 cirugías de media (rango 1-15), requiriendo una estancia media hospitalaria de 21,75días (rango 1-63), falleciendo el 50% de los pacientes incluidos; por último, en el grupo de alto riesgo, la media de cirugías a las que fue sometido cada paciente se situó en 4,88 (rango 2-13), situándose el ingreso medio en 25,63días (rango 6-48), con una mortalidad del 37,5%.
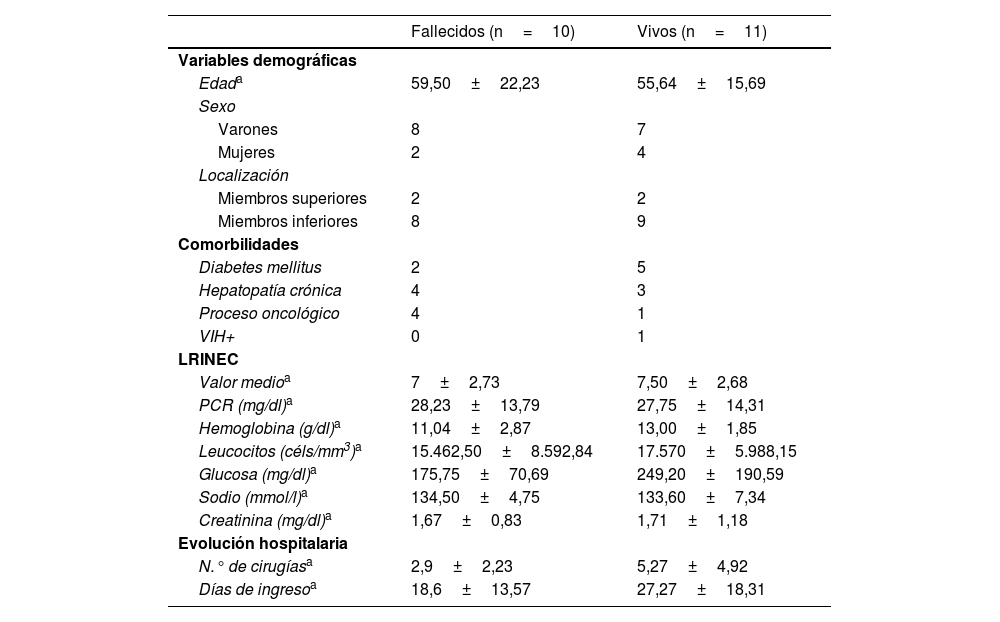
Comparación de características entre pacientes vivos vs fallecidosAl dividir los pacientes en función de si habían fallecido o no en el momento de la recogida de datos, se observó una edad más elevada en el primer grupo (59,50±22,23 años vs 55,64±15,69 años), destacando asimismo una mayor frecuencia de procesos oncológicos estos pacientes (4 vs 1). Por otro lado, los pacientes no fallecidos presentaron una estancia hospitalaria más prolongada (27,27±18,31 días vs 18,6±13,57 días), sometiéndose además a un mayor número de cirugías (5,27±4,92 vs 2,9±2,23). La distribución de los datos al comparar las características de los pacientes fallecidos y vivos viene recogida en la tabla 3.
Comparación entre pacientes fallecidos y vivos
| Fallecidos (n=10) | Vivos (n=11) | |
|---|---|---|
| Variables demográficas | ||
| Edada | 59,50±22,23 | 55,64±15,69 |
| Sexo | ||
| Varones | 8 | 7 |
| Mujeres | 2 | 4 |
| Localización | ||
| Miembros superiores | 2 | 2 |
| Miembros inferiores | 8 | 9 |
| Comorbilidades | ||
| Diabetes mellitus | 2 | 5 |
| Hepatopatía crónica | 4 | 3 |
| Proceso oncológico | 4 | 1 |
| VIH+ | 0 | 1 |
| LRINEC | ||
| Valor medioa | 7±2,73 | 7,50±2,68 |
| PCR (mg/dl)a | 28,23±13,79 | 27,75±14,31 |
| Hemoglobina (g/dl)a | 11,04±2,87 | 13,00±1,85 |
| Leucocitos (céls/mm3)a | 15.462,50±8.592,84 | 17.570±5.988,15 |
| Glucosa (mg/dl)a | 175,75±70,69 | 249,20±190,59 |
| Sodio (mmol/l)a | 134,50±4,75 | 133,60±7,34 |
| Creatinina (mg/dl)a | 1,67±0,83 | 1,71±1,18 |
| Evolución hospitalaria | ||
| N.° de cirugíasa | 2,9±2,23 | 5,27±4,92 |
| Días de ingresoa | 18,6±13,57 | 27,27±18,31 |
La FN es una infección de partes blandas poco común, pero con una progresión muy rápida y agresiva, siendo potencialmente letal y con una alta tasa de secuelas asociada. La aparición de este grave cuadro está habitualmente relacionada con la existencia de un evento traumático previo (cortes, incisiones quirúrgicas, venopunciones, administración de medicación intramuscular o subcutánea, entre otras), ya que cualquier condición que suponga un compromiso de la integridad cutánea puede suponer un factor de riesgo potencial.
Asimismo, esta grave afectación se encuentra asociada con frecuencia a la existencia de enfermedades que afectan al sistema inmunológico, como hepatopatía crónica, VIH, procesos oncológicos, diabetes mellitus (DM), etc., representando esta última la principal de ellas. Se estima que la incidencia de DM en pacientes diagnosticados de FN se sitúa entre el 40 y el 60%1,2,10,11, presentando peor evolución y resultados a largo plazo en comparación con no diabéticos11. Esta última patología supone también la principal comorbilidad de nuestra serie, aunque con cifras algo menos elevadas (33,33%). En esta situación de afectación del sistema inmune, especialmente cuanto mayor es el estado de inmunosupresión, la FN se puede desarrollar a partir de una bacteriemia diseminada desde otro foco12. Así, en 4 pacientes de nuestra serie este grave cuadro se desarrolló a partir de una sepsis de origen urinario, presentando 3 de ellos antecedentes de procesos oncológicos y el paciente restante, obesidad mórbida.
Tan et al.11 compararon los hallazgos clínicos, los microbiológicos y los resultados a largo plazo en pacientes afectados de FN en función de si eran diabéticos o no. Objetivaron que los pacientes con antecedentes de DM presentaron una mayor tasa de afectación polimicrobiana y por Staphylococcus aureus resistente a la meticilina (SARM), así como mayor retraso en el diagnóstico, debido a una presentación clínica más atípica en estos pacientes, una estancia hospitalaria más prolongada y una mayor tasa de amputación, no encontrando diferencias en cuanto a la tasa de mortalidad entre ambos grupos. Destaca en nuestra serie que todas las infecciones polimicrobianas se desarrollaron en pacientes diabéticos, así como el único caso de amputación documentado; asimismo, la estancia hospitalaria más larga se produjo en un paciente con antecedentes de DMID, siendo además el paciente que mayor número de cirugías requirió para la resolución del cuadro.
Pese a que el consumo crónico de alcohol es un problema de salud global y se encuentra como etiología de muchas patologías, son pocos los estudios que han analizado este hábito como factor de riesgo de la FN. Destacan Yii et al.13, que evaluaron dicha relación mediante un estudio de cohortes llevado a cabo en Taiwán, en el que objetivó que la incidencia de FN fue más de 7 veces superior en pacientes con un enolismo crónico en comparación con pacientes no consumidores de alcohol, siendo más de 3 veces superior al ajustar por edad, sexo y comorbilidades. Asimismo, observaron que el riesgo de FN se incrementaba con la gravedad del enolismo, comportándose por tanto como un factor de riesgo dosis-dependiente.
Son varias las causas que se atribuyen a estos hallazgos, siendo la principal de ellas la inmunosupresión relacionada con el consumo crónico de alcohol, que genera una mayor susceptibilidad para las infecciones. Además, los autores teorizan con el riesgo aumentado de traumatismos, así como la peor adherencia al tratamiento de estos pacientes, lo que produce un aumento del riesgo de lesiones, un retraso en la consulta y en la aplicación de una terapéutica adecuada y, finalmente, una mayor progresión de la enfermedad13.
En nuestro estudio, la ratio hombre-mujer fue relativamente alta (2,5:1) en comparación con otros estudios publicados, en los que, pese a que se ha mostrado como una patología más prevalente en varones, la diferencia observada no fue tan elevada (1,79:1, aproximadamente), con una edad media de 54,38años, comparable a la objetivada en la literatura (54,21años aproximadamente). Respecto a la localización anatómica más habitual de aparición de esta patología, numerosos estudios han mostrado una afectación mucho más frecuente en las extremidades inferiores4,5,14,15. Estos resultados están en línea con los observados en nuestra serie, al desarrollarse el cuadro en los miembros inferiores en más del 75% de los casos (17 pacientes).
Es fundamental reconocer este cuadro en una fase temprana para poder aplicar un tratamiento lo más precozmente posible. Sin embargo, esto es difícil debido a que, inicialmente, las manifestaciones cutáneas son escasas14. La triada típica de presentación del cuadro cuando el paciente acude a urgencias la conforman el dolor, el edema y la fiebre9,14,15. En nuestra serie, dichas manifestaciones fueron las más frecuentes por las que los pacientes consultaron.
Un dolor desproporcionado en la exploración física, así como una supuesta celulitis que no responde a un tratamiento antibiótico óptimo, aumentan la sospecha de una FN, especialmente en pacientes con comorbilidades. La presencia de ampollas hemorrágicas, necrosis cutánea, fiebre, alteraciones de la sensibilidad (con parestesias, hipoestesia e incluso anestesia en casos evolucionados), crepitación y/o edema generalizado representan las manifestaciones clínicas clásicas de este cuadro y, junto con la aparición de clínica sistémica multiorgánica, como hipotensión o fracaso renal agudo, orientan de manera casi definitiva al diagnóstico de infección necrosante, permitiendo la diferenciación con la celulitis y otros cuadros de afectación más superficial3. Sin embargo, la aparición de estas manifestaciones indica una fase evolucionada del cuadro, en la que el pronóstico es peor y la agresividad quirúrgica necesaria para controlar el cuadro es mucho más elevada. Por ello, es fundamental alcanzar un diagnóstico diferencial preciso antes de su aparición para, de este modo, mejorar la supervivencia y el pronóstico posterior a largo plazo9,14,15.
El establecimiento de un diagnóstico precoz y adecuado de esta infección necrosante se ve además dificultado por la ausencia de una herramienta diagnóstica apropiada y que haya demostrado una precisión suficiente. La escala LRINEC es una herramienta multiparamétrica basada en 6 parámetros analíticos diferentes (PCR, leucocitos en sangre, hemoglobina y los niveles séricos de creatinina, sodio y glucosa). Fue desarrollada con el objetivo de discernir de manera precisa desde los servicios de urgencias una FN de otras infecciones de partes blandas, clasificando el riesgo de padecer una infección necrosante en alto, medio o bajo en función de los valores de cada variable16 (tabla 4). Sin embargo, y pese al amplio análisis llevado a cabo en la literatura de esta herramienta, su utilidad no ha quedado claramente demostrada, con resultados controvertidos que cuestionan su precisión diagnóstica-pronóstica5,17-19.
Escala Laboratory Risk Indicator for Necrotizing Fasciitis (LRINEC)
| Variables | Valores | Puntuación |
|---|---|---|
| Proteína C reactiva (mg/l) | <150≥150 | 04 |
| Leucocitos/mm3 | <15.00015.000-25.000≥25.000 | 012 |
| Hemoglobina (g/dl) | >13,511-13,5≤11 | 012 |
| Sodio (mmol/l) | ≥135<135 | 02 |
| Creatinina (μmol/l) | ≤141>141 | 02 |
| Glucosa (mg/dl) | ≤180>180 | 01 |
LRINEC: Bajo riesgo: <6 puntos; riesgo moderado: 6-7 puntos; alto riesgo: ≥8 puntos.
En nuestra serie, de los 18 pacientes en los que se pudo calcular la LRINEC, 8 obtuvieron un riesgo alto (puntuación ≥8), mientras que hasta 6 casos diagnosticados de FN y con confirmación intraoperatoria presentaron un riesgo bajo de padecer el cuadro (puntuación <6). De este modo, en nuestro estudio, la escala LRINEC no se ha mostrado a priori como una herramienta eficaz para ser empleada de forma aislada como única prueba para establecer el diagnóstico de FN, sino como un método complementario a una alta sospecha clínica alcanzada en los servicios de urgencias mediante una anamnesis y una exploración física precisas y minuciosas. En los últimos años, numerosos estudios han obtenido resultados similares y han establecido conclusiones comparables a esta5,14,17,19.
En este contexto, diversos autores han analizado el valor pronóstico del LRINEC en pacientes con diagnóstico previo de FN. Ballesteros-Betancourt et al.5 no constataron un cambio en el pronóstico entre los niveles medio y alto de la escala LRINEC, aunque sí entre la estancia hospitalaria, casi triplicando la mediana de días de estancia hospitalaria en el grupo con mayores valores en la escala. Colak et al.20 también objetivaron que la tasa de mortalidad y el número de cirugías a los que se veían sometidos los pacientes eran mayores en el grupo con valores más elevados de la escala LRINEC.
Hallazgos similares obtuvieron El-Menyar et al.10, que observaron una tasa de mortalidad y de shock séptico mayor en pacientes con LRINEC ≥6, así como una duración de estancia en la UCI y de estancia hospitalaria global más prolongada. Además, pese a que no objetivaron diferencias en cuanto al número de cirugías realizadas en cada grupo, los pacientes con valores mayores de LRINEC necesitaron un número de antibióticos más elevado para el control del cuadro. El valor de punto de corte para predecir la mortalidad hospitalaria se situó en 8puntos en la escala LRINEC, aunque con unos valores de sensibilidad y especificidad moderados y que necesitan una evaluación posterior.
Lau et al.21 evaluaron en su estudio la precisión diagnóstica de un test clínico realizado en urgencias, el finger test, en la detección de una infección necrosante de partes blandas. Tras su aplicación en los 35 pacientes que conformaban su serie, el test mostró una sensibilidad y un valor predictivo negativo del 100%, con una especificidad del 80% y una precisión global del 85,7%. De este modo, los autores concluyeron que un finger test negativo permitía descartar de forma precisa una infección necrosante, pudiendo evitar agresiones innecesarias en estos pacientes, mientras que un test positivo obligaba a una intervención quirúrgica para la exploración y la toma de muestras.
La realización de pruebas de imagen es habitual en estos pacientes como una herramienta diagnóstica adicional en la atención en urgencias. La radiografía simple de la zona afectada se sitúa como la primera prueba de imagen realizada en la mayoría de los casos. En fases iniciales de la enfermedad los hallazgos son muy similares a los identificados en una celulitis no complicada, incluyendo un engrosamiento y una mayor opacidad de los tejidos. La presencia de gas disecando los planos fasciales profundos es un signo clásico y bastante específico de FN; sin embargo, solamente se objetiva en un porcentaje limitado de pacientes (se estima entre el 24,8 y el 55%) y en fases avanzadas de la enfermedad8.
La TC es la modalidad de imagen principal en el manejo de este cuadro, dada su amplia disponibilidad y su alta resolución espacial en comparación con la radiografía o la ecografía. Así, todos los pacientes incluidos en nuestra serie fueron sometidos a una TC de la zona afecta previamente al ingreso. Asimismo, pese a que la resonancia magnética (RMN) es la prueba más sensible para la identificación de infección de partes blandas, la TC perfila mejor la presencia de gas en los tejidos, siendo su disponibilidad y rapidez de obtención mayor que mediante la RMN.
Los hallazgos radiográficos en casos de FN son similares a los objetivados en la celulitis, pero con una extensión y una gravedad mayores, afectando a estructuras más profundas. Un hallazgo distintivo muy específico de esta infección necrosante es la presencia de gas en planos subfasciales profundos, indicativa de la presencia de organismos anaerobios en el área afectada. Sin embargo, pese a su alta especificidad, este hallazgo no está presente en todos los casos (solamente se objetiva en el 55% de los casos aproximadamente) y su ausencia no descarta el diagnóstico si la sospecha clínica es muy alta.
Otras características frecuentes observadas en este cuadro incluyen el engrosamiento dérmico, así como de la fascia afectada, la presencia de colecciones a lo largo del plano fascial con posible extensión del edema al plano intermuscular, mayor atenuación de los tejidos blandos, así como la falta de captación de contraste en la fascia (hallazgo indicativo de necrosis)8,9,22,23.
Desde el punto de vista microbiológico, consistentemente con otras series publicadas2,10,15, los microorganismos más frecuentemente identificados en nuestro estudio fueron Streptococcus spp. (siendo el principal Streptococcus pyogenes) y enterobacterias. Esto está claramente relacionado con la flora normal de la piel, que, a través de traumatismos, punciones o heridas, puede penetrar hacia los tejidos profundos y provocar una infección de partes blandas2.
Mientras que Streptococcus pyogenes es un microorganismo importante en la etiología de este cuadro (especialmente en individuos sanos), en los últimos años ha habido una tendencia creciente hacia una mayor prevalencia de infecciones necrosantes de partes blandas producidas por estreptococos no-grupoA, particularmente en individuos inmunocomprometidos (diabetes mellitus, hepatopatía crónica, cáncer…)11,15. En nuestra serie se identificaron 3 casos de estreptococos no-grupoA, siendo 2 de los huéspedes diabéticos insulinodependientes.
Por otro lado, la negatividad de los cultivos (ya sean hemocultivos o muestras de tejido intraoperatorio) no descarta el diagnóstico de FN24. Wong et al.15, en una muestra de 89 pacientes afectos de esta patología, obtuvieron resultados negativos en el 18% de los casos. Los autores atribuían este hecho a la introducción de una antibioterapia empírica de amplio espectro desde atención primaria, previamente a la toma de muestras, lo que reduciría la carga bacteriana pero tendría muy poco impacto en la evolución de la patología primaria. En nuestra serie no se detectó ningún microorganismo en 5 pacientes (23,81%). Sin embargo, en 2 de estos casos los pacientes fallecieron tan precozmente tras la primera cirugía que no se analizaron las muestras obtenidas y, por ello, no se obtuvo ningún resultado definitivo. Esto podría suponer un sesgo, dado que el dato anterior podría estar sobrevalorado con respecto a la realidad.
Un desbridamiento quirúrgico agresivo y precoz continúa siendo la piedra angular del tratamiento de esta patología, teniendo como objetivo eliminar todo el tenido necrótico posible, incluyendo, además de la fascia afectada, músculo, tejido celular subcutáneo e incluso piel si es necesario14,15,25-27. Wong et al.15 observaron en su estudio que un retraso mayor de 24h desde el momento del diagnóstico del cuadro hasta el desbridamiento quirúrgico constituía un factor de riesgo independiente de fallecimiento por esta patología.
El diagnóstico definitivo de FN viene determinado por la combinación de una serie de hallazgos intraoperatorios (incluido un tejido subcutáneo necrótico, la ausencia de sangrado de la fascia o la presencia de un exudado purulento y, a menudo, maloliente en todo el plano fascial) junto con el examen histopatológico de muestras obtenidas durante el desbridamiento quirúrgico. Son hallazgos distintivos de infección necrosante la presencia de necrosis de la fascia superficial, junto con trombosis de la microvasculatura, edema fascial y un infiltrado polimorfonuclear de la fascia y de la dermis profunda15,21,24. En nuestra serie no se llevó a cabo biopsia intraoperatoria en ningún paciente, únicamente toma de múltiples muestras para estudio microbiológico.
Pese a los avances en el manejo quirúrgico, antibioterápico y de la UCI, las tasas de mortalidad de la FN continúan siendo muy elevadas, con cifras que rondan el 30%, llegando a reportarse en algunas series tasas superiores al 50%7,28. Estos hallazgos coinciden con los obtenidos en nuestro estudio, en los que la mortalidad asociada a esta patología se situó en el 47,62% (10 pacientes). El fallecimiento de estos pacientes se debe habitualmente a un shock séptico, coagulación intravascular diseminada y/o fracaso multiorgánico asociado, de ahí la importancia de un diagnóstico precoz y preciso que permita la instauración de un tratamiento antibiótico adecuado y un desbridamiento quirúrgico agresivo14.
Al comparar las características de los pacientes vivos y fallecidos de nuestra serie en el momento de la recogida de datos, destaca que tanto la edad como la frecuencia de procesos oncológicos fueron mayores en el segundo grupo. Pese a no haber podido establecer una asociación estadística entre estas variables y la mortalidad por FN, se puede generar la hipótesis de que una edad avanzada y padecer un cuadro oncológico empeoran el pronóstico de aquellos pacientes que han sido diagnosticados de esta patología, siendo necesarios estudios posteriores que analicen esta relación. Por otro lado, la estancia hospitalaria y el número de intervenciones a las que se sometieron los pacientes no fallecidos fueron superiores. Se trata de un hallazgo lógico, al pensar que los pacientes que sobrevivieron requirieron un mayor número de cuidados para el control del cuadro y para su recuperación completa.
Nuestro estudio tiene diversas limitaciones. La primera de ellas viene derivada del carácter retrospectivo del mismo, que puede haber generado una pérdida o falta de recogida de datos clínicos y/o analíticos, debiendo asumir que la falta de cualquiera de dichos datos recogidos se debe a la ausencia de documentación en el momento de la atención del paciente. Un diseño prospectivo otorgaría más fiabilidad a esa recogida de datos, aunque posiblemente sería difícil de diseñar de forma unicéntrica, dada la baja prevalencia de esta patología. Por otro lado, al utilizar el criterio diagnóstico exacto «fascitis necrosante» para la búsqueda de casos existe la posibilidad de no haber incluido pacientes afectos de infecciones necrosantes de partes blandas que no hubieran sido ingresados y/o dados de alta con el diagnóstico codificado de «fascitis necrosante». De este modo, esto podría haber provocado una falta en la recogida de datos y, con ello, una falta de exactitud en los hallazgos de nuestro estudio. Por último, se trata de un estudio realizado en un solo centro, y la presentación de una muestra baja dificulta la obtención de conclusiones estadísticas significativas, permitiendo únicamente una descripción y una generación de hipótesis de cara a estudios mayores.
ConclusionesEl presente estudio pone de manifiesto que, pese a tratarse de una condición poco frecuente, la FN es una patología muy agresiva, con una elevada tasa de mortalidad asociada, especialmente en pacientes inmunocomprometidos. La tendencia observada en esta serie orienta a que una edad avanzada y padecer un cuadro oncológico son factores potenciales de peor pronóstico en los pacientes que padecen este cuadro, siendo necesarios estudios posteriores que analicen esta relación y permitan establecer variables pronóstico.
Nivel de evidenciaNivel de evidencia V (serie de casos).
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no presentar ningún conflicto de intereses.