En la actualidad no existe un consenso sobre cuál es el mejor abordaje de cadera para implantar una prótesis. Sin embargo, sí existe una tendencia a reducir al máximo la lesión sobre los tejidos periarticulares, lo cual puede influir en los resultados a corto plazo. El abordaje Superpath permite el acceso a la articulación manteniendo la integridad de los rotadores externos. El objetivo de nuestro estudio fue comparar los resultados a corto plazo del abordaje Superpath con el abordaje convencional posterior.
Materiales y métodosEstudio prospectivo de cohorte de 30 pacientes intervenidos mediante abordaje Superpath pareados por sexo, edad, índice de masa corporal y valoración clínica, con 60 pacientes intervenidos mediante abordaje convencional posterior. La valoración clínica se realizó mediante la escala de Harris, Merle d’Aubigné, Womac para el dolor y la función, SF-12 físico y mental, HOS-AVD e IHOT-12. Radiológicamente se determinó el ángulo de inclinación acetabular, alineación del vástago femoral e integración de los implantes.
ResultadosNo hubo diferencias significativas entre ambas cohortes con respecto a las variables preoperatorias. El tiempo quirúrgico, el descenso medio de Hb y Hto y la pérdida sanguínea fue mayor en la cohorte Superpath. La estancia hospitalaria fue similar. Los cuestionarios de valoración clínica mostraron incrementos significativos entre los valores preoperatorios y a los 12 meses en ambas cohortes. El cuestionario IHOT-12 a los 3 meses, el cuestionario SF-12 físico y el cuestionario SF-12 mental a los 12 meses, mostró mayores puntuaciones en la cohorte Superpath, siendo las diferencias significativas. Radiológicamente no se detectaron diferencias entre ambas cohortes.
ConclusionesLa curva de aprendizaje del abordaje Superpath presenta unos resultados clínicos y radiológicos similares al abordaje posterior durante el primer año tras la prótesis total de cadera. A destacar la necesidad de un mayor tiempo quirúrgico y un mayor sangrado en los pacientes.
There is no current consensus on the most suitable hip approach. However, there is a trend to reduce damage to soft tissue, which may have an influence on early outcomes. The SuperPath approach accesses the capsule maintaining integrity of the external rotators. The purpose of this study was to compare the SuperPath approach with the conventional posterior approach, in terms of early outcomes and radiological results.
Material and methodsA cohort of 30 patients operated using the SuperPath approach was prospectively matched for age, gender, body mass index and hip function with 60 patients operated using a conventional posterior approach. Clinical evaluation was performed by the Harris score, Merle d’Aubigné score, reduced Western Ontario and McMasters Universities (WOMAC), Short-Form 12 (SF12), IHOT-ADV and IHOT-12 questionnaires. Radiological evaluation was also performed.
ResultsPreoperatively, no significant differences were detected between cohorts. Skin-to-skin operation time and blood loss was higher in the SuperPath cohort. Length of stay was similar between cohorts. Clinical evaluation improved significantly from the preoperative values to the 1-year follow-up. At 3 months the SuperPath cohort showed better results for IHOT-12, and at 12 months for SF. Radiologically, there were no differences between cohorts.
ConclusionThis prospective randomized study reveals that the learning curve for the SuperPath approach provides similar outcomes to the conventional posterior approach within the first year after surgery. The Superpath approach was associated with longer skin-to-skin operation time, and greater blood loss.
En la literatura se describen diferentes abordajes para la implantación de una prótesis total de cadera (PTC), sin evidencia científica sobre la superioridad de un tipo de abordaje sobre los demás, y con buenos resultados clínicos y radiológicos a largo plazo1. La elección del abordaje quirúrgico está influida por la experiencia del cirujano, los factores relacionados con el paciente, e incluso las tendencias geográficas2. El manejo adecuado de las partes blandas debe ser uno de los objetivos del cirujano ortopédico para conseguir un resultado satisfactorio a corto plazo, independientemente del tipo de abordaje utilizado para la implantación de una PTC. Los abordajes mínimamente invasivos (MIS) se desarrollaron con el objetivo de conseguir una rápida recuperación y reincorporación a actividades cotidianas y laborales3.
En el año 2011, el Dr. Chow desarrolló la técnica de abordaje MIS de PTC por vía supracapsular percutánea asistida (SuperPath®, MicroPort Orthopedics INC., Arlington, TN, EE. UU.)4, que combina elementos de 2 abordajes MIS posterior: el abordaje percutáneo asistido de (Path®, MicroPort Orthopedics INC., Arlington, TN, EE. UU.)5 y el abordaje capsular superior de PTC (SuperCap®, MicroPort Orthopedics INC., Arlington, TN, EE. UU.)6. Recientes publicaciones muestran resultados satisfactorios a corto plazo, correcta posición radiológica de los componentes protésicos, y baja tasa de complicaciones7–10.
El objetivo de nuestro trabajo fue determinar los resultados a corto plazo de una cohorte de pacientes intervenidos de PTC mediante abordaje Superpath, y comparar los resultados con una cohorte de pacientes intervenidos mediante abordaje convencional posterior. Nuestra hipótesis de trabajo fue que el abordaje Superpath permitía obtener unos resultados similares al abordaje posterior.
Material y métodosDiseño del estudioEn enero 2016 se introdujo el abordaje Superpath en nuestro servicio. Se diseñó un estudio de cohortes analítico, observacional y prospectivo, para determinar los resultados a corto plazo de la curva de aprendizaje del abordaje Superpath.
Durante el período comprendido entre enero 2016 a diciembre 2017 se seleccionaron los pacientes con diagnóstico de coxartrosis e indicación de cirugía protésica de cadera no cementada. El seguimiento mínimo para la inclusión en el estudio fue de 6 meses. Los pacientes se distribuyeron en 2 cohortes de acuerdo al tipo de abordaje realizado: cohorte Superpath o cohorte posterior. Se excluyeron pacientes con defectos acetabulares o femorales, protrusión acetabular, fractura femoral, enfermedad neurológica con alteración de la marcha. Para comparar los resultados, por cada paciente de la cohorte Superpath se seleccionaron 2 pacientes consecutivos de la cohorte posterior con una edad ±5 años, mismo sexo, IMC±3kg/m2, puntuación en la escala de Harris ±5 puntos. Se solicitó consentimiento informado a todos los pacientes para su inclusión en el estudio.
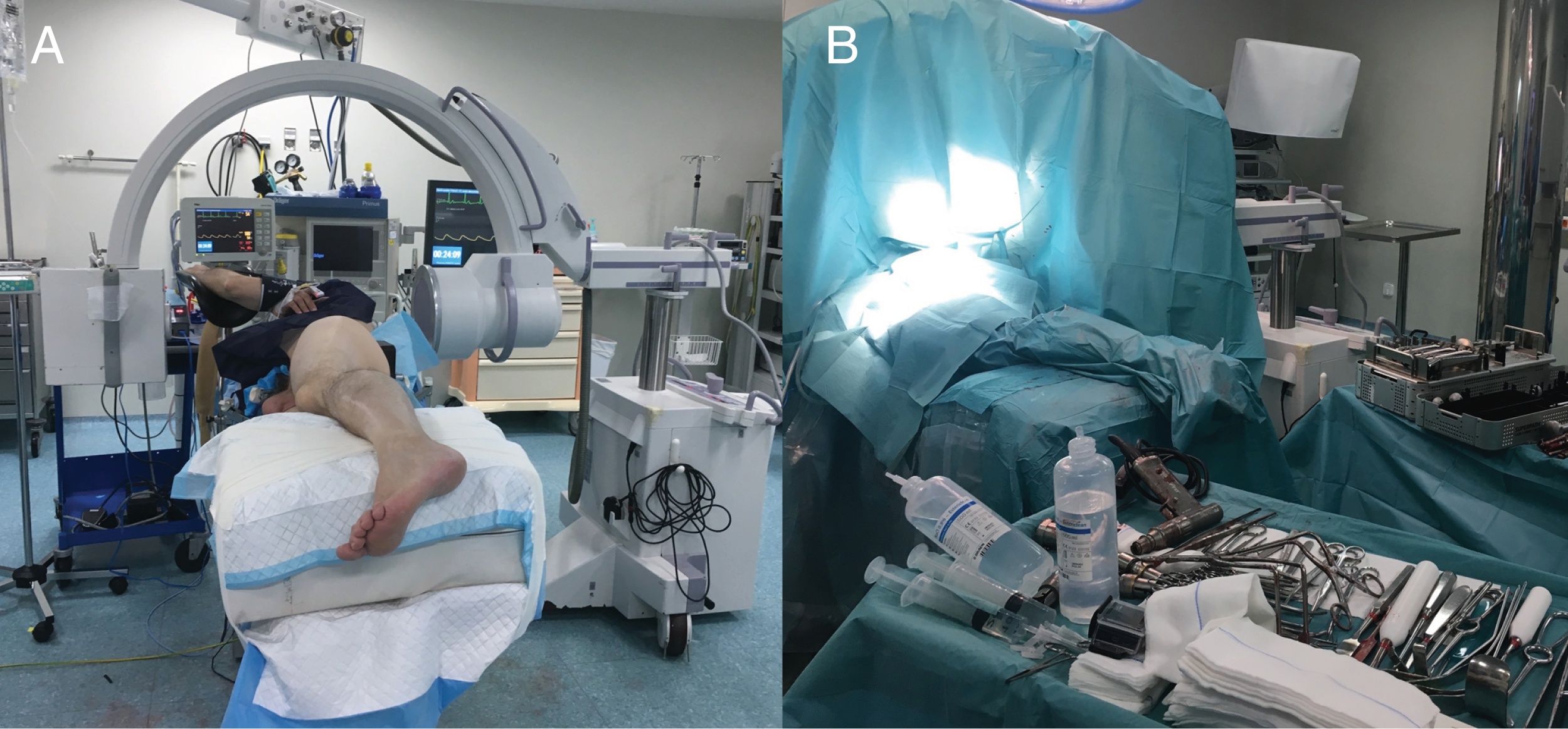
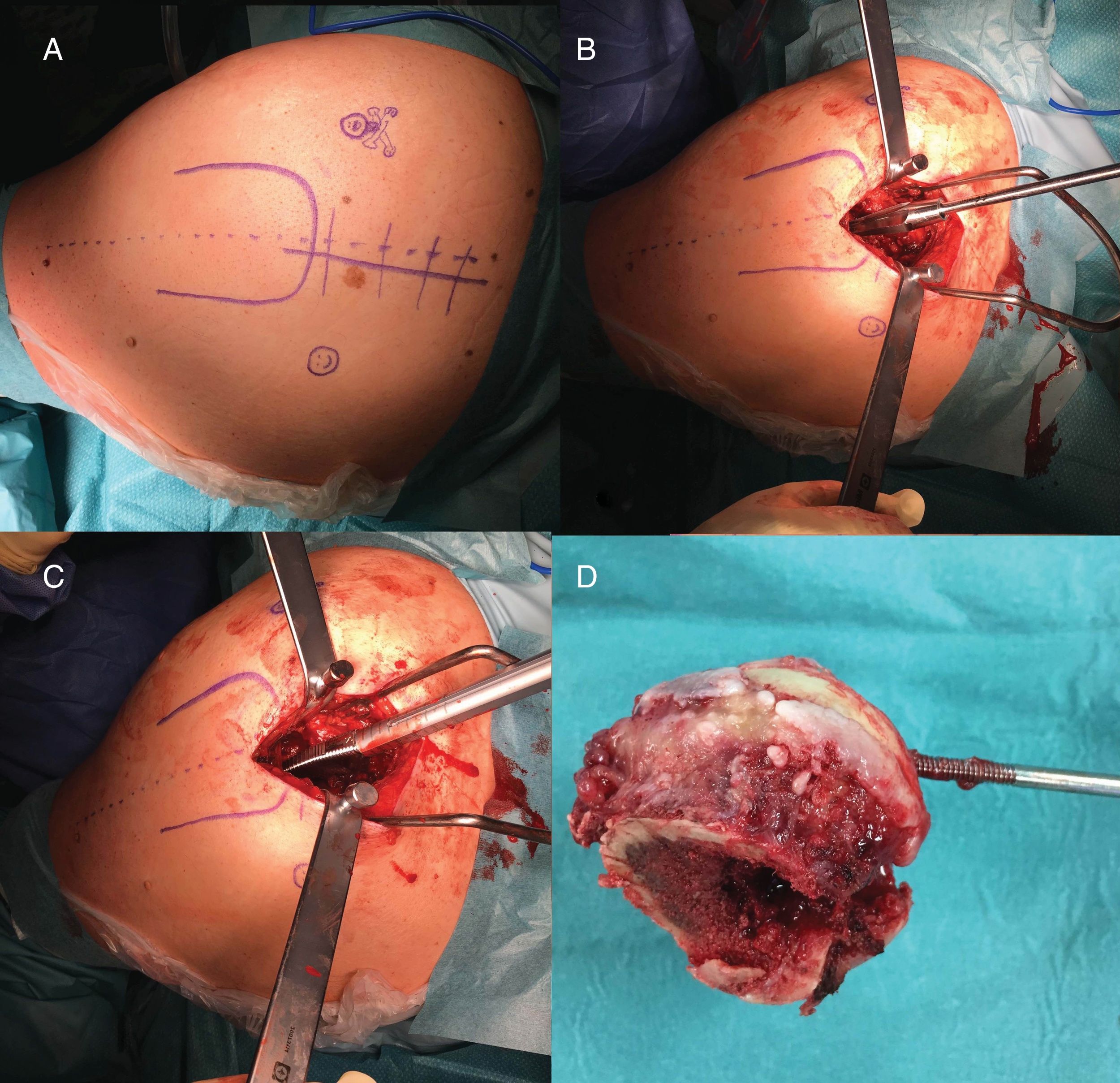
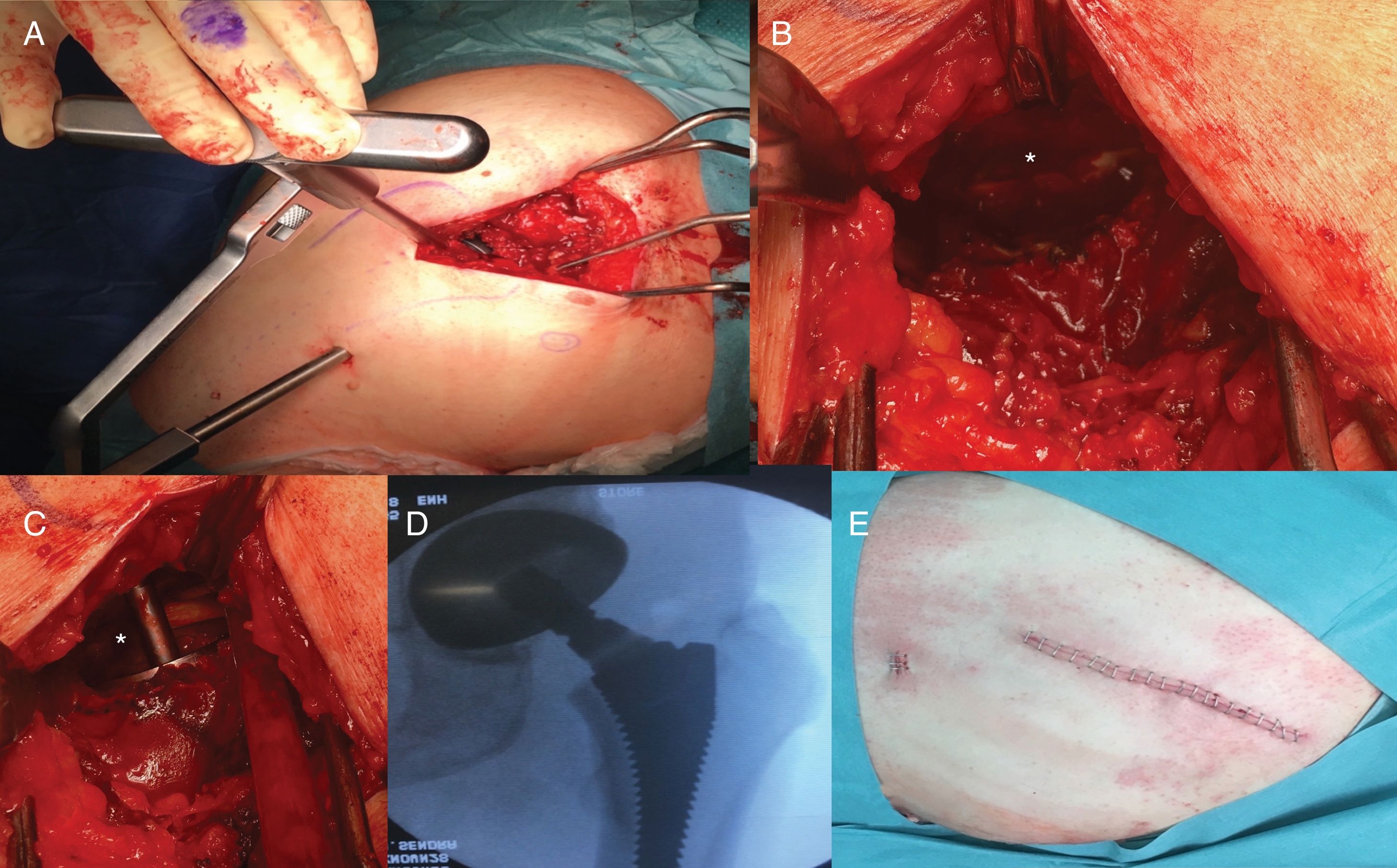
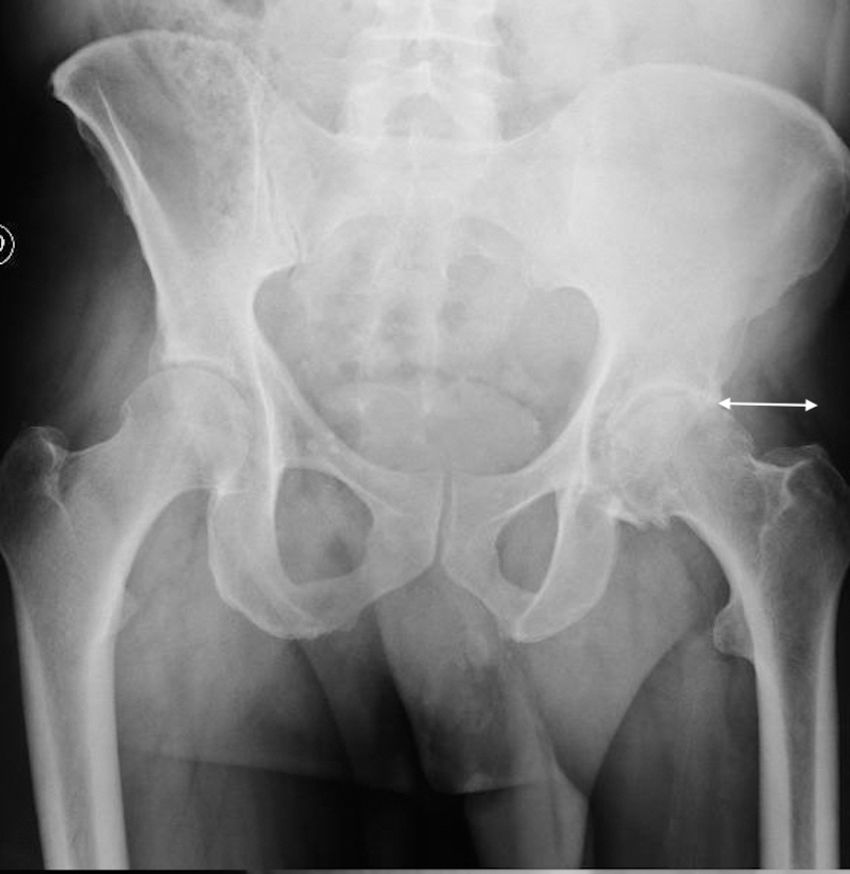
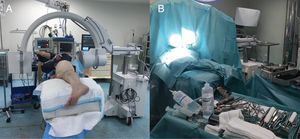
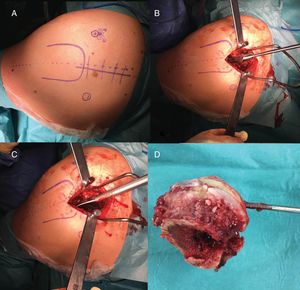
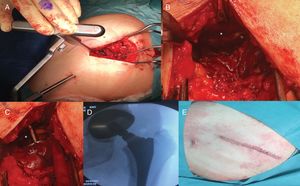
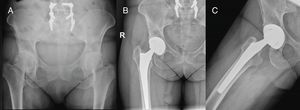
Técnica quirúrgicaEl abordaje Superpath se realizó en una mesa convencional quirúrgica para cirugía protésica de cadera, con el paciente en decúbito lateral, cadera afecta en flexión de 50° y rotación interna 20°, y miembro inferior sobre un cojín para mantener la pierna elevada sobre la mesa quirúrgica (fig. 1). La incisión se iniciaba desde el borde superior del trocánter mayor hacia proximal en línea con el eje del fémur. Se accedía a la parte superior de la cápsula articular a través del intervalo entre el glúteo menor y el piramidal, manteniendo la integridad de los rotadores externos. Se iniciaba la preparación femoral sin luxar la cadera a través de la base del cuello femoral, primero con fresas y posteriormente con raspas. Empleando la parte cervical de la raspa como plantilla de corte femoral se realizaba la osteotomía femoral, y se extraía la cabeza femoral (fig. 2). Con una guía externa se realizaba un portal distal y posterior para acceder al acetábulo. A través del portal se realizaba el fresado acetabular, impactación del componente acetabular y fijación suplementaria con tornillos si fuera necesario. El ligamento transverso acetabular se utilizaba como guía para la orientación del componente acetabular. A continuación, se colocaba el inserto, la cabeza y el cuello de prueba; se reducía la prótesis y se comprobaba su estabilidad, ausencia de choque entre los componentes, presencia de dismetría y movilidad. La radioscopia intraoperatoria permitía verificar la posición correcta del implante (fig. 3). La cabeza y el cuello de prueba precisaban desacoplarse con un dispositivo especial. Los componentes definitivos se implantaban acorde con la prueba realizada. Se realizaba el cierre capsular y aproximación de los planos superiores2. La indicación del abordaje Superpath se realizaba a elección del equipo quirúrgico siempre que la distancia entre la zona lateral del reborde acetabular y la punta del trocánter mayor fuera mayor de 2,5cm (fig. 4).
Cadera izquierda. A) Establecimiento de portal distal y posterior para acceso acetabular. B) Visualización del ligamento transverso acetabular (asterisco). C) Fresado acetabular perpendicular al ligamento transverso acetabular (asterisco) para una correcta orientación del cotilo. D) Radioscopia intraoperatoria para verificación posición óptima implante. E) Herida quirúrgica.
El abordaje convencional posterior de cadera se realizaba en mesa convencional quirúrgica para prótesis de cadera con el paciente en decúbito lateral. Se efectuaba incisión longitudinal sobre el trocánter mayor, sección de la fascia lata, disección de las fibras del glúteo mayor, y desinserción cápsulo-muscular de los rotadores externos. A continuación, luxación de la cabeza femoral, osteotomía del cuello femoral e implantación de la prótesis de cadera11.
El equipo quirúrgico y procedimiento anestésico mediante raquianestesia fue idéntico en todos los casos. El modelo de prótesis no cementada utilizado fue el vástago Profemur L y cotilo Procotyle® (MicroPort Orthopedics INC., Arlington, TN, EE. UU.) en los pacientes intervenidos mediante abordaje Superpath; y vástago Accolade y cotilo Trident® (Stryker, Kalamazoo, MI, EE. UU.) en los pacientes intervenidos mediante abordaje convencional posterior. Para los cotilos 46 y 48 se utilizó cabeza de 28mm de tamaño, para los cotilos 50 y 52 se utilizó cabeza de 32mm, y para los cotilos 54 o mayores se utilizó cabeza de 36mm. Se realizaba inyección periarticular analgésica (ketorolaco 60 mg+ropivacaína 200mg, en 22ml de SF), y administración intraarticular de ácido tranexámico (2g en 25ml de SF) tras cierre de la fascia del glúteo mayor o la fascia lata. No se utilizaron drenajes posquirúrgicos.
Manejo postoperatorioEn planta se administraba paracetamol y AINE en bomba analgésica de perfusión continua. A las 24h se retiraba la bomba y se administraba paracetamol y dexketoprofeno oral, y metamizol intravenoso cada 8h. Se autorizaba la marcha con muletas o andador tras valoración del control radiológico y analítico postoperatorio. Se instruía al paciente a no realizar ninguna actividad que incrementara el dolor en la cadera intervenida. La sutura se retiraba a partir de las 2 semanas postoperatorias.
EvaluacionesLa valoración clínica se realizó mediante la escala de Harris12, Merle d’Aubigné13, Womac para el dolor y la función14, SF-12 físico y mental15, HOS-AVD16 e IHOT-1217; de manera preoperatoria, a los 3 meses, 6 meses y un año.
Se registraron variables epidemiológicas, grado ASA, hemoglobina (Hb) y hematocrito (Hto) pre y postoperatorio a las 24h, tiempo quirúrgico, par de fricción, tamaño de la cabeza femoral, pérdida sanguínea18,19, necesidad de alotransfusión, estancia hospitalaria, complicaciones y reingresos.
Radiológicamente se determinó el ángulo de inclinación acetabular, alineación del vástago femoral, e integración de los implantes en radiología de control a los 3 meses de la cirugía20,21.
Análisis estadísticoSe realizó con el programa SPSS® versión 18.0 (SPSS Inc., Chicago, EE. UU.). Se consideraron significativos los valores de p iguales o menores a 0,05. Para determinar la distribución normal se usó la prueba de Kolmogorov-Smirnov. Para comparaciones se realizaron análisis univariantes para variables categóricas mediante la prueba de Chi-cuadrado en variables con distribución normal o la de Mantel-Haenszel para datos no paramétricos, y en variables continuas las pruebas de la t de Student o la U de Mann-Whitney.
ResultadosGeneralesDurante el período de estudio se implantaron 172 PTC en nuestro servicio. De ellas, 30 mediante abordaje Superpath y 113 mediante abordaje posterior. De la cohorte de abordaje posterior se seleccionaron 60 prótesis que cumplían los criterios establecidos para la comparación entre ambas cohortes.
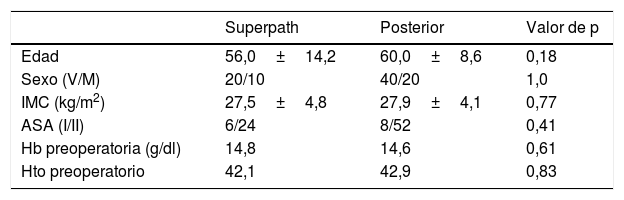
Las características generales preoperatorias de ambas cohortes se indican en la tabla 1, sin diferencias significativas entre ambas (p>0,05).
Datos generales de ambas cohortes
| Superpath | Posterior | Valor de p | |
|---|---|---|---|
| Edad | 56,0±14,2 | 60,0±8,6 | 0,18 |
| Sexo (V/M) | 20/10 | 40/20 | 1,0 |
| IMC (kg/m2) | 27,5±4,8 | 27,9±4,1 | 0,77 |
| ASA (I/II) | 6/24 | 8/52 | 0,41 |
| Hb preoperatoria (g/dl) | 14,8 | 14,6 | 0,61 |
| Hto preoperatorio | 42,1 | 42,9 | 0,83 |
Hb: hemoglobina; Hto: hematocrito; IMC: índice de masa corporal.
Media±desviación estándar.
El par de fricción utilizado en la cohorte Superpath fue la cerámica-cerámica en 5 casos, la cerámica-polietileno en 17 casos y el metal-polietileno en 8 casos; y en la cohorte posterior en 5, 44 y 11 casos, respectivamente, sin ser las diferencias significativas (p=0,25). El tamaño de la cabeza femoral en la cohorte Superpath fue de 28mm en 8 casos, 32mm en 15 casos y 36mm en 7 casos; y en la cohorte posterior en 10, 28 y 22 casos, respectivamente, sin ser las diferencias significativas (p=0,34).
El tiempo quirúrgico medio fue de 69,5±7,1min en la cohorte Superpath y 56,1±5,2min en la cohorte posterior, siendo las diferencias significativas (p=0,001).
La Hb postoperatoria media descendió a 11,2±1,3g/dl a las 24h en la cohorte Superpath, y a 12,5±1,5g/dl en la cohorte posterior, sin diferencias significativas (p=0,07). Sin embargo, el descenso medio de la Hb fue mayor en la cohorte Superpath con 3,4±1,0 puntos, frente a los 2,5±0,8 puntos en la cohorte posterior, siendo las diferencias significativas (p=0,04).
El Hto postoperatorio medio descendió a 32,1±3,3 en la cohorte Superpath y a 35,6±4,8 en la cohorte posterior, y las diferencias fueron significativas (p=0,03). El descenso medio del Hto también fue mayor en la cohorte Superpath con 10,3±3,2 puntos frente a los 7,7±3,0 puntos en la cohorte posterior, con diferencias significativas (p=0,04).
La pérdida sanguínea fue mayor en la cohorte Superpath con 977,85±285,1ml de media frente a 752,46±299,3ml en la cohorte posterior, y las diferencias también fueron significativas (p=0,03). Ningún paciente precisó alotransfusión.
La estancia hospitalaria media fue similar en ambas cohortes; 2,2 días en la cohorte Superpath y 2,4 en la cohorte posterior (p=0,23).
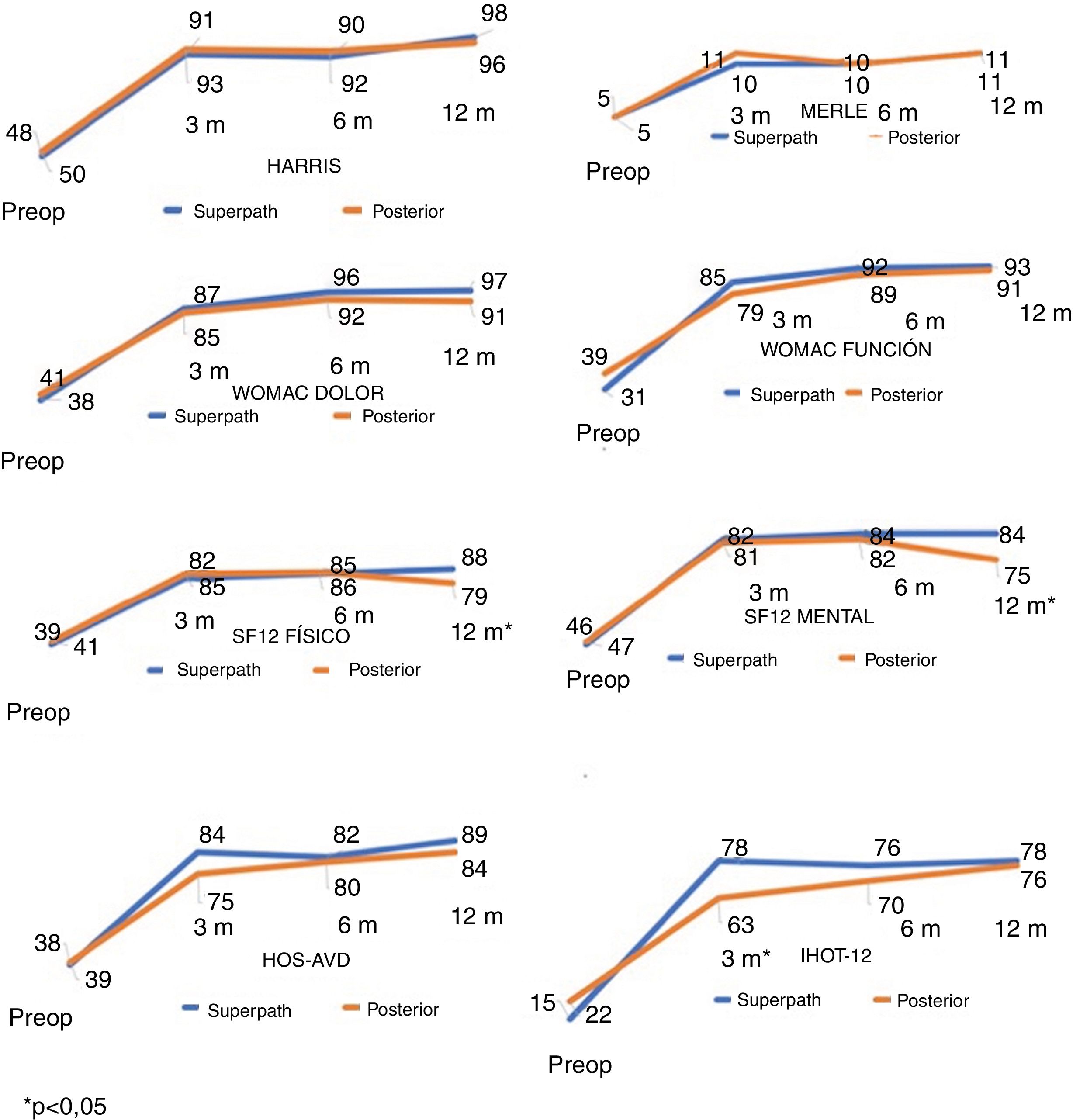
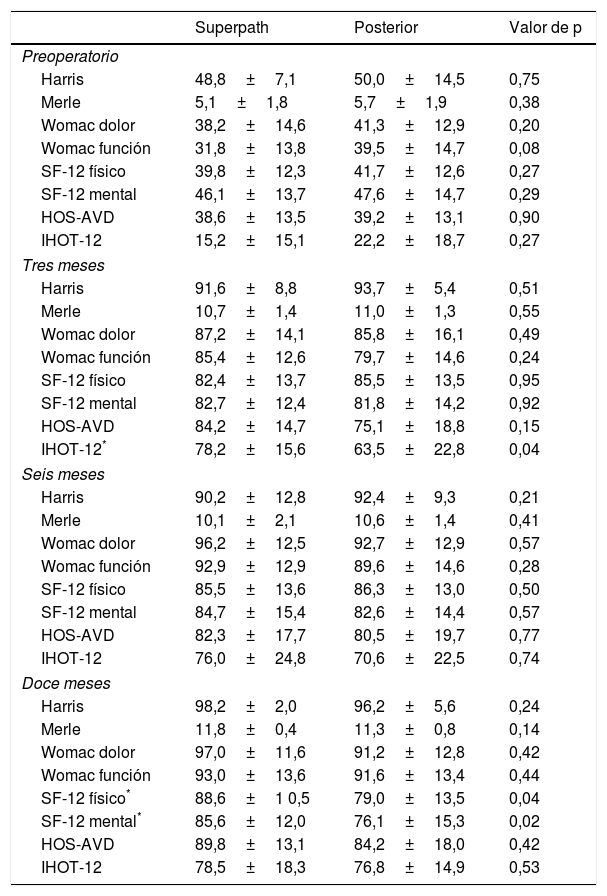
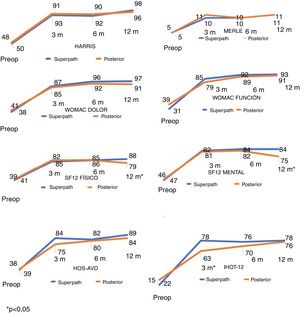
Evaluación clínica y radiológicaLos cuestionarios de valoración clínica mostraron incrementos significativos entre los valores preoperatorios y a los 12 meses en ambas cohortes, con diferencias significativas (p<0,001). Las puntuaciones entre ambas cohortes fueron similares durante el seguimiento, a excepción del cuestionario IHOT-12 a los 3 meses, el cuestionario SF-12 físico y el cuestionario SF-12 mental a los 12 meses, con mayores puntuaciones en la cohorte Superpath, siendo las diferencias significativas (p<0,05) (tabla 2 y fig. 5).
Cuestionarios de valoración clínica durante el seguimiento en ambas cohortes
| Superpath | Posterior | Valor de p | |
|---|---|---|---|
| Preoperatorio | |||
| Harris | 48,8±7,1 | 50,0±14,5 | 0,75 |
| Merle | 5,1±1,8 | 5,7±1,9 | 0,38 |
| Womac dolor | 38,2±14,6 | 41,3±12,9 | 0,20 |
| Womac función | 31,8±13,8 | 39,5±14,7 | 0,08 |
| SF-12 físico | 39,8±12,3 | 41,7±12,6 | 0,27 |
| SF-12 mental | 46,1±13,7 | 47,6±14,7 | 0,29 |
| HOS-AVD | 38,6±13,5 | 39,2±13,1 | 0,90 |
| IHOT-12 | 15,2±15,1 | 22,2±18,7 | 0,27 |
| Tres meses | |||
| Harris | 91,6±8,8 | 93,7±5,4 | 0,51 |
| Merle | 10,7±1,4 | 11,0±1,3 | 0,55 |
| Womac dolor | 87,2±14,1 | 85,8±16,1 | 0,49 |
| Womac función | 85,4±12,6 | 79,7±14,6 | 0,24 |
| SF-12 físico | 82,4±13,7 | 85,5±13,5 | 0,95 |
| SF-12 mental | 82,7±12,4 | 81,8±14,2 | 0,92 |
| HOS-AVD | 84,2±14,7 | 75,1±18,8 | 0,15 |
| IHOT-12* | 78,2±15,6 | 63,5±22,8 | 0,04 |
| Seis meses | |||
| Harris | 90,2±12,8 | 92,4±9,3 | 0,21 |
| Merle | 10,1±2,1 | 10,6±1,4 | 0,41 |
| Womac dolor | 96,2±12,5 | 92,7±12,9 | 0,57 |
| Womac función | 92,9±12,9 | 89,6±14,6 | 0,28 |
| SF-12 físico | 85,5±13,6 | 86,3±13,0 | 0,50 |
| SF-12 mental | 84,7±15,4 | 82,6±14,4 | 0,57 |
| HOS-AVD | 82,3±17,7 | 80,5±19,7 | 0,77 |
| IHOT-12 | 76,0±24,8 | 70,6±22,5 | 0,74 |
| Doce meses | |||
| Harris | 98,2±2,0 | 96,2±5,6 | 0,24 |
| Merle | 11,8±0,4 | 11,3±0,8 | 0,14 |
| Womac dolor | 97,0±11,6 | 91,2±12,8 | 0,42 |
| Womac función | 93,0±13,6 | 91,6±13,4 | 0,44 |
| SF-12 físico* | 88,6±1 0,5 | 79,0±13,5 | 0,04 |
| SF-12 mental* | 85,6±12,0 | 76,1±15,3 | 0,02 |
| HOS-AVD | 89,8±13,1 | 84,2±18,0 | 0,42 |
| IHOT-12 | 78,5±18,3 | 76,8±14,9 | 0,53 |
Media±desviación estándar.
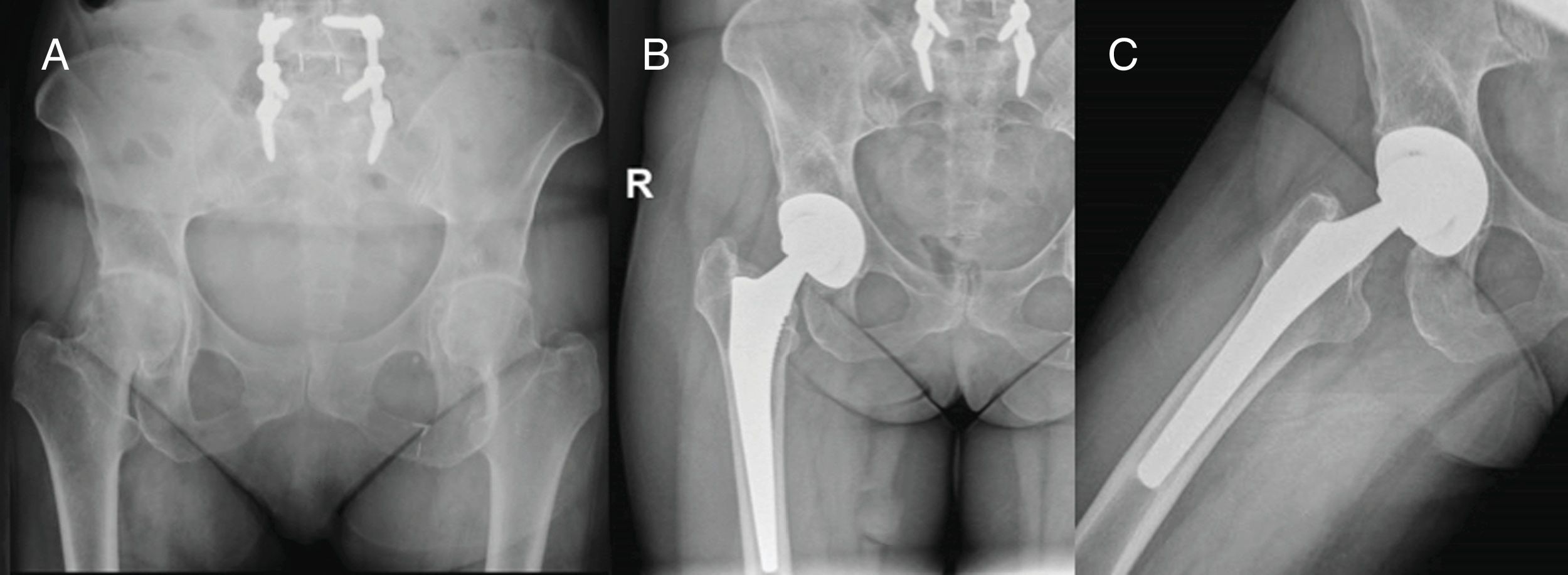
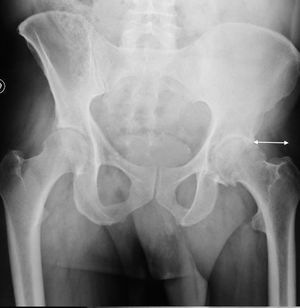
El ángulo medio de inclinación acetabular fue 47,6° en la cohorte Superpath y 45,9° en la cohorte posterior, siendo estas diferencias no significativas (p=0,41). Todos los vástagos femorales se implantaron en posición neutra. No se registró ningún caso de movilización de componentes protésicos (fig. 6).
ComplicacionesUna paciente de 77 años en tratamiento con teriparatida por osteoporosis de la cohorte Superpath presentó fractura del trasfondo acetabular durante la impactación del componente cotiloideo. Se procedió a la desinserción de los rotadores externos y conversión a abordaje posterior convencional. Dada la estabilidad circunferencial acetabular ósea existente, se implantó un cotilo cementado. La evolución a los 12 meses de seguimiento fue satisfactoria con una puntuación en la escala de Harris de 82 puntos y en la escala de Merle de 10 puntos.
Un paciente de 68 años de la cohorte posterior reingresó a los 14 días por infección periprotésica, precisando desbridamiento y recambio de componentes móviles, con buena evolución al año de seguimiento y puntuación en la escala de Harris de 84 puntos y en la escala de Merle de 10 puntos.
Un paciente de 52 años de la cohorte Superpath presentó dolor progresivo en la nalga a los 6 meses de seguimiento, detectando en el control radiológico radiolucencia completa del cotilo sin movilización del implante, y se encuentra pendiente de revisión quirúrgica.
No hubo ningún caso de luxación protésica o complicación tromboembólica durante el seguimiento en ambas cohortes.
DiscusiónNuestros resultados clínicos durante la curva de aprendizaje del abordaje Superpath han sido similares al abordaje posterior a corto plazo en los cuestionarios utilizados, a excepción del cuestionario IHOT-12 a los 3 meses, SF-12 físico y SF-12 mental a los 12 meses, con una mayor puntuación y diferencia significativa en la cohorte Superpath. En otro estudio comparativo de 46 caderas intervenidas mediante abordaje Superpath y 46 caderas intervenidas mediante abordaje posterior, Xie et al. refieren valores significativos mayores en el cuestionario Harris e índice de Barthel; menor nivel de dolor según escala EVA; menor tiempo para levantarse de una silla, caminar 3m y regresar a la silla (TUG test); y menor tiempo para subir y bajar 12 escalones (TSC test); a la semana, mes y 3 meses; y sin diferencias a los 12 meses10. Nuestros hallazgos coinciden al detectar diferencias significativas en uno de los cuestionarios a los 3 meses, pero no en detectar diferencias a los 12 meses. La preservación de los rotadores externos podría facilitar una mayor rapidez de recuperación funcional de la cadera intervenida, tal y como muestra una mayor puntuación a los 3 meses en el cuestionario IHOT-12. Pero sería lógico que con el seguimiento los resultados clínicos fueran similares. Las diferencias significativas en el cuestionario SF-12 a los 12 meses se producen por un descenso en los valores de la cohorte posterior, mientras que se mantienen en la cohorte Superpath. Un mayor seguimiento de los pacientes nos permitirá confirmar si las diferencias se incrementan o disminuyen.
El abordaje posterior es el abordaje más utilizado en la cirugía protésica de cadera que permite una amplia exposición de la articulación mediante la desinserción cápsulo-muscular de los rotadores externos, facilita la inserción del implante y preserva la musculatura glútea. El abordaje Superpath se localiza en proximidad con el abordaje posterior, permite preservar los rotadores externos, respeta la banda iliotibial, precisa de una instrumentación específica, pero se realiza en mesa convencional quirúrgica para cirugía ortopédica, y permite la conversión en un abordaje posterior si fuera necesario.
La preservación de los rotadores externos debería ser una ventaja en la reducción de la incidencia de la luxación protésica. Xie et al. refieren una luxación en su serie de 46 caderas intervenidas mediante abordaje Superpath (2,1%)10. Gofton et al. publican 4 luxaciones en 479 caderas intervenidas (0,8%)7. Rasuli y Gofton refieren una luxación en 50 caderas intervenidas (2%)9. En nuestra serie no tuvimos ningún caso de luxación. Una línea de investigación futura podría ser el uso del abordaje Superpath en pacientes con un mayor riesgo de luxación protésica, como los pacientes ancianos con fractura subcapital de fémur. Han et al. comparan los resultados de 2 cohortes de pacientes mayores de 65 años con fractura subcapital de fémur y enfermedad neurológica asociada intervenidos mediante abordaje posterior preservando los rotadores frente a abordaje posterior convencional, con un 0% de luxaciones en el grupo de preservación de rotadores frente a un 7,7% en el grupo de abordaje convencional22.
La pérdida de sangre en la cirugía protésica de cadera se relaciona con el sangrado a nivel de la osteotomía y la cavidad medular. Una menor disección de partes blandas en el abordaje Superpath debería asociar un menor sangrado y necesidad transfusional. Gofton et al. refieren un 3,3% de necesidad de transfusión en su serie de 479 caderas7, Rasuli y Gofton un 4% en 50 caderas9, Chow y Fitch un 1,9% en 419 caderas23, y Cardenas-Nylander un 9,5% en 21 caderas2. Xie et al. publican un 4,3% frente a un 11% en la cohorte de abordaje posterior, y una pérdida de sangre de 303,6ml frente a 326,4; sin ser las diferencias significativas10. En nuestra serie, el descenso de Hb y Hto, y la pérdida de sangre fue significativamente mayor en la cohorte Superpath, posiblemente por un mayor tiempo quirúrgico. A pesar de ello, ningún paciente precisó alotransfusión.
La posición correcta de los componentes protésicos es fundamental para la supervivencia del implante a medio y largo plazo. La menor exposición en el abordaje Superpath puede asociar, teóricamente, malposición del implante. Della Torre et al. refieren un ángulo de inclinación acetabular de 40,1° en su serie de 66 caderas, con componente femoral bien implantado8. Carlomagno publica un ángulo acetabular de 44,0°2, y Rasuli y Gofton de 39,0°9. Xie et al. refieren un ángulo acetabular de 43,6° y un 93,4% de alineación femoral neutra, sin diferencias significativas con la cohorte posterior10. En nuestra serie el ángulo acetabular fue de 47,6°, sin diferencias significativas con la cohorte posterior, y la alineación del componente femoral fue neutra en todos los casos. Para determinar la orientación acetabular se recomienda utilizar el ligamento transverso acetabular como guía, y el uso de la radioscopia intraoperatoria para una correcta alineación del vástago femoral.
Algunos autores publican menor estancia hospitalaria en pacientes intervenidos mediante abordaje Superpath. Gofton et al. refieren una media de 1,6 días de ingreso en su serie, con un 50% de reducción en comparación con los datos publicados por la Agencia Nacional de Investigación Sanitaria y Calidad7. Rasuli y Gofton publican una estancia media de 2,2 días9. Carlomagno indica una estancia media de 4,7 días, con una reducción media de 1,4 días con respecto a una cohorte intervenida mediante abordaje posterior2. Y Xie et al. publican una media de 8,3 días de estancia hospitalaria, frente a los 11,4 días de la cohorte posterior10. En nuestra serie la estancia media en la cohorte Superpath fue de 2,2 días, con una reducción de media de 0,2 días, si bien las diferencias no fueron significativas.
El tiempo quirúrgico se suele incrementar en la curva de aprendizaje de un nuevo abordaje quirúrgico. Chow y Fitch refieren un tiempo quirúrgico medio de 142,7min23, frente a los 102,8min indicados por Carlomagno2. Xie et al. publican un tiempo medio de 103,6min, similar a los 106,5min en la cohorte posterior10. Nuestro tiempo quirúrgico fue menor que lo publicado en la literatura con 69,5min, pero significativamente mayor que en la cohorte posterior con 56,1min. Este dato posiblemente influyera en el mayor sangrado en la cohorte Superpath, a pesar de ser una vía de abordaje con mayor preservación de las partes blandas.
La fractura periprotésica es otra preocupación asociada a la práctica del abordaje Superpath. Chow y Fitch refieren 3 fracturas intraoperatorias: 2 femorales y una acetabular. Las 3 en pacientes con historia previa de osteoporosis4. Carlomagno publica una fractura femoral intraoperatoria2. Xie et al. no refieren esta complicación10. En nuestra serie tuvimos una fractura intraoperatoria acetabular, también en paciente con historia de osteoporosis, y posiblemente por un fresado excesivo acetabular.
La necesidad de reingreso hospitalario durante el primer mes tras la PTC incrementa el coste del proceso asistencial hasta en un 40%7. Dos estudios recientes indican una menor tasa de reingresos en los pacientes intervenidos mediante abordaje Superpath. Gofton et al. refieren en su estudio multicéntrico de 479 PTC implantadas mediante abordaje Superpath un 2,3% de reingresos durante los primeros 30 días tras la cirugía, lo cual supone una reducción del 1,9% con respecto a la media nacional en EE. UU.7. Y Chow y Fitch publican en un estudio comparativo entre 419 PTC implantadas mediante abordaje Superpath y 1.673 PTC implantadas por otros abordajes, un 0,4% de reingresos frente a un 2,9%23. En nuestra serie no se registraron reingresos durante el primer mes tras la cirugía en la cohorte Superpath.
Nuestro estudio presenta limitaciones en cuanto al número de casos en el grupo de abordaje Superpath, si bien habría que considerar que la serie se considera la curva de aprendizaje de la técnica. Al modelo vástago-cotilo diferente utilizado en las 2 cohortes, aunque consideramos que son modelos de prótesis no cementadas similares sin diferencias en los pares de fricción ni en el tamaño de la cabeza femoral utilizados. Y a la distribución dependiente del cirujano de los pacientes en abordaje Superpath o posterior. Pero también fortalezas. Se trata de un estudio analítico, prospectivo, pareado de cohortes, con 6 cuestionarios de valoración (2 objetivos y 4 subjetivos) aplicados a todos los pacientes, y sin pérdidas en el seguimiento.
ConclusionesLa curva de aprendizaje del abordaje Superpath presenta unos resultados clínicos y radiológicos similares al abordaje posterior durante el primer año tras la PTC. A destacar la necesidad de un mayor tiempo quirúrgico y un mayor sangrado en los pacientes.
Nivel de evidenciaNivel de evidencia III.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.