El tratamiento del dolor crónico incapacitante lumbar es problemático y polémico. Este grupo de pacientes constituye aproximadamente el 85%-90% de los costes directos e indirectos del tratamiento del dolor lumbar. Crock1 describió la condición de rotura del interior del disco y señaló que las anormalidades en la arquitectura interior de éste pudieran causar dolor mecánico lumbar y por el dermatomo el dolor podría irradiarse a las nalgas y la pierna. Sin embargo, esta degeneración del disco podría ocurrir debido al envejecimiento2,3. Weinstein et al4 informaron que el tercio exterior del annulus del disco vertebral tiene capacidad nociceptiva y esto podría corresponderse con el dolor lumbar discogénico debido a la rotura interior del disco5.
Kirkaldy-Willis y Hill6 describieron tres fases de degeneración del disco. La primera fase es la disfunción. Se caracteriza por unos desgarros circunferenciales y radiales en el annulus del disco y sinovitis localizada e hipermovilidad de las carillas articulares. La segunda fase es la inestabilidad. Hay una rotura interior del disco, la resorción de éste es progresiva y la degeneración de las carillas articulares acompañada de laxitud capsular ocasiona una subluxación y corrosión de la carilla. La fase final es la de desestabilización. Esta fase comprende osteofitosis y estenosis vertebral.
Varios autores7,8 han descrito el tratamiento exitoso con las fusiones lumbares posteriores intersomáticas (FLPI) instrumentadas. La FLPI ofrece varias ventajas: restaura la altura del disco, permite la carga y preserva la integridad productiva de los ligamentos y de los músculos anteriores; así mismo, es posible descomprimir el conducto vertebral y el foramen radicular, todo ello preservando el balance vertebral. En definitiva, inmoviliza el segmento doloroso degenerado vertebral y descomprime las raíces. Los resultados iniciales mediante FLPI instrumentada con cilindros de titanio para la fusión intersomática han sido esperanzadores.
La fusión posterior instrumentada es pues un método satisfactorio de tratamiento para el dolor lumbar. Sin embargo, el resultado puede ser diferente si el propio disco es la causa de dolor. Flynn y Hoque9, Stauffer y Coventry10, y Newman y Grinstead11 han informado de complicaciones de expulsión del injerto, condensación e inestabilidad que contribuyen a la pseudoartrosis asociada con FLPI sin instrumentación. El fijador interno fue indicado para superar estos problemas. Como complemento se utiliza injerto tricortical de la cresta ilíaca alrededor del fijador interno transpedicular. Para complementar los resultados aportados en la literatura, se analizan los parámetros objetivos validados y también se evalúa el subsidio de invalidez, estado de compensación y dolor psicológico de estos pacientes12,13. El propósito de este estudio ha sido evaluar el resultado de la FLPI instrumentada ponderado con el grado de afectación del disco y la discapacidad clínica.
MATERIAL Y MÉTODO
Entre noviembre de 1997 y diciembre de 2003, se han realizado 35 FLPI instrumentadas. Las imágenes de degeneración en la resonancia magnética (RM) se graduaron entre 1 y 4 empleando una modificación de la clasificación propuesta por Paajanen et al14 (tabla 1). Un evaluador independiente realizó la revisión. La valoración radiográfica preoperatoria incluyó la radiografía simple, RM y discografía en todos los pacientes. El examen de RM se llevó a cabo por el radiólogo y también por el cirujano. Se informó a los pacientes sobre el procedimiento de la discografía y se obtuvo su consentimiento. Se administró un antibiótico profiláctico y un anestésico local. Las agujas de discografía (18-G exterior y 22-G y 25-G interior) se introdujeron en los tres segmentos más móviles de la columna lumbar a través de un abordaje posterolateral. Un contraste hidrosoluble (omnipaque) se usó para las inyecciones en el disco. También se evaluaron los niveles adicionales en algunos pacientes. Se obtuvieron las imágenes mediante fluoroscopia para verificar que la aguja se dispuso en el tercio central del disco en el sentido cráneo-caudal, en el plano anteroposterior y en la línea con las apófisis espinosas en dirección izquierda-derecha. Una visión anteroposterior de las plataformas vertebrales también se obtuvo con una proyección de Ferguson modificada15,16. El número de segmentos a fusionar se decidió por RM y discografía.
Los criterios de inclusión de los pacientes fueron los siguientes: a) síntomas intensos de dolor lumbar que no responden a la medicación, rehabilitación y tratamiento conservador; b) dolor lumbar presente durante por lo menos dos años; c) seguimiento mínimo de dos años; d) rango de edad de 25 a 65 años, y e) discografía positiva y RM en correlación con los síntomas y signos del paciente. Los criterios de exclusión de pacientes fueron: a) más de dos niveles afectados, y b) nivel de afectación por encima de L3-L4. Se incluyeron a los pacientes dentro del rango de edad de 25 a 65 años, porque se quiso evaluar el resultado de este procedimiento en las personas que están activas laboralmente.
En la presente serie se han fusionado 52 niveles mediante FLPI. El grado 4 de degeneración se encontraba en 31 segmentos, el resto de los niveles tenía el grado 3 de degeneración. Cuarenta y dos segmentos tenían el dolor típico provocado por la discografía, y 5 segmentos tenían dolor atípico en la discografía. Sin embargo, todos estos pacientes tenían el grado 4 de degeneración a nivel del disco adyacente y, por consiguiente, para prevenir los síntomas de posfusión a estos niveles, la artrodesis se extendió hasta involucrar aquellos segmentos.
El abordaje para realizar una FLPI fue posterior en la línea media. Se hicieron laminectomía y facetectomía. Se tomaron imágenes radioscópicas intraoperatorias para confirmar el nivel. Antes de la preparación del lecho para la obtención del injerto óseo se liberaron las raíces y se hizo una incisión sobre el disco. El disco entero se extrajo y las plataformas se curetaron hasta el hueso esponjoso sangrante. Se insertó hueso de esponjosa autólogo de cresta ilíaca en los cilindros de titanio que se pusieron en los espacios del disco y entre las apófisis transversas y las carillas articulares. Todos los pacientes fueron inmovilizados con un corsé de Boston toracolumbosacro (CTLS) durante 12 semanas (fig. 1).
Figura 1. Cilindro de fusión intersomática tipo BAK-K3. (A) Esquema de su colocación. (B) detalle del cilindro.
Los pacientes fueron encuestados incluyendo detalles demográficos (edad, sexo, hábitos de fumar), la distancia ambulante y preguntas con respecto al empleo actual y se les pidió su opinión con respecto al resultado de la cirugía siguiendo el temario propuesto por Deyo et al17. Esta encuesta cubre los dominios de síntomas de dolor, función de la parte lumbar relacionada, bienestar genérico, invalidez (el papel social) y grado de satisfacción con el tratamiento. La cifra mínima es 10 y el máximo 50. Una valoración postoperatoria de 30 supone una mejoría global buena. Esta cotación también mide la mejoría subjetiva de los pacientes, y los datos subjetivos se muestran en la tabla 2.
También se pidió a los pacientes que completaran la escala de dolor analógica visual, con 0, no presentando dolor en absoluto y 10, dolor máximo posible. Se usó un dibujo para que mostraran el sitio del dolor. Se les pidió que describieran las características del dolor: entumecimiento (4), punzada de alfiler (3), quemazón (2) y/o cortante-punzante (1).
Se registraron después de la operación los datos subjetivos en los siguientes parámetros: excelente (3), bien (2), igual (1), peor después de la operación (0). La valoración objetiva se hizo empleando la encuesta de invalidez de Oswestry. Para evaluar el dolor psicológico en la revisión se usó una medición psicométrica que incorpora la Encuesta de Percepción Somática Modificada (EPSM) y el balance de la depresión Zung (BDZ). Se calcula una suma combinada con un rango potencial de 0-99 y se define el dolor como una valoración de 29 o más para los hombres y 33 o más para las mujeres. También se analizaron enfermedades concomitantes y el subsidio de invalidez en cada paciente, preoperatoriamente y al final del seguimiento (tabla 3).
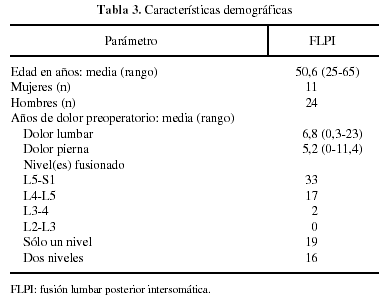
En el estudio radiológico, la fusión se definió como sólida cuando había continuidad trabecular ósea y menos de 4° de movilidad entre los segmentos en las radiografías dinámicas de flexión-extensión. La fusión se definió como probable cuando la continuidad trabecular ósea no estaba muy clara pero había menos de 4° de movilidad entre los segmentos fusionados adyacentes. La pseudoartrosis se definió como un hueco visible, colapso del injerto y movimiento mayor de 4° (fig. 2). El seguimiento mínimo fue de 1 año, siendo el seguimiento medio de 3,4 años (rango: 1-6,1 años).
Figura 2. Imágenes que muestran la pérdida de altura del espacio L5-S1 (A). La resonancia magnética evidencia la degeneración del disco (B). En (C) se muestra la artrodesis intersomática realizada con cilindros tipo BAK. En (D) se puede ver un detalle de la fusión anterior al disco a los dos años de evolución.
RESULTADOS
Los resultados de las valoraciones del preoperatorio mostraron que 12 pacientes tenían parestesias y déficits sensitivos no metaméricos en sus miembros inferiores. No había ninguna radiculopatía. La fuerza, tono y reflejos eran normales en todos los pacientes.
Dolor y función
Postoperatoriamente, la media de dolor lumbar y el de la pierna medida por la escala análogica visual (0-10) era 4. Al final del seguimiento, tres pacientes se recuperaron del dolor lumbar y dos del dolor irradiado a la pierna. Cuatro pacientes dijeron que sus síntomas habían mejorado y dos que eran peores después de la operación.
La valoración subjetiva media postoperatoria (valoración de la calidad de vida) fue de 23 en los pacientes sometidos a FLPI. Veintidós pacientes operados mediante FLPI estaban en subsidio de invalidez, de los que 4 no mostraron mejoría y dos se encontraban peor después de la operación (27,2% de resultado poco satisfactorio), sin embargo la diferencia en el resultado entre aquellos que tenían y no beneficios no era significativa (tabla 4). Nueve pacientes operados mediante FLPI estaban en baja laboral, uno de los cuales se encontraba peor y 4 de ellos no mejoraron después de la operación (55,5% de resultado poco satisfactorio). Los pacientes que tenían baja laboral presentaron un significativo peor resultado que los pacientes que no estaban de baja (tabla 5).
Fusión
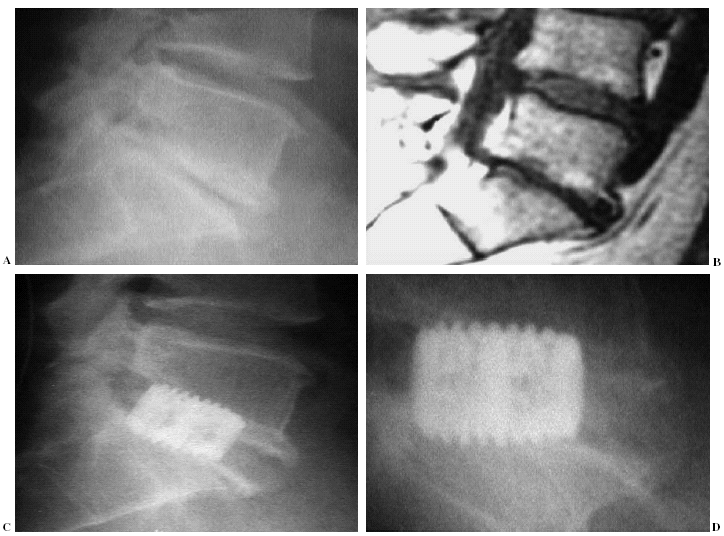
La fusión fue evaluada mediante radiografías simples y dinámicas. El examen mediante tomografía axial computarizada (TAC) con reconstrucción 3-D se hizo en los pacientes con síntomas persistentes y radiografías indefinidas (fig. 3). Un segmento de los dos (L4-L5 y L5-S1) en dos pacientes sometidos a FLPI tenía fusión intersomática dudosa, debido a la falta de continuidad trabecular, sin embargo los dos tenían una fusión posterior sólida. Ambos pacientes presentaban una mejoría significativa de su movilidad. Técnicamente la FLPI había entrado en pseudoartrosis, pero la masa de fusión posterolateral estaba intacta y fusionada, así como la estabilidad segmentaria.
Figura 3. Control radiológico simple a los tres años. Visión anteroposterior (A); fusión intersomática con paso trabecular en TAC helicoidal (B); descompresión posterior y fusión intersomática en corte transversal de TAC (C) y reconstrucción 3D de la fusión (D).
Resultados clínicos
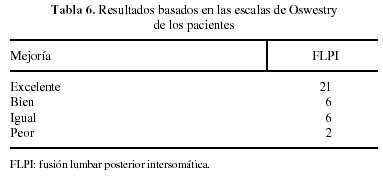
En la valoración subjetiva hubo un resultado satisfactorio (puntuación ≤ 30) en un 74,3% de pacientes (n = 26) (p > 0,05). En la valoración siguiendo la cotación de Oswestry, mostrada en la tabla 6, un 80% de pacientes con FLPI (n = 28) tenían un resultado satisfactorio. Catorce pacientes (40%) regresaron a su trabajo original y 10 (28,6%) se incorporaron a un trabajo reducido o cambiaron a trabajos menos activos después de la operación de FLPI. Hubo, así pues, una proporción de mejora del 68,6% en la capacidad de actividad tras la operación de FLPI (p > 0,05).
Complicaciones
En la serie hubo una infección superficial y dos pacientes presentaron infecciones del tracto urinario que se trataron con éxito con antibióticos. Un paciente tuvo dolor ilíaco persistente en la cresta donante durante 4 meses.
DISCUSION
La ventaja de la fusión con FLPI instrumentada es que a través de un abordaje posterior único se puede obtener una artrodesis intersomática y posterolateral. El uso de cilindros de titanio afianza y estabiliza el injerto y previene la pérdida de altura del disco hasta la fusión del injerto al hueso huésped. La fusión posterolateral instrumentada puede causar daño severo a la musculatura de la columna por denervación que inevitablemente ocurre durante la decorticación de las apófisis transversas y esto puede ser causa de lumbalgia.
El estado de fusión ósea no se puede identificar concluyentemente con un cilindro de titanio, debiéndose confiar en la evidencia indirecta del injerto intacto y no suelto. El examen con TAC es caro y el tiempo que consume para investigar el estado del injerto, rutinariamente, es muy alto. El propósito de este estudio fue evaluar el resultado de la FLPI usando cilindros de titanio tipo BAK, en grados comparables de degeneración del disco e invalidez clínica. Los resultados mostraron un porcentaje de fusión mediante FLPI del 94,3% (33 pacientes). La continuidad radiológica trabecular es difícil de ver atravesando el cilindro de titanio. Por lo tanto, la evaluación de pacientes con un resultado clínico satisfactorio sin una fusión ósea evidente es compleja. Biomecánicamente, se espera que cuando un injerto falla haya pseudoartrosis.
En el presente estudio no hay evidencia de fracaso o radiolucencia alrededor de los cilindros con un seguimiento mínimo de un año. Esto nos lleva a asumir que el segmento de movimiento está fijo rígidamente y esto sólo puede pasar si hay una unión sólida a ese nivel. Por consiguiente, se debe asumir que la proporción de fusión es alta. Se han usado muchos injertos óseos corticoesponjosos para lograr la fusión posterior. Los problemas postoperatorios como la pérdida de altura, el colapso del injerto y las pseudoartrosis llevaron al desarrollo de cilindros de titanio que se rellenan de injertos de esponjosa. El cilindro de titanio BAK en este estudio logra la estabilización inmediata. Esta instrumentación evita la necesidad de estabilización posterior que se requiere a menudo con otras técnicas como en los procedimientos de ALIF (anterior lumbar interbody fusion). El cilindro también previene la penetración del injerto a través de las plataformas vertebrales, evita la expulsión del injerto, abre el agujero de conjunción y recupera la lordosis fisiológica del segmento lumbar.
Las técnicas que conllevan la escisión del disco y la fusión intersomática instrumentada (FLPI y fusión lumbar anterior intersomática [FLAI]) eliminan la fuente química y mecánica de dolor asociada con la rotura interior del disco. La eliminación del movimiento anormal del disco y la retirada de sustancias bioquímicas del disco degenerado deben disminuir el estímulo nociceptivo. La patogénesis de degeneración del disco podría deberse a una lesión mayor o a lesiones repetidas pequeñas del segmento móvil que producirá los desgarros en el annulus. La mitad exterior del annulus tiene una inervación sensitiva rica que puede causar dolor lumbar.
Dado que el disco es avascular, cicatrizará con tejido que no puede tolerar las cargas en la columna y así podría causar ataques recurrentes de dolor lumbar. Dado que el segmento móvil es un complejo de tres articulaciones que comprende el disco y dos facetas articulares, la proporción más alta de fusión se obtiene de la artrodesis suplementaria de las carillas articulares. Leufven y Nordwall18 han reportado una proporción de un 93% de fusión y un 73% de resultado satisfactorio (combinando los resultados excelentes, buenos y moderados), y un 62% de retorno al trabajo. Lin et al19 han informado de un 89% de resultados excelentes o buenos en 46 pacientes que se sometieron a FLPI. Collis20 ha comunicado una proporción del 96% de fusión y un 100% de resultado clínico satisfactorio en 25 pacientes que se trataron mediante FLPI.
Schechter et al21 han encontrado un 96% de fusión y un 92% de resultado clínico satisfactorio. Vamvanij et al22 han informado una fusión del 88% y una proporción del 63% de éxito con el Bagby y Kuslich (BAK) considerando el cilindro y la fusión de la faceta posterior. Kuslich et al23 han publicado una proporción del 91% de fusión, un 84% de alivio del dolor y un 91% de mejora funcional a 24 meses de seguimiento empleando el método de BAK de fusión intersomática lumbar. Otros autores han informado de más del 70% de resultados clínicos satisfactorios con la fusión intersomática instrumentada. Nuestros pacientes tenían un 74% de satisfacción clínica con la FLPI usando los datos subjetivos y un 80% de satisfacción clínica empleando el índice de invalidez de Oswestry. Estos resultados están de alguna forma en el centro del espectro de resultados informado en la bibliografía24,25.
Hay dos factores que pueden afectar el resultado. Primeramente, el estado de compensación económica se conoce que afecta el resultado clínico. En este estudio se evidenció que los pacientes que no tenían compensación presentaban una proporción de satisfacción clínica significativamente buena, de más del 92% (tabla 5). En segundo lugar, Tandon et al26 han mostrado que los pacientes con dolor crónico lumbar se hacen dependientes del subsidio social y debido a esto a menudo no quieren volver a trabajar. Más de la mitad de estos pacientes estaban en el subsidio de invalidez. Hubo un 72,7% de resultado satisfactorio medido por la cotación de invalidez de Oswestry y un resultado satisfactorio en la FLPI en el grupo de los pacientes que estaban en el subsidio de invalidez.
Cuando se comparó con los pacientes sin subsidios de invalidez se encontró que los pacientes tenían un resultado bueno significativo del 92,3%, satisfactorio entre aquéllos sin invalidez (p = 0,2197) (tabla 4). Así pues, factores socioeconómicos y psicosociales pueden afectar el resultado clínico significativamente27-30. En conclusión, parece que la FLPI mediante cilindros BAK es un buen método para tratar el dolor lumbar de tipo discogénico.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.