La salud de un disco intervertebral está basada en una complicada interacción entre la fisiología y la biomecánica. El núcleo pulposo debe permanecer bien hidratado y el anillo fibroso circundante debe ser competente para que el disco funcione apropiadamente. Si ambos componentes fallan, el disco empezará a degenerar y pueden aparecer clínicamente los síntomas pertinentes. La degeneración del disco se ha tratado tradicionalmente por discectomía o inmovilización del segmento vertebral afectado y, aunque estos tratamientos pueden ser eficaces, también tienen sus limitaciones1-3. Para clarificar la estructura y función de una prótesis de disco intervertebral es importante tener en cuenta principios biomecánicos y fisiológicos básicos.
BIOMECANICA Y FISIOLOGIA DEL DISCO INTERVERTEBRAL
Las funciones primarias de un disco intervertebral son proporcionar amortiguación y permitir que el esqueleto axial sea flexible. Las estructuras del disco son el anillo fibroso ligamentoso y el núcleo pulposo higroscópico. El anillo se constituye de múltiples (20) láminas circunferenciales. Las fibras de colágeno tipo 1, inelásticas, de cada lámina son las encargadas de fijar el anillo a las plataformas del cuerpo vertebral adyacente en una orientación diagonal4,5. Cada lámina está dispuesta en sentido contrario de tal forma que las fibras se colocan angularmente. Esto permite que se aproximen con la torsión del disco. Esta orientación es importante para mantener la estabilidad torsional bidireccional. Al mismo tiempo, las fibras y sus laminaciones permiten pandearse bajo la carga, produciendo el efecto de amortiguación.
Entre cada lámina hay una delgada capa de gel con glucosaminoglicanos que transmite las fuerzas entre los extremos6-8. Examinando con microscopia electrónica la superficie del anillo sometida a presión alta se evidencia que las imperfecciones del anillo se solapan y de esta forma se producen microherniaciones atravesadas por el gel. Con toda probabilidad, éstas pueden representar el punto de partida para las macroherniaciones algún tiempo más tarde. El volumen de fibras exteriores dentro del anillo es quizás el 90% de la masa total. Progresivamente, hacia el centro del disco, aumenta el componente de gel con cada capa hasta que, en el núcleo central, el volumen de gel es aproximadamente del 90% con sólo un 5% o un 10% de fibra. Estas fibras interiores son más cortas y no se anclan directamente a la vértebra, pero proporcionan alguna sustancia a la masa del núcleo. Bajo carga, el núcleo semisólido empuja radialmente hacia fuera el centro del disco, lo que causa que el anillo se pandee9-11.
De forma eficaz, el anillo disipa las fuerzas compresivas mediante el tensado de sus fibras de colágeno. De igual forma que un neumático absorbe impactos, el disco del intervertebral actúa como un amortiguador entre los cuerpos vertebrales. Incluso en reposo, los discos están constantemente sometidos a carga. La presión dentro de los confines del anillo es normalmente de varias atmósferas, y por consiguiente muchas veces mayor que la presión arterial, impidiendo al disco normal tener un lecho vascular. De hecho, sólo las capas extremas del anillo son alimentadas por capilares. Debido a la presión elevada dentro del núcleo y a la ausencia de vascularización, el núcleo y los anillos internos son anaerobios. Incluso el bajo nivel de intercambio nutritivo de metabolitos intradiscales hace que no puedan atravesar las capas del anillo y sí en cambio la plataforma cartilaginosa y sus hendiduras macroscópicas. Estas hendiduras contienen microvellosidades como las conexiones a un lecho microvascular donde hay racimos microscópicos de células de las arteriolas que configuran un microglomérulo eficaz. Estos microglomérulos actúan como filtros de fluidos y pequeñas moléculas, aislando al gel del núcleo del ataque potencial de enzimas y globulinas llevadas por la sangre12,13.
Aunque el intercambio de metabolitos se relaciona con el diferencial de las presiones osmóticas en el filtro de las membranas, el proceso de liberar el núcleo de subproductos, para atraer los fluidos recíprocamente y así aumentar los nutrientes, es una acción de bombeo diurno14-16. Es decir, durante las horas del día, bajo la carga aumentada del esqueleto, las fuerzas verticales causan subproductos enviados a través de las plataformas al lecho capilar. Este mecanismo se invierte por la noche cuando la carga axial es mínima. Cuando aumenta la presión intradiscal, el gel del núcleo hidrófilo elimina el fluido y los nutrientes del disco a través de las plataformas17-19.
Este intercambio de restos y nutrientes se ha encontrado que es esencial para la salud del disco20,21. El disco intervertebral funciona correctamente siempre y cuando el anillo y el núcleo estén intactos. Sin embargo, como resultado del proceso de envejecimiento normal, la composición del núcleo cambia: en la tercera década de la vida el núcleo es más fibroso y muestra una pérdida de absorción de agua22-24. Siguiendo esta progresión natural, en la quinta década el núcleo está normalmente deshidratado y ha perdido su consistencia mucoide.
Este endurecimiento del núcleo restringe su capacidad de empujar el anillo desde dentro del disco, causando en el mismo una condensación directa en el lugar de enfrentamiento con las fuerzas centrípetas ocasionadas por la tensión de sus fibras. Se ha demostrado que, en un núcleo totalmente funcional, aplicando fuerzas tanto en los márgenes internos como externos del anillo se obliga a éste a pandearse. Sin embargo, cuando el núcleo ya no funciona apropiadamente, bajo cargas similares el anillo emite protuberancias internas o pliegues hacia el centro y también se deforma hacia fuera con protuberancias del margen exterior25,26.
Debido a que las capas de gel entre las láminas también se desecan, el anillo se rasga y se deslamina, debilitándose el disco. Además de desestabilizar el disco, las fisuras en el anillo pueden permitir la salida de metabolitos del interior del disco y alcanzar las raíces nerviosas, irritando los transmisores de impulsos del dolor. Los metabolitos pueden llegar más allá y penetrar en el canal vertebral o dañar el ganglio de la raíz más próxima. Varios de estos metabolitos anaerobios, como el ácido láctico, la estromelisina, las metaloproteinasas y la fosfolipasa-A2, normalmente presentes en el disco, alcanzan concentraciones más altas dentro del disco que no funciona, debido a que el núcleo degenerado no bombea. Debido al contacto con las terminaciones nerviosas libres o el ganglio de la raíz, pueden provocar dolor agudo o crónico irradiado a la pierna. Incluso pueden producir cambios permanentes en el ganglio por el ataque químico. Ésta puede ser una causa común de dolor intenso, que sigue al discogénico.
Subsecuentemente sólo micromoles de estos metabolitos pueden causar dolor intenso; un pequeño movimiento del segmento producirá un goteo suficiente para bloquear al paciente. En el pasado, el método más común era quitar el núcleo anormal y detener el dolor discogénico, inducido por el movimiento, al realizar la fusión intersomática; la discectomía simple aislada a menudo no detenía el proceso complejo de dolor27-29.
ENFERMEDAD DEGENERATIVA DEL DISCO TRATADA CON UN NUCLEO PROTÉSICO
Afortunadamente, la mayoría de pacientes con degeneración natural del disco nunca desarrolla un cuadro clínicamente significativo, por lo que no se requiere ningún tratamiento médico. Para otros, sin embargo, la degeneración se acompaña de dolor intenso y el tratamiento, conservador o quirúrgico, suele ser necesario. En la actualidad, las tres opciones normales para tratar la enfermedad degenerativa del disco son: el tratamiento conservador, la discectomía simple y la fusión. La terapia conservadora consiste en la reducción del dolor por la medicación y diferentes formas de terapia física. Los indicadores para la intervención quirúrgica son cuando están significativamente disminuidas por el dolor, el tipo de vida del paciente, la actividad laboral o la estabilidad emocional. Si el paciente tiene problemas psiquiátricos, legales o sociales que agravan su condición, las indicaciones son menos claras e incluso negativas.
La discectomía simple se indica principalmente en los pacientes con compresión directa de la raíz del nervio, inflamación o cambios vasculares que afectan el ganglio o raíz, pero generalmente no se indica exclusivamente para el tratamiento de dolor discogénico, debido a que el componente mecánico del problema que está induciendo el dolor es posterior. Aunque la extracción de la mayoría de núcleos pulposos puede disminuir la presión del nervio y la irritación, el segmento normalmente queda menos estable y menos funcional. En muchos casos, la degeneración y el dolor pueden requerir la fusión permanente del segmento. Se han empleado numerosas maneras de artrodesar las vértebras degeneradas durante los últimos 75 años tales como: el injerto de hueso, placas, barras, atornillado transpedicular, fusión intersomática, reforzamiento con factores de crecimiento del hueso o una combinación de éstos.
Aunque estos métodos normalmente tienen éxito, reduciendo el dolor discogénico inducido por el movimiento, son invasivos y eliminan la función de movilidad segmentaria permanentemente y, lo que es peor, al fusionar un segmento dado pueden inducir una degeneración más rápida de un segmento adyacente30-32. La prótesis nuclear de disco (PND) se ha desarrollado para llenar el hueco de la terapia que existe entre la discectomía y la fusión1,10,23. Es decir, la prótesis ofrece una solución quirúrgica a esos pacientes cuyo dolor discogénico no remite suficientemente y se indica la necesidad de la intervención quirúrgica. El segmento(s) no ha degenerado lo suficiente para perder la movilidad, siendo pues la única alternativa razonable. La PND se diseñó para asumir la función de amortiguación de un disco normal y simultáneamente mantener la altura y flexibilidad del mismo10.
Hasta mediados de los años 90 ante una enfermedad del disco vertebral degenerativa e incapacitante había tres opciones de tratamiento: continuar con el problema, quizás con tratamientos conservadores adicionales, sufrir una fusión vertebral del nivel afectado, o tener un nuevo dispositivo experimental implantado con el propósito de restaurar la función del disco. El 26 de enero de 1996, en Wiesbaden, Alemania, un hombre de 40 años de edad optó por una PND en la zona L5-S1. Nueve años después, se han tratado más de 2.000 pacientes con esta técnica9 y el número de casos continúa en aumento debido a que las ventajas y eficacia de la prótesis son más conocidas y aceptadas. La PND puede ser una opción válida como técnica opuesta a la fusión o la fijación mediante atornillado transpedicular debido a las perspectivas de mantener la flexibilidad segmentaria, así como un menor requerimiento invasivo quirúrgico15,21,33.
PROTESIS TOTAL DE DISCO INTERVERTEBRAL
En búsqueda de un tratamiento quirúrgico adecuado del dolor crónico lumbar, el reemplazo total del disco ha recibido un aumento de atención durante los últimos años. En este trabajo se pretende analizar la razón para el reemplazo del disco a través de una revisión de la literatura y de la experiencia de los autores y, si es posible, extraer algunas conclusiones en el estado actual de estas prótesis34.
La indicación para el reemplazo total del disco en el dolor lumbar crónico bajo se basa en que presenta un origen multifactorial en cuanto a las fuentes somáticas acompañado por aspectos psicogénicos. El disco intervertebral frecuentemente se incrimina como la fuente de dolor somática más importante de la columna lumbar35-37, y las facetas articulares también tienen frecuentemente fuentes de dolor38,39. El único tratamiento quirúrgico convencional disponible de este proceso es una artrodesis del segmento móvil.
En la columna lumbosacra, la investigación se ha concentrado también en el desarrollo de endoprótesis intervertebrales móviles para conservar el movimiento y así evitar las desventajas de una artrodesis. La artroplastia de las pequeñas articulaciones se ha considerado impracticable técnicamente y, a nuestro conocimiento, no se ha descrito todavía. Los esfuerzos se han concentrado en el desarrollo de un disco intervertebral de reemplazo. Ha habido por consiguiente un interés creciente en el reemplazo total del disco en las dos últimas décadas. Hay dos dispositivos actualmente en el mercado europeo, la SB (Schelnack y Büttner-Janz) Charité III (de Waldemar-GmbH, Hamburgo, Alemania, disponible desde 1987) y la Prodisc (Spine-Solution Inc, Nueva York, EE.UU., desde 2000)40,41.
Al reemplazar un disco intervertebral doloroso por una artroplastia surgen las siguientes preguntas que necesitan ser contestadas antes de aceptarse. Éstas son:
1) ¿Cómo hacer que los resultados clínicos sean comparables a la artrodesis?
2) En lo que se refiere a los resultados radiológicos hay que valorar: a) el aflojamiento (en la artroplastia de cadera el aflojamiento radiológico se reconoce como un precursor del aflojamiento clínico); b) la penetración del implante en los cuerpos vertebrales, y c) el desgaste del polietileno.
3) ¿El segmento móvil conserva su movilidad? Y si es así ¿estos movimientos se parecen a los de un segmento con movimiento normal?
4) ¿Puede la artroplastia reducir la incidencia de degeneración en el segmento adyacente en comparación con la artrodesis? ¿Cuál es la incidencia de degeneración de las facetas articulares de los segmentos operados?
5) ¿Cuál es la proporción de complicaciones perioperatorias en comparación a los procedimientos de fusión?
6) ¿Existe un procedimiento de revisión aceptable y seguro en el caso de fracaso? ¿Se puede retirar la prótesis, si es necesario, sin grandes complicaciones?
7) ¿Cuándo podría ser considerada la indicación de una artroplastia de un segmento vertebral con movimiento?
La gran cantidad de investigaciones en desarrollo actualmente en el campo de la artroplastia del disco hace esperar que el tratamiento de la enfermedad degenerativa pueda ser multifacético pronto, con numerosas opciones disponibles para los cirujanos y sus pacientes42-45.
MATERIAL Y MÉTODO
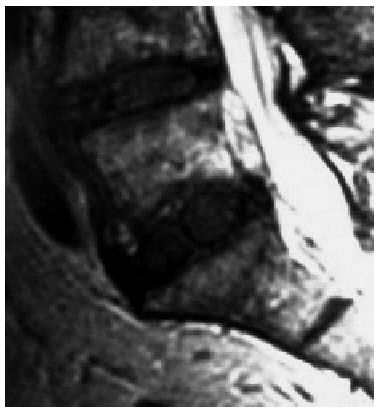
La PND está compuesta de un hidrogel cuidadosamente conformado en un núcleo que se aloja en una camisa de polietileno (fig. 1). El núcleo es un copolímero de poliacrilonitrilo (no-hidrófilo) y poliacrilamida (hidrófilo); la proporción de estos dos polímeros determina el agua que absorbe y la conducta del hidrogel. Los núcleos de PND actuales son capaces de absorber un 80% de su peso en agua. Esta capacidad de absorber agua e hincharse permite restaurar o mantener la altura del disco. Para limitar la imbibición que podría llegar a fracturar la plataforma, el núcleo se rodea de una camisa de peso molecular alto y fibras de polietileno lineales. La camisa también minimiza la extensión horizontal, manteniendo así la forma de la prótesis para que pueda conservar la altura del disco incluso cuando se somete la columna a cargas fuertes46-48.
Figura 1. Imagen de las dos prótesis nucleares de disco (PND) rehidratándose.
La PND restaura-mantiene la altura del disco y permite un rango de movimiento normal. Para ser tributarios del implante PND, los pacientes deben tener una altura del disco preoperatoriamente de por lo menos 5 mm y las plataformas vertebrales deben estar libres de defectos significativos como nódulos de Schmorl o fracturas. Se pueden usar dos abordajes para implantar las PND: un abordaje con hemilaminectomía donde el disco se extrae por vía posterior, o un abordaje anterolateral, transpsoático (ALPA), donde el disco se extirpa lateralmente. De cualquier forma, el núcleo se elimina del disco y las prótesis se disponen transversalmente dentro de la cavidad del disco (fig. 2).
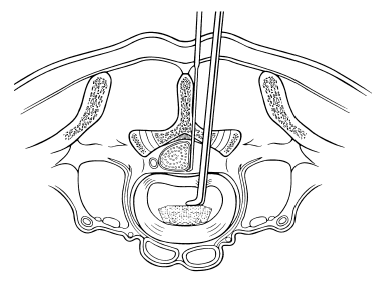
Figura 2. Técnica en esquema de introducción de la prótesis nuclear de disco (PND) tras hemilaminotomía, rechazo de médula y perforación-dilatación de anillo discal posterior. La prótesis se dispone transversalmente tras girar 90°.
Cada núcleo (se implantan dos en cada espacio discal enucleado) tiene unos pequeños alambres marcadores de platino-iridio embebidos en hidrogel para visualizar la posición y orientación de los implantes por fluoroscopia durante la cirugía y por la imagen radiográfica ordinaria después de la cirugía (fig. 3).
Figura 3. Esquema de la disposición de las prótesis en corte transversal y visión lateral.
Selección adecuada de pacientes
Los criterios de la selección anatómica incluyen la falta de degeneración del disco avanzada, la altura central del disco debe ser de 5 mm o mayor y las plataformas vertebrales deben estar libres de los defectos como nódulos Schmorl o fracturas. Además, el índice de masa corporal (IMC) del paciente (IMC = peso en kg/altura en m2) debe ser menor de 30 y el peso del cuerpo total debe ser menor de 90 kg si el implante se coloca en la zona L5-S1. De esta forma se reduce el desprendimiento angular potencial.
Además, la distancia anteroposterior (AP) del disco afectado (medida mediante resonancia magnética) debe ser lo bastante grande para acomodar el par de PND. Es necesario un diámetro AP de al menos 37 mm para que las dos prótesis encajen apropiadamente. Cuando los espacios del disco son más pequeños y se implantan las dos prótesis, hay una proporción mayor de migración o luxación. Cuando el diámetro del disco es menor de 37 mm puede usarse un solo implante, o bien el caso puede no considerarse tributario.
Técnicas de implantación
Normalmente se usan tres técnicas para implantar los dispositivos de PND: el abordaje posterior con hemilaminotomía, el anterior transpsoático y el lateral (ALPA).
En el abordaje posterior el paciente se dispone en pronación, con las rodillas y caderas flexionadas. El disco se aborda como en una discectomía normal, con un daño mínimo de hueso y ligamentos. La duramadre y la raíz del nervio son separadas y se hace una incisión en el anillo posterior, a continuación se usa un dilatador del anillo para proporcionar un acceso al núcleo más extensamente. El disco es completamente enucleado usando un discotomo. El objetivo es evacuar completamente el núcleo antes de implantar las PND. Después de que el núcleo protésico se ha preparado, se inserta utilizando una pinza de Allis que se ancla en la camisa y se desliza sobre una guía plana de acero curva. A continuación se emplean unos impactadores pequeños para colocar las prótesis transversalmente en el espacio del disco preparado (fig. 4).
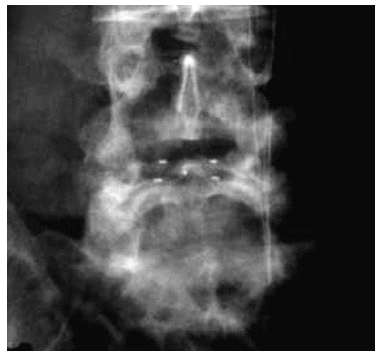
Figura 4. Imagen en radiología simple anteroposterior de las prótesis nucleares de disco (PND) implantadas. La referencia radiológica la dan los marcadores metálicos. Nivel L4-L5.
La técnica de ALPA difiere del abordaje posterior en que al disco se accede lateralmente. El paciente se pone en una posición de decúbito lateral en una mesa quirúrgica ajustable. A continuación se flexiona la mesa para arquear el tórax que aumentará ligeramente la distancia entre la cresta ilíaca y las costillas. La disección atraviesa el oblicuo externo, el oblicuo interno y músculos transversos. Se accede al espacio retroperitoneal y posteriormente la columna lumbar se visualiza medialmente procediéndose a la disección a través del músculo psoas en una dirección lateral estricta para acceder al disco. Se corta una lengüeta en el anillo y se extrae el núcleo para acomodar las PND (fig. 5). Este abordaje es mínimamente traumático y los implantes de PND se sitúan directamente en el espacio del disco sin tener que ser rotados 90° dentro de la cavidad del núcleo, como es el caso del abordaje posterior. De esta forma, la implantación es más rápida y requiere menos manipulación quirúrgica (figs. 6, 7 y 8).
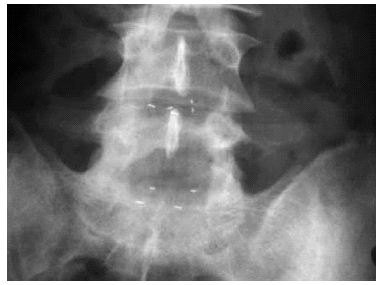
Figura 5. Imagen radiológica simple de un implante protésico nuclear de disco (PND) a dos niveles, L4-L5 y L5-S1.
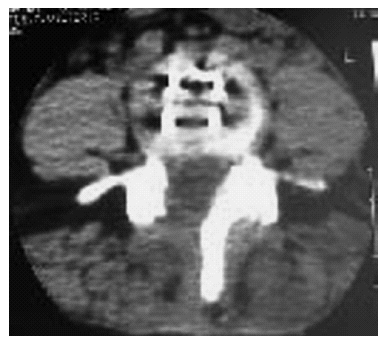
Figura 6. Corte transversal de tomografía axial computarizada donde se visualizá el implante protésico nuclear de disco (PND) dispuesto dentro del anillo fibroso.
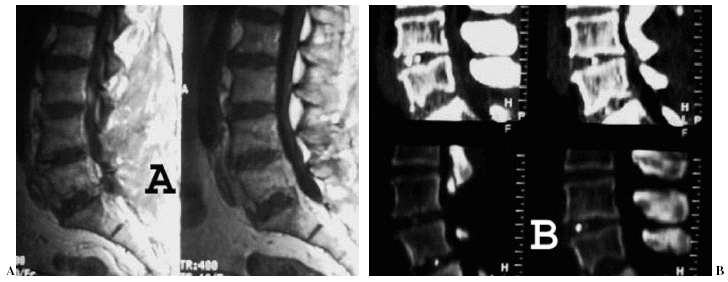
Figura 7. Imagen en resonancia magnética nuclear, visión lateral de una sustitución protésica tipo prótesis nuclear de disco (PND) a nivel L5-S1.
Figura 8. (A) Resonancia magnética nuclear de columna lumbar donde se visualiza sustitución protésica tipo prótesis nuclear de disco (PND) a dos niveles, L4-L5 y L5-S1. (B) Tomografía axial computarizada helicoidal con reconstrucción 3-D del mismo caso.
Prótesis total de disco
Consta de dos componentes básicamente, una base metálica y un núcleo de polietileno central. Se implantan ambos dispositivos a través de un abordaje anterior. El espacio L5-S1 bajo la retractación temporal de la bifurcación de los grandes vasos y a L3-L4 y L4-L5 sobre la bifurcación (fig. 9).
Figura 9. Prótesis Charité III.
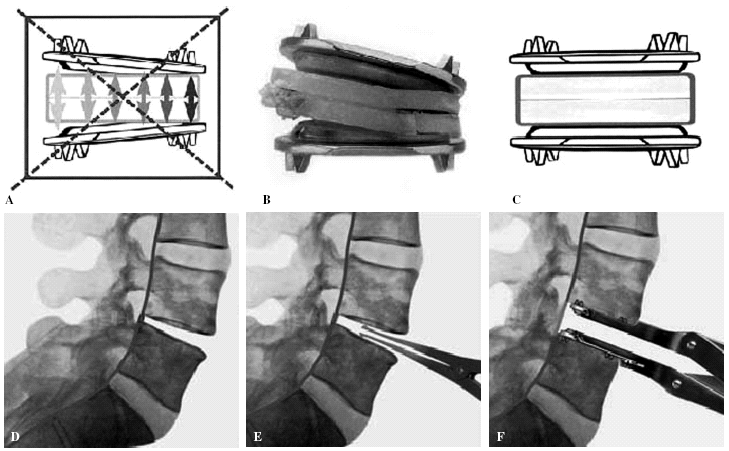
Ambos dispositivos tienen un coeficiente de fricción bajo empleando superficies deslizantes consistentes en una esfera-espaciador de polietileno alojada en plataformas de metal. Las plataformas de metal se anclan a la superficie vertebral, creando una interfase osteoconductora y obviando el cemento. La fijación primaria suplementaria se proporciona en la SB Charité III por 6 dientes en cada plataforma y en la Prodisc por una aleta en cada plataforma que se introduce en los cuerpos vertebrales adyacentes. Mecánicamente, los dos dispositivos difieren considerablemente (fig. 10).
Figura 10. Esquema del implante protésico Charité III. (A) Error técnico que conlleva una falta de paralelismo de las plataformas y una usura del polietileno por distribución de cargas anómala (B). (C) Colocación correcta. (D) Distracción no deseable del segmento discal, sin paralelismo y con paralelismo a la derecha (E) y (F).
La Prodisc tiene tres grados de libertad para la rotación alrededor de un solo punto fijo que queda debajo de la vértebra. La SB Charité III tiene dos superficies que se articulan, en el polietileno se encuentra el centro de rotación y este movimiento se lleva a cabo con las bases metálicas superiores e inferiores3,11,19 (fig. 11).
Figura 11. Radiología de la sustitución protésica del segmento L4-L5 con prótesis Charité III. (A) Lateral en posición neutra. (B) Lateral en flexión. (C) Lateral en extensión.
Resultados
En un estudio que se ha presentado31,41 hay un resultado satisfactorio en el 65%-87% de los pacientes después de una artrodesis, con fusiones mono, bi o trisegmentarias. Sin embargo, como en otros campos ortopédicos, la artrodesis generalmente no es considerada una solución óptima, debido al aumento de tensiones y degeneración a articulaciones adyacentes.
Por lo que se refiere a los resultados clínicos de la PND, la razón primaria para emplearla en casos de enfermedad del disco degenerativa moderada es la gran mejora en el dolor lumbosacro de los pacientes. Los resultados clínicos mundiales recogidos mediante la escala de Oswestry y la escala analógica visual (VAS) han mostrado una marcada mejora en los niveles de dolor. En 243 pacientes, el valor preoperatorio de la escala de Oswestry era 52,7 (malo). Después de 6 meses la media bajó a 17,4, y a los 24 meses a 9. Los datos de VAS son similares: en 213 pacientes, la media del preoperatorio era 7,1. Después de 12 meses el dolor había disminuido a 2,49. A los 24 meses el nivel de dolor había disminuido a 1,8. Dado que el número de pacientes con seguimiento superior a 24 meses todavía es relativamente bajo, estos datos deben tener un carácter preliminar.
Esta reducción postoperatoria en el dolor lumbosacro se acompaña de un aumento en la altura del disco que es un requisito previo para la estabilidad segmentaria y para minimizar los movimientos no fisiológicos que pueden causar un desgarro adicional al annulus10,12,48. En 218 pacientes, la altura del disco preoperatoriamente promedió en 8,1 mm. Esta medida aumentó postoperatoriamente a 9,7 mm después de 12 meses y a 10,2 mm a los 24 meses.
DISCUSION
La fuente primaria de complicaciones con el abordaje posterior quirúrgico de la PND ha sido la migración. Aunque no todas las migraciones producen clínicamente los síntomas pertinentes, algunas causan incomodidad que requiere revisión quirúrgica o retirada. En algunos pacientes implantados con los dispositivos de PND se presenta un aumento del dolor postoperatorio temporal lumbosacro. Este dolor normalmente es leve-moderado y dura un relativamente corto período de tiempo y probablemente representa una reacción a la distracción segmentaria causada por la hidratación de la prótesis.
También han sido señalados en algunos pacientes implantados con los dispositivos de PND fenómenos de usura en las plataformas vertebrales. Este desgaste probablemente es debido a un remodelado por los cambios en la distribución de la carga. De hecho, las plataformas parecen adaptarse a los contornos de los implantes. Desde una perspectiva biomecánica, este remodelado de las plataformas no es inesperado y cuando ocurre tiende a ser menor y estabilizarse bastante rápidamente, dentro de las 6 semanas después de la cirugía. Es importante, sin embargo, supervisar a todos los pacientes a los 12 meses y asegurarse de que el remodelado de la plataforma se ha estabilizado de hecho y no ha habido una pérdida significativa de altura del disco25,48. Sólo se han publicado unos casos de remodelado severo48, sugiriendo que en éstos había una desigualdad entre la resistencia de las plataformas y la rigidez de los injertos.
Para evitar este problema deben excluirse pacientes con osteoporosis. Para evitar la usura de los cuerpos vertebrales, han sido reformuladas las propiedades materiales del hidrogel de PND con el fin de que sea menos rígido. La formulación del hidrogel original (68) que se empleó en el primer grupo de pacientes se ha cambiado a una formulación 80, capaz de absorber el 80% de su peso en agua. Los cambios mencionado empezaron a ser llevados a cabo en 1999, y como consecuencia el número de cirugías de revisión de la PND ha disminuido significativamente. De 1999 a 2001 ha habido 462 pacientes implantados y de éstos un 12% han requerido algún tipo de revisión quirúrgica. De lo que se deduce que hay porcentaje acumulativo del 88% de implantes exitosos.
Ésta es una mejora notable si se compara a antes de 1997-1998 donde la proporción fue del 26%. También es importante señalar que la PND no impide el tratamiento quirúrgico futuro dado que los implantes no promueven fusión vertebral, pudiendo ser reemplazados por otras prótesis de disco totales, o cilindros intersomáticos e injertos de hueso (sólo o en combinación con instrumentación posterior)31,41,47.
El futuro del dispositivo de PND y de la tecnología del disco artificial en general parece prometedor. El número elevado de pacientes que requieren el alivio del dolor lumbar y la búsqueda de métodos más fisiológicos para sustituir el disco se convierten en una necesidad constante de encontrar soluciones a esta patología universal. En la actualidad hay más de 10 tipos diferentes de prótesis de disco bajo desarrollo, algunas en ensayo clínico. Estos reemplazos que involucran el núcleo incluyen el Aquarelle, SINUX y la PND. Los reemplazos totales del disco incluyen el disco artificial SB Charité, el ProDisc y el Acroflex. La innovación continúa y los datos de los resultados clínicos harán avanzar la artroplastia del disco durante la próxima década, reforzando razonable y grandemente los tratamientos para la enfermedad del disco degenerativa.
Una solución quirúrgica buena para aliviar el dolor de espalda está todavía por encontrarse. La artrodesis de un segmento con movimiento doloroso en la columna lumbar ha mostrado ser un tratamiento eficaz27,29, pero presenta las desventajas de las artrodesis, esto es, una degeneración del segmento adyacente, y así raramente se logran resultados excelentes a largo plazo. Por esta razón, el reemplazo total del disco parece ser una alternativa atractiva a la artrodesis.
De la revisión de la bibliografía se ha intentado contestar a las preguntas de la introducción.
¿Cómo se comparan los resultados clínicos de la artrodesis? Los resultados a corto plazo (1-68 meses) parecen ser similares a los de la artrodesis, pero los estudios son de tal limitada calidad que es difícil justificar tal conclusión. Los problemas potenciales a largo plazo de una articulación artificial como los experimentados en la cadera y rodilla no están presentes en la literatura, a pesar del hecho de que la SB Charité ha permanecido en el mercado durante 10 años. Las artroplastias de disco generalmente se realizan en pacientes de entre 30 y 50 años. En esta categoría de edad, los resultados de la artroplastia de cadera parecen estar defraudando, con un 30% de revisiones dentro de los 10 años38,44,.
¿Cuáles son los resultados radiológicos? Aflojamiento: en la artroplastia de cadera el aflojamiento radiológico se reconoce como un precursor del aflojamiento clínico, pero ningún trabajo revisado analiza este problema en las prótesis de disco. No es conocido si existe una verdadera fijación (ingrowth) de estos implantes a la plataforma vertebral3,26 .
El colapso de cilindros de fusión en los cuerpos vertebrales es reconocido como una posible fuente de problemas debido a la pérdida de lordosis y pseudoartrosis. El colapso de las prótesis de disco en las plataformas vertebrales se manifiesta como un desplazamiento anterior progresivo de la artroplastia que hace que los dientes de fijación empiecen a destacarse anteriormente y se evidencia una osteólisis posterior. Aparece un estrechamiento progresivo del espacio discal y una retrolistesis. Si una artroplastia se mueve, las tensiones continuarán siendo transferidas a la plataforma vertebral, para que el colapso, una vez que comenzó, probablemente progrese27,28.
Se sabe que el desgaste del polietileno está involucrado en los mecanismos de fracaso de la artroplastia de cadera debido a las reacciones de cuerpo extraño a las partículas21. Aunque las cargas en el polietileno en la prótesis de disco se piensa que difieren considerablemente a las de la cadera, el desgaste debe reconocerse como un problema potencial, aunque de esto no se ha informado (o exactamente medido) hasta la fecha. Si el desgaste del polietileno tiene lugar produciendo granulomas, como se ve en la artroplastia de cadera, tal vez se pueda desarrollar a la larga un serio problema quirúrgico debido a la vecindad de los grandes vasos sanguíneos.
¿El segmento de movimiento conserva su movilidad? No todos los trabajos se dirigen a este aspecto y los métodos usados para medir el movimiento no se describen. El segmento operado parece moverse con un rango medio de 5°-12°. Sin embargo, la movilidad del segmento está frecuentemente perdida, como en alguna de las series estudiadas. En un número sustancial de artroplastias (en una serie del 26%)28 en el seguimiento aparecía una fusión de las dos vértebras (artrodesis quirúrgica normalmente debido al fracaso clínico o fusión espontánea con un puente de hueso alrededor de la prótesis). Por eso, uno de los objetivos primarios de la artroplastia frecuentemente no se logra.
¿Ocurre una degeneración del segmento adyacente? La degeneración del segmento adyacente es un problema reconocido en la artrodesis y uno de los argumentos principales para el uso de una artroplastia. Sin embargo, incluso en la artrodesis la causa es incierta. Puede ser una expresión de la historia natural a otro nivel de la enfermedad «del disco subyacente» que originalmente causó el problema clínico al nivel operado. En este caso ocurrirá también después de la artroplastia, incluso si se mantiene el movimiento normal. La degeneración del segmento adyacente también puede ser debida a las tensiones aumentadas a causa de la artrodesis, lo que haría pensar que una artroplastia podría producir menos degeneración que una artrodesis. Cualquiera que sea la causa, las consecuencias clínicas de este problema no están claras. En la literatura no se apoya la hipótesis de que con la artroplastia el segmento adyacente sufra menos degeneración que en una artrodesis4,11.
En algunas series32 se ha llevado a cabo una reprótesis en el segmento adyacente, en 11 de 50 pacientes (22%) a los 2 años. Esta proporción alta podría hacer pensar que la degeneración del segmento adyacente está acelerada.
Un posible problema ligado a la artroplastia es que, debido al movimiento continuado, las carillas articulares permanecen clínicamente activas. Debido al efecto perturbador, cuando se efectúa el reemplazo total del disco, las facetas pueden aliviarse. Sin embargo, el segmento del movimiento normal tiene un eje de rotación variado para los movimientos diferentes13. La artroplastia probablemente no pueda imitar estos grados de movimiento y el mayor sufrimiento ocurrirá en las carillas articulares (posiblemente llevando a cambios degenerativos), en la interfase polietileno-plataforma (con desgaste del polietileno), o en la interfase plataforma cuerpo vertebral (con aflojamiento o colapso)34.
¿Cuál es el porcentaje de complicaciones? Es muy inconstante y se describe de varias maneras, relacionado con el abordaje, la prótesis o el dolor persistente. No se ha informado de ninguna infección y el índice de complicaciones vasculares parece bajo: un total de 6 lesiones venosas, dos lesiones arteriales (una en el implante y otra en la retirada de la prótesis) y 6 complicaciones trombóticas. En dos serie4,7 se describen errores atribuibles a la elección del tamaño de la prótesis, y proporcionan información importante sobre los fracasos protésicos como la fractura de las plataformas metálicas y penetración en los cuerpos vertebrales. Estos dos estudios hacen énfasis en las dificultades técnicas de la planificación protésica en esta región anatómica y debe verse como una advertencia para los desarrollos del futuro.
¿Existe un procedimiento de revisión aceptable y seguro en caso de fracaso? En los casos de fracaso del implante puede ser considerada una artrodesis posterolateral como procedimiento de revisión y así es realizado y discutido en varios artículos26,34. Sin embargo, la retirada del implante puede ser necesaria en algunos casos (por ejemplo, en caso de luxación, infección, desgaste del polietileno y granulomas) y esta técnica puede ser difícil debido a la fibrosis de la vena cava adyacente a los cuerpos vertebrales. La prótesis Prodisc tiene la desventaja extra potencial de las aletas que la sujetan a las plataformas vertebrales, lo que requiere un abordaje directo anterior para la retirada. Esto puede ser un problema en L4-L5 y puede hacerse necesaria una corporectomía parcial.
¿Qué paciente podría ser considerado para la artroplastia del disco? La mayoría de los artículos dan una descripción limitada de la población de pacientes y esto hace que la identificación del candidato ideal de estos estudios sea imposible12,24.
CONCLUSIONES
El éxito de cualquier dispositivo médico viene matizado por sus resultados clínicos. No importa lo bien concebido y diseñado que sea, o si la técnica quirúrgica que se ha desarrollado para implantar el dispositivo es buena. Los resultados clínicos de la PND durante los últimos 5 años parecen indicar que los beneficios de implantarla compensan sus riesgos. Una proporción de éxito quirúrgico del 88%, con una marcada reducción del dolor y un aumento en la altura del disco, sugieren que la PND es eficaz para el tratamiento de la enfermedad discal degenerativa moderada, asociada a dolor lumbosacro. La prótesis total de disco (Charité) supone una mayor exigencia quirúrgica. Sus resultados son alentadores, sobre todo cuando se selecciona a los pacientes de forma adecuada.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.