La osteotomía es un procedimiento antiguo; tras la introducción de los antibióticos en la II Guerra Mundial, empezaron a popularizarse las cirugías correctoras. En 1958 Jackson describe 8 osteotomías en cúpula, en 1961 Jackson y Waugh, y más tarde Coventry, comenzaron a publicar nuevas técnicas y resultados de osteotomías de rodilla, Desde entonces, se inicia la búsqueda sobre cuál es el procedimiento que ofrece mejores resultados, a un menor coste y con una menor tasa de complicaciones. Debemos distinguir entre el paciente joven con deformidad postraumática o secundaria y el paciente de más edad con artrosis de rodilla. No debemos olvidar que la osteotomía de rodilla tiene una curva de aprendizaje relativamente larga y que una mala indicación, o una corrección desproporcionada, van a ir seguidas de malos resultados. Actualmente los buenos resultados a largo plazo de la artroplastia de rodilla han ido reduciendo el número de indicaciones de la osteotomía.
BIOMECANICA ARTICULAR. EFECTOS DE LA OSTEOTOMIA
El eje mecánico del miembro inferior, va desde el centro de la cabeza del fémur hasta el centro de la articulación del tobillo, pasando por el centro de la rodilla. El ángulo femorotibial es de unos 173-175° o, lo que es lo mismo, existe un valgo de 5-7°. Esto es algo relativo, ya que depende mucho de la altura del paciente. Como el 65-70% del crecimiento femoral es a partir de la fisis distal, y sólo un 30-35% a nivel de la cabeza y cuello, cuanto más largo sea el fémur y más alto el paciente, el valgo de rodilla tiende a ser menor, así los pacientes altos tienden a tener unos 5° de valgo, mientras que los muy bajos tienen valores más cercanos a 9°.
La artrosis de rodilla puede asociarse a una mala alineación del miembro, lo que aumenta la carga que debe soportar un cartílago ya degenerado. Nuestro objetivo al realizar una osteotomía va a ser la corrección del eje anatómico de carga de la pierna, para que la nueva distribución de cargas permita la recuperación del cartílago articular, y la desaparición de los síntomas secundarios a la artrosis (alivio del dolor, con mejoría de la función articular) y la capacidad de realizar actividades tanto laborales como deportivas.
En una rodilla normal, el 60% de la carga se transmite a través del compartimento medial de la articulación. La deformación articular hace que el compartimento afectado soporte más carga. Esto unido a que los ligamentos colaterales están acortados en la concavidad, y alargados en la convexidad con pérdida de su función normal. Todo esto forma un círculo vicioso que acelera el deterioro del cartílago articular como consecuencia de la sobrecarga.
Han sido muchos los estudios que valoran la recuperación del cartílago articular tras la osteotomía de rodilla recientemente Schultz y Gobel han hecho un estudio prospectivo en 105 rodillas, con artroscopia previa con o sin abrasión o perforaciones del cartílago seguida esta artroscopia por una osteotomía. No se observaron diferencias en cuanto a resultados clínicos, pero en biopsias de cartílago artroscópicas se vio que la recuperación del mismo era mayor cuando se habían realizado bien perforaciones o bien abrasión de los defectos1.
Esta mejora del cartílago se asocia a una disminución en la esclerosis subcondral, si se mide mediante densitometría al año de la cirugía2. Otro trabajo de Akizuki et al compara osteoartritis (grado IV de Outerbridge), tratadas mediante abrasión artroscópica seguida de osteotomía o bien por simple osteotomía. En los casos en los que realizó abrasión halló una mayor incidencia de reparación (grado II de Outerbridge). No obstante, a los 2-9 años de seguimiento no había diferencias clínicas entre los dos grupos3. En general, no hay correlación entre la mejoría clínica y la reparación del cartílago. El tejido que se forma es fibrocartílago. En el cartílago hialino, se observa una mayor celularidad tras la osteotomía, especialmente cuanto mayor sea la corrección.
En cuanto a los ángulos del miembro inferior en las rodillas varas tanto el ángulo de fémur y tibia con la horizontal tienen tendencia al varo. Tras la cirugía, el ángulo femorotibial resultante, responde a la corrección en valgo, ya que el ángulo femoral distal no se modifica4. La línea de carga, por cada ángulo de corrección en valgo, se desplaza unos 3 mm a lateral. El objetivo de la cirugía será que el eje mecánico venga a caer aproximadamente en el tercio medial del compartimento externo.
La osteotomía tiene un efecto sobre la marcha al cambiar la biomecánica de la rodilla. Más de la mitad de las rodillas con buen resultado inicial tienen una anormal distribución de carga, lo cual puede condicionar su evolución5. El eje de rotación femorotibial no se modifica6. Se ha tratado de ver si existe relación entre el pico de aducción con los resultados clínicos. El momento de aducción sí se relaciona con la alineación de la pierna. Pero no con la zancada, con la velocidad de la marcha, ni con los resultados clínicos. Estos van a depender más del ángulo femorotibial resultante7. Algunos autores han tratado de relacionar la marcha preoperatoria con los resultados clínicos de la osteotomía, en función del momento de aducción preoperatorio. Observaron mejores resultados en los pacientes con un momento de aducción bajo que en aquellos otros con un momento alto. En aquellos pacientes con un momento de aducción alto, había una mayor tendencia a la recurrencia del varo8.
La artrosis femoropatelar avanzada es una contraindicación para la osteotomía tibial. Sin embargo en las osteotomías valguizantes cerradas la rótula, que suele estar lateralizada, se centra, disminuyendo la hiperpresión externa de la articulación femoropatelar. Esto, unido a la menor tensión en la zona lateral del tendón rotuliano, hace que mejoren los síntomas derivados del aparato extensor tras la osteotomía.
En cuanto a la osteotomía en el plano sagital, el aumento o la disminución de la pendiente de la tibia proximal en el plano sagital va a afectar a la estabilidad anteroposterior de la rodilla. En general la instabilidad anterior, por un cruzado anterior insuficiente, mejora con la disminución del ángulo. Cuando falle el cruzado posterior, se requiere sin embargo una elevación anterior con un aumento de la pendiente.
INDICACIONES TRADICIONALES
Como anteriormente se comenta los avances y mejoras en los resultados de la cirugía de sustitución articular han reducido las indicaciones de la osteotomía de rodilla. En Ortopedia pediátrica la osteotomía permite o bien corregir las deformidades congénitas, o bien las secundarias a enfermedades metabólicas o del desarrollo, como la tibia vara de la enfermedad de Blount. También se indica en deformidades postraumáticas generadas por epifisiodesis o por consolidaciones viciosas de las fracturas. Por ser la indicación más generalizada, en este artículo nos centraremos en el empleo de la osteotomía como corrección del alineamiento de una artrosis unicompartimental de rodilla, asociada o no a inestabilidad varo-valgo. Otra indicación menos frecuente, sería el tratamiento de la osteonecrosis, considerando ésta como una destrucción localizada de la articulación de la rodilla.
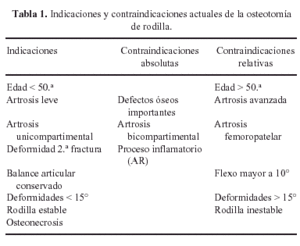
La artrosis bicompartimental es una contraindicación absoluta. Igualmente la mala calidad del hueso en la artritis reumatoide, y en otros procesos inflamatorios, hace que estos pacientes no sean buenos candidatos para la osteotomía. Cuando existe elevada pérdida de hueso en la meseta medial, una osteotomía no permite el contacto articular a los dos compartimentos, medial y lateral simultáneamente. Entonces la osteotomía estaría contraindicada. Otra contraindicación relativa son las rodillas con deformidad en flexo superior a 10° o con limitación de la movilidad. Cuando la deformidad rebasa los 15°, los ligamentos suelen estar demasiado alterados para estabilizar la rodilla tras corregir la deformidad. En pacientes de edad avanzada, indicaremos una prótesis antes que una osteotomía (Tabla 1).
TIPOS DE OSTEOTOMIAS
La morfología de la tibia proximal es compleja. La forma de trompeta, hueso esponjoso y mecánicamente menos resistente, dificulta el procedimiento: Debemos evitar realizar osteotomías más de 3 a 5 cm por debajo de la línea articular, ya que disminuye la resistencia del hueso a ese nivel. La cortical más resistente es la posterior, cuando hacemos una osteotomía de cierre, proporciona un buen apoyo, de todas maneras, es mejor dejar el hueso corticoesponjoso medial intacto. En las osteotomías, en cuña abierta, no existe ningún pilar de apoyo, debemos meter cuñas de hueso, aunque el tendón del poplíteo estabilice la zona posterior mediante ligamentotaxis.
Las osteotomías se pueden dividir en osteotomías de apertura, con menor abordaje y menor peligro de lesión nerviosa es técnicamente sencilla de realizar. Pero consigue correcciones limitadas, aumenta la presión en el compartimento medial, resultan más inestables por lo que requieren inmovilización durante más tiempo con retraso en la carga. Tiene el riesgo de poder producir deformaciones rotacionales, un flexo de rodilla, o hiperpresión en la articulación femoropatelar.
Las osteotomías en cuña cerrada ofrecen una mayor corrección y son más estables, permitiendo la movilización y carga precoces. No producen deformaciones rotacionales ni flexo de rodilla, mejorando la sintomatología de la articulación femoropatelar. Por el contrario tiene el riesgo de lesión del nervio ciático externo, es técnicamente más difícil y requiere un mayor abordaje.
Osteotomía proximal cerrada lateral transversa: si se realiza muy proximal, el área de contacto es amplia con una muy buena consolidación de la osteotomía. La osteotomía del peroné debilita tanto el ligamento colateral externo como la cintilla iliotibial, favoreciendo el varo, por lo que debemos aumentar los grados de la cuña para compensar este inconveniente. Este tipo de osteotomía altera la morfología de la tibia proximal, produce una medialización del eje mecánico. También el resecar una cuña supone reducir la distancia desde la interlínea articular a la tuberosidad tibial anterior si la cuña es grande, el tendón rotuliano queda laxo, y si se retrae dará una patela ínfera. Una variedad que deforma menos la tibia proximal es hacer la osteotomía distal a la tuberosidad anterior, aunque queda un escalón en la zona externa el centro de rotación de la deformidad en varo de rodilla está en la línea articular, y cuanto más lejos del centro de rotación nos vayamos a corregir la deformidad se produce una mayor deformidad secundaria de la tibia proximal. Al ser una zona menos vascularizada, consolida peor que las osteotomías más proximales. Lo más difícil de este tipo de osteotomías es determinar el tamaño de la cuña a resecar. Hay una regla aproximada: cada milímetro corrige un grado (esto aplicado a tibia estándar con unos 57 mm de anchura; si es una tibia mayor o menor, este cálculo no sería exacto).
Osteotomía cerrada lateral oblicua: no deja escalón externo, y la superficie de contacto es amplia, la deformidad residual de la tibia es pequeña. El riesgo de las osteotomías oblicuas está en la posibilidad de crear una desviación rotacional cuando la cuña es asimétrica o los cortes no son perpendiculares a la tibia.
Osteotomía cerrada lateral respetando la metáfisis medial: consiguen correcciones de hasta 15°, sin cortar el hueso corticoesponjoso medial. Si se hace un corte oblicuo lograremos la corrección sin dejar un escalón, lo que nos permite ajustar más fácilmente la placa.
Osteotomía abierta lateral: en desuso actualmente. La única ventaja de esta osteotomía era que tensaba las estructuras ligamentosas laterales, y corregía pequeñas deformidades en valgo de la rodilla.
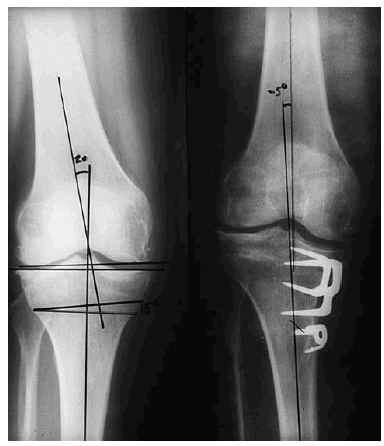
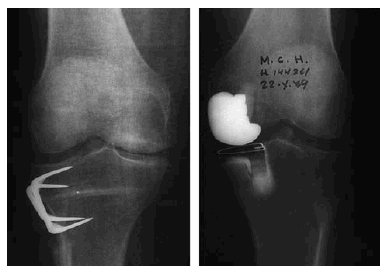
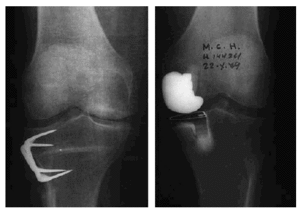
Osteotomía cerrada medial: ideada para corregir las deformidades en valgo. La técnica quirúrgica era más fácil que la osteotomía femoral. El inconveniente de esta osteotomía estriba en oblicuar la línea articular con repercusiones mecánicas con importantes fuerzas cizallantes resultantes sobre el cartílago articular (Fig. 1).
Figura 1. Paciente con deformidad en valgo, en el que se realizó una osteotomía de sustracción interna. Hubo que practicar un adelantamiento del ligamento colateral medial para estabilizar la rodilla. Vemos como la línea articular quedó oblicua.
Osteotomía abierta medial: de utilidad en la rodilla vara con insuficiencia del ligamento colateral medial. No obstante cuando se rompe la cortical contralateral, es difícil mantener la estabilidad del montaje. Podemos crear también una deformidad rotacional.
Osteotomía en cúpula: permite corregir grandes deformidades angulares, pero al cortar la cortical medial y la lateral, se generaba una importante inestabilidad y con frecuencia se perdían grados de la corrección obtenida. Esto llevó a su utilización conjunta con fijación externa, pero no sin complicaciones. La osteotomía en cúpula no permite tampoco la corrección de deformidades angulares.
Osteotomía en V de Pendel: con dos cuñas que se juntan encima de la tuberosidad tibial anterior, más ancha la del lado hacia el que queremos corregir. Presenta los mismos problemas que la osteotomía en cúpula aunque es más estable que ésta.
En resumen, las osteotomías más utilizadas en cuanto a utilidad y frecuencia son la osteotomía valguizante tibial con cuña de sustracción para corregir el genu varo. El valgo, especialmente en grados avanzados, requiere una osteotomía a nivel femoral.
TÉCNICA Y MÉTODOS DE FIJACION
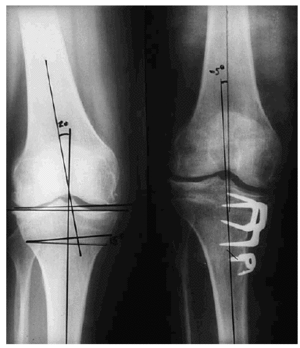
En primer lugar la exploración del paciente incluye el balance articular y muscular. Valorar patologías locales asociadas y articulaciones colindantes. El patrón de marcha y la alineación de ejes. Valoraremos el morfotipo del paciente, la anteversión y rotación del miembro. Una tibia vara en rotación interna suele requerir más corrección que otra que esté en neutro. La estabilidad de la rodilla es importante si hay un bostezo en varo por insuficiencia del ligamento colateral externo, será aconsejable aumentar en 2-3° el ángulo de la osteotomía para compensar este bostezo. Además, si encontramos una inestabilidad anterior, debemos tener cuidado de no aumentar la caída posterior de la meseta tibial, pues esto aumentaría más la inestabilidad. Sin embargo, bajar la meseta tibial, será beneficioso en los casos de inestabilidad posterior. La exploración radiográfica debe incluir Rx en carga y telemetrías en 2 proyecciones del miembro en carga, para valorar la angulación de la pierna. Una proyección lateral de rodilla y axial de rótula serán necesarias. La exploración artroscópica de la rodilla, previa a la cirugía, hoy ocasionalmente se halla justificada. Con todos estos datos debemos determinar cuál va a ser el ángulo de la corrección, y decidir qué técnica vamos a emplear.
Hoy en día se ha extendido el empleo de placas de osteosíntesis, que permiten la movilización precoz respecto a las tradicionales grapas de cierre, que obligan habitualmente a una inmovilización con yeso. La movilización precoz tiene claras ventajas: menor incidencia de rótula baja, menor pérdida de movilidad, menor riesgo de trombosis venosa profunda. Billings refiere una serie de 64 osteotomías valguizantes fijadas con placa con 8,5 años de seguimiento, 21 habían sido reconvertidas a PTR, y de las 43 que sobrevivían tenían un «Knee Society Score» (KSS) medio de 94, con una supervivencia de 85% a los 5 años y del 53% a los 10 años, no habiendo ningún caso de patela baja9. Hofman compara los resultados de 19 osteotomías tradicionales inmovilizadas con yeso y en 21 casos fijados internamente seguidos de movilización precoz obtiene una mejor corrección y una menor tasa de complicaciones10. Muchos de estos sistemas de síntesis se acompañan de guías de corte que facilitan la obtención de una cuña del tamaño deseado. Un estudio randomizado de 50 osteotomías de Magyar et al, en 46 pacientes no encuentra diferencias significativas ni entre los resultados clínicos ni en la corrección obtenida con 2 años de seguimiento empleando ambos tipos de osteotomía11.
La fijación mediante pines y fijadores externos, posibilita modificar postoperatoriamente el grado de corrección, y permite realizar la osteotomía de manera percutánea. Este procedimiento es poco frecuente por las complicaciones infecciosas registradas. Weale en 66 osteotomías de apertura con fijador externo padeció una osteomielitis, aunque defiende la técnica con una supervivencia de 89% a los 5 años y del 63% a los 10 años12. Hsu en una serie de 118 osteotomías tipo Maquet fijadas mediante el fijador de Charnley, obtiene un 84,8% de resultados buenos o excelentes a los 27 meses, con mejor resultado cuanto mayor sea la corrección lograda, pero en contra un 33% de complicaciones (13 pérdidas de corrección, 13 infecciones de los pines, 5 parálisis del ciático poplíteo externo)13. El efecto de adelantar la tuberosidad tibial anterior (TTA) (efecto Maquet) a una osteotomía varizante de rodilla, no mejorará los resultados de ésta. Nguyen compara 23 osteotomías con 23 procedimientos significativos, a los 2 años de seguimiento, usando la escala KSS, no observaba diferencias significativas entre los dos grupos14.
En ortopedia infantil está más extendido el empleo de osteotomía en cúpula. Menos frecuente para el tratamiento de la osteoartritis del adulto, donde es difícil valorar la corrección de la deformidad. La osteotomía en cúpula está más indicada en grandes deformidades. Korn en una serie de 45 osteotomías en cúpula, empleando guías especiales, obtiene una mejora del KSS de 57,4 a 89,8 con 3,1 años de seguimiento medio15.
La osteotomía varizante en artrosis del compartimento lateral de la rodilla, con deformidad en valgo, tiene un papel más discutido. Se ha utilizado para deformidades pequeñas (12-15°). Marti et al, en una serie de 36 rodillas con osteotomía en cuña abierta con injerto corticoesponjoso de cresta ilíaca, consiguió resultados buenos o excelentes en el 88% de los pacientes, con un seguimiento medio de 11 años (5-21), no observando progresión de la artrosis ni pérdida de movilidad significativa16.
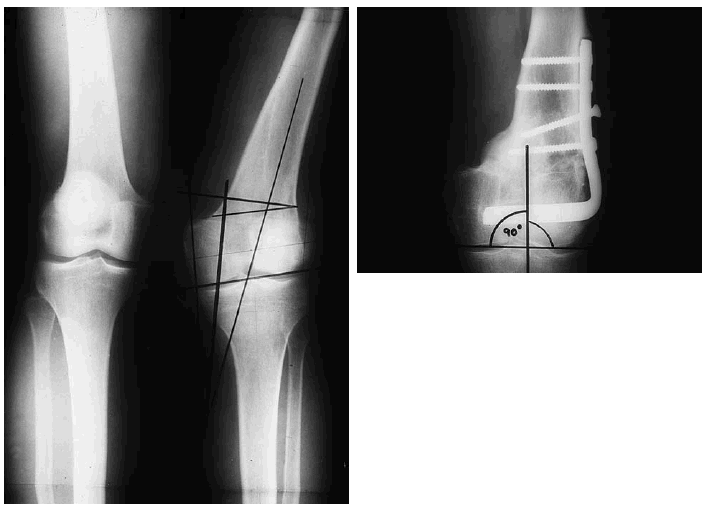
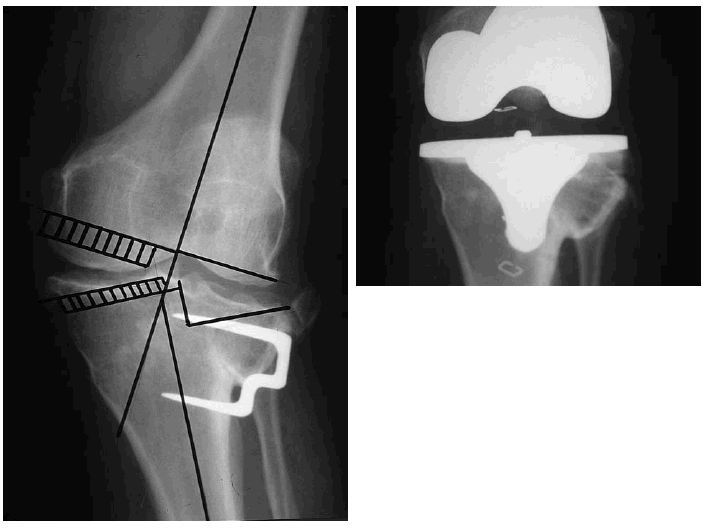
Está más extendida la osteotomía del fémur distal, que evita la inclinación superolateral de la línea articular. Es una cirugía más agresiva que la osteotomía tibial, requiere un período prolongado de descarga, y precisa un sistema estabilizador más sólido. En caso de necesitar posteriormente la colocación de una prótesis, la placa del fémur se retira unos 6 meses antes, y se emplean con frecuencia componentes femorales provistos de vástago. En 19 osteotomías varizantes, Marin Morales et al obtienen un 75% de resultados excelentes, buenos a los 6,5 años17 (Fig. 2).
Figura 2. Genu valgo de rodilla izquierda. Se practicó una osteotomía varizante a nivel femoral distal, con una buena corrección del eje del miembro. A: Imagen preoperatoria. B: Imagen tras la consolidación de la osteotomía.
BENEFICIO-RIESGO. COMPLICACIONES DE LA OSTEOTOMIA
El resultado de este procedimiento es multifactorial. El primer condicionamiento es el grado de artrosis. Una serie de 71 osteotomías, en 53 pacientes con un seguimiento de 10,5 años (5,8-16,8). En los pacientes sin signos de artrosis en la radiografía obtenía un 83% de buenos resultados, y tan sólo un 29% cuando había artrosis18. La progresión de la artrosis es más lenta en el compartimento medial, cuanto mayor es la corrección de la osteotomía. El compartimento lateral no se correlaciona tanto con el grado de corrección19.
La existencia de artrosis femoropatelar es una contraindicación relativa para realizar una osteotomía. El aparato extensor de la rodilla se ve con frecuencia alterado tras la cirugía. También puede modificarse la biomecánica de la rodilla por cambios en la altura rotuliana y de la interlínea articular. Las osteotomías seguidas por inmovilización se asocian más frecuentemente a patela ínfera que cuando se hace movilización precoz20. La rótula baja más en las osteotomías de cuña abierta que en las de cuña cerrada. Otro factor que condiciona una rótula baja es la pérdida de inclinación posterior de la tibia. En 46 osteotomías de tibia, Kaper et al hallaron una asociación significativa entre una pérdida de inclinación posterior de más de 5° y un descenso mayor de un 10% de la altura de la rótula. Así en toda osteotomía, deberemos mantener la inclinación posterior de la tibia21. La movilización precoz previene la aparición de una rótula baja, al evitar el acortamiento del tendón rotuliano22.
En pacientes jóvenes el objetivo inmediato tras la osteotomía es recuperar la actividad. En una serie de osteotomías en pacientes menores de 50 años, revisadas a los 11 (7-18) años, se observan resultados satisfactorios en 22 rodillas, pero sólo 9 pacientes realizaban deportes o trabajo pesado. La artrosis no había progresado en 25 de las 28 rodillas23. No obstante, tras la osteotomía, los pacientes no recuperan la actividad deportiva si no la realizaban previamente. Aunque mejoran clínicamente no recuperan una actividad normal.
La obesidad del paciente condiciona los resultados de la osteotomía, pero hay discusión en cuanto a la forma. Para Coventry un peso 1,32 veces mayor al peso ideal, aumentaba la probabilidad de fracaso precoz de la osteotomía. Sin embargo, en la serie de Naudie en 24 había asociación entre índice de masa corporal inferior a 25 kg/m2, y la probabilidad de fracaso precoz; este hallazgo puede ser debido a que hablamos de pacientes con mayor actividad, y elevadas demandas funcionales. En general, la osteotomía tiene mayor papel en pacientes obesos, debido a que en estos pacientes la supervivencia de las prótesis de rodilla resulta inferior a la media.
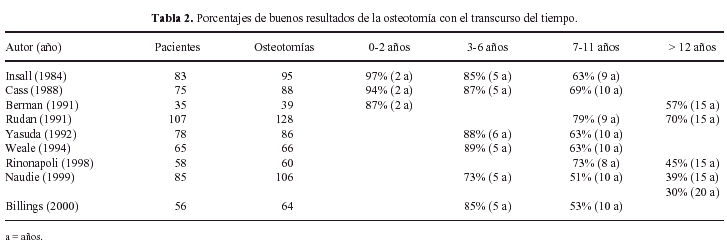
La mayor parte de las series publicadas muestran resultados satisfactorios en torno al 80% a los 5 años, y el 60% a los 10 años (Tabla 2). Yasuda en 86 osteotomías, de las cuales revisa 56 a los 6 años y 10-15 años, tiene buenos resultados en el 88 y 63% respectivamente el factor determinante para un buen resultado sería la obtención de un ángulo femorotibial de 164-168°25. Berman en 39 osteotomías encuentra 87% buenos resultados a los 2 años, que a los 15 años pasa a un 57%. Había mejores resultados en los pacientes menores de 60 años, con menos de 12° de deformidad, y rodillas estables y con afectación sólo de un compartimento26. Rudan y Simurda, en 128 rodillas, con 79,6% de buenos resultados a los 9 años y 70% a los 10-15 años, obtiene resultados semejantes en mayores y menores de 60 años27. Estos mismos autores realizan un estudio prospectivo de 79 rodillas, con un seguimiento medio de 5,8 años, y 80% de buenos resultados. Asocian un buen resultado a un ángulo de 6-14° de valgo tras la cirugía, con un 62,5% de fallos en los pacientes con menos de 5°. También Coss obtiene mejores resultados en aquellas rodillas con una corrección superior a 10° de valgo, con unos resultados buenos de 94%, 87% y 69% a los 2, 5 y 10 años respectivamente, en una serie de 88 osteotomías en 75 pacientes28.
Para Insall el ángulo de corrección no es tan determinante en el resultado como el tiempo. Encuentra pacientes con recurrencias de la deformidad pero clínicamente están satisfechos. Sin embargo, aprecia como los resultados buenos iniciales, 97% a 2 años, y 85% a 5 años, se van deteriorando. A los 9 años se reduce a un 63%, por lo que defiende la artroplastia por tener unos resultados más predecibles29.
Uno de los mejores trabajos en 10-22 años, como el de Naudie et al. Muestra cómo 106 osteotomías realizadas en 85 pacientes tienen supervivencias de 73%, 51%, 39% y 30%, a 5, 10, 15 y 20 años respectivamente. Fueron factores de riesgo para el fracaso: edad superior a 50 años, movilidad inferior a 120°, haber realizado un desbridamiento artroscópico previo, un ángulo de corrección insuficiente o un retardo en la consolidación de la osteotomía. Aplicando el test de Wilcoxon, si operáramos pacientes de menos de 50 años con una flexión superior a 120°, la supervivencia a 5 años será de un 95%, de 80% a los 10 y de 60% a los 15 años. Por todo ello resulta fundamental una buena selección del candidato a la osteotomía24. Rinonapoli et al, en 102 osteotomías con un seguimiento medio de 15 años (10-21), obtiene un 55% de resultados buenos o excelentes, estos mismos pacientes que habían sido revisados a los 8 años tenían un 73% de buenos resultados. En general los resultados iniciales son buenos aunque se deterioran en el tiempo. Los factores de mal pronóstico serían la edad avanzada, la obesidad, o una mala corrección de la deformidad, o bien por exceso o lo que es más frecuente por defecto30.
Históricamente, el factor etiológico más común y que condiciona el resultado de la osteotomía de rodilla, ha sido una corrección inadecuada o la pérdida de la misma. Ambos factores serían debidos o bien a un mal diseño de la osteotomía o una fijación insuficiente de la misma.
Una complicación importante de la osteotomía de rodilla es la lesión del nervio ciático poplíteo externo. La osteotomía del peroné puede producir una lesión del ciático externo, por la proximidad de esta estructura que pasa 2-6 mm detrás de la cabeza del peroné y se divide en sus ramas superficial y profunda a 2-3 cm de la cabeza. La rama del extensor del primer dedo estaría a 7-8 cm. El nivel más conveniente para la osteotomía sería entre el tercio medio y distal. No obstante, no hay ninguna zona verdaderamente segura, y debemos siempre proteger la osteotomía mediante limitadores que protejan el nervio.
La fractura de la meseta tibial es una complicación infrecuente. Puede ocurrir cuando se fuerza excesivamente el cierre de la osteotomía sin haber perforado adecuadamente la cortical medial, también cuando se deja un fragmento proximal estrecho (menos de 1,5 cm).
Las complicaciones vasculares ocurren con una incidencia baja de tromboflebitis. La complicación más dramática de cualquier cirugía de rodilla es la sección de la arteria poplítea. A pesar de la creencia de que a 90o esta estructura se aleja del borde posterior de la tibia, en 12 de 20 rodillas estudiadas mediante «doppler», se vio que en realidad a la arteria estaba más próxima que en extensión completa. Este hecho todo cirujano debe siempre tenerlo presente ante la posibilidad de lesión arterial31.
La pseudoartrosis es una complicación infrecuente, pero condiciona el resultado de la osteotomía, y cuando ocurre deben ser tratadas mediante un sistema doble de placas. Schaltzer trata 3 pseudoartrosis mediante fijador externo AO, y sin inmovilizar al paciente consolidando la pseudoartrosis en todos los casos32. Naudie et al encontraban asociación entre malos resultados y existencia de retraso en la consolidación (6 meses) o pseudoartrosis (1 año). Registraron unas incidencias bastante altas de ambos, 8,5% y 5,7% respectivamente; Coventry no tenía ningún caso en su serie, y esto puede ser debido a la curva de aprendizaje de los autores con el método de fijación24.
OSTEOTOMIA VERSUS PROTESIS UNICOMPARTIMENTAL
La prótesis unicompartimental constituye una alternativa a la osteotomía de rodilla cuando la artrosis afecta sólo al compartimento medial o lateral de la rodilla. La recuperación es más rápida respecto a una prótesis total, menos necesidad de manipulaciones, el sangrado es menor y se generan menos problemas en el aparato extensor. Generalmente se consigue una mayor movilidad, con flexiones hasta de 130°. El hecho de mantener el ligamento cruzado anterior y no sustituir la rótula, permiten que la propiocepción de la rodilla esté conservada (Fig. 3).
Figura 3. Paciente con gonartrosis y genu varo bilateral. En la rodilla derecha se realizó una osteotomía valguizante de sustracción, mientras que en la izquierda se implantó una prótesis compartimental para sustituir el compartimento medial.
Figura 4. Osteotomía valguizante, con una hipercorrección de la deformidad. Fue revisada a una prótesis total de rodilla. Se emplearon componentes primarios. A: Imagen previa a la implantación protésica. B: Imagen de la prótesis implantada.
Actualmente está adquiriendo nueva relevancia este implante, al aprovechar las ventajas de miniartrotomía. Estos implantes tradicionalmente reservados a pacientes de más de 60 años comienzan a emplearse en pacientes más jóvenes. Gran parte de los fallos con este tipo de implante se deben a la progresión de la artrosis en el compartimento no sustituido. Otro problema sería el desgaste, especialmente en los implantes primitivos que tenían un polietileno muy fino. Los resultados de la prótesis unicompartimental tienden a empeorar con el tiempo, al igual que los de la osteotomía. La pregunta sería: ¿cuál procedimiento se deteriora más lentamente? Ante su fracaso ¿cuál presenta menos dificultades para convertirlo en una prótesis total de rodilla?
En cuanto a los resultados de la prótesis unicompartimental frente a la osteotomía, en una serie clásica de Weale en dos grupos homogéneos de pacientes y con un seguimiento de 5 a 10 años la prótesis unicompartimental de St. Georg tenía unos resultados superiores. El mismo grupo fue estudiado a los 12-17 años, encontrando resultados buenos en 21% de las osteotomías y en 42% de las artroplastias. Se habían revisado 5 prótesis y 17 del grupo de las osteotomías. Según este autor los resultados iniciales mejores de la prótesis unicompartimental frente a la osteotomía se mantuvieron en el tiempo33. La fuerza de la rodilla y la calidad de la marcha son superiores en las prótesis unicompartimentales que en la osteotomía, no obstante, para indicar una prótesis unicompartimental necesitamos además que el cartílago del compartimento opuesto esté sano y el ligamento cruzado anterior sea funcionante. En otro estudio comparativo de 42 prótesis unicompartimentales frente a 49 osteotomías, a los 5-10 años, consigue resultados superiores con las prótesis unicompartimentales34.
Existe mayor seguimiento a largo plazo de osteotomías frente a prótesis unicompartimentales. Muchos autores tienden a realizar una osteotomía cuando encuentran una gonartrosis unicompartimental, pero en general la mayor experiencia con las prótesis totales, favorece que en ocasiones se indique una sustitución articular total aunque la artrosis afecte sólo a un compartimento. Marmor en 87 prótesis unicompartimentales, con un seguimiento mínimo de 10 años y con la valoración KSS, encuentra 30 excelentes, 8 buenos, 4 regulares y 18 malos resultados. Consiguiendo el alivio de los síntomas en el 86,6% de los pacientes35. Inglis obtiene un 68% de resultados buenos o excelentes, en 22 prótesis unicompartimentales seguidas de 2-7 años, no observando ningún aflojamiento aunque sí progresión de la artrosis femoropatelar36.
Cuando se hace necesario transformar una osteotomía o bien una prótesis unicompartimental (PUR) en una artroplastia total de rodilla, la mayoría de los autores encuentran más dificultades en el caso del implante compartimental. En un estudio retrospectivo de 30 pacientes con osteotomía y 30 pacientes con PUR, con un seguimiento medio de 3,8 años (2-9), Gill encuentra que el KSS era significativamente mayor en el grupo de la osteotomía, y no había diferencias en cuanto al aflojamiento de los componentes37. Levine, en una serie de 31 prótesis tipo Bringham fracasadas, principalmente por desgaste del polietileno, obtiene buenos resultados, aunque necesita emplear con frecuencia cuñas o injerto esponjoso para reparar los defectos que encuentra38.
La mayor dificultad de la revisión de una prótesis unicompartimental, estriba en reparar los defectos óseos. Éstos van a depender en primer lugar de la cantidad de hueso que resecara el cirujano para colocar la prótesis. En segundo lugar, están los defectos secundarios al desgaste del polietileno, a la migración de los componentes y a la fragmentación del cemento en implantes cementados. En tercer lugar, debemos considerar el hueso que se pierde al retirar los componentes. Cuando encontremos metalosis, será necesario realizar una sinovectomía. En nuestra experiencia, hemos convertido las prótesis compartimentales fracasadas en prótesis total con modelo primario de forma habitual salvo los casos que requirieron un vástago tibial por defectos óseos.
La disyuntiva entre ambos procedimientos surge en grados más evolucionados monocompartimentales en casos poco evolucionados la osteotomía es preferente.
LA PROTESIS TOTAL DE RODILLA TRAS LA OSTEOTOMIA
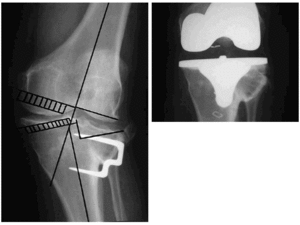
El deterioro progresivo de los resultados clínicos con el tiempo va a condicionar que sea necesario la reconversión de la osteotomía a una artroplastia. Este hecho va a presentar varias dificultades añadidas. Ante una incisión previa, las incisiones transversas deberían ser atravesadas perpendicularmente para el abordaje de la prótesis con riesgo de necrosis cutánea. Por ello es preferible utilizar una incisión diferente si la primera es muy lateral. Cuando hay que elegir una entre varias, es preferible elegir una lateral siempre que permita una artroplastia cómoda. Si hay contractura en flexión o movilidad reducida, también se dificulta la artroplastia. Se debe descartar una deformidad rotacional previa que puede modificar la orientación de la rótula. La estabilidad mediolateral, sobre todo referida al ligamento colateral externo, debe ser evaluada antes de la cirugía. Cuando las grapas o placas interfieren con la colocación de la prótesis es preciso retirar el material, preferiblemente en el mismo acto quirúrgico. La existencia de una pseudoartrosis impide la cirugía protésica. Deberemos lograr primero la consolidación de la tibia. Una alternativa es utilizar vástagos largos que estabilicen las dos porciones óseas tras refrescar la zona de esclerosis. Cuando hay una patela ínfera con un índice Insall-Salvati menor de 0,6, puede ser necesario realizar una cuadriceplastia para evertir la rótula. Los cortes pueden estar condicionados por la angulación de la meseta tibial y por la deformidad de la metáfisis tibial tras la osteotomía. Debemos realizar pues una planificación preoperatoria con vistas a cortar la mínima cantidad de hueso posible (Fig. 4).
Figura 4. Osteotomía valguizante, con una hipercorrección de la deformidad. Fue revisada a una prótesis total de rodilla. Se emplearon componentes primarios. A: Imagen previa a la implantación protésica. B: Imagen de la prótesis implantada.
Varias series informan de buenos resultados en la prótesis de rodilla tras una osteotomía de tibia: Meding en 95 PTR implantadas 10,4 años tras una osteotomía de tibia, con un seguimiento medio de 8,6 años, no encuentra efectos negativos, únicamente menor movilidad en los casos que había un flexo previo39. En una serie de 50 prótesis en 42 pacientes, Haddad et al, con un seguimiento de 5 años, lo compara con otro grupo homogéneo sin osteotomía previa. Se advierte como en el primer grupo había una mayor tendencia a la subluxación rotuliana. La cirugía duraba 23 minutos más y la flexión de las rodillas era inferior, pero no había diferencias en los resultados clínicos40. En 42 PTR tras osteotomía previa, comparadas con otras 41 PTR primarias, se observan semejantes resultados clínicos, aunque el grupo control tenía una media de 14° más de movilidad41. No obstante, en estas series, las osteotomías no habían tenido complicaciones, y corregían deformidades relativamente benignas.
En una excelente revisión tanto clínica como radiográfica, de 73 prótesis tras osteotomía, hecha por Mont et al, y otros dos grupos de 73 PTR primarias (uno homogéneo respecto a la deformidad antes de la prótesis y el otro respecto a la deformidad previa a la osteotomía), el resultado era peor con osteotomía previa, 36% de los pacientes tenían un resultado regular o malo. Los factores que condicionaban un peor resultado eran: poca mejoría de los síntomas tras la osteotomía, historia de distrofia simpático refleja, múltiples cirugías de rodilla, o bien un trabajo pesado o bien la existencia de una compensación laboral42. Windsor en 45 prótesis tras osteotomía, a los 4,6 años, encuentra sólo un 80% de resultados buenos o excelentes, con radiolucencias en 21 implantes y una mayor incidencia de patela ínfera. De todas formas todos los estudios comparativos presentan ciertos errores, en primer lugar el tiempo de seguimiento no debería ser desde la prótesis sino desde la osteotomía. En segundo lugar las prótesis tras osteotomía deberían compararse con prótesis de revisión. Los grupos de comparación deberían ser homogéneos en múltiples variables, lo cual no suele suceder.
Es muy clarificador a este respecto otra serie, también de Meding et al. En 39 PTR bilaterales, en las cuales en una de las dos rodillas los pacientes habían tenido una osteotomía previa, encuentra diferencias preoperatorias entre los dos grupos. En el grupo de osteotomía hay un mayor valgo preoperatorio, una rótula más baja y menos stock óseo en la tibia proximal. No obstante no encuentra diferencias significativas a los 7,5 años de seguimiento (3-16), aunque el número absoluto de rodillas sin nada de dolor era mayor en el grupo sin osteotomía previa43. Nuestros resultados de ATR en rodillas previamente osteotomizadas son muy similares al principio. La diferencia ha consistido en las dificultades técnicas surgidas en algunos casos, especialmente en osteotomías hipercorregidas.
CONCLUSIONES
Las indicaciones de osteotomía han disminuido a favor de las artroplastias de rodilla, a la vista del resultado satisfactorio conseguido con el procedimiento sustitutivo a largo plazo. La necesidad o conveniencia de realizar una osteotomía se presenta, ahora, en los casos menos evolucionados de gonartrosis, reducidos a los estadios I y II de la clasificación de Ahlback. En estas situaciones la osteotomía puede significar una intervención única y definitiva. El tipo de osteotomía más frecuente es el valguizante con cuña de sustracción para el tratamiento del genu varo. En la gonartrosis valga la osteotomía de corrección debe ser a nivel femoral salvo en casos muy leves.
El medio de fijación en la osteotomía ha sido tradicionalmente el uso de grapas. Con buena técnica éstas significan un medio suficiente y menos costoso, si bien en los últimos tiempos se ha popularizado el uso de placas específicamente diseñadas para este fin. Dichas placas aportan solidez y mayor seguridad de cara a una movilización precoz.
Existen grados intermedios de patología en los que la indicación de prótesis compartimentales parece superponible. Las opiniones están divididas y nuevos resultados reflejan experiencias a favor o en contra de uno y otro procedimiento. Es ésta una controversia que se mantiene. También existen autores que preconizan la artroplastia total en pacientes más jóvenes, en otro tiempo susceptibles de la práctica de una osteotomía.
La conversión de una osteotomía fracasada en artroplastia total ofrece algunas dificultades técnicas pero no parece influir en los resultados finales. Por último, el paso de una prótesis compartimental a una total es posible, generalmente, mediante un implante primario con resultados igualmente similares a los de osteotomías protetizadas. No obstante algunos casos con defectos óseos derivados de una mala técnica inicial, como osteolisis secundaria a partículas de desgaste, requieren implantes de revisión en grado proporcionado a la singularidad del caso.