Las fracturas de tobillo que incluyen un fragmento posterior se asocian a un peor resultado clínico. Es comúnmente aceptada la indicación de reducción y síntesis del maléolo posterior cuando incluye más de un 25% de la línea articular en proyección lateral. El método de fijación de estas fracturas tiene poca repercusión en la literatura. El objetivo de este trabajo, es describir la técnica quirúrgica y los resultados clínicos obtenidos.
Material y métodosDurante un período de 6 años, 10 pacientes han sido intervenidos por el primer autor. Todos ellos presentaban fracturas que incluían un fragmento posterior mayor de un 25%. Se tomaron datos de la clasificación de la fractura, del manejo postoperatorio, calidad de la reducción postoperatoria en la radiología postoperatoria, así como de cualquier complicación postoperatoria. Todos los pacientes completaron 2 cuestionarios de valoración clínica: American Orthopaedic Foot and Ankle Society (AOFAS) y Weber modificado. Se describe en detalle el abordaje posterolateral del maleolo posterior.
ResultadosDiez pacientes con edades comprendidas entre 19 y 82 años fueron tratados con esta técnica. Todas las fracturas se redujeron anatómicamente. Los resultados son buenos, 9 pacientes obtuvieron un resultado excelente o bueno en las escalas de AOFAS y Weber modificada. No hubo pérdidas de reducción, infección, síndrome de distrofia simpático refleja o lesión iatrogénica del nervio sural. Una paciente precisó de la retirada del material de osteosíntesis por molestias de este. Todas las fracturas consolidaron.
DiscusiónDado que la fractura del maléolo posterior es casi siempre posterolateral, el abordaje descrito permite una excelente visualización de la fractura, lo que permite su reducción anatómica y síntesis con tornillos posteroanteriores. Los resultados obtenidos son al menos equivalentes a otras series clínicas.
Ankle fractures involving a posterior malleolar fragment are associated with worse clinical outcomes. The standard indication for its fixation is a displaced fragment that involves more than 25% of the distal articular tibia. The method of reduction and fixation of these fractures has not received much attention. The purpose of this paper is to describe the surgical technique and clinical results.
Material and methodsOver a 6 year period 10 patients with an ankle fracture involving more than 25% posterior malleolus were admitted for surgery, which was performed by the first author. Postoperative management and complications were recorded, reduction accuracy evaluated in the first postoperative radiograph, and functional outcomes were measured using the American Orthopaedic Foot and Ankle Society (AOFAS) hind foot-ankle score and the modified Weber protocol. The surgical technique is described.
ResultsA total of 10 patients were included in the study; and the overall mean age was 53.8 (range: 19-82) years. With regard to complications, none of the 10 patients had any postoperative complication. No cases of reflex sympathetic dystrophy syndrome, superficial infection, iatrogenic lesion of the sural nerve or failure of internal fixation were recorded. One of them had screw and plate removal surgery. Clinical results were good; 9 patients regained their pre-injury activity level, with excellent or good results in both AOFAS and modified Weber protocol.
DiscussionGiven that posterior malleolus fractures are usually posterolateral, this approach allows perfect visualization of the fracture, articular anatomical reduction, and strong fixation. Clinical results obtained were at least equal to other case series published.
Las fracturas de tobillo que incluyen un fragmento posterior están asociadas a un peor resultado clínico y a un mayor riesgo de cambios degenerativos1–7. Es comúnmente aceptada1,3,5,8–10 la indicación de reducción y síntesis del maléolo posterior cuando incluye más de un 25% de la línea articular en proyección lateral, no fijando los fragmentos menores, puesto que teóricamente no afectan a la biomecánica de la articulación. Este fragmento posterior se reduce por ligamentotaxis al reducir el maléolo externo, gracias a la tracción ejercida por el ligamento tibio-peroneo posteroinferior (LTPPI)11. En este momento, sí está indicado, este fragmento puede ser fijado con un tornillo introducido de anterior a posterior, lo cual puede dar lugar a una fijación imperfecta12, o bien mediante un abordaje posterolateral10,11.
El método de reducción y fijación de estas fracturas ha sido descrito en la literatura, si bien no ha recibido mucha atención, y no hay unas bases claras de tratamiento13. El objetivo de este trabajo, es incidir en la propuesta del abordaje posterolateral y valorar su efectividad para la osteosíntesis del llamado maléolo posterior mediante una evaluación clínica y radiológica de una serie de pacientes.
Material y métodoDurante un período de 6 años, comprendido entre enero de 2006 y junio de 2010, 10 pacientes diagnosticados de fractura trimaleolar fueron intervenidos por el primer autor. Todos ellos presentaban fracturas de tobillo con un fragmento de maléolo posterior de más de un 25% de la línea articular.
Se recogieron datos del manejo postoperatorio, de las complicaciones, de la calidad de la reducción de la superficie articular, y los resultados funcionales usando las escalas de la American Orthopaedic Foot and Ankle Society14 (AOFAS), y el protocolo de Weber modificado1,15,16.
La escala funcional de la AOFAS clasifica el resultado en 4 categorías, según la puntuación obtenida sobre un máximo de 100 (excelente: >92; bueno: 87-91; regular: 65-86, y malo: <65). El protocolo modificado de Weber evalúa resultados subjetivos (dolor y actividad laboral o recreacional), resultados objetivos (movilidad del tobillo y habilidad en la marcha), así como los cambios radiográficos, con una puntuación máxima de 20. Sumando la puntuación de cada categoría se obtiene el resultado final: 5 puntos: excelente; 6 puntos: bueno; 7 puntos: regular, y más de 7 puntos: malo.
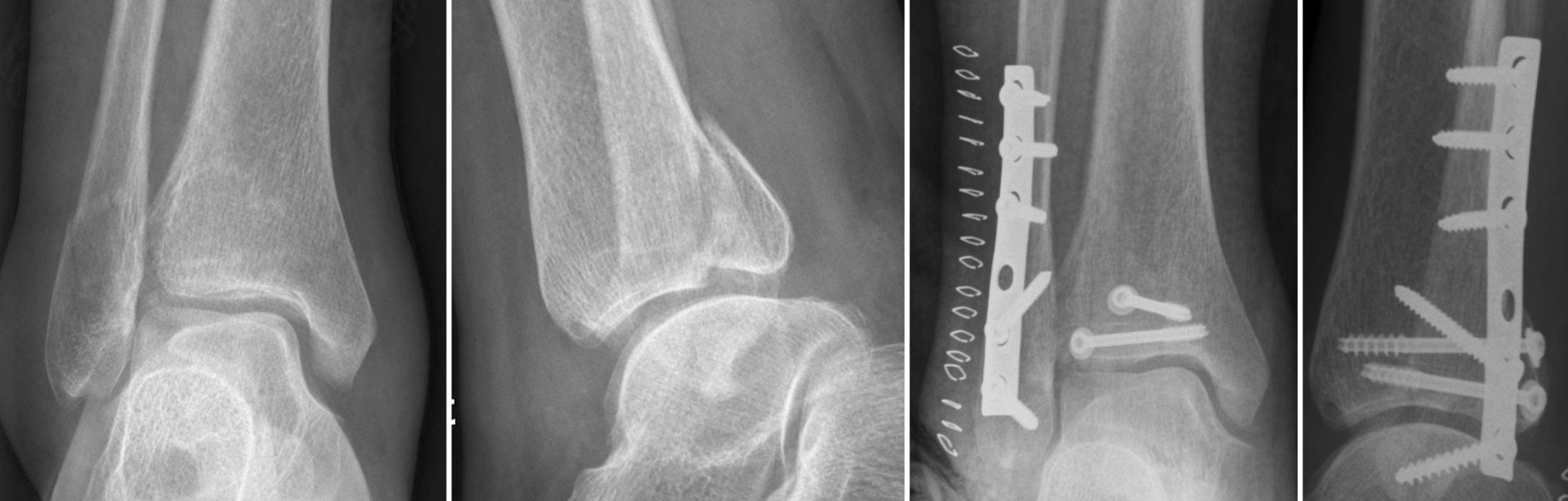
Radiográficamente, las fracturas fueron clasificadas según la clasificación de Danis-Weber17. La calidad de la reducción de la superficie articular se valoró en la primera radiografía postoperatoria, y se valoró como una reducción anatómica menos de 2mm de desplazamiento del fragmento posterior. También se registró la presencia o no de cambios degenerativos en la articulación del tobillo.
Técnica quirúrgicaLa cirugía se realiza habitualmente en decúbito prono, si bien el paciente puede posicionarse en decúbito lateral si el maléolo medial no está fracturado. En pacientes de edad avanzada que no toleren la cirugía en decúbito prono, puede iniciarse la cirugía en decúbito lateral y retirar los soportes y pasar a decúbito supino para realizar la síntesis del maléolo interno. El pie se deja colgando al final de la mesa para que permita realizar dorsiflexión.
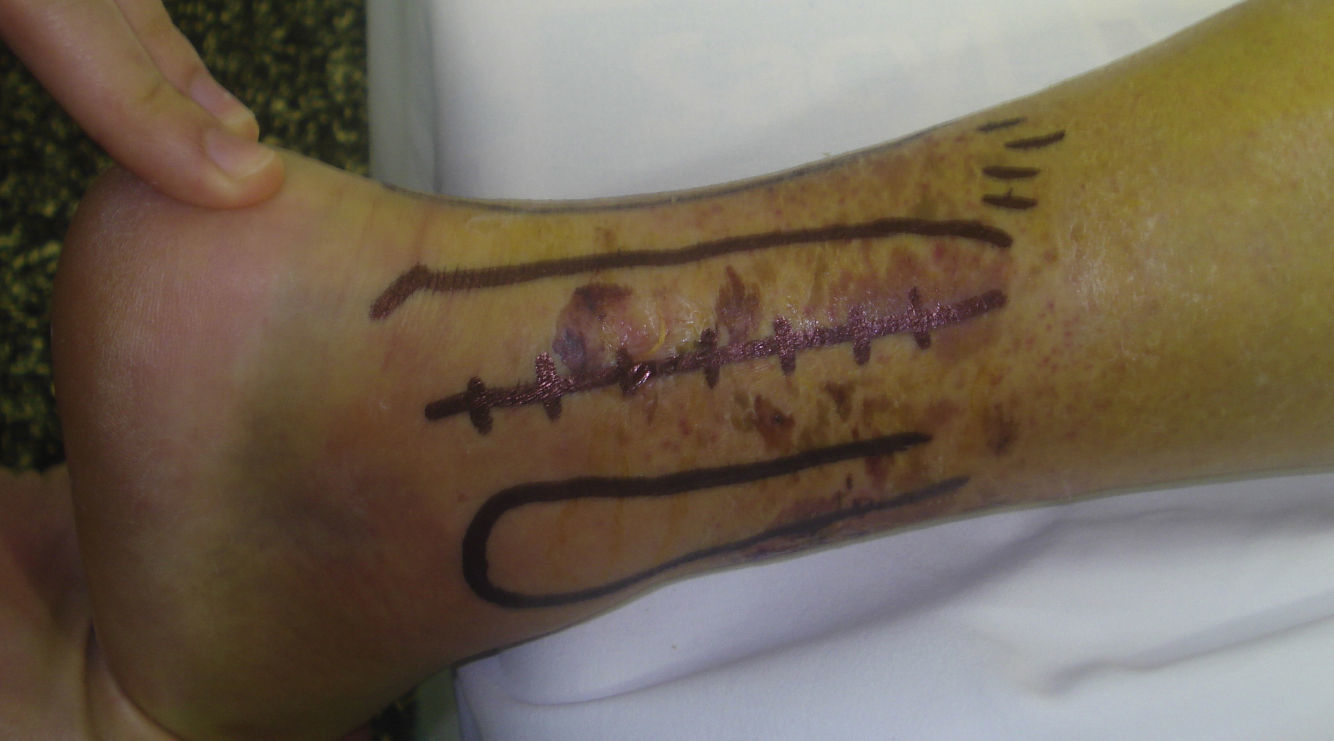
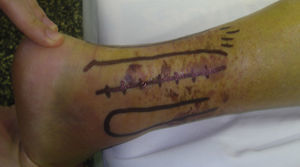
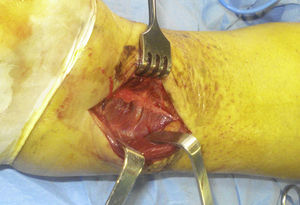
La incisión en la piel se realiza entre el borde lateral del tendón de Aquiles y el peroné. (fig. 1). En el plano subcutáneo debe realizarse una disección cuidadosa para respetar el nervio sural, de anatomía variable18,19.
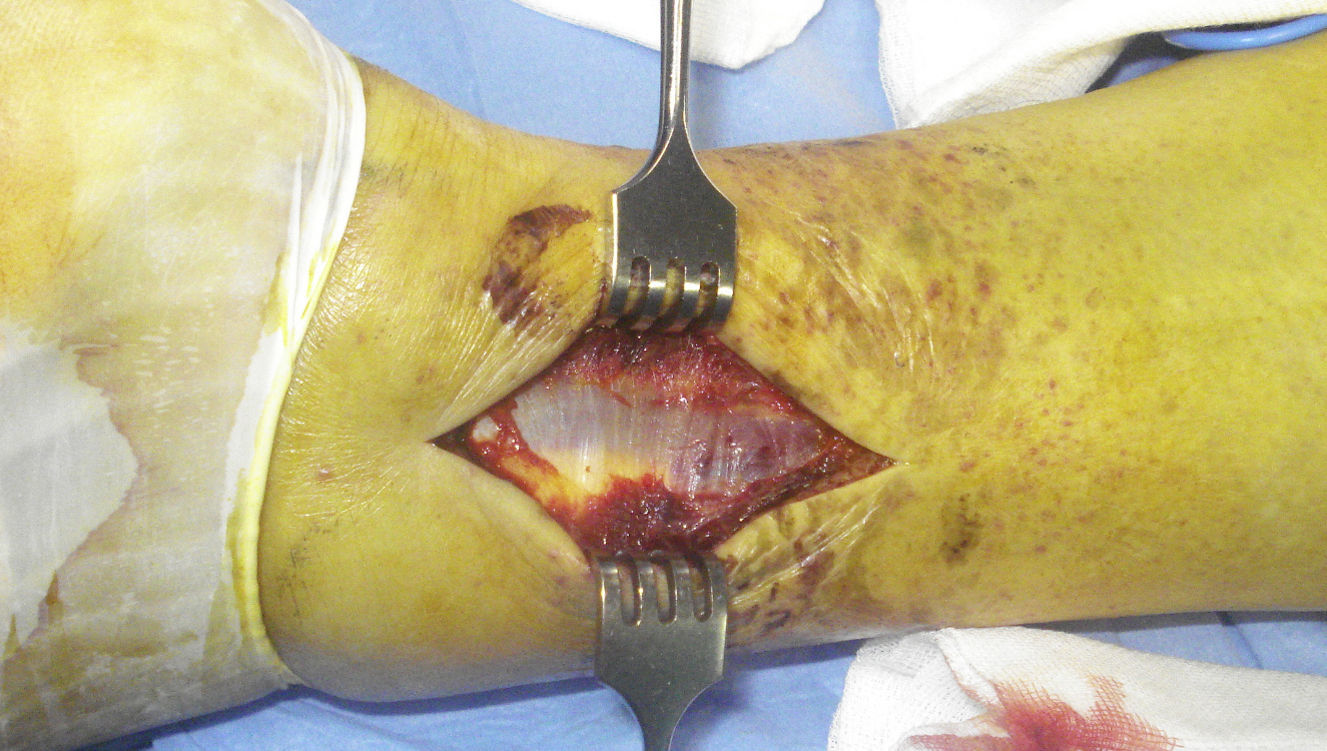
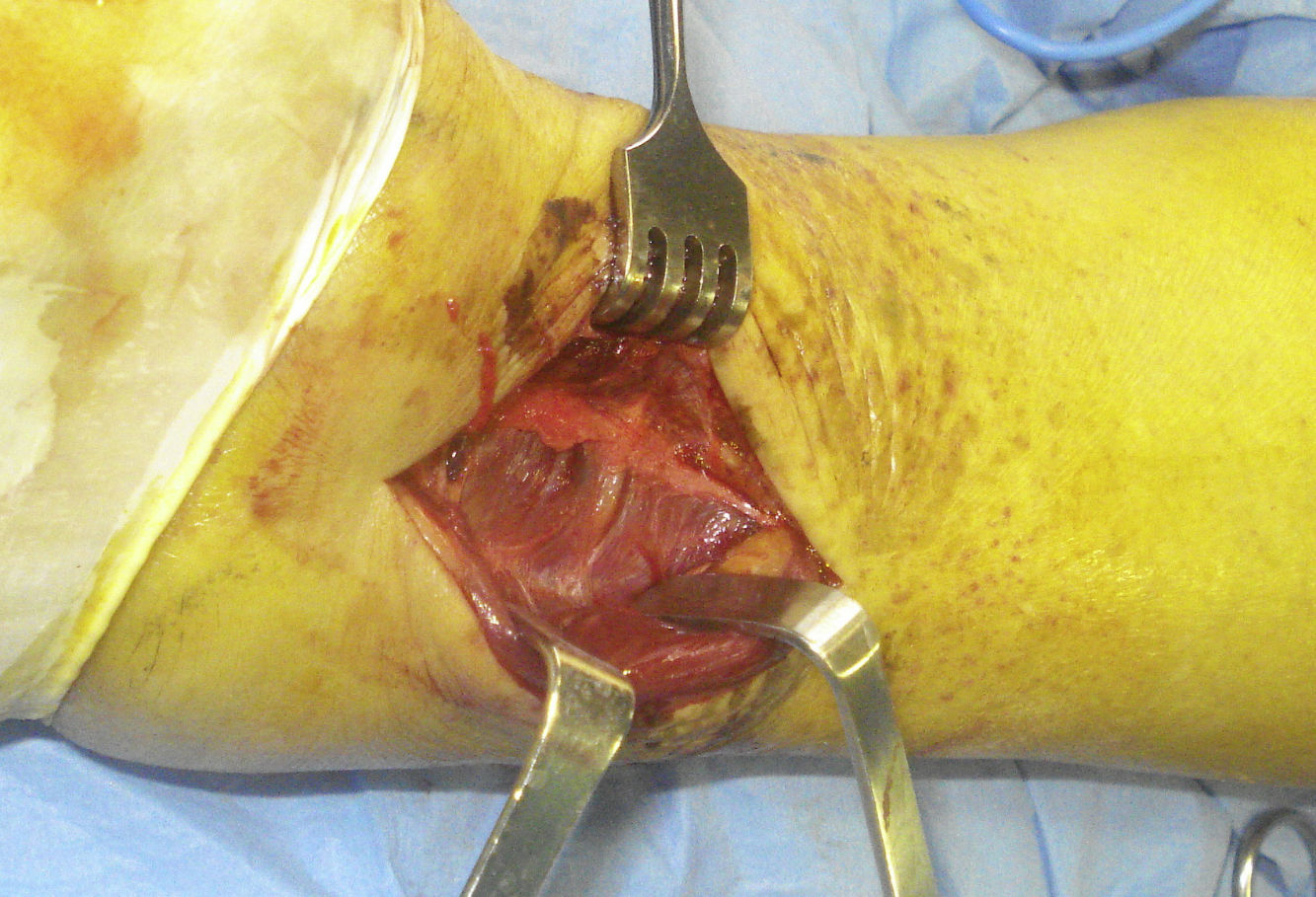
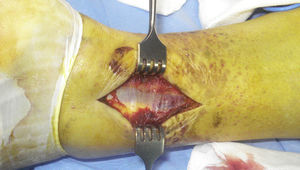
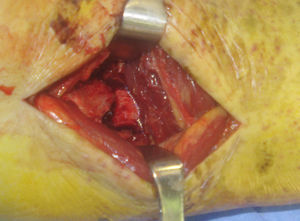
La fascia de los peroneos (fig. 2) se abre de forma longitudinal, exponiendo ambos tendones. Estos se separan hacia el lateral para dar acceso a la fascia del músculo flexor largo del primer dedo (fig. 3), que se incide también de forma longitudinal para posteriormente levantar el músculo de la membrana interósea y de la tibia distal desde el lado externo, donde se debe tener especial cuidado con la arteria peronea y sus ramas laterales, en especial con la rama comunicante transversa. En este momento, se puede identificar el LTPPI, que suele estar intacto y debe ser respetado.
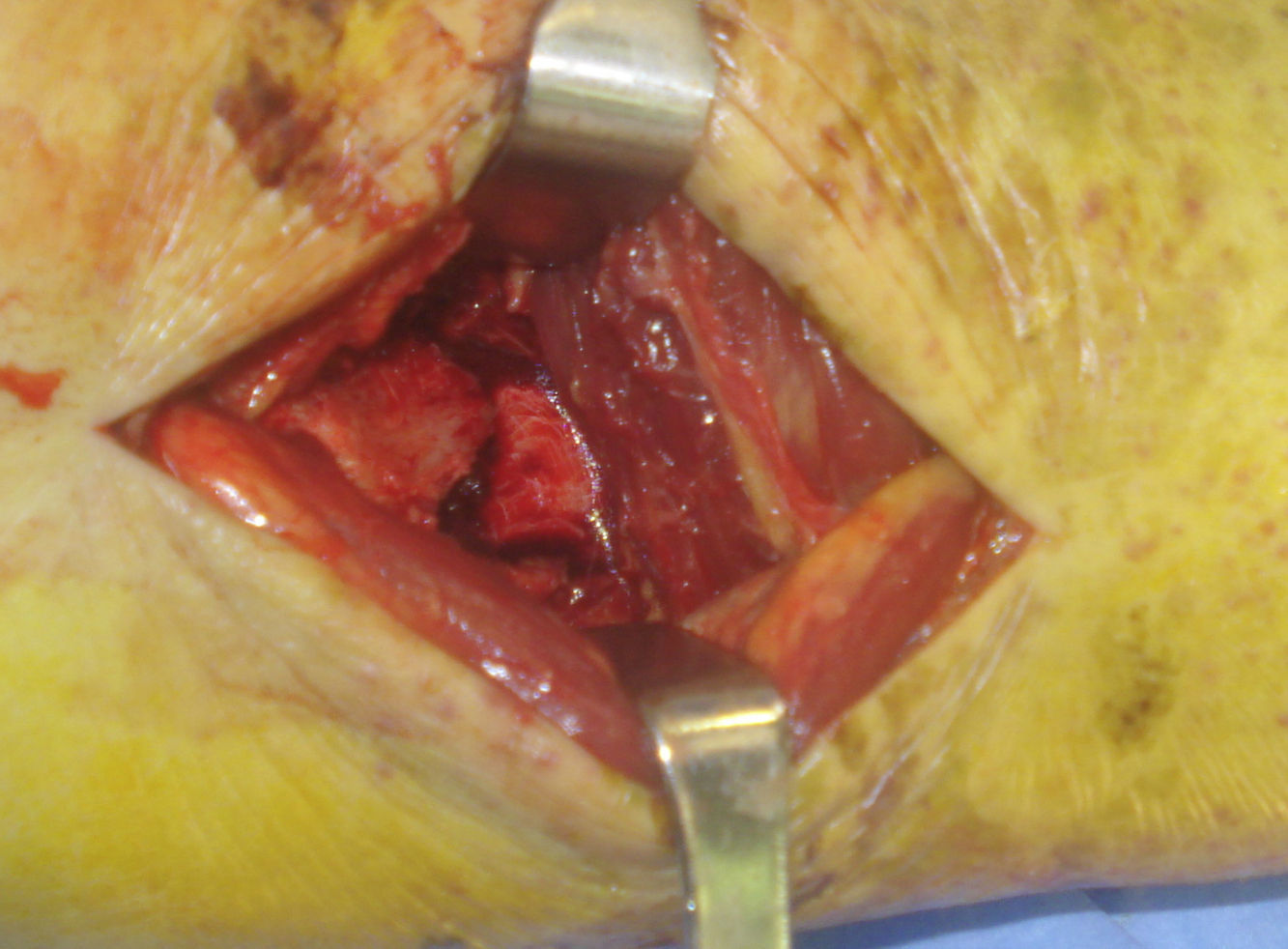
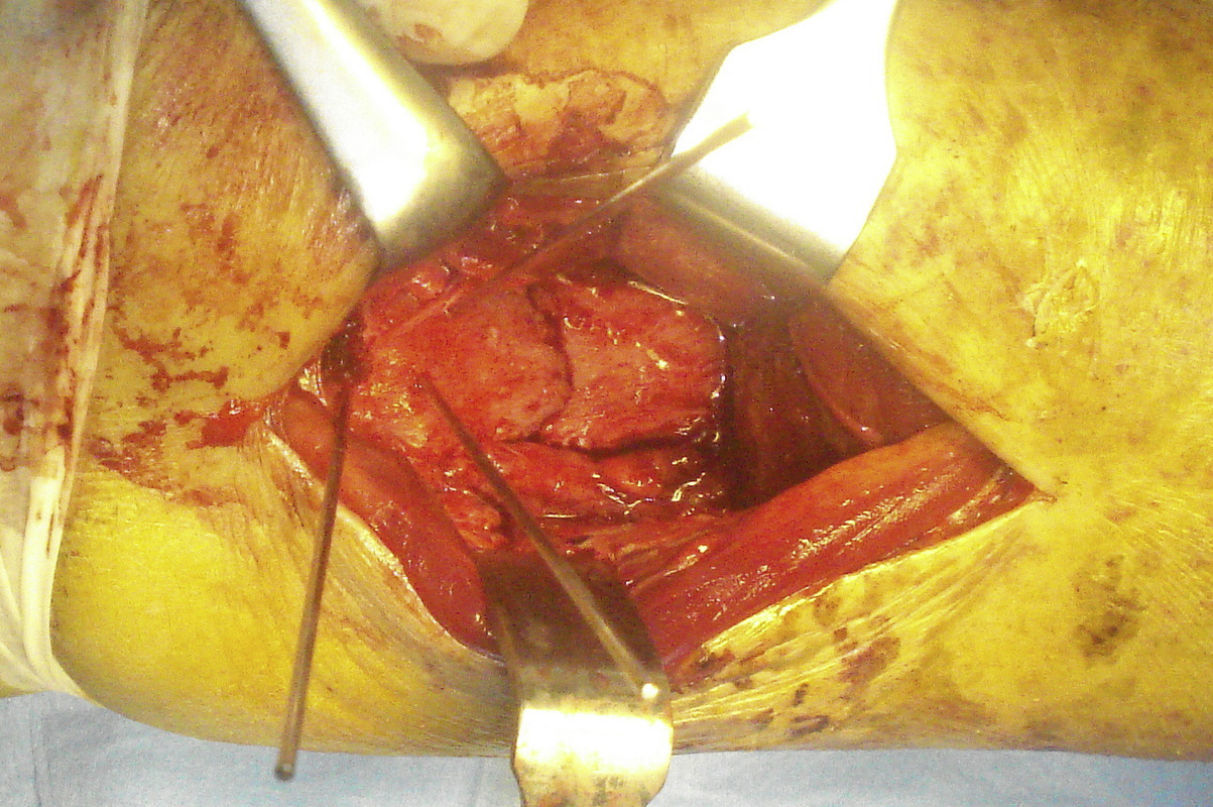
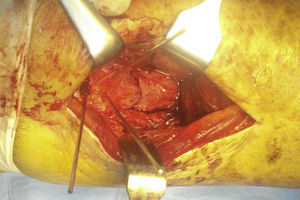
Con el periostótomo identificamos el trazo de fractura (fig. 4). El maléolo posterior está generalmente desplazado hacia lateral y proximal. Es útil fijar antes el maléolo posterior que el peroné, puesto que permite una mayor movilización para su reducción y, de esta manera, la osteosíntesis de peroné no impide comprobar en escopia una buena reducción articular lo que ocurre en caso de que coloquemos primero la placa en peroné en posición lateral.
Tras la reducción de la fractura, esta se mantiene con agujas de Kirschner (fig. 5). Se comprueba la reducción con escopia y el fragmento se fija con 2 tornillos de esponjosa de rosca parcial, de posterior a anterior y ligeramente de lateral a medial, perpendicular al trazo de fractura. En caso de hueso osteoporótico, puede suplementarse la osteosíntesis con una placa antideslizante.
Una vez fijado el fragmento posterior, se expone la fractura del peroné a través de la misma incisión, bien medial o bien lateral a los tendones peroneos, según el trazo de fractura. Generalmente los rechazamos hacia medial para tener una buena exposición de una fractura distal, y así después proceder a la colocación de una placa lateral o posterolateral.
La fijación del maléolo medial es más dificultosa en decúbito prono, pero se puede realizar bien con la rodilla en flexión y rotación interna o bien flexionando la rodilla a 110°. El cierre se realiza de forma habitual.
ResultadosUn total de 10 pacientes fueron incluidos en el estudio; todos ellos eran mujeres, de una media de 53,8 (rango: 19-82) años. Siete de estas fracturas se clasificaron como tipo B, y 3 como tipo C de la clasificación de Danis-Weber. En 9 casos, el fragmento posterior se fijó con 2 tornillos, y en un caso con una placa antideslizante.
El manejo postoperatorio consistió en inmovilización con yeso durante 3 semanas (media: 3,2; rango: 2-8 semanas), y descarga durante 6 semanas (media: 6,3; rango: 6-8 semanas).
En relación con las posibles complicaciones, ninguno de nuestros pacientes presentó ninguna complicación postoperatoria (síndrome de distrofia simpático refleja, infección superficial o profunda, lesión iatrogénica del nervio sural, o pérdida de reducción). Una paciente precisó retirada del material de osteosíntesis por molestias.
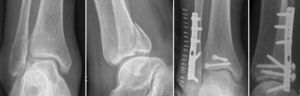
La evaluación clínica y radiológica se realizó al final del seguimiento (media: 3,7 años de evolución; rango: 1-6). Al final de este período, no se registraron signos de artrosis en las radiografías simples, presentando todos los pacientes una articulación radiográficamente normal. Los resultados clínicos obtenidos muestran un resultado excelente o bueno en la escala AOFAS en 9 de 10 pacientes, y un resultado excelente o bueno en la escala modificada de Weber en 9 pacientes.
DiscusiónLas fracturas de tobillo que incluyen un fragmento posterior tienen un peor pronóstico que las fracturas bimaleolares1–7. Los fragmentos mayores conllevan peores resultados clínicos que los pequeños, pero la calidad de la reducción también influye en el resultado clínico, obteniendo mejores resultados si se obtiene una buena reducción, independientemente del tamaño1,12. Pero, si bien existe un consenso en la literatura sobre este hecho, quedan por aclarar otros aspectos. En una reciente revisión de la literatura publicada, van den Bekerom13 destaca la importancia de la tomografía computarizada (TC) para una medición precisa del tamaño del fragmento20 y la planificación quirúrgica. Asimismo, destaca que la estabilidad de la articulación la proporcionan los estabilizadores medial y lateral, más que la superficie articular8,9.
El abordaje posterolateral ofrece numerosas ventajas, como el uso de una única incisión para abordar tanto la fractura del peroné como la de la tibia, la posibilidad de realizar una reducción directa y anatómica (fig. 6), y una mayor cobertura de partes blandas. Si los resultados clínicos son peores en estas fracturas, es necesario reducir perfectamente tanto los maléolos medial y lateral, como el posterior, la superficie articular y la sindesmosis.
El componente intraarticular puede ser uno de los factores que empeora el pronóstico, incluso cuando el tamaño del fragmento es menor de un 25%. Por ello, la superficie articular debe ser reducida anatómicamente, siguiendo los principios básicos del tratamiento de las fracturas articulares. El maléolo posterior suele estar desplazado proximal y lateralmente21 y el periostio y callo pueden estar interpuestos en la fractura, por lo que la reducción indirecta es difícil. Huber22 demostró en su estudio que la reducción anatómica de la superficie articular se logra mejor a través de un abordaje directo, que a través de una reducción indirecta y fijación anteroposterior. La fijación anteroposterior con tornillos de rosca parcial puede resultar defectuosa por el paso de espiras a través del foco de fractura, lo que evita la compresión de la fractura12. Este abordaje permite una osteosíntesis más estable al insertar el tornillo de posterior a anterior, y además, permite suplementar la osteosíntesis con una placa antideslizante.
La estabilidad de la articulación se asegura con una reducción y fijación perfectas de los maléolos medial y lateral, en vez de reducir el fragmento posterior, como demostraron Raasch8 y Fitzpatrick et al.9. El mismo abordaje permite fijar tanto el fragmento posterior como el peroné. La placa antideslizante en peroné ofrece ciertas ventajas comparado con la placa lateral, como una fijación más fuerte23, menor necesidad de retirada de material y menores dehiscencias de herida24, pero también ciertas desventajas, principalmente la tendinopatía de los peroneos25, más frecuente cuando la placa se sitúa muy distal.
La lesión de la sindesmosis se ha relacionado clásicamente con las fracturas tipo C, pero pueden aparecer en otros tipos de fracturas, donde este fragmento supone una avulsión de la sindesmosis posterior. En las lesiones de la sindesmosis, un desplazamiento residual del peroné distal de más de 2mm conlleva peores resultados26, por lo que debe ser reducida perfectamente. Estas lesiones han sido tratadas habitualmente con una fijación transindesmal, lo cual tiene varias desventajas, como una relativa alta tasa de mal reducción evaluada con TC27, la necesidad de una segunda intervención para su retirada, rotura del tornillo o sinóstosis tibioperonea28. Pero la estabilidad de la sindesmosis puede lograrse también, en pacientes seleccionados, fijando el fragmento posterior, lo cual ha demostrado ser una fijación biomecánicamente más fuerte29 y al menos equivalente al tornillo transindesmal en cuanto a resultados funcionales30.
Una de las complicaciones inherentes al abordaje posterolateral es la lesión del nervio sural, complicación que no hemos observado en nuestra serie.
A pesar de ser una serie corta, los resultados clínicos obtenidos tanto clínicamente como radiológicamente son al menos iguales a los de otras series. El abordaje posterolateral nos permite conseguir una reducción anatómica de la superficie articular, con una fijación estable, buena cobertura de partes blandas, y una reducción anatómica de la sindesmosis, lo cual puede mejorar el resultado funcional de los pacientes que sufren estas fracturas.
Nivel de evidenciaNivel de evidencia IV.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.