Revisar los casos de discitis tratados en nuestra unidad en menores de 3 años.
Material y métodoAnálisis retrospectivo de los 10 casos de discitis en niños hospitalizados desde enero de 1998 a diciembre de 2010.
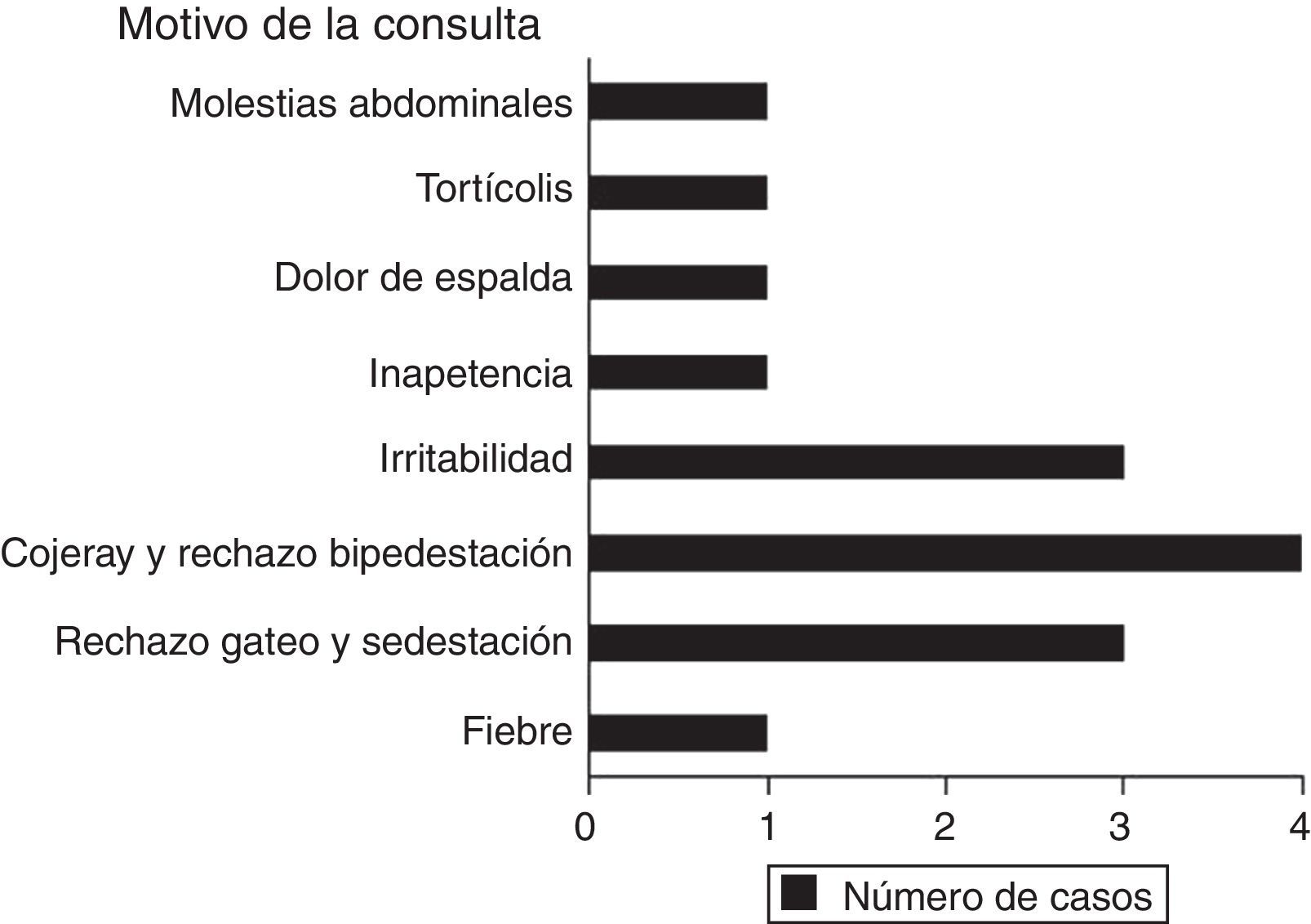
ResultadosEl nivel más afectado fue L5-S1 (4 casos), seguido de L4-L5 (3 casos). El motivo de consulta fue inespecífico, lo que llevó a un retraso en el diagnóstico de 3,7 semanas y un diagnóstico inicial erróneo en 7 casos. Los síntomas más frecuentes fueron rechazo a la sedestación (70%) y alteración o rechazo a la marcha (50%), con dolor a la palpación (80%) y rigidez en la zona afecta (70%). Todos los pacientes presentaron alteraciones analíticas inespecíficas y la radiología simple fue negativa en 6 casos. En 9 pacientes se les realizó una resonancia nuclear magnética (RNM) diagnóstica. Tras el tratamiento y un seguimiento medio de 24,2 meses todos los pacientes permanecen asintomáticos pero con secuelas radiológicas en el 80%.
DiscusiónLas discitis en niños menores de 3 años son difíciles de diagnosticar por la inespecificidad de la clínica y de los datos analíticos. La RNM es la prueba diagnóstica más concluyente. El tratamiento consiste en antibióticos e inmovilización con corsé, persistiendo alteraciones radiológicas durante años.
ConclusionesAnte un paciente menor de 3 años y la sospecha de discitis, se debería valorar realizar una RNM. Los pacientes evolucionan bien con tratamiento antibiótico e inmovilización, pero se debe de realizar seguimiento durante años para detectar posibles secuelas a medio o largo plazo.
Review of the cases of discitis treated in our unit in children under 3 years old.
Material and methodA retrospective medical record review was made of 10 cases with a diagnosis of discitis at discharge, in children hospitalized from January 1998 to December 2010.
ResultsThe most affected level was L5-S1 (4 cases), followed by L4-L5 (3 cases). The history at presentation was non-specific and caused a delay in the diagnosis of 3.7 weeks, and a wrong initial diagnosis in 7 patients. Most frequent symptoms were the refusal to sit (70%) and an alteration in gait or refusal to walk (50%), with pain at spinal palpation (80%), and stiffness (70%). All patients had unspecific laboratory test anomalies, and radiographs were normal in 6 patients. Magnetic resonance imaging (MRI) was performed on 9 patients and was diagnostic in all of them. All patients were treated and remain asymptomatic after a mean follow-up of 24.2 months, but radiographic abnormalities persist in 80% of them.
DiscussionThe diagnosis of discitis is difficult in patients under 3 years due to the absence of specific clinical and laboratory findings. Magnetic resonance is the tool of choice to make the diagnosis. Treatment consists of a combination of antibiotics and orthosis. Radiological abnormalities persist in the majority of cases.
ConclusionsIn patients under 3 years with the suspected diagnosis of discitis, MRI should be considered in the diagnosis of discitis. Symptoms resolve with antibiotics and immobilization. Because of the persistency of the radiographical abnormalities, a long-term period of follow-up is advised to detect long-term sequelae.
La discitis o espondilodiscitis en la edad pediátrica es una enfermedad poco frecuente1–9. Existe un pico de incidencia en los niños menores de 3 años y un segundo pico más pequeño en la adolescencia temprana3,8,9. La etiología de la discitis genera controversia y existen varias hipótesis sobre el origen o la causa de esta enfermedad que proponen una posible etiología infecciosa, traumática o una inflamación idiopática1–3,7,8,10,11.
Uno de los principales problemas de las discitis es el retraso en el diagnóstico1,8,12 debido a una sintomatología inespecífica y a que las alteraciones en la radiología simple tardan de 2 a 3 semanas en aparecer2,7,13,14. La discitis en los niños menores de 3 años es la más difícil de diagnosticar, ya que a las características anteriores se unen la dificultad de realizar una minuciosa historia clínica y la falta de cooperación para la exploración física en este rango de edad8. Por este motivo, muchos autores defienden que ante una alta sospecha clínica con un estudio de radiología simple adecuado (radiografía simple con proyecciones anteroposterior y lateral de la zona sospechosa) sin hallazgos patológicos, debería realizarse una resonancia nuclear magnética (RNM) de forma urgente para no demorar el inicio del tratamiento4,7,8,12,15. Las pruebas de laboratorio tampoco ofrecen una seguridad en el diagnóstico, ya que en muchas ocasiones los parámetros son normales o están solo discretamente elevados (leucocitos en sangre, proteína C reactiva [PCR] y la velocidad de sedimentación globular [VSG])1,5 y los hemocultivos o los cultivos de material obtenido por biopsia también son negativos en muchos casos (56-100% según las series)1,2,4,8,12.
Una vez establecido el diagnóstico de discitis debe iniciarse el tratamiento de forma precoz, que incluye reposo, inmovilización mediante un corsé y antibioterapia2,11,14. Algunos autores defienden que puede existir indicación quirúrgica, aunque en casos muy avanzados y muy seleccionados2,14,16.
El objetivo de este trabajo es revisar retrospectivamente los casos de discitis tratados en nuestra unidad durante un periodo de 13 años en niños menores de 3 años, con la intención de clarificar el diagnóstico y mejorar el manejo de estos pacientes.
Material y métodoRevisión retrospectiva de los casos de discitis en niños menores de 3 años atendidos en el periodo comprendido entre enero de 1998 y diciembre de 2010 en la unidad de ortopedia y traumatología infantil de nuestro hospital terciario. Se han atendido 10 casos de discitis en este periodo de 13 años.
Los datos analizados se han obtenido de la historia clínica de los pacientes. Se han recogido los datos epidemiológicos, el motivo de consulta, los síntomas que presentaron los pacientes, el tiempo de retraso en el diagnóstico desde el inicio de los síntomas, los diagnósticos erróneos que se produjeron antes de diagnosticar la discitis, los estudios analíticos que incluyen las cifras de leucocitos, PCR y VSG, el tratamiento que se siguió en cada uno de los casos y los datos de evolución tanto clínica como radiográfica. Las pruebas de imagen, radiografías simples y RNM, tanto del momento del diagnóstico como de los controles evolutivos, se han revisado con el programa informático utilizado en el hospital (IMPAX® v.6.4.0.4551; Agfa Healthcare Corporation, Greenville, South Carolina, EE. UU.).
A partir de los resultados obtenidos para cada parámetro analizado, se calcula la media aritmética y el error estándar de la media (EEM). En los datos no numéricos se ha calculado el porcentaje de los pacientes que presentan cada una de las características.
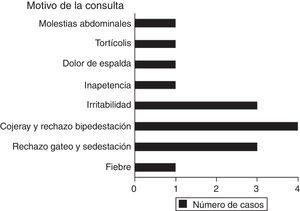
ResultadosDurante el periodo de 13 años estudiado se registraron 10 casos de discitis (tabla 1), 7 niños y 3 niñas, con una edad media de 19,5±2,9 meses (rango: 10-36 meses). El nivel más frecuentemente afectado fue L5-S1 (4 casos), seguido de L4-L5 (3 casos), L3-L4 (2 casos) y un caso de localización cervical (C2-C3). El motivo de consulta fue inespecífico (fig. 1) lo que llevó a un retraso en el diagnóstico de 3,7±0,6 semanas (rango: 1-8 semanas). El síntoma más frecuente fue el rechazo a la sedestación (70%), seguido de la alteración o rechazo a la marcha (50%). En la exploración física el 80% presentaban dolor a la palpación y el 70% rigidez en la zona afecta. Solo 3 pacientes presentaron un cuadro febril (temperatura mayor de 37,5°C). En 7 casos el diagnóstico inicial fue erróneo, siendo el más frecuente la sinovitis de cadera (4 casos), seguido de la artritis séptica de cadera, la contractura muscular y el granuloma eosinófilo; en los 3 casos restantes, el primer diagnóstico reflejado en la historia clínica sí que fue el de discitis.
Datos de los casos clínicos
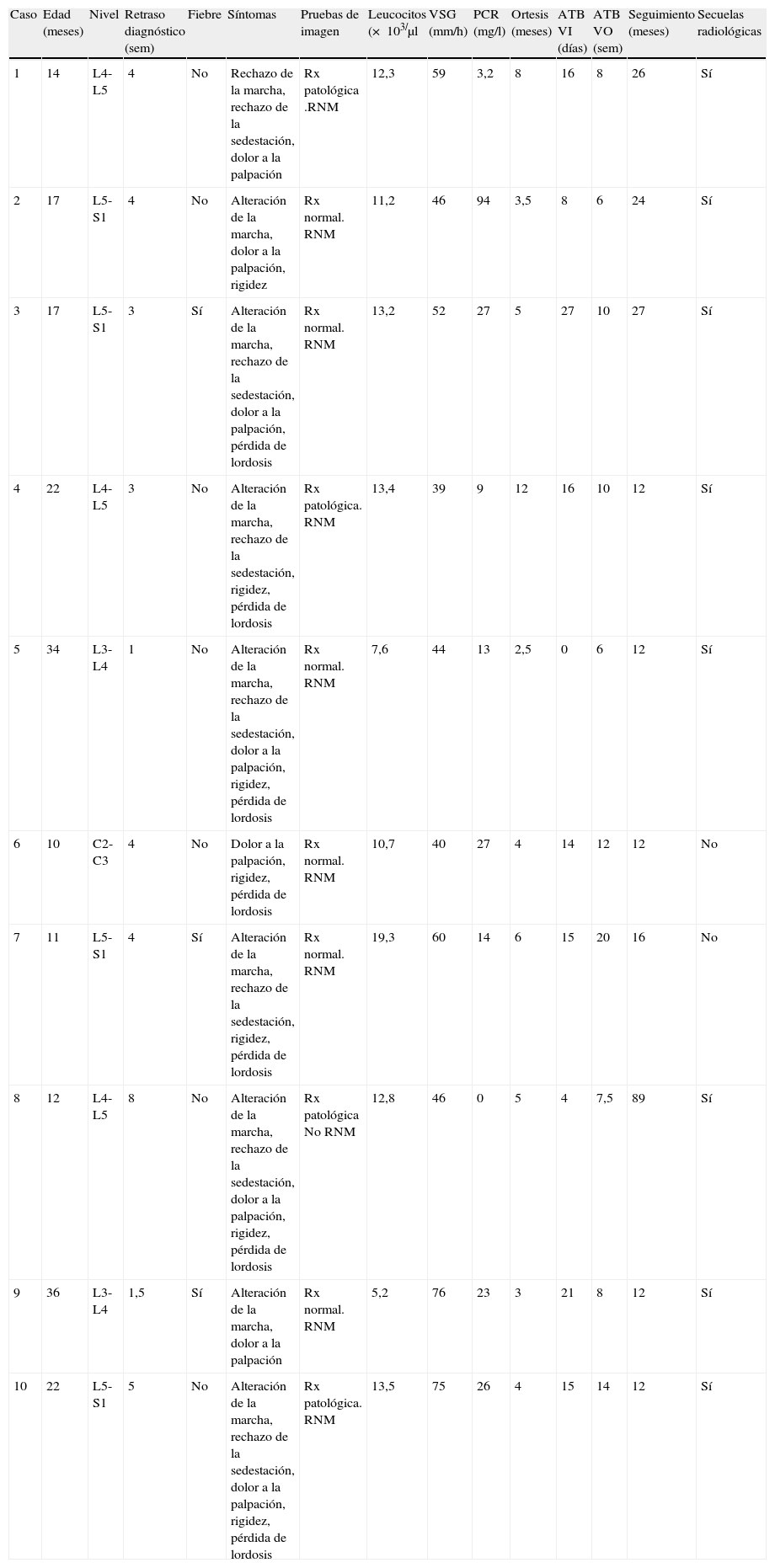
| Caso | Edad (meses) | Nivel | Retraso diagnóstico (sem) | Fiebre | Síntomas | Pruebas de imagen | Leucocitos (× 103/μl | VSG (mm/h) | PCR (mg/l) | Ortesis (meses) | ATB VI (días) | ATB VO (sem) | Seguimiento (meses) | Secuelas radiológicas |
| 1 | 14 | L4-L5 | 4 | No | Rechazo de la marcha, rechazo de la sedestación, dolor a la palpación | Rx patológica .RNM | 12,3 | 59 | 3,2 | 8 | 16 | 8 | 26 | Sí |
| 2 | 17 | L5-S1 | 4 | No | Alteración de la marcha, dolor a la palpación, rigidez | Rx normal. RNM | 11,2 | 46 | 94 | 3,5 | 8 | 6 | 24 | Sí |
| 3 | 17 | L5-S1 | 3 | Sí | Alteración de la marcha, rechazo de la sedestación, dolor a la palpación, pérdida de lordosis | Rx normal. RNM | 13,2 | 52 | 27 | 5 | 27 | 10 | 27 | Sí |
| 4 | 22 | L4-L5 | 3 | No | Alteración de la marcha, rechazo de la sedestación, rigidez, pérdida de lordosis | Rx patológica. RNM | 13,4 | 39 | 9 | 12 | 16 | 10 | 12 | Sí |
| 5 | 34 | L3-L4 | 1 | No | Alteración de la marcha, rechazo de la sedestación, dolor a la palpación, rigidez, pérdida de lordosis | Rx normal. RNM | 7,6 | 44 | 13 | 2,5 | 0 | 6 | 12 | Sí |
| 6 | 10 | C2-C3 | 4 | No | Dolor a la palpación, rigidez, pérdida de lordosis | Rx normal. RNM | 10,7 | 40 | 27 | 4 | 14 | 12 | 12 | No |
| 7 | 11 | L5-S1 | 4 | Sí | Alteración de la marcha, rechazo de la sedestación, rigidez, pérdida de lordosis | Rx normal. RNM | 19,3 | 60 | 14 | 6 | 15 | 20 | 16 | No |
| 8 | 12 | L4-L5 | 8 | No | Alteración de la marcha, rechazo de la sedestación, dolor a la palpación, rigidez, pérdida de lordosis | Rx patológica No RNM | 12,8 | 46 | 0 | 5 | 4 | 7,5 | 89 | Sí |
| 9 | 36 | L3-L4 | 1,5 | Sí | Alteración de la marcha, dolor a la palpación | Rx normal. RNM | 5,2 | 76 | 23 | 3 | 21 | 8 | 12 | Sí |
| 10 | 22 | L5-S1 | 5 | No | Alteración de la marcha, rechazo de la sedestación, dolor a la palpación, rigidez, pérdida de lordosis | Rx patológica. RNM | 13,5 | 75 | 26 | 4 | 15 | 14 | 12 | Sí |
PCR: proteína C reactiva; RNM: resonancia nuclear magnética (en todos los casos en los que se realizó fue diagnóstica); Rx: radiografía simple inicial; sem: semanas; VI: vía intravenosa; VO: vía oral; VSG: velocidad de sedimentación globular.
En todos los pacientes se encontraron alteraciones analíticas, cuenteo de leucocitos en sangre de 11,9±1,2×103/μl (rango: 5,2-19,3×103 leucocitos/μl), habiendo leucocitosis en el 80% de los pacientes, VSG elevada en todos los pacientes con unos valores de 53,7±4,3mm/h (rango: 39-76mm/h) y PCR elevada en el 80% de los pacientes con unas cifras de 23,6±8,4mg/l (rango: 0-94mg/l).
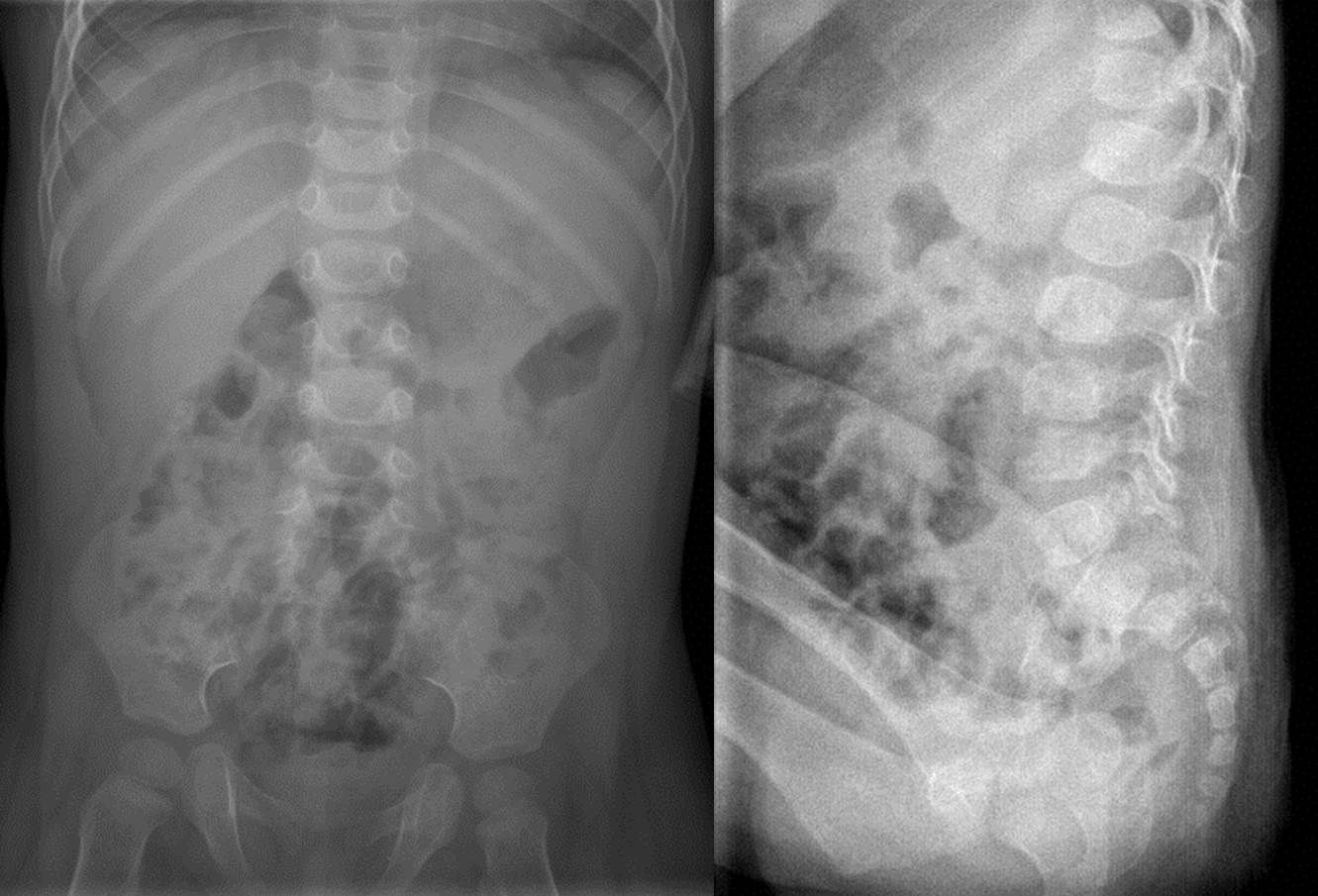
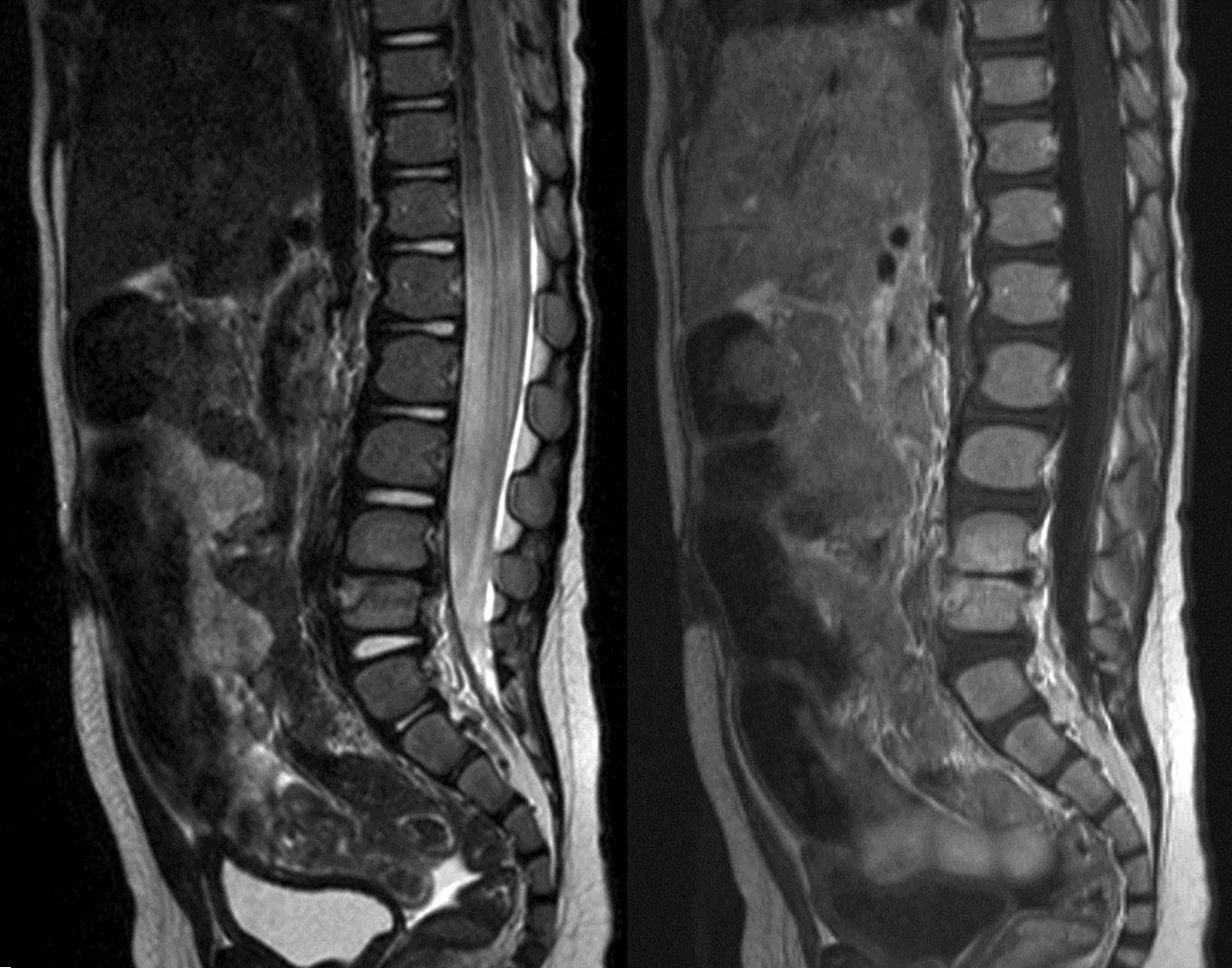
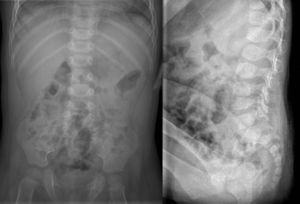
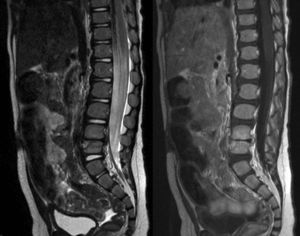
A todos los pacientes se les realizó un estudio radiográfico inicial (radiografía simple de la zona afecta con proyecciones anteroposterior y lateral) (fig. 2) siendo negativo en el 60% y a 9 de ellos una RNM (fig. 3) que fue diagnóstica en todos los casos (en un caso se consideró que con la imagen de radiografía simple y la clínica era suficiente para el diagnóstico de discitis) y demostró un absceso paravertebral en 6 de ellos.
El tratamiento consistió en antibioterapia durante 11,0±1,4 semanas (rango: 6-20 semanas), vía intravenosa durante 13,6±2,5 días (rango: 0-27 días) seguido (y en algún caso superpuesto) de antibioterapia vía oral 10,2±1,4 semanas (rango: 6-20 semanas), e inmovilización con ortesis 5,3±0,9 meses (rango: 3-12 meses). La mejoría clínica y analítica se consiguió a los 8,0±1,8 días (rango: 3-23 días) y a los 6,9±1,3 días (rango: 3-16 días), respectivamente.
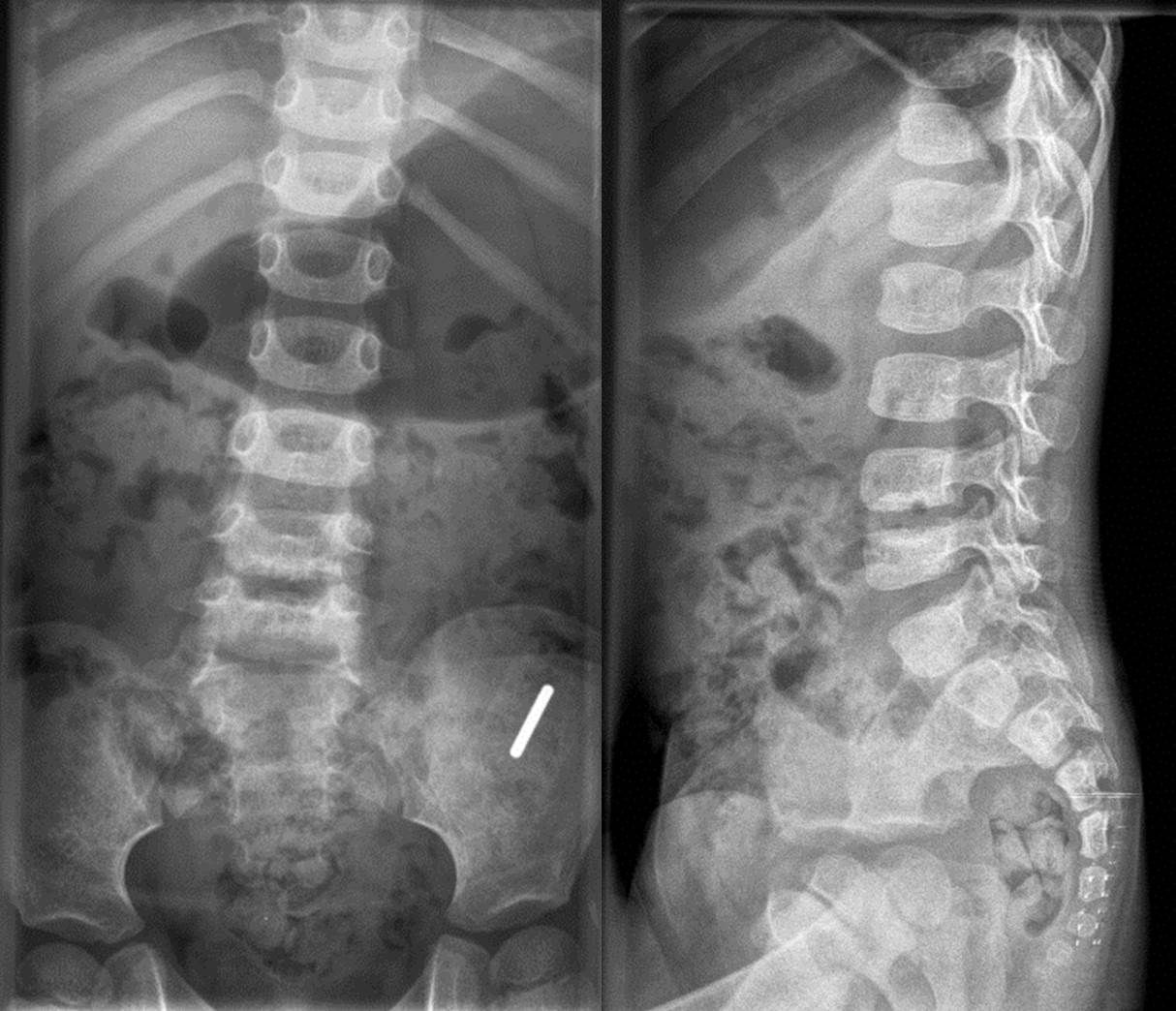
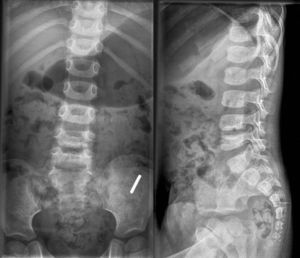
Tras un seguimiento de 24,2±7,5 meses (rango: 12-89 meses) todos los pacientes permanecen asintomáticos; sin embargo, en el 80% de los pacientes se han detectado alteraciones radiológicas residuales (esclerosis e irregularidad de los platillos vertebrales, osteofitos en los cuerpos vertebrales y disminución del espacio intervertebral) (fig. 4).
Radiografías simples, proyecciones anteroposterior y lateral de un paciente con una discitis L4-L5 realizadas a los 26 meses después del diagnóstico a la edad de 3 años y 4 meses (mismo paciente que el de las figuras 2 y 3). Se aprecia una disminución del espacio intervertebral, así como esclerosis del platillo superior e inferior.
La discitis en niños menores de 3 años, pese a ser la edad donde se presenta un pico de incidencia, sigue siendo una enfermedad poco frecuente, de presentación insidiosa, con síntomas inespecíficos, resultados en las pruebas de laboratorio poco concluyentes y que puede pasar desapercibida en las radiografías simples hasta no llevar unas semanas de evolución. Todas estas circunstancias pueden llevar a un retraso en el diagnóstico.
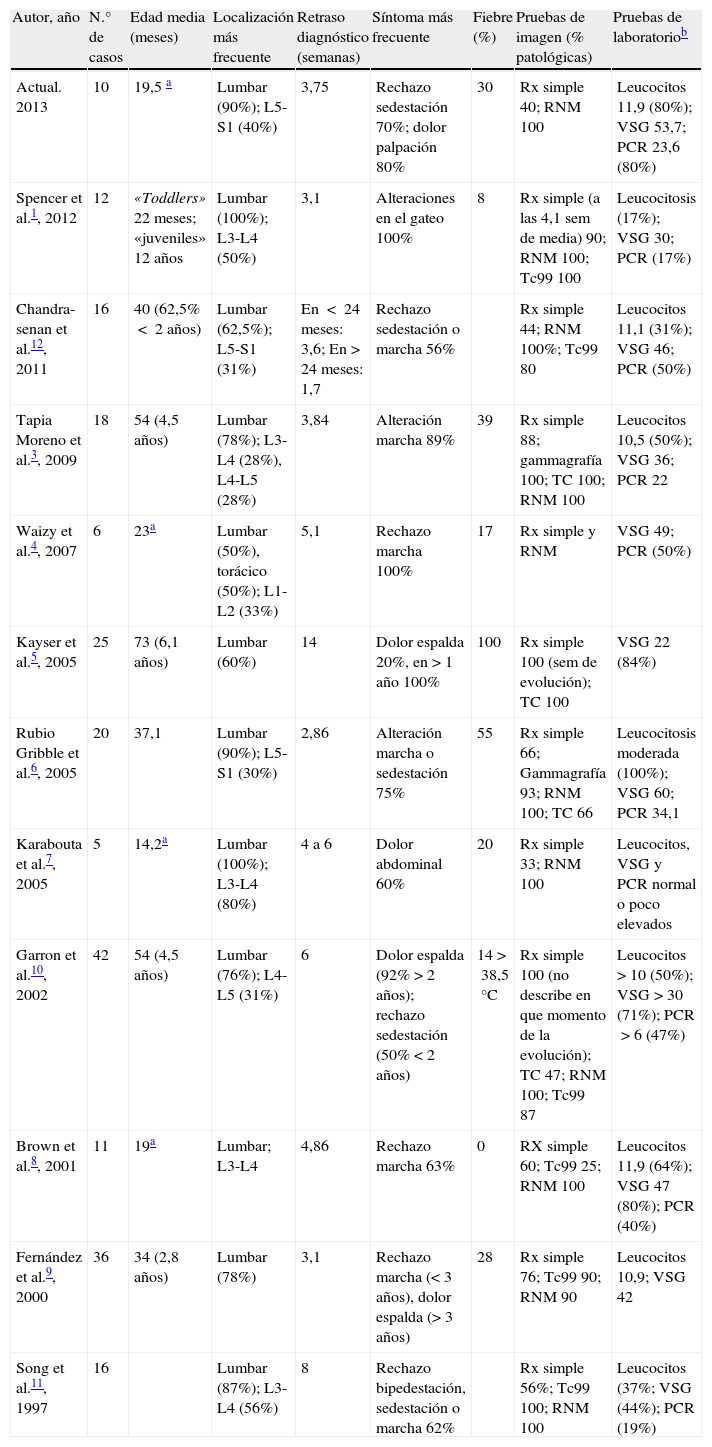
Presentamos una serie de 10 casos de discitis en los 13 años revisados. Para conseguir una mayor homogeneidad de los casos, hemos recogido en este estudio solo los casos de discitis en menores de 3 años. Hay pocas series publicadas (tablas 2 y 3) y menos aún si hacemos la diferenciación por la edad de presentación4,7,8. Aunque el número de casos incluidos en nuestra serie puede parecer pequeño, es comparable al que presentan otros estudios. Así, por ejemplo, considerando solo niños menores de 3 años, en la serie de Spencer y Wilson se recogen 8 casos durante un periodo de 18 años1, en la serie de Kayser et al. se recogen 10 en un periodo de 20 años5, o en la serie de Fernández et al. se recogen 29 casos durante un periodo de 19 años9. La edad media de nuestros pacientes es menor a la publicada por otros autores1,3,5,6,9,10,12; sin embargo es comparable a las series que recogen los casos de menores de 3 años1,4,7,8. La localización más frecuente es en la región lumbar en todas las series revisadas (tabla 2), aunque el nivel más frecuente varía de unas series a otras; al igual que en otras series6,12, en la nuestra el nivel más afectado fue L5-S1, aunque en otros estudios se ha localizado como nivel más afectado L3-L41,3,7,8,11.
Series de casos de discitis 1997-2013. Diagnóstico
| Autor, año | N.° de casos | Edad media (meses) | Localización más frecuente | Retraso diagnóstico (semanas) | Síntoma más frecuente | Fiebre (%) | Pruebas de imagen (% patológicas) | Pruebas de laboratoriob |
| Actual. 2013 | 10 | 19,5 a | Lumbar (90%); L5-S1 (40%) | 3,75 | Rechazo sedestación 70%; dolor palpación 80% | 30 | Rx simple 40; RNM 100 | Leucocitos 11,9 (80%); VSG 53,7; PCR 23,6 (80%) |
| Spencer et al.1, 2012 | 12 | «Toddlers» 22 meses; «juveniles» 12 años | Lumbar (100%); L3-L4 (50%) | 3,1 | Alteraciones en el gateo 100% | 8 | Rx simple (a las 4,1 sem de media) 90; RNM 100; Tc99 100 | Leucocitosis (17%); VSG 30; PCR (17%) |
| Chandra-senan et al.12, 2011 | 16 | 40 (62,5% < 2 años) | Lumbar (62,5%); L5-S1 (31%) | En < 24 meses: 3,6; En > 24 meses: 1,7 | Rechazo sedestación o marcha 56% | Rx simple 44; RNM 100%; Tc99 80 | Leucocitos 11,1 (31%); VSG 46; PCR (50%) | |
| Tapia Moreno et al.3, 2009 | 18 | 54 (4,5 años) | Lumbar (78%); L3-L4 (28%), L4-L5 (28%) | 3,84 | Alteración marcha 89% | 39 | Rx simple 88; gammagrafía 100; TC 100; RNM 100 | Leucocitos 10,5 (50%); VSG 36; PCR 22 |
| Waizy et al.4, 2007 | 6 | 23a | Lumbar (50%), torácico (50%); L1-L2 (33%) | 5,1 | Rechazo marcha 100% | 17 | Rx simple y RNM | VSG 49; PCR (50%) |
| Kayser et al.5, 2005 | 25 | 73 (6,1 años) | Lumbar (60%) | 14 | Dolor espalda 20%, en >1 año 100% | 100 | Rx simple 100 (sem de evolución); TC 100 | VSG 22 (84%) |
| Rubio Gribble et al.6, 2005 | 20 | 37,1 | Lumbar (90%); L5-S1 (30%) | 2,86 | Alteración marcha o sedestación 75% | 55 | Rx simple 66; Gammagrafía 93; RNM 100; TC 66 | Leucocitosis moderada (100%); VSG 60; PCR 34,1 |
| Karabouta et al.7, 2005 | 5 | 14,2a | Lumbar (100%); L3-L4 (80%) | 4 a 6 | Dolor abdominal 60% | 20 | Rx simple 33; RNM 100 | Leucocitos, VSG y PCR normal o poco elevados |
| Garron et al.10, 2002 | 42 | 54 (4,5 años) | Lumbar (76%); L4-L5 (31%) | 6 | Dolor espalda (92%>2 años); rechazo sedestación (50%<2 años) | 14 >38,5°C | Rx simple 100 (no describe en que momento de la evolución); TC 47; RNM 100; Tc99 87 | Leucocitos >10 (50%); VSG>30 (71%); PCR>6 (47%) |
| Brown et al.8, 2001 | 11 | 19a | Lumbar; L3-L4 | 4,86 | Rechazo marcha 63% | 0 | RX simple 60; Tc99 25; RNM 100 | Leucocitos 11,9 (64%); VSG 47 (80%); PCR (40%) |
| Fernández et al.9, 2000 | 36 | 34 (2,8 años) | Lumbar (78%) | 3,1 | Rechazo marcha (<3 años), dolor espalda (>3 años) | 28 | Rx simple 76; Tc99 90; RNM 90 | Leucocitos 10,9; VSG 42 |
| Song et al.11, 1997 | 16 | Lumbar (87%); L3-L4 (56%) | 8 | Rechazo bipedestación, sedestación o marcha 62% | Rx simple 56%; Tc99 100; RNM 100 | Leucocitos (37%; VSG (44%); PCR (19%) |
PCR: proteína C reactiva; RNM: resonancia nuclear magnética; Rx simple: radiografías simples; TC: tomografía computarizada; Tc99: tomografía computarizada con tecnecio 99m; VSG: velocidad de sedimentación globular.
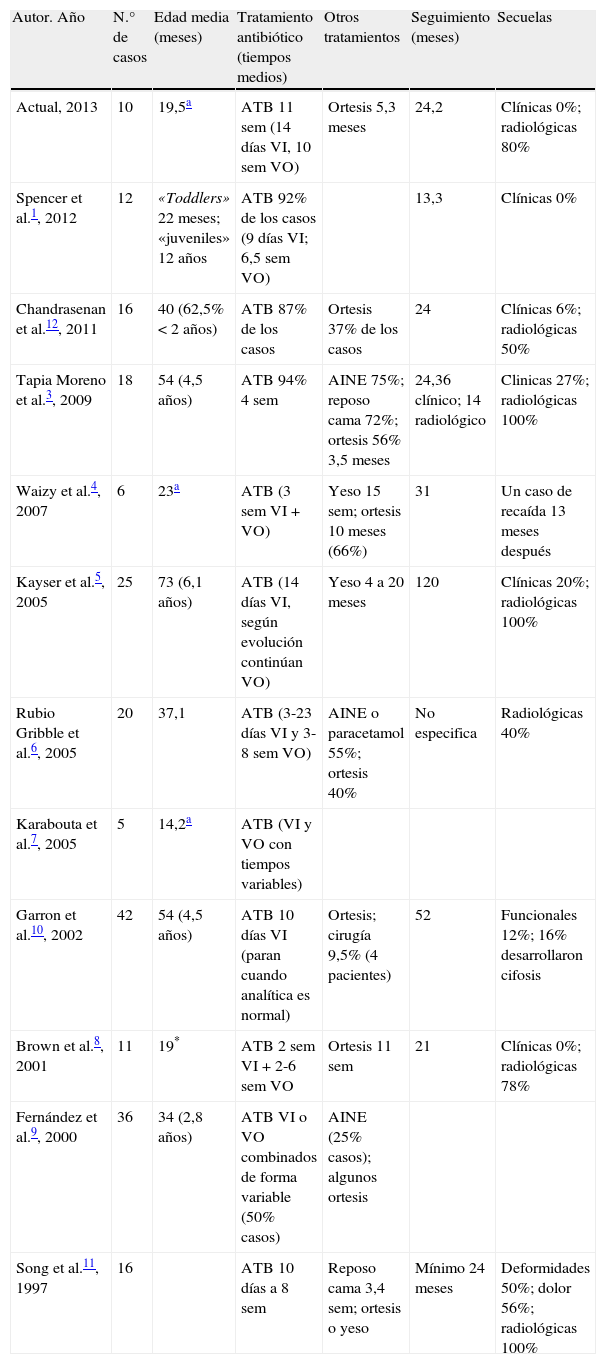
Series de casos de discitis 1997-2013. Tratamiento, seguimiento y secuelas
| Autor. Año | N.° de casos | Edad media (meses) | Tratamiento antibiótico (tiempos medios) | Otros tratamientos | Seguimiento (meses) | Secuelas |
| Actual, 2013 | 10 | 19,5a | ATB 11 sem (14 días VI, 10 sem VO) | Ortesis 5,3 meses | 24,2 | Clínicas 0%; radiológicas 80% |
| Spencer et al.1, 2012 | 12 | «Toddlers» 22 meses; «juveniles» 12 años | ATB 92% de los casos (9 días VI; 6,5 sem VO) | 13,3 | Clínicas 0% | |
| Chandrasenan et al.12, 2011 | 16 | 40 (62,5%<2 años) | ATB 87% de los casos | Ortesis 37% de los casos | 24 | Clínicas 6%; radiológicas 50% |
| Tapia Moreno et al.3, 2009 | 18 | 54 (4,5 años) | ATB 94% 4 sem | AINE 75%; reposo cama 72%; ortesis 56% 3,5 meses | 24,36 clínico; 14 radiológico | Clinicas 27%; radiológicas 100% |
| Waizy et al.4, 2007 | 6 | 23a | ATB (3 sem VI+ VO) | Yeso 15 sem; ortesis 10 meses (66%) | 31 | Un caso de recaída 13 meses después |
| Kayser et al.5, 2005 | 25 | 73 (6,1 años) | ATB (14 días VI, según evolución continúan VO) | Yeso 4 a 20 meses | 120 | Clínicas 20%; radiológicas 100% |
| Rubio Gribble et al.6, 2005 | 20 | 37,1 | ATB (3-23 días VI y 3-8 sem VO) | AINE o paracetamol 55%; ortesis 40% | No especifica | Radiológicas 40% |
| Karabouta et al.7, 2005 | 5 | 14,2a | ATB (VI y VO con tiempos variables) | |||
| Garron et al.10, 2002 | 42 | 54 (4,5 años) | ATB 10 días VI (paran cuando analítica es normal) | Ortesis; cirugía 9,5% (4 pacientes) | 52 | Funcionales 12%; 16% desarrollaron cifosis |
| Brown et al.8, 2001 | 11 | 19* | ATB 2 sem VI+2-6 sem VO | Ortesis 11 sem | 21 | Clínicas 0%; radiológicas 78% |
| Fernández et al.9, 2000 | 36 | 34 (2,8 años) | ATB VI o VO combinados de forma variable (50% casos) | AINE (25% casos); algunos ortesis | ||
| Song et al.11, 1997 | 16 | ATB 10 días a 8 sem | Reposo cama 3,4 sem; ortesis o yeso | Mínimo 24 meses | Deformidades 50%; dolor 56%; radiológicas 100% |
AINE: antiinflamatorio no esteroideo; ATB: antibioterapia; sem: semanas; VI: vía intravenosa: VO: vía oral.
Los motivos de consulta son muy variados (fig. 1), lo que unido a la dificultad de los pacientes (niños menores de 3 años) de explicar lo que les sucede8, a la sintomatología inespecífica que presentan (rechazo de la sedestación o de la marcha)3,4,6,8–12 y a los resultados poco concluyentes de las pruebas complementarias, hacen que el diagnóstico inicial sea muy complicado, muchas veces erróneo (70% de los pacientes de nuestra serie), lo que conlleva un retraso en el diagnóstico de discitis, que es uno de los grandes problemas de esta enfermedad1,8,12,17. No debemos dejar de explorar la espalda a pacientes con clínica inespecífica porque, aunque la sintomatología sea de rechazo de la marcha o de la sedestación, o incluso de sintomatología abdominal7, muchos de ellos sí que presentan un dolor selectivo a la palpación de los niveles vertebrales afectados (80% de nuestros pacientes) o una rigidez en la movilidad del raquis3–5,10. En nuestra serie, el retraso en el diagnóstico fue de 3,7 semanas, que se encuentra dentro del rango de retraso medio en el diagnóstico de las series analizadas (2,86-14 semanas) (tabla 2). Es importante eliminar la idea de que el diagnóstico de discitis está asociado a fiebre (en nuestra serie solo el 30% de los pacientes la presentaron) porque, aunque en alguna serie se ha descrito que la fiebre se encuentra presente en el 100% de los pacientes5, en la mayoría de las series el porcentaje de pacientes con fiebre está por debajo del 50% o llega incluso a ser del 0% (tabla 2)1,3,4,7–10.
Nuestros pacientes presentaron leucocitosis moderada en el 80% de los casos, cifras discretamente elevadas de VSG en todos los pacientes y una pequeña elevación de la PCR en el 80% de los casos. Esta discreta elevación de los parámetros analíticos se repite en todas las series estudiadas (tabla 2) y, aunque puede servir a la hora de monitorizar la respuesta de los pacientes al tratamiento, no permite realizar un diagnóstico definitivo o descartar un diagnóstico de sospecha1,2,5,14.
Respecto a las pruebas de imagen, la discitis provoca una disminución de la altura del disco intervertebral que es visible en las radiografías simples a las 2 o 3 semanas de evolución2,7,13,14, por lo que la radiología simple no es fiable para realizar un diagnóstico precoz (solo el 40% de radiografías simples iniciales fueron patológicas en nuestra serie). Las series que presentan una alteración en la radiología simple en el 100% de los casos son las que presentan un mayor retraso en el diagnóstico5 o las que consideran la radiografía simple patológica, pero no necesariamente en el momento del diagnóstico1,10,11. Se han utilizado diversas pruebas de imagen para intentar confirmar el diagnóstico, pero a día de hoy parece existir unanimidad en que la RNM es la prueba de imagen de elección para el diagnóstico de discitis, ya que tiene una tasa de diagnóstico próxima al 100% de los casos1,3,6–12,15. En nuestra serie, la RNM fue la prueba de imagen que confirmó el diagnóstico en 9 de los 10 casos (en 6 de estos 9 casos la radiografía simple fue normal y en 3 casos fue patológica pero se consideró que la RNM era necesaria para confirmar el diagnóstico) y solo en uno de los 10 casos la radiografía simple inicial patológica fue considerada suficiente para diagnosticar la discitis sin necesidad de realizar una RNM (coincide con el caso de nuestra serie con un mayor retraso diagnóstico, 8 semanas) (tabla 1). Por tanto, en nuestra experiencia, la RNM ha sido la prueba diagnóstica decisiva para realizar o confirmar el diagnóstico precoz de discitis.
Aunque no existe un protocolo de tratamiento establecido de forma unánime, la mayoría de los autores están de acuerdo en la utilización de antibioterapia (con distintos antibióticos, vía oral y/o intravenosa, aunque existen diferencias en la duración del tratamiento)2,14, reposo, utilización de sistemas de inmovilización (yeso u ortesis) y, en algunos casos, tratamiento con antiinflamatorios no esteroideos (tabla 3). Aunque exista controversia sobre la etiología de la discitis, ya que se ha sugerido una posible etiología infecciosa, traumática o una inflamación idiopática1–3,7,8,10,11, en nuestra experiencia, con la antibioterapia, la evolución ha sido favorable en todos los casos. Los mismos autores que cuestionan la etiología infecciosa incluyen antibióticos en el tratamiento de todos o la mayoría de sus pacientes1–3,7,8,10,11. En nuestro centro, tras valorar la evolución de los diferentes casos, se ha establecido el tratamiento con un antibiótico de amplio espectro (amoxicilina-ácido clavulánico en la mayoría de los casos) vía intravenosa durante al menos 7 días o hasta el momento en que los parámetros analíticos se han normalizado, que se continúa por vía oral hasta completar al menos 3 meses de tratamiento. Utilizamos los antiinflamatorios no esteroideos como tratamiento sintomático según cada caso. En todos los casos utilizamos una ortesis para el tratamiento del dolor y de la rigidez e inmovilización del espacio vertebral que sufre un proceso infeccioso y/o inflamatorio durante un tiempo mínimo de 3 meses.
Aunque la evolución clínica es generalmente muy buena, con una adecuada respuesta al tratamiento (mejoría clínica y analítica a los 8 y 6,9 días de media respectivamente en nuestra serie), se han observado secuelas en los seguimientos a medio y largo plazo, con tasas pequeñas de secuelas funcionales o clínicas, pero existiendo tasas importantes de secuelas radiológicas (esclerosis de los platillos vertebrales y disminución del espacio intervertebral)3,5,8,11 (tabla 3), lo que hace que nos planteemos la necesidad de un seguimiento a más largo plazo en nuestros pacientes.
Este trabajo presenta las limitaciones propias de un estudio retrospectivo, siendo además una serie con un número relativamente reducido de pacientes y que han sido atendidos a lo largo de 13 años, por lo que existe una cierta heterogeneidad en el enfoque diagnóstico y en el tratamiento utilizado.
En conclusión, debemos estar atentos ante un paciente menor de 3 años que presente una clínica inespecífica, unas pruebas de laboratorio poco concluyentes y normalidad en la radiología simple. Debemos realizar una exploración completa del raquis en todos los pacientes con rechazo o alteración de la marcha o de la sedestación. Ante la sospecha clínica de discitis y con una radiografía simple sin hallazgos patológicos, la RNM sería la prueba de elección para el diagnóstico precoz y permitiría confirmar el diagnóstico e iniciar el tratamiento de forma precoz. La aparición de alteraciones radiológicas en los controles evolutivos a los 2 años hace que nos planteemos la necesidad de un seguimiento a más largo plazo para estudiar si estas secuelas se autolimitan o por el contrario progresan con el tiempo, pudiendo provocar algún problema en la edad adulta.
Nivel de evidenciaNivel de evidencia IV.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de intereses.