El linfoma no Hodgkin (LNH) ocupa el segundo lugar en frecuencia entre las neoplasias vinculadas con el sida, los senos maxilares, la cavidad nasal y el seno etmoidal son los sitios más comunes (33%). Aproximadamente el 3% de los casos definidos como sida presentan LNH en el inicio del curso de infección por VIH. Los LNH parecen el resultado de una proliferación incontrolada de precursores linfoides inmaduros que han perdido la capacidad de diferenciarse y que se acumulan progresivamente en el huésped. La mayoría de pacientes tienen conteo relativamente bajo de células CD4 (100-200 células/mm3). El VIH generalmente infecta a los linfocitos T, cuya pérdida de la función reguladora lleva a una hipergamaglobulinemia e hiperplasia policlonal de células B. El tratamiento de los LNH de cabeza y cuello normalmente consiste en radioterapia, quimioterapia y cirugía o una combinación de éstas.
Cuando existen lesiones primarias en tejidos blandos orales, son generalmente asintomáticas, de carácter relativamente blando, aparecen como un aumento de volumen difuso y afectan principalmente mucosa yugal, encía y porción posterior del paladar duro.
Non-Hodgkin lymphoma (NHL) is the second most common AIDS-related malignancy. The maxillary sinuses, nasal cavity and ethmoid sinus are the most common sites of NHL (33%). In about 3% of cases defined as AIDS, NHL is present at the start of the course of HIV infection. NHL seems to result from uncontrolled proliferation of immature lymphoid precursors that have lost the ability to differentiate and thus accumulate progressively in the host. Most patients have a relatively low CD4 cell count (100-200 cells/mm3). HIV often infects T lymphocytes and the loss of T-cell regulatory function leads to hypergammaglobulinemia and polyclonal B-cell hyperplasia The treatment of head and neck NHL usually involves radiation, chemotherapy and surgery or a combination thereof.
Primary NHL lesions in the oral soft tissues are usually asymptomatic, relatively soft in consistency, and appear as a diffuse increase in volume that affects mainly the buccal mucosa, gums and posterior portion of the hard palate.
El linfoma no Hodgkin (LNH) ocupa el segundo lugar en frecuencia entre las neoplasias vinculadas con el sida, tras el sarcoma de Kaposi. Los LNH asociados a VIH suelen ser extranodales; sus áreas de afectación principales son sistema nervioso central (SNC), médula ósea, íleo, anillo de Waldeyer y cavidad oral, ano-recto, estómago y colon1.
Los linfomas originados en la cavidad bucal constituyen no más del 5% de las enfermedades malignas que afectan a la misma. Los senos maxilares, la cavidad nasal y el seno etmoidal son los sitios más comunes (33%) con una sobrevida de 5 años2.
La sintomatología más frecuente consiste en disfonía, disfagia, disnea, linfoadenopatías cervicales, obstrucción nasal, diferentes síntomas otológicos y pérdida de peso. Hasta 25% de los pacientes presentan compromiso hepático y, aunque solo el 5% de los pacientes tienen compromiso de la médula ósea en el momento del diagnóstico, la pancitopenia se agrava por el VIH y la mielotoxicidad de la quimioterapia3.
Hoy en día existen 3 condiciones malignas que en la actualidad son consideradas como definitorias del sida, ellas son: el sarcoma de Kaposi, el linfoma no Hodgkin (LNH) y el cáncer cérvico uterino4.
Aproximadamente el 3% de los casos definidos como sida presentan LNH en el inicio del curso de infección por VIH, pero generalmente son de aparición más tardía y es la causa de muerte aproximadamente en el 16% de los casos2.
La patogenia del linfoma no Hodgkin en pacientes con VIH es multifactorial. Se propone que puede estar mediada por estimulación aumentada de los linfocitos B inducida por agentes infecciosos como el virus de Epstein-Barr, el VIH y otros que liberan factores de crecimiento y citocinas de manera continua promoviendo la proliferación de células B3.
Los LNH parecen el resultado de una proliferación incontrolada de precursores linfoides inmaduros que han perdido la capacidad de diferenciarse y que se acumulan progresivamente en el huésped. Se trata de una proliferación clonal. En algunos casos de los diferentes subtipos de LNH, se encuentran translocaciones cromosómicas y relación con la infección por virus de Epstein-Barr5.
Los linfomas difusos comprenden el 40% de los LNH, su aparición es más frecuente en hombres que en mujeres de mediana edad y entre los blancos más que en los negros a mayor edad. Los linfomas foliculares, que comprenden el 20% de los LNH, son más comunes en blancos y tienen igual incidencia entre ambos sexos (tabla 1). La mayoría de los casos nuevos corresponde a tumores de grado intermedio (50%), seguidos por los de grado bajo (30%) y alto grado (10%)6.
Clasificación histológica para linfoma no Hodgkin7
| De bajo grado |
| A. Linfoma maligno linfocítico pequeño |
| B. Linfoma maligno folicular de células pequeñas hendidas predominantes: |
| - áreas difusas |
| - esclerosis |
| C. Linfoma maligno folicular mixto de células pequeñas hendidas y grandes: |
| - áreas difusas |
| - esclerosis |
| De grado intermedio |
| A. Linfoma maligno folicular de células grandes predominantes: |
| - áreas difusas |
| - esclerosis |
| B. Linfoma maligno difuso de células pequeñas hendidas |
| C. Linfoma maligno difuso mixto, células pequeñas y grandes: |
| - esclerosis |
| - componente epitelioide |
| D. Linfoma maligno difuso de células grandes: |
| - hendidas |
| - no hendidas |
| - esclerosis |
| De alto grado |
| A. Linfoma maligno de células grandes, inmunoblástico: -plasmocitoide. |
| - de células claras |
| - polimorfo |
| - componente epitelioide |
| B. Linfoma maligno linfoblástico: |
| - células convolutadas |
| - células no convolutadas |
| C. Linfoma maligno de células no hendidas: |
| - Burkitt |
| - áreas foliculares |
Los estudios realizados sobre el tratamiento del linfoma no Hodgkin relacionado con sida sugieren que la utilización de poliquimioterapia (CHOP: ciclofosfamida, doxorrubicina, vincristina y prednisona o CDE: ciclofosfamida, doxorrubicina y etopósido) concomitantemente con la terapia antirretroviral altamente activa tiene mejores resultados en la supervivencia, de 48 a 60%, hasta dos años.
La asociación de rituximab a los dos esquemas de quimioterapia (CHOP y CDE) mejora la supervivencia hasta 80%, aunque su uso puede influir en el desarrollo de otras enfermedades oportunistas y en el aumento de la mortalidad.
El riesgo de que un paciente infectado por el virus de inmunodeficiencia humana (VIH) desarrolle un cáncer aumenta con el deterioro progresivo del sistema inmunológico8.
Su incidencia es mucho menor en los niños que en los adultos y tienen un patrón de localización geográfica particular cuando se presentan en formas endémicas en países en desarrollo, de donde ha surgido la hipótesis de una asociación directa con el virus del Epstein Barr9.
El riesgo de aparición de malignidad que tienen los pacientes con VIH es indicado por el papel inmunosupresor del virus. El mecanismo de esta asociación no es claro; sin embargo, algunos reportes sugieren que el desarrollo tumoral en los pacientes con sida está asociado con una falla en el control de la replicación viral, a nivel intracelular, de unos genes virales persistentes10.
La mayoría de pacientes tienen conteo relativamente bajo de células CD4 (100-200 células/mm3); sin embargo, el solo conteo de CD4 no es un determinante absoluto de riesgo para desarrollar un tumor, debido a que los infectados por VIH pueden desarrollar un cáncer cuando su conteo de CD4 está solo moderadamente disminuido8.
Cuando el LNH tiene localización en los maxilares es debido en general a una diseminación de la enfermedad y muy raramente como proceso primario (tabla 2). La localización más frecuente del LNH oral corresponde según la literatura a las amígdalas, paladar, mucosa bucal, lengua, piso de boca y región retromolar, en orden decreciente, ocupando tejidos blandos y pasar por contigüidad al hueso, generalmente en el caso de localización de encía y hueso alveolar maxilar o mandibular o viceversa. De afectar al tejido óseo y tratarse de un paciente dentado, las piezas dentarias sufren movilidad y rizolisis2. En general, las manifestaciones orales del linfoma no-Hodgkin ocurren secundarias a una diseminación de la enfermedad a través del organismo2,11.
Características clínicas según el grupo de LNH (linfoma no-Hodgkin)
| GRUPO DE LNH | CARACTERISTICA CLÍNICAS |
| Linfoma linfoblásticoDe células T (fenotipo timocito)De precursores de células B | Masa en mediastino anterior con adenopatía torso superiorMasa cutánea y masa en ganglios linfáticos aislados |
| LNH de células pequeñas no-hendidasDe células B (sIg+) | Masas abdominales gastrointestinales o en anillo de Waldeyer |
| LNH de grandes célulasDe células grandes hendidasInmunoblástico (de células B)Anaplásico de grandes células T | Mediastino, hueso y no hendidas (T o B)Abdominal, anillo de WaldeyerPiel, ganglios y hueso (Ki+ o CD30++) |
Cuando existen lesiones primarias en tejidos blandos orales, son generalmente asintomáticas, de carácter relativamente blando, aparecen como un aumento de volumen difuso y afectan principalmente mucosa yugal, encía y porción posterior del paladar duro. La lesión puede ser eritematosa o violácea y puede estar o no ulcerada12.
Si el hueso es la localización primaria, la pérdida de hueso alveolar y movilidad dental son los signos principales. Dolor, hinchazón, adormecimiento del labio y fractura patológica también pueden asociarse a lesiones óseas. Puede causar expansión ósea que eventualmente perfora la cortical y produce extrusión de la lesión a tejidos blandos13.
A partir de los 75 años la mayoría de los linfomas se citan como inmunoblásticos. Se citan como otros factores asociados con la sobrevida a la relación con el uso de drogas, pobre estado general, historia de drogadicción intravenosa por más de 35 años, disminución del recuento de células CD4 por debajo de 100/dl y aumento de la enzima lactadeshidrogenasa (LDH)14.
El tratamiento de los LNH de cabeza y cuello normalmente consiste en radioterapia, quimioterapia y cirugía o una combinación de éstas. El tratamiento básico lo constituye la quimioterapia. El esquema clásico CHOP (ciclofosfamida, adriamicina, vincristina y prednisona), aún sigue siendo satisfactorio. Se puede sustituir la adriamicina por mitoxantrone, teniendo así el esquema CNOP15.
El VIH generalmente infecta a los linfocitos T, cuya pérdida de la función reguladora lleva a una hipergamaglobulinemia e hiperplasia policlonal de células B. Las células B no representan el blanco de la infección del VIH. Es el virus conocido como Epstein-Barr (EBV, por sus siglas en inglés), en cambio, el que se piensa que es al menos un cofactor en la etiología de algunos de estos linfomas. El genoma del EBV se ha detectado en diversos números de pacientes con linfomas relacionados con el sida; el análisis molecular indica que las células fueron infectadas antes de que empezara la proliferación clonal15.
El diagnóstico del sida precede el inicio del LNH en aproximadamente 57% de los pacientes, pero en un 30%, el diagnóstico del sida se hace en el momento del diagnóstico del LNH y la reacción positiva al VIH14,16.
El individuo con linfoma agresivo que está infectado por el VIH se presenta generalmente con enfermedad en estadio avanzado que suele ser extraganglionar. El pronóstico de los pacientes con linfoma relacionado con el sida ha estado relacionado con el estadio (grado de la enfermedad, afección extra ganglionar y afección de la médula ósea), la gravedad de la inmunodeficiencia subyacente (medida por el conteo de linfocitos CD4 en la sangre periférica), el nivel funcional y el diagnóstico previo del sida (historia clínica de infección oportunista o sarcoma de Kaposi). Los pacientes con linfoma primario del SNC (LPSNC) relacionado con el sida parecen tener una enfermedad subyacente relacionada con el VIH más grave que los pacientes con linfoma sistémico. Los estadios I y II abarcan el 35-40% de LNH y son de pronóstico favorable (supervivencia de 95%); los estadios III y IV son de pronóstico desfavorable (la supervivencia en estadio III es de 75% y en estadio IV algo menor, sobre todo si está afectado el SNC). En un análisis con múltiples variables, los factores relacionados con la disminución de la supervivencia fueron edad mayor de 35 años, historia de uso de drogas intravenosas, enfermedad en estadio III o IV y recuentos de CD4 menores de 100 células por mm35,11,16.
Caso clínicoPaciente masculino, de 27 años de edad, de ocupación enfermero, soltero, sin antecedentes heredofamiliares, refiere ser heterosexual con antecedentes de relaciones homosexuales.
Inicia padecimiento en septiembre de 2007, con dolor en faringe, descarga nasal, que cedió al uso de antibioticoterapia, recaída dolorosa a los 2 meses posteriores, fiebre ocasional de aproximadamente 1 vez por semana, acude al médico particular en mes de diciembre 2007, donde se estudia y se da como hallazgo diagnostico de VIH sida en estadio 3C e inicia tratamiento retroviral.
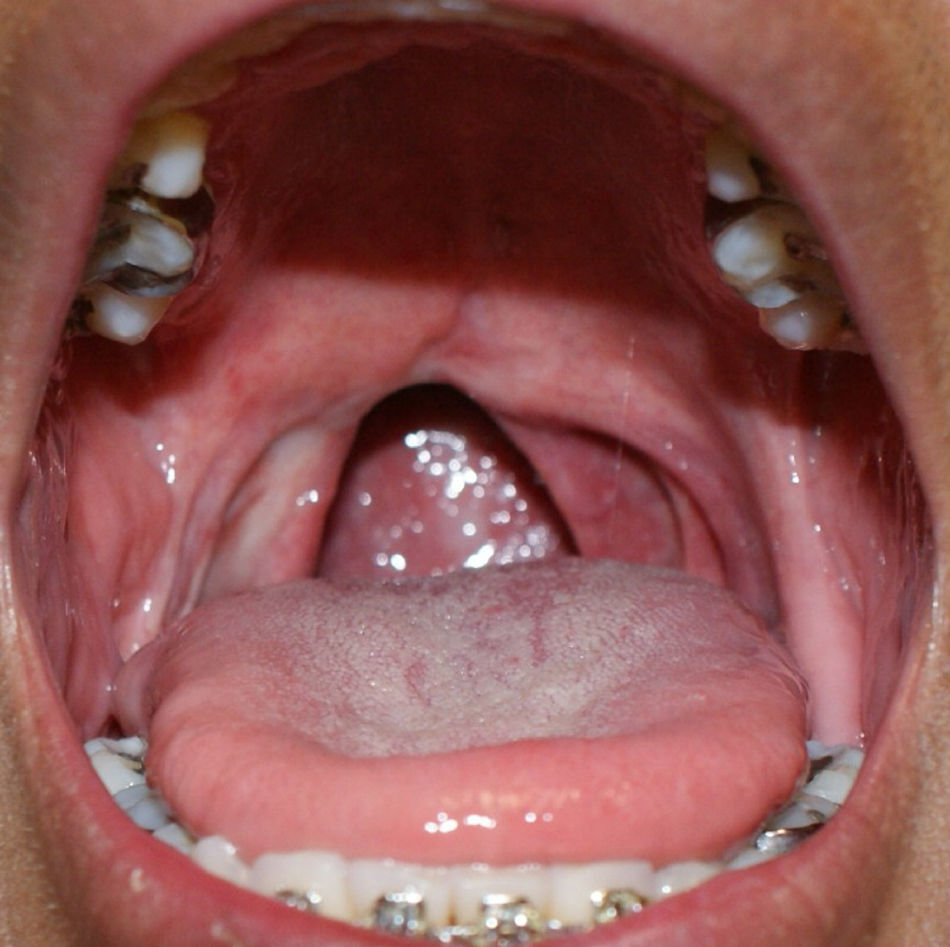
En mayo de 2008 refiere presentar voz nasal, en la revisión clínica se observo defecto en velo de paladar blando en la región posterior que rebasa línea media y se extiende a orofaringe y pilar amigdalino anterior dependiente a tumoración, mucosa eritematosa, perdida de úvula, fondo necrótico con sangrado al contacto, candidiasis oral, gingivo estomatitis generalizada por uso de aparatología fija para alineación dental (fig. 1). El resultado histopatológico de biopsia incisional reporto linfoma de pronóstico reservado, a mediano plazo para la vida y la función.
El resultado del informe histopatológico de lesión de nasofaringe reporto «abundantes áreas de necrosis y células pleomórficas en mantos con inflamación intensa. Dichas células presentan atipia acentuada y sugieren linfoma, sin embargo, las zonas de necrosis no hacen apto el tejido para realizar reacciones de inmunohistoquímica». En la tinción por inmunohistoquímica el informe relató «células poligonales pleomórficas y marcación positiva para anticuerpos CD-30 y Citoqueratina AE1-AE3. Las células del tumor son negativas para marcadores epiteliales CD-3, CD-20 Y ALK-1».
En una revisión tomográfica de Noviembre 2008 se encontró lesión adyacente a nivel del espacio parafaríngeo izquierdo con afección de la mucosa de los senos paranasales.
El examen de citometría de flujo dio como resultado en diciembre del 2008, un recuento de células CD4, resulto en 280,84celulas/μL (17,01%), con una carga viral indetectable. Un análisis de rutina revelo como hallazgos, una hemoglobina de 13,00g/dl, linfocitos de 1,20 y una beta-2-microglobulina de 2,400mg/L.
El tratamiento consistió en quimioterapia a base de CHOEP 14 (ciclofosfamida+adriamicina+vincristina+etoposido+prednisona+dexametasona) por 4 ciclos como tratamiento inicial, pospuesta por presencia de lesiones herpetiformes así como neutropenia y linfopenia, en abril de 2009 se opta por RT a macizo facial conformacional con una dosis de 36Gy/20fxs. Curso con morbilidad aguda del tipo de la mucositis G3, radioepitelitis y xerostomía G4, complicaciones derivadas del tratamiento oncológico, que fueron controladas progresivamente con terapia de colutorios a base de bencidamina solución y aplicación de gel bioadherente mucoprotector.
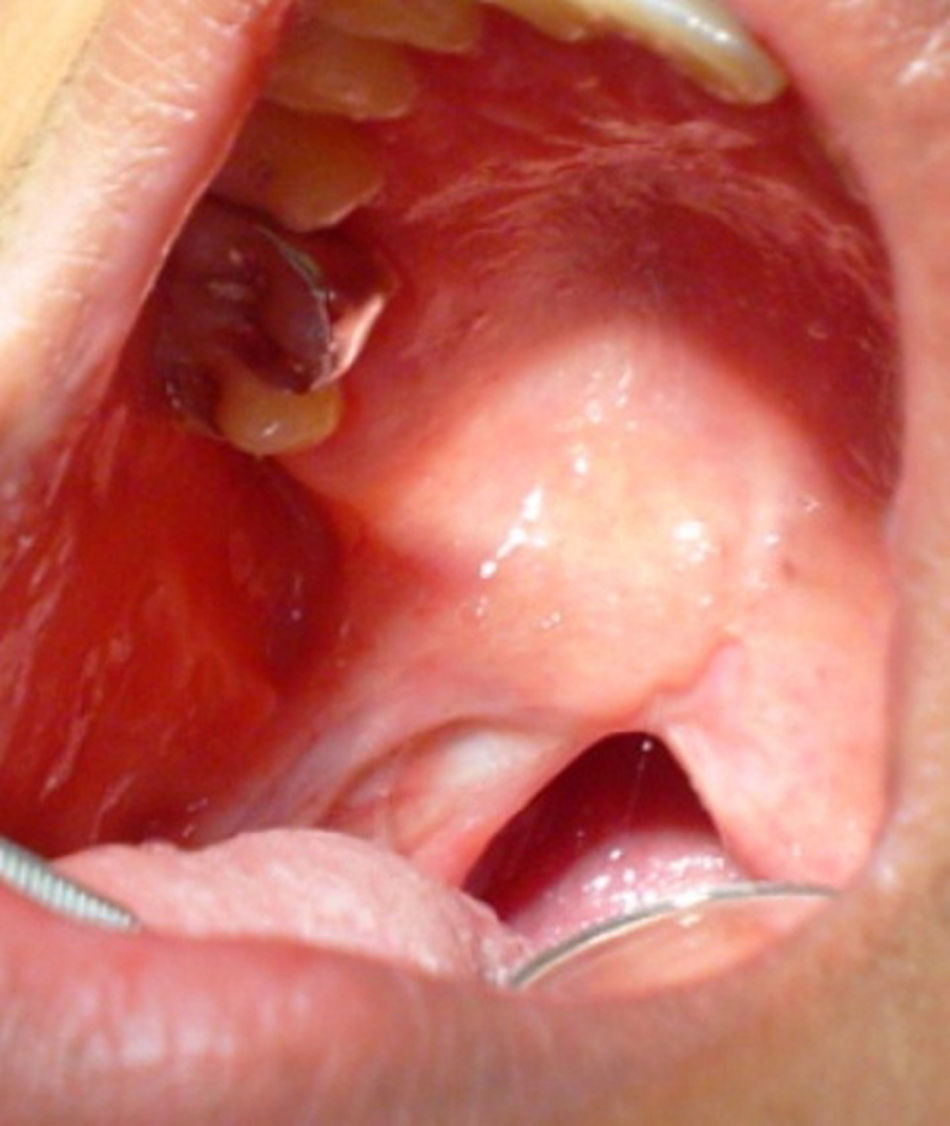
Hasta julio de 2010 con notable mejoría sistémica y persistencia de defecto de paladar blando, progresivo a Rt macizo facial con dislalia importante y leve disfagia por lo que se decide colocar obturador fonoarticulado en defecto palatino posradioterapia, que permita una mejor deglución y fonación del paciente (figs. 2 y 3).
Actualmente se encuentra en vigilancia médica, asintomático, sin adenopatías o visceromegalias, con resultados paraclínicos de BH, QS y beta 2-microglobulina normales. En examen de biología molecular con resultado de carga indetectable, valores de CD4 por arriba de 221celulas/μL (10%).
DiscusiónEl linfoma asociado a sida clásicamente se relacionó con una profunda inmunosupresión, ocurriendo generalmente en individuos con cuentas de linfocitos CD4 menores a 200 células/mm 3. Son varios los factores que se han asociado al desarrollo de LNH en pacientes con infección por VIH. Son más frecuentes en hombres, en individuos de origen hispano, en quienes adquieren la infección por VIH por contacto heterosexual6–9
Los factores que se han asociado con menor supervivencia en pacientes con LNH asociados a sida son niveles de linfocitos CD4+<100 mm3,>35 años de edad, historia de uso de drogas intravenosas, niveles de deshidrogenasa láctica elevados. El índice pronóstico internacional ha sido validado en este tipo de linfomas. El LNH centrofacial abarca un amplio espectro de subtipos ya que abarca al linfoma Burkitt, el Linfoma de células grandes, el linfoma primario de efusión y el plasmoblástico de la cavidad oral. La Organización Mundial de la Salud los divide en tres grupos: aquellos que presentan los pacientes VIH+, los que ocurren en otros estados de inmunodeficiencia y los que también ocurren en pacientes inmunocompetentes7,9,10.
Los linfomas nodulares contienen células malignas dispuestas en un patrón caracterizado por nódulos regulares distribuidos en los ganglios linfáticos o en sitios extraganglionares. Los linfomas nodulares pueden dividirse en tres subtipos: linfocítico poco diferenciado, mixtolinfocítico-histiocítico, histiocítico. El histiocítico o difuso de células grandes es el tipo más común en cabeza y cuello, especialmente en individuos de mayor edad y positivos para VIH7.
La localización más frecuente del LNH oral corresponde según la literatura a las tonsilas, paladar, mucosa bucal, lengua, piso de boca y región retromolar, en orden decreciente, ocupando tejidos blandos y pasar por contigüidad al hueso, generalmente en el caso de localización de encía y hueso alveolar maxilar o mandibular o viceversa. Se refiere que, de afectar al tejido óseo y tratarse de un paciente dentado, las piezas dentarias sufren movilidad y rizólisis, en la mayoría de los casos. En los sectores tanto superiores como inferiores en un primer grado semeja, en algunos casos, una gingivitis hiperplásica inflamatoria. Puede a la vez presentarse como una erosión importante en zonas desdentadas, y el paladar, en donde con frecuencia se puede observar la forma tumoral. Una úvula deslizada hacia uno de los lados, acompañada de una voz gangosa y cefalea o dolor irradiado al hemicráneo del lado opuesto, puede estar indicando una masa linfoidea neoplásica en zona orofaríngea que empuja o hace oclusión contra este reparo anatómico11–16.
Entre los signos y síntomas que se encuentran están la aparición de trismus, otalgias, sinusitis, comunicaciones oro sinusales, adenopatías cervicales. Los exámenes de sangre y orina son de rutina, así como TAC de tórax, abdomen y pelvis, punción lumbar, punción de médula ósea son de gran utilidad. La observación e inspección de las lesiones primarias y en su evolución conducirán a un correcto diagnóstico diferencial, tomando en cuenta al Carcinoma de células escamosas y a las micosis sistémicas como Histoplasmosis y Blastomicosis diseminadas. El estudio clínico confirmado por la histopatología y la inmunohistoquímica facilitará el diagnóstico de certeza para con esto ofrecer el tratamiento idóneo que mejore la calidad de vida de los pacientes con este tipo de afecciones3–10.