La arteritis de la arteria temporal o de células gigantes es la vasculitis sistémica más frecuente en adultos, afectando a arterias de tamaño mediano y grande, sobre todo ramas de la arteria carotídea. El tratamiento son corticoides a dosis altas y la falta de tratamiento puede conllevar complicaciones importantes, siendo la complicación más grave la neuropatía óptica isquémica anterior.
Material y métodosSe realizaron una revisión retrospectiva de las biopsias de arteria temporal realizadas en nuestro centro en los últimos 25 años y un estudio descriptivo y analítico de las mismas.
ResultadosSe realizaron un total de 629 biopsias a pacientes entre los años 1991 y 2016. Un 18,4% de ellas resultaron ser positivas. Un 68,5% de los pacientes eran mujeres y la media de edad fue de 75,8 años. Se recogieron los valores de longitud de la muestra, la velocidad de sedimentación (VSG) y la proteína C reactiva en los pacientes a los que se realizó la biopsia a partir de 2011 (n = 142), no encontrándose diferencias significativas entre los 2 grupos (biopsias negativas y positivas) para ninguna de las 3variables.
ConclusiónLa biopsia de arteria temporal sigue siendo la prueba diagnóstica gold standard. Los valores con mayor valor predictivo son la elevación de VSG y síntomas clínicos visuales y de cefalea de reciente instauración. El tiempo entre la sospecha diagnóstica y la biopsia debe ser el menos posible, para confirmar el diagnóstico, y poder ajustar o suspender el tratamiento con corticoides y evitar así las complicaciones de esta patología.
Temporal arteritis or giant cell arteritis is the most common systemic inflammatory vasculitis in adults, affecting large and medium-sized vessels, typically braches of the carotid artery. Treatment is with high-dose corticosteroids. A lack of treatment could lead to important consequences, the most serious of which is visual loss due to anterior ischemic neuropathic neuropathy.
Material and methodsA retrospective revision of the temporal artery biopsies done in our center in the past 25 years was carried; a descriptive and analytic study was done.
ResultsA total of 620 biopsies were done on patients between 1991 and 2016. 18.4% of them were positive. 68.5% of the patients were female, and the average age was 75.8 years. The length of the biopsy and erythrocyte sedimentation rate (ESR) and C-reactive protein levels of the patients biopsied after 2011 (n = 142) were documented. No significant differences were found between the 2groups (positive and negative biopsies) for any of the 3variables.
ConclusionTemporal artery biopsy is still the gold standard diagnostic test. The variables with the highest predictive value are the increase in ESR levels, and clinical symptoms (visual disturbances and new-onset headache). The time between diagnostic suspicion and biopsy is crucial, in order to confirm the diagnosis and, initiate, adjust or suspend corticosteroid treatment, and prevent irreversible complications.
La arteritis de la arteria temporal, también llamada arteritis de células gigantes (ACG), es la vasculitis sistémica más frecuente en adultos con una incidencia alrededor del 1%1,2. Esta vasculitis afecta a arterias de tamaño mediano y grande, sobre todo las ramas de la arteria carotídea3. Es 2veces más frecuente en mujeres y la media de edad está en torno a los 68-78 años1,3,4. El American College of Rheumatology (ACR)5 estableció que el cumplimiento de 3 de los siguientes 5 valores era diagnóstico: edad igual o mayor de 50 años, cefalea de instauración reciente, disminución del pulso de la arteria temporal superficial, incremento de velocidad de sedimentación glomerular (VSG) mayor de 50mm/h o una biopsia de arteria temporal positiva.
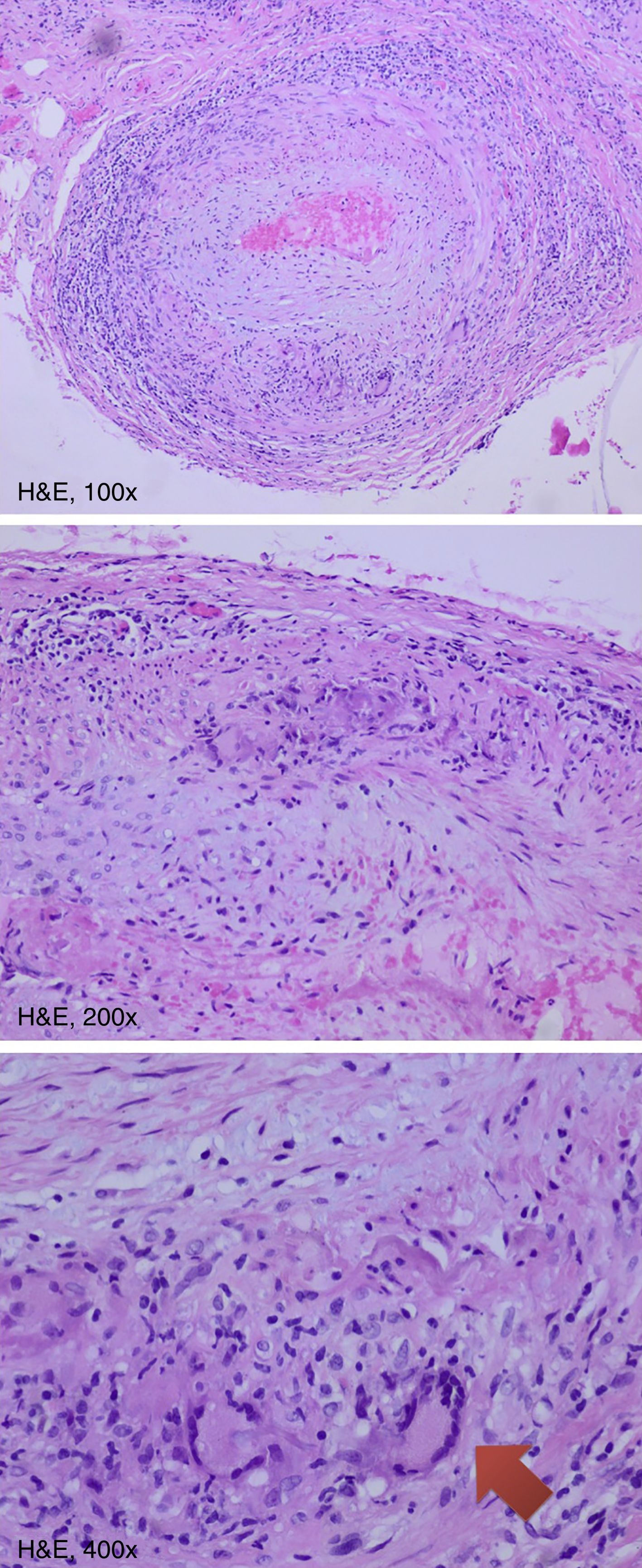
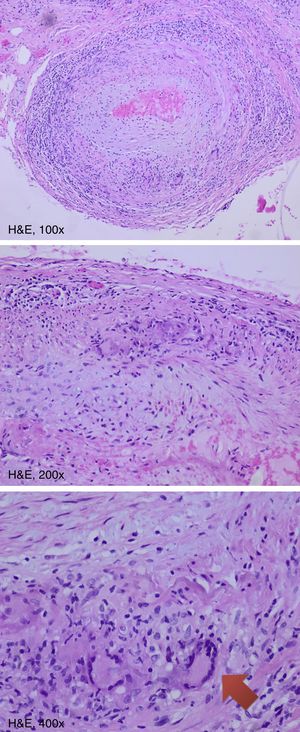
El tratamiento son corticoides a dosis altas y la falta de tratamiento puede conllevar complicaciones importantes, siendo la complicación más grave la neuropatía óptica isquémica anterior1,3. Existen varias pruebas diagnósticas que ayudan con el diagnóstico de arteritis de la temporal, como pueden ser la ecografía Doppler y la resonancia magnética. A pesar de ello, la biopsia de la arteria temporal sigue siendo la prueba gold standard, ya que es una prueba relativamente sencilla y con pocas complicaciones. El diagnóstico anatomopatológico muestra una inflamación transmural con infiltrado de células mononucleares (linfocitos T) y la presencia de células gigantes.
El objetivo de nuestro estudio fue estudiar el valor que tiene la longitud de muestra de la biopsia con respecto a su resultado y además comparar otras variables que se encuentran alteradas en la enfermedad de la arteritis de la temporal con la positividad de la biopsia, y estudiar así la validez y la utilidad en la práctica real de la misma como prueba diagnóstica.
Materiales y métodosSe realizaron una revisión retrospectiva de las biopsias de arteria temporal realizadas en nuestro centro en los últimos 25 años y un estudio descriptivo de las mismas. Se realizaron un total de 626 biopsias a pacientes entre los años 1991 y 2016, pacientes derivados de los servicios de Reumatología y de Medicina Interna. Todas las biopsias se realizaron en dicho centro de forma ambulante bajo anestesia local (ultracaín 0,5% con epinefrina 1:100.000, salvo alergia o contraindicación de catecolaminas), con una incisión de unos 3cm por delante del trago y obteniendo un fragmento de la arteria temporal superficial de al menos 0,5cm. Este fragmento fue analizado posteriormente por parte del Servicio de Anatomía Patológica.
En los pacientes diagnosticados después del 2011 (n = 142 pacientes), además de los resultados de la biopsia, se recogieron los valores de longitud de muestra, VSG y proteína C reactiva (PCR) al diagnóstico, y los síntomas que presentaban al diagnóstico: cefalea de reciente instauración, alteración visual (pérdida de visión o diplopía), claudicación mandibular, dolor preauricular o engrosamiento de la arteria temporal superficial, y síndrome constitucional. Se estudió la relación entre la longitud de la biopsia y la positividad de la misma. Por otra parte, se comparó el aumento de la VSG y de la PCR, 2marcadores que se encuentran alterados en la arteritis de la temporal, con la positividad de la biopsia. El test estadístico utilizado fue el t de Student.
Se realizó además una revisión de la literatura a través de las base de datos de PubMed y Medline con las palabras clave «biopsy temporal artery», «temporal arteritis» y «giant cell arteritis» para conocer las nuevas tendencias de esta enfermedad y la eficacia actual de la biopsia, y comparar los resultados publicados con los obtenidos en nuestro estudio.
ResultadosEntre las 626 biopsias realizadas, un 18,4% de ellas resultaron ser positivas. Un 68,5% de los pacientes eran mujeres y la media de edad fue de 75,8 ± 8,9 años (rango 37-97). Todos los pacientes (salvo 3) eran mayores de 50 años. Dentro del grupo de biopsias positivas, el 70,4% eran mujeres, y la media de edad fue de 77,1 ± 8,2 años (rango 55-93). Las indicaciones de biopsia más frecuentes eran de un paciente mayor de 50 años con VSG incrementada y un síndrome constitucional pero sin los síntomas clásicos, o con síntomas clásicos pero con una VSG normal.
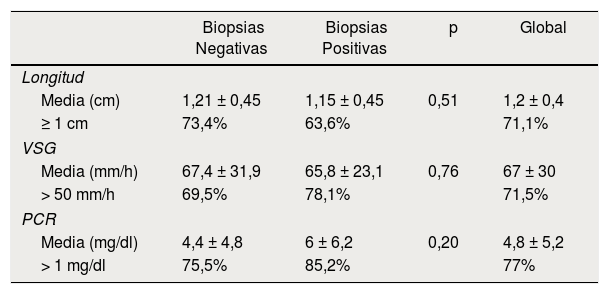
A partir del año 2011, de los pacientes (n = 142) se recogieron, además los datos de longitud del segmento biopsiado, valores de VSG y de PCR (tabla 1). En este periodo, la tasa de biopsias positivas (n = 33) sube de un 18,4% a un 23%. La media de longitud del fragmento biopsiado fue de 1,2 ± 0,4cm (rango 0,5-2,5cm). Un 71,1% de las biopsias fueron mayores o iguales a 1cm; con estas características y dentro del grupo de biopsias positivas el porcentaje fue del 63,6%. No se demostró relación estadísticamente significativa entre el tamaño del fragmento y la positividad de la biopsia (p = 0,51). Todos los pacientes con biopsias positivas recibieron tratamiento con altas dosis de corticoides. En nuestro centro, en general, recibieron entre 30 y 60mg de prednisona por vía oral, aunque algunos pacientes recibieron metilprednisolona o deflazacort.
Comparación de variables de longitud de biopsia, velocidad de sedimentación glomerular (VSG) y proteína C-reactiva (PCR)
| Biopsias Negativas | Biopsias Positivas | p | Global | |
|---|---|---|---|---|
| Longitud | ||||
| Media (cm) | 1,21 ± 0,45 | 1,15 ± 0,45 | 0,51 | 1,2 ± 0,4 |
| ≥ 1 cm | 73,4% | 63,6% | 71,1% | |
| VSG | ||||
| Media (mm/h) | 67,4 ± 31,9 | 65,8 ± 23,1 | 0,76 | 67 ± 30 |
| > 50 mm/h | 69,5% | 78,1% | 71,5% | |
| PCR | ||||
| Media (mg/dl) | 4,4 ± 4,8 | 6 ± 6,2 | 0,20 | 4,8 ± 5,2 |
| > 1 mg/dl | 75,5% | 85,2% | 77% | |
La VSG media total fue de 67 ± 30mm/h (rango 2-140) siendo un 71,5% mayores de 50mm/h. Entre las biopsias positivas la media fue de 65,8 ± 23,1mm/h y un 78,1% de ellas con valores por encima de 50mm/h. La media de PCR total fue 4,8 ± 5,2mg/dl (rango 0,1-24,4), siendo un 77% de ellas mayores de 1mg/dl. Entre las biopsias positivas, la media fue de 6 ± 6,2mg/dl y un 85,2% de ellas con valores por encima de 1mg/dl. No se demostró relación estadísticamente significativa entre los 2grupos al comparar la VSG (p = 0,76) ni la PCR (p = 0,2).
Las 5 indicaciones sintomáticas para la realización de la biopsia fueron las siguientes: cefalea de reciente instauración, alteración visual (pérdida de visión o diplopía), claudicación mandibular, dolor preauricular o engrosamiento de la arteria temporal superficial y síndrome constitucional (con fiebre) en paciente mayor de 50 años sin otra causa que lo explique (tabla 2). La cefalea estuvo presente en un 64,6% de los pacientes, la alteración visual en un 43,8%, la claudicación mandibular en un 37,5%, el dolor preauricular en un 31,3% y el síndrome constitucional en un 29,2%. La mayoría de los pacientes presentaban más de uno de estos síntomas, salvo en un 22,9% de los casos, que solo presentaban uno de ellos. Si el paciente presentaba 3 o más síntomas, la cefalea de reciente aparición estaba presente en todos los casos (tabla 3).
Presentación de número de síntomas (recogidos en tabla 2) al diagnóstico
| Un síntoma | 11 | 22,9% |
| Dos síntomas | 24 | 50,0% |
| Tres síntomas | 13 | 27,1% |
Hubo un total de 17 biopsias no representativas en las que el fragmento resultante no era arteria, sino vena en 7 de los casos y nervio en los otros 4 casos. En un 52,8% de los casos no había alteración ninguna. Entre otros diagnósticos, se vieron signos de arterosclerosis (en menor o mayor grado) con fibrosis, engrosamiento, hiperplasia intimal o calcificaciones en 268 de las biopsias. Se diagnosticaron 5 casos de esclerosis de Mokenberg, que son depósitos de calcio en la capa intermedia de paredes de vasos de mediano tamaño. De forma casual se obtuvieron además los diagnósticos de un nevus melanocítico, de una queratosis seborreica y de un ganglio linfático no patológico. Había una oclusión total de la luz en 7 pacientes, 6 de los cuales presentaban arteritis de la temporal.
DiscusiónLa arteritis de la temporal, también llamada ACG, es una vasculopatía inflamatoria que afecta vasos de mediano y gran calibre3,6. Es la vasculitis sistémica más frecuente en adultos1,4, con una prevalencia del 1%2. Afecta sobre todo a ramas de la arteria carótida externa, siendo la rama temporal superficial y las arterias ciliares posteriores las más susceptibles6,7. Dos tercios de los pacientes son mujeres, con una media de edad entre los 68 y 72 años2-4,8.
El ACR estableció una serie de criterios para el diagnóstico de la arteritis de la temporal, siendo diagnóstico la presencia de 3de los siguientes 55:
- –
Edad igual o mayor de 50 años.
- –
Cefalea de reciente aparición localizada en la región temporal, o claudicación mandibular.
- –
Dolor preauricular (o disminución del pulso de la arteria temporal superficial).
- –
VSG mayor de 50mm/h.
- –
Biopsia de la arteria temporal positiva (con dominancia de infiltrado de células mononucleares o proceso granulomatoso con células gigantes multinucleadas).
Estos criterios tienen una sensibilidad del 93,5% y una especificidad del 91,3%5.
Existe un cierto solapamiento entre la ACG, la arteritis de Takayasu y la polimialgia reumática, incluso algunos autores indican que son diferentes espectros de la misma enfermedad7,9.
La ACG y la arteritis de Takayasu comparten la misma patogenia, con inflamación vascular, aunque la arteritis de Takayasu suele afectar a grandes vasos elásticos. La ACG y la polimialgia reumática comparten una clínica similar, con dolor y rigidez muscular, e incluso pueden coexistir. En la polimialgia hay una afectación más bien de la cintura escapular y pélvica. En las 3enfermedades existe un aumento de la VSG9.
Los síntomas típicos de la ACG son la cefalea de recién aparición, la claudicación mandibular y los síntomas visuales, pudiendo existir también un síndrome constitucional9. Estos síntomas fueron los mismos que encontramos en nuestra serie.
Las complicaciones de esta enfermedad pueden ser graves, con afectación ocular3, siendo la complicación más grave la neuropatía óptica isquémica anterior1,10, que puede hacerse bilateral en cuestión de días si no se trata. Por ello, se recomienda el tratamiento con corticoides en cuanto haya una sospecha diagnóstica. El tratamiento de elección es la terapia con dosis altas de corticoides (prednisolona 40-60mg al día11,12), con el objetivo de evitar la ceguera. En los pacientes con afectación visual establecida, se recomienda metilprednisolona por vía intravenosa (1g al día durante 3 días) u oral (1mg/kg al día)9. El uso de esteroides puede afectar al resultado de la biopsia, por lo que se recomienda la realización de la misma en menos de una semana de la iniciación del tratamiento con corticoides.
Están en estudio otros posibles tratamientos para la ACG, sobre todo los fármacos inmunosupresores. Estudios recientes en la patogenia de la enfermedad ayudan a establecer posibles dianas terapéuticas. El de mayor esperanza es el anticuerpo antirreceptor IL-6 o tocilizumab9,13. Los corticoides reducen la inflamación sistémica, pero los anticuerpos reducen el tiempo que tarda en hacer efecto y las dosis de corticoides, evitando así sus efectos secundarios.
La biopsia de la arteria temporal sigue siendo la prueba gold standard para el diagnóstico de la ACG, con una especificidad del 100% y una sensibilidad entre el 15 y el 40%1,7,9,11, a pesar de su alta tasa de falsos negativos (10-30%)1. Es una prueba diagnóstica relativamente segura, si la realiza un especialista, que se puede realizar con anestesia local6 y con pocas complicaciones (existen algunos casos publicados con afectación de la rama temporal del nervio facial con ptosis de ceja9). Está indicada en pacientes para confirmar el diagnóstico de ACG o en pacientes mayores de 55 años con fiebre de origen desconocida7.
Se considera una biopsia positiva la presencia una inflamación transmural (afectación de la íntima, media y adventicia) y la presencia de células gigantes4,8 (fig. 1). También puede existir una hiperplasia de la capa íntima, un infiltrado de células mononucleares o infiltrados granulomatosos con macrófagos y células T activadas7. La inflamación es parcheada4 y conlleva a un estrechamiento vascular y una posterior obstrucción9.
En los artículos revisados, se vieron tasas de positividad de entre el 12,5 y el 25%2-4,8,10,12. En nuestra serie hubo una tasa de positividad del 18,3%. Hubo un estudio4 que se salía de este rango tradicional, con una tasa del 68,42% de biopsias positivas.
Los síntomas y los signos con mayor valor predictivo son los síntomas visuales (pérdida de visión o diplopía), la cefalea de reciente aparición, el dolor preauricular, la claudicación mandibular, una VSG mayor de 50 y la edad mayor de 50 años4,7,8,10. En nuestra serie, se vio que la cefalea de reciente aparición fue el síntoma que más se relacionaba con la positividad, en un 62,4% de los casos. González-López14 estableció una calculadora con estos factores (a los que añadió el sexo, el pulso de la arteria, la pérdida de peso y la longitud de la muestra), que establecía la probabilidad de un resultado positivo.
Suelves et al.1 vieron que los síntomas visuales y el aumento de la PCR (mayor de 9) estaban más relacionados con la positividad. Otros estudios recomiendan el determinación de VSG y también de la PCR3,9, y Parikh et al.15 mostraron que valores elevados de ambos tiene una sensibilidad diagnóstica del 99,2%. Hay que tener en cuenta que el valor de VSG se puede ver disminuido en pacientes en tratamiento con estatinas o antiinflamatorios no esteroideos, y falsamente elevada en pacientes con anemia y hematocrito bajo9.
El resultado negativo no descarta la enfermedad, y esto se puede explicar por 2motivos: la afectación parcheada del vaso y que existen otras formas de ACG que no afectan a las arterias craneales4,7.
Debido a esta afectación parcheada, la longitud de la muestra es importante. Tradicionalmente, se recomienda una longitud de biopsia de 20mm y las guías BSR/BHPR recomiendan más de 10mm2. Algunos autores refieren que la longitud de la muestra tiene relación con el resultado7,10 y otros aseguran que influye pero la relación no es lineal8. En resumen, se vio que una muestra de al menos 7mm es suficiente y se recomienda entonces una muestra de al menos 1cm. En nuestro estudio no se demostró una relación lineal entre el tamaño de la muestra y su resultado, si bien es verdad que todas las biopsias fueron mayores de 0,5cm.
El resultado de la biopsia, ya sea negativo o positivo, raramente cambia el manejo de tratamiento del paciente. De hecho, en un 70-75% de los pacientes no hubo cambio del tratamiento esteroideo8,16. Se vio que este manejo fue similar en nuestra serie. Aunque este valor puede parecer elevado, la técnica de la biopsia es sencilla, con una alta especificidad y sí puede dar resultados importantes con la suspensión o modificación del tratamiento en algunos casos.
Muchos de los pacientes biopsiados tenían previamente un ACR con score de 3 o más, clínicamente diagnosticados de ACG8,11. Los grupos a los que más beneficia la biopsia es el de los pacientes con un score de 2, ya que la biopsia determinaría el diagnóstico, o a los pacientes con presentación atípica o si los corticoides tienen una contraindicación relativa (como, por ejemplo, en la diabetes o en la osteoporosis)12.
Cristaudo et al.11 propusieron un algoritmo: en los pacientes con un score clínico de 2, se recomienda la determinación de VSG. Solo a los pacientes con una VSG menor de 50 se recomienda realizar la biopsia.
Murchison et al.17 evaluaron la validez de los criterios del ACR y vieron que un 25% de los pacientes no habían cumplido los criterios y aun así las biopsia fue positiva. Descartan el uso de los criterios del ACR y recomiendan la biopsia a todos los pacientes en los que hay sospecha de ACG.
La biopsia de la arteria temporal sigue siendo la prueba gold standard, pero existen estudios recientes sobre la posibilidad de utilizar otras pruebas diagnósticas, sobre todo la ecografía y la resonancia magnética, y su eficacia. El «signo del halo», un engrosamiento hipoecoico alrededor de la arteria temporal en la ecografía Doppler, tiene una alta especificidad para ACG (del 81% si es unilateral y del 100% si es bilateral)7,9,11,18. Fue descrito por primera vez por Schmidt et al. en 1995. Existen 2metaanálisis que valoraron la eficacia de esta prueba. Karassa et al.19, en 2005, concluyeron que la especificidad era alta (82%), pero la sensibilidad era baja (69%). Arida et al.20, en 2010, obtuvieron resultados parecidos, con una especificidad del 91% y una sensibilidad del 68%. La preocupación de esta prueba es la gran dependencia en la experiencia del radiólogo que realiza la prueba.
La resonancia magnética es otra prueba útil para el diagnóstico de la arteria temporal, en el que se puede ver un engrosamiento de la pared y la luz del vaso, con un realce del contraste7,11. Tiene una sensibilidad del 80% y una especificidad del 97%21. La eficacia de esta prueba disminuye si se ha iniciado el tratamiento con corticoides. La rentabilidad de esta prueba es baja, ya que el precio de una resonancia magnética es alto comparado con el de una biopsia, y las 2pruebas tienen una especificidad cerca del 100%.
ConclusiónA pesar de estas pruebas diagnósticas prometedoras, ninguna ha sustituido la biopsia de la arteria temporal. En nuestro centro, ninguna de estas 2pruebas se hacen de forma habitual y la biopsia sigue siendo la prueba de confirmación diagnóstica.
Aunque la tasa de positividad no es alta, la seguridad y la facilidad de la prueba hacen que se deba seguir haciendo en los pacientes indicados, sobre todo en pacientes que no cumplen 3de los 5criterios del ACR y necesitan la confirmación histológica para el diagnóstico. La longitud de muestra que recomiendan los autores es de más de 1cm. Es necesario apoyarse no solo en la sintomatología, sino también en los valores de la VSG y de la PCR. A pesar de ello, no se pueden considerar como marcadores independientes de la enfermedad, como se demuestra en nuestro estudio. Lo más importante para evitar falsos negativos es el tiempo de derivación. El tiempo entre la sospecha diagnóstica y la biopsia debe ser el menor posible para confirmar el diagnóstico, y poder iniciar, ajustar o suspender el tratamiento con corticoides, y evitar así las complicaciones irreversibles de esta patología.
Conflicto de interesesNinguno.
Me gustaría dar las gracias a la Dra. Patricia Muñoz Hernández, del Servicio de Anatomía Patológica del Hospital Universitario La Princesa (Madrid, España), por las imágenes histológicas.