Fue Stafne en 1942 quien, a través de una serie de 35 pacientes1, describió por primera vez este defecto óseo como una cavidad asintomática radiolúcida unilateral y localizada en la parte posterior de la mandíbula. En la bibliografía se describe con distintas denominaciones: cavidad ósea de Stafne (CS), quiste óseo de Stafne, quiste óseo latente o estático, cavidad ósea mandibular lingual, concavidad ósea idiopática de la mandíbula, defecto aberrante de la glándula salival e inclusión mandibular de la glándula salival.
DiscusiónLa CS presenta una incidencia entre un 0,1 y un 1,3%2, y se diagnostica con más frecuencia en pacientes varones (80%), entre los 50 y los 60 años de edad3. Su localización más frecuente es en la región posterior entre el primer molar y el ángulo de la mandíbula, y su presencia es más rara en zonas anteriores (incidencia de 0,009-0,03%)4. Los defectos anteriores, localizados en la zona canina o premolar y muy raramente en la incisiva, los describieron por primera vez en 1957 Richard y Ziskind, los cuales asociaban la presencia de tejido glandular salival en su interior5. En la década de 1990, Butchner lo denominó “defecto glandular salival mandibular lingual anterior”, publicando una serie de 24 casos localizados en sectores mandibulares anteriores6.
La patogenia de la CS no está clara. Se han descrito como defectos congénitos, por atrapamiento de tejido de la glándula submaxilar en caso de defectos posteriores o de la glándula sublingual en localizaciones anteriores. Para otros autores, su hallazgo en edades adultas apunta más hacia un defecto adquirido tras la osificación mandibular por presión crónica glandular.
El examen histopatológico suele mostrar tejido glandular salival, aunque también se ha descrito un contenido de tejido conectivo, muscular, linfático, o incluso vacío3. Esto podría explicarse por una regresión en la herniación glandular o una intermitencia en ella. Por lo tanto, su morfología no es quística, ya que no muestra epitelio de revestimiento en su cavidad, siendo más correcta su denominación como cavidad ósea.
Se han descrito distintos subtipos en función de su relación con la cortical vestibular en las pruebas de imagen y la densidad radiológica de su contenido3,7. El tipo I no alcanzaría la cortical bucal; el tipo II se extendería hasta ella, pero sin expandirla, y en el tipo III existiría una expansión de ésta. Según su contenido, la categoría G indicaría la existencia de tejido glandular en su interior, la categoría F correspondería a una densidad grasa y la categoría S a partes blandas.
Desde el punto de vista clínico, la lesión suele ser asintomática, y con frecuencia se diagnostica de forma incidental mediante una prueba de imagen. Es infrecuente que pueda palparse el defecto intraoralmente, ni suele presentar signos relevantes asociados en la exploración intraoral o extraoral.
Radiológicamente, la CS suele ser unilocular y bien definida, aunque se han descrito casos multiloculares. Los bordes son nítidos y ligeramente escleróticos y su contenido hipodenso y homogéneo, describiéndose una densidad grasa o propia de tejidos blandos. Su localización, normalmente, es caudal al canal del nervio alveolar inferior o cercana a los ápices dentarios, incluso se superpone con éstos. En general, la lesión suele ser única, aunque hay casos múltiples y bilaterales8.
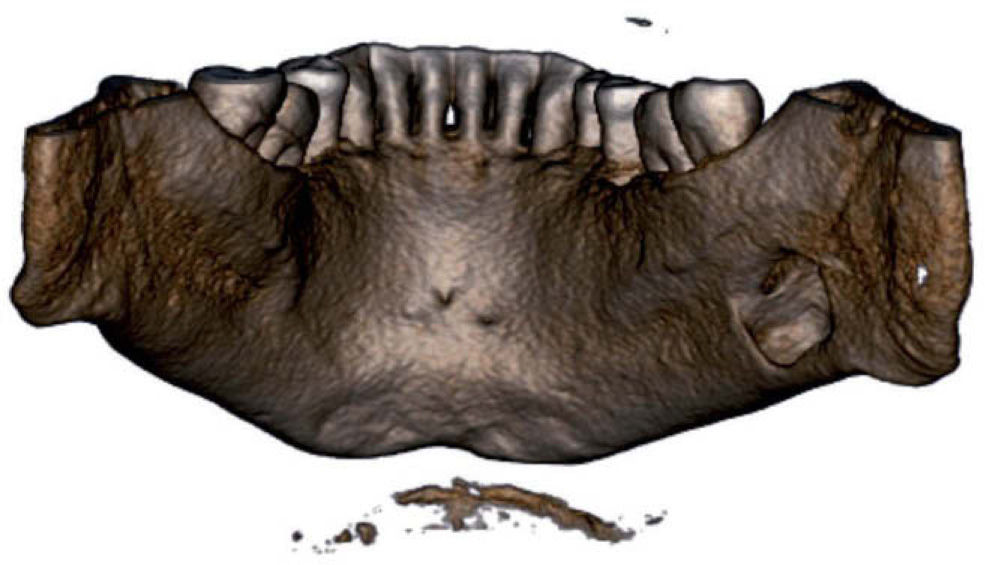
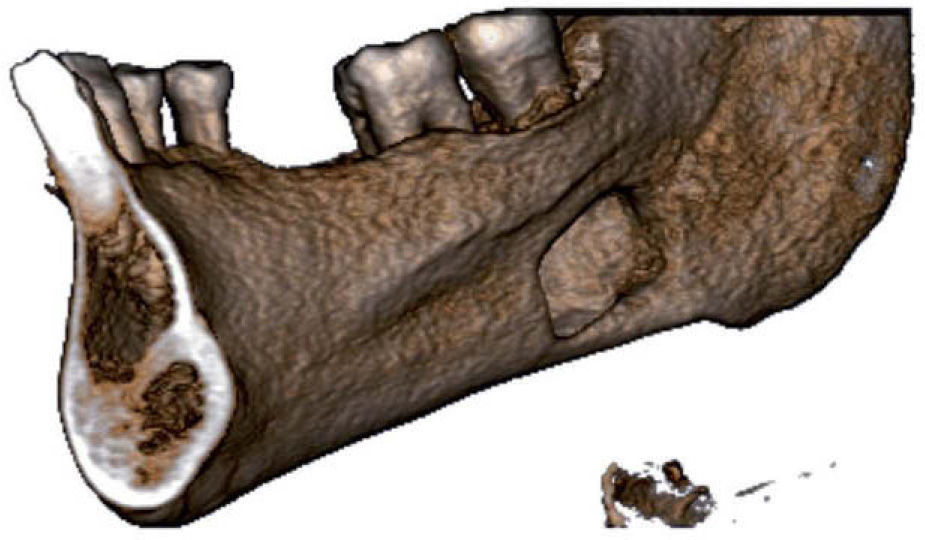
La ortopantomografía puede ser suficiente para establecer el diagnóstico en muchos casos. Sin embargo, en ocasiones se requieren pruebas complementarias para confirmarlo, sobre todo en los casos atípicos, como lesiones anteriores, multiloculadas, con márgenes escleróticos incompletos o en relación aparente con piezas dentarias. La tomografía computarizada (TC) y sus variantes (tomografía de haz cónico) (figs. 1 y 2), la resonancia magnética (RM) y la sialografía aportan más información sobre esta lesión. Se prefieren las dos primeras, ya que la sialografía puede no ser concluyente, porque los conductos son de muy pequeño tamaño, sobre todo en casos de cavidades localizadas en sectores anteriores. El hecho de que la TC sea una prueba de gran valor en la evaluación de lesiones óseas y la RM sea de elección en la valoración de partes blandas, hace que muchos autores prefieran esta última como prueba complementaria de elección en esta entidad9. Su mayor ventaja es la calidad para discernir el tejido glandular salival, evitando la radiación y las complicaciones asociadas al uso de contraste radiológico. Los mayores inconvenientes que presenta son la distorsión por artefactos dentales en la imagen y el mayor coste económico.
El diagnóstico por imagen mediante TC o RM muestra un defecto en la cortical lingual mandibular, que puede llegar a la cortical bucal, expandiéndola. El contenido de la cavidad se encuentra en continuidad con las glándulas submandibular o sublingual, con lo que así se justifican las hipótesis acerca de su génesis. Los bordes suelen mostrarse escleróticos y regulares. El tamaño suele ser de 1–2cm de diámetro, aunque se han descrito casos de lesiones de gran tamaño10.
El diagnóstico diferencial debe incluir lesiones de características radiolúcidas, como tumores benignos o malignos del tipo ameloblastoma o tumor queratoquístico, o incluso metástasis óseas. De un modo más frecuente se asemeja a lesiones quísticas propias de la mandíbula. A menudo su localización periapical puede llevar a confundirlos con quistes radiculares, por lo que de forma innecesaria se realiza tratamiento endodóntico de las piezas implicadas. En algunos casos localizados en zonas edéntulas, pueden ser diagnosticados como un quiste residual4. También puede simular quistes foliculares, quistes periodontales laterales o quistes odontogénicos no inflamatorios.
Esta lesión no precisa tratamiento quirúrgico y su tratamiento se basa únicamente en un seguimiento con pruebas radiológicas seriadas. La biopsia es necesaria sólo en casos con presentación atípica en los que sea necesario establecer el diagnóstico diferencial con otras entidades. Si se precisara exploración quirúrgica, se recomienda un abordaje lingual mediante colgajo mucoperióstico3, y en casos necesarios se emplean técnicas de regeneración ósea.
Como complicaciones asociadas, hay la posibilidad de producirse una fractura patológica mandibular tardía tras exodoncia de pieza incluida en un paciente con CS11.
Se han descrito tratamientos protéticos en los que se ha empleado la CS para incrementar la estabilidad y la retención en rehabilitación mediante prótesis completa removible mandibular, a través de la inclusión de la morfología cavitaria en la prótesis, con lo que así se obtiene un mayor anclaje sin complicaciones asociadas al decúbito12.
En el caso de nuestro paciente, se le han realizado dos ortopantomografías con un año de diferencia, sin que se observara ningún cambio en la lesión. Debido a esto y a su estado asintomático, se ha decidido continuar con seguimientos periódicos anuales.
ConclusionesLa CS se presenta como una entidad benigna, de diagnóstico casual, que no precisa tratamiento. El reto se centra en el diagnóstico diferencial con otras enfermedades propias de los maxilares, por lo que en algunos casos son necesarias pruebas de imagen complementarias o incluso diagnóstico histológico mediante biopsia. En la mayoría de los casos de presentación típica, el tratamiento únicamente se basa en un seguimiento del paciente mediante exámenes radiológicos periódicos.