El resultado anatomopatológico es de carcinoma epidermoide moderadamente diferenciado.
DiscusiónEl resultado de carcinoma epidermoide bien diferenciado de mandíbula provocó un cambio en la actitud terapéutica. Se decidió realizar una tomografía computarizada (TC) para diagnosticar la extensión locorregional de la lesión. En la TC se apreció una lesión destructiva en cuerpo mandibular izquierdo de unos 3cm de diámetro mayor asociada a masa de partes blandas y una pequeña imagen compatible con ulceración de las mismas. También se observaron 2 adenopatías patológicas en la cadena submandibular izquierda de 11 y 13mm sospechosas de malignidad.
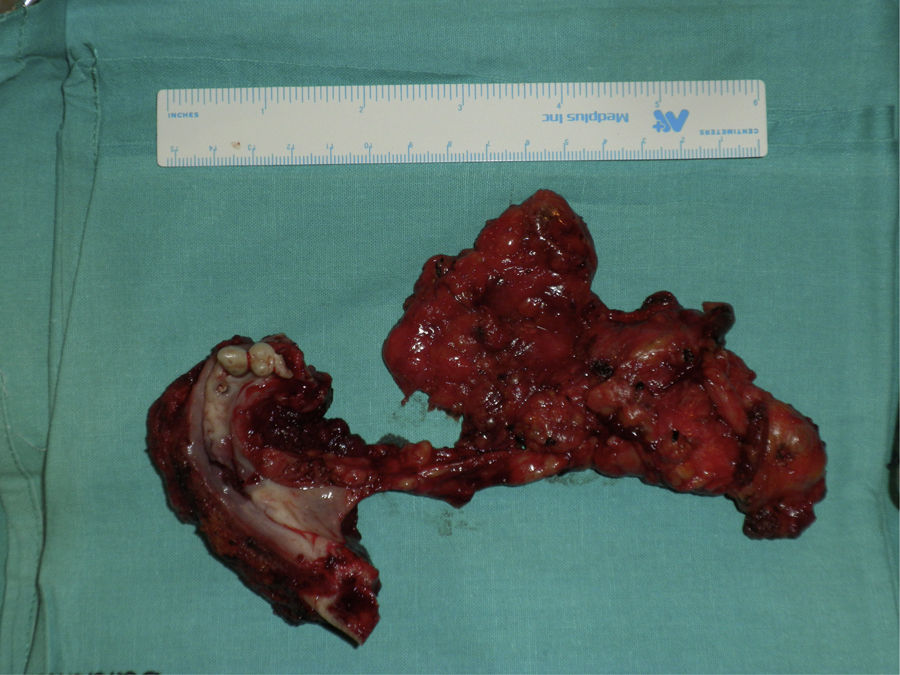
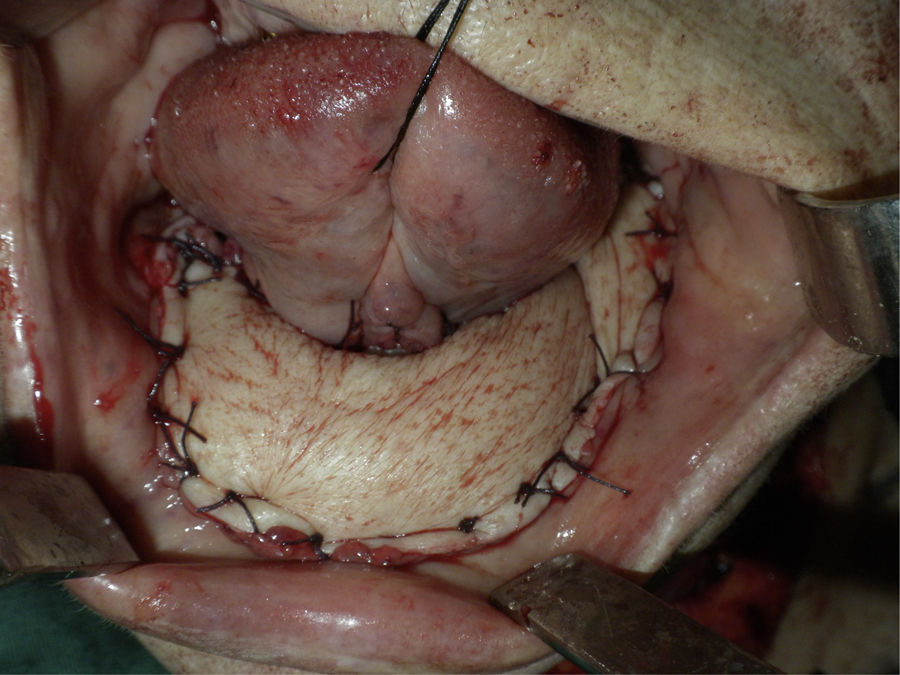
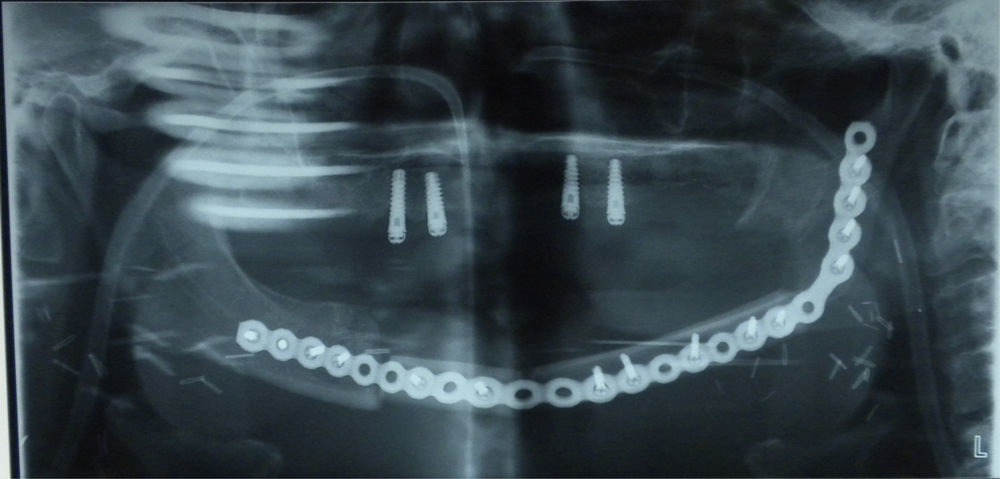
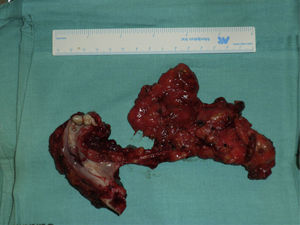
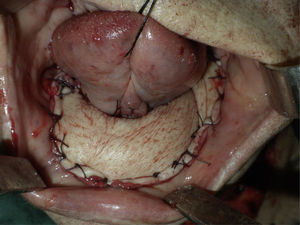
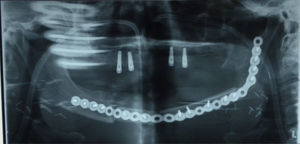
Bajo anestesia general e intubación orotraqueal se realizó mandibulectomía segmentaria desde pieza 46 hasta ángulo mandibular izquierdo junto con extirpación del suelo de la boca, disección cervical selectiva izquierda de niveles I, II, III y IV y supraomohioidea derecha (fig. 1). El defecto resultante se reconstruyó con un colgajo osteocutáneo microvascularizado de peroné de lado derecho y se realizó la osteosíntesis con una placa de reconstrucción de 2.4 (figs. 2 y 3).
El estudio anatomopatológico posquirúrgico de la pieza permitió estadificar el tumor como un carcinoma epidermoide de mandíbula bien diferenciado (pT4N0Mo) realizándose tratamiento con quimioterapia y radioterapia adyuvantes.
Actualmente, transcurrido un año desde la intervención, la paciente se encuentra libre de la enfermedad y no ha presentado complicaciones relacionadas con el tratamiento.
La utilización de implantes osteointegrados se trata de una práctica cada día más frecuente en la rehabilitación oral de espacios edéntulos. A pesar de que la seguridad y la efectividad de esta técnica han sido ampliamente demostradas en la literatura1 se ha producido durante la última década un incremento en el número de complicaciones, ligado fundamentalmente a un aumento en su utilización.
El tratamiento de mantenimiento de los implantes precisa de una adecuada conservación de los tejidos blandos adyacentes, identificando y tratando de forma temprana la mucositis periimplante y la periimplantitis si las hubiere. La mucositis periimplante consiste en una reacción inflamatoria y reversible de la mucosa que rodea al implante dental. En la periimplantitis se aprecia además pérdida de soporte óseo periimplante. Ambos procesos son comparables a la gingivitis y periodontitis que ocurren en la dentición natural. Las lesiones propias de la periimplantitis suelen ser asintomáticas, detectándose en revisiones rutinarias por aumento de la profundidad de las bolsas respecto a la línea de base y sangrado durante el sondaje, signo que se encuentra siempre presente en la enfermedad, salvo en algunos fumadores. Otros síntomas clínicos pueden ser supuración, fístulas, edema, eritema, hipertrofia e incluso úlceras de la mucosa circundante. Dicha sintomatología requiere en ocasiones un diagnóstico diferencial con procesos malignos de la cavidad oral2.
Los principales factores de riesgo para el desarrollo de la periimplantitis son la escasa higiene oral, el tabaco, los antecedentes de periodontitis y la rehabilitación con prótesis cemento soportada. Otros factores que podrían estar relacionados son la excesiva proximidad entre los implantes, implantes en posición bucal, presencia de porcelana rosa y de cemento subgingival y la ausencia o disminución de la encía queratinizada alrededor del implante3. El diagnóstico de esta entidad requiere revisiones periódicas con exploración intraoral, sondaje y evaluación radiográfica.
El tratamiento de la mucositis consiste en el desbridamiento mecánico para retirar la placa bacteriana, siendo inefectivo en el caso de la periimplantitis, en la que se debe realizar tratamiento quirúrgico combinando el desbridamiento abierto y el tratamiento local y sistémico con antibióticos. Aquellas periimplantitis que no responden al tratamiento deben ser biopsiadas para descartar un proceso maligno, sobre todo en pacientes que presenten otros factores de riesgo concomitantes4.
La patogénesis del carcinoma epidermoide oral está bien establecida, y ligada ampliamente a hábitos de vida, especialmente al consumo de tabaco y alcohol. También se ha demostrado la influencia carcinogénica de determinados virus, siendo de especial importancia el virus del papiloma humano (VPH) serotipo 16.
El rol que juegan los implantes osteointegrados en el desarrollo del carcinoma epidermoide no ha sido bien establecido. En sí mismos, los implantes osteointegrados no presentan potencial carcinogénico5, sin embargo se cree que el estímulo inflamatorio crónico podría representar un papel destacado en el desarrollo de dicha enfermedad. La inflamación crónica se ha demostrado que se trata de un factor importante en la carcinogénesis vía mediadores inflamatorios como oxidasas, prostaglandinas, IL-1, IL-6 y TNF-alfa6. Dicho estímulo en la cavidad oral podría potenciar la malignización de los tejidos periimplantarios. También se baraja la hipótesis de que los implantes podrían ser una vía de penetración de las células tumorales al interior de la medular mandibular al igual que lo sería el ligamento alveolar7.
El principal método de cribado para el diagnóstico precoz del carcinoma epidermoide intraoral lo constituye la exploración clínica. Eritroplasias, leucoplasias o úlceras de decúbito persistentes pueden ser el primer signo clínico que nos alerte ante la presencia de una lesión maligna. Es especialmente importante realizar una biopsia en aquellas lesiones mal definidas, persistentes, clínicamente silentes, ulceradas, con una distribución multifocal o de amplia extensión.
Hasta la fecha pocos casos de carcinoma epidermoide sobre implantes han sido descritos en la literatura. Una revisión realizada en 2010 por el Departamento de Odontoestomatología de la Universidad de Barcelona4 recoge 18 casos entre los años 1996-2009 en los cuales se ha asociado la presencia de implantes con un carcinoma escamoso de la cavidad oral. En estos 18 pacientes la forma más frecuente de presentación tumoral es la periimplantitis, que se desarrolla particularmente con un carácter agresivo y rápida pérdida de hueso. Otra revisio¿n llevada a cabo por Bhatavadekar8 recoge 14 artículos que relacionan la presencia de implantes con el carcinoma epidermoide intraoral. De Celulaer et al.9 presentan una serie de 21 pacientes rehabilitados con implantes osteointegrados tras la extirpación de un carcinoma epidermoide en la cavidad oral, de los cuales 16 se rehabilitaron en el mismo acto quirúrgico y 5 en un segundo tiempo; en esta misma serie se recogen 3 recidivas, 2 de ellas en torno a implantes y siempre dentro del grupo de la colocación del implante en el mismo acto quirúrgico de la extirpación tumoral8. Evidentemente se trata de una serie muy pequeña como para sacar conclusiones, aunque de alguna manera apoyan la hipótesis de la diseminación de células tumorales mediante la colocación de un implante. De todo esto se deduce que en periimplantitis de larga evolución, de progresión rápida, que no responden al tratamiento antibiótico y/o en pacientes con antecedentes de cáncer sería adecuado realizar un estudio histopatológico para descartar malignidad. Una vez confirmado el diagnóstico histológico de malignidad la resección con márgenes de la lesión y la reconstrucción en el mismo acto quirúrgico constituye el tratamiento de elección. La rehabilitación posterior con implantes no está contraindicada. Sin embargo, sería preciso realizar un seguimiento mucho más exhaustivo con revisiones periódicas y pruebas radiológicas de control.
Antes de realizar un tratamiento rehabilitador con implantes es mandatorio realizar una evaluación riesgo-beneficio para cada paciente. En pacientes con factores de riesgo oncológico los implantes deberían ser revisados periódicamente, así como la totalidad de la cavidad oral, y en el caso de aparición de lesiones que generen sospecha se debería realizar una biopsia. También sería adecuado en aquellos pacientes que precisen prótesis completas elaborar la prótesis de tal manera que pudiera retirarse periódicamente por el paciente y por el profesional para examinar los tejidos subyacentes4.
Casos como este enfatizan la necesidad de un adecuado seguimiento y diagnóstico en pacientes sometidos a una rehabilitación implantológica de la cavidad oral.
Conflicto de interesesNo existe conflicto de intereses con ninguno de los autores.
El trabajo se presentó como póster en el Congreso de Cirugía Oral de Badajoz 2012.