La presencia de manifestaciones extraglandulares del síndrome de Sjögren abre un amplio debate en el campo de la neurología, en el cual la asociación o similitud con la esclerosis múltiple y el espectro de la neuromielitis óptica plantea la necesidad de mejores marcadores, dentro de los cuales los anticuerpos contra la acuaporina4 han ganado mayor relevancia. Así mismo, la técnica para la medición de estos autoanticuerpos, con su realización en suero y en líquido cefalorraquídeo, es de utilidad para el diagnóstico y el pronóstico. A continuación se presenta el caso de un síndrome de Sjögren sin sicca que cursó con neuritis óptica unilateral.
The presence of extraglandular manifestations of Sjögren's syndrome opens a wide debate in the field of neurology, where the association or similarity with multiple sclerosis and optical neuromyelitis spectrum raises the need for better markers, among which anti-aquaporin4 antibodies have gained more relevance. Likewise, the technique for measuring these autoantibodies, carried out in serum and in cerebrospinal fluid, is useful for diagnosis and prognosis. The following is a case of Sjögren's syndrome without sicca symptoms, with unilateral optic neuritis.
El síndrome de Sjögren (SS) es una enfermedad crónica autoinmune caracterizada por síntomas secos, producción de autoanticuerpos e infiltrado linfocitario de glándulas exocrinas. Sin embargo, por lo general, se subestima el compromiso en órganos diferentes a los tradicionalmente asociados con síntomas sicca como manifestación extraglandular de la enfermedad1-3. Se ha descrito que las manifestaciones extraglandulares puedan preceder a los síntomas sicca como manifestación inicial del SS4,5.
Por otro lado, es bien conocida y descrita la asociación de SS con otras enfermedades autoinmunes (EA), como la artritis reumatoide, el lupus eritematoso sistémico, la enfermedad tiroidea autoinmune, la hepatitis autoinmune y otras no tan frecuentes, como la esclerosis múltiple, para lo cual se ha utilizado el término poliautoinmunidad para hacer referencia a la asociación de dos o más EA en un individuo, lo que difiere del concepto de los síndromes de sobreposición1,2.
A continuación se presenta un caso que hace parte del debate actual sobre la presencia de neuritis óptica como manifestación extraglandular del SS o la asociación del SS con el espectro de neuromielitis óptica (NMOSD).
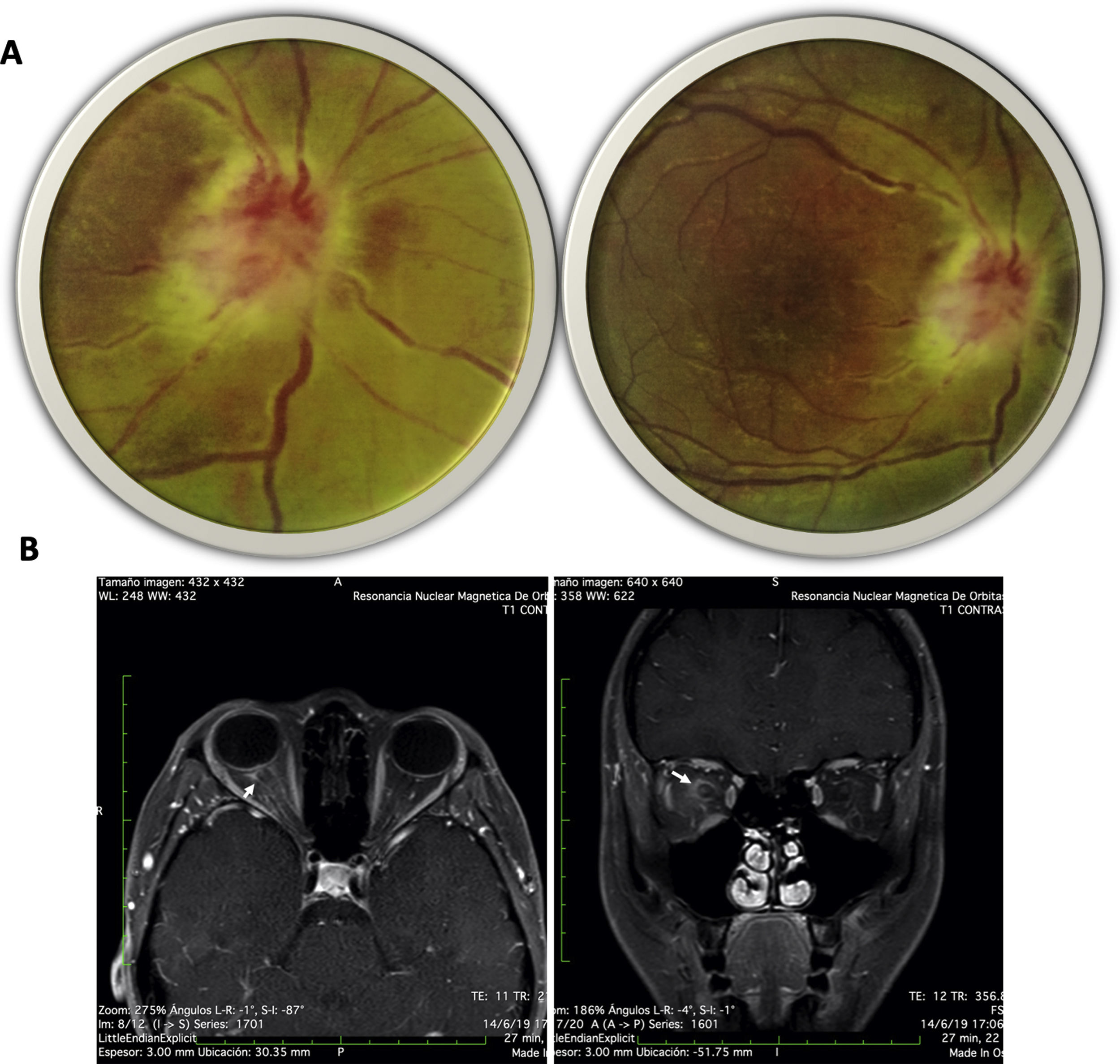
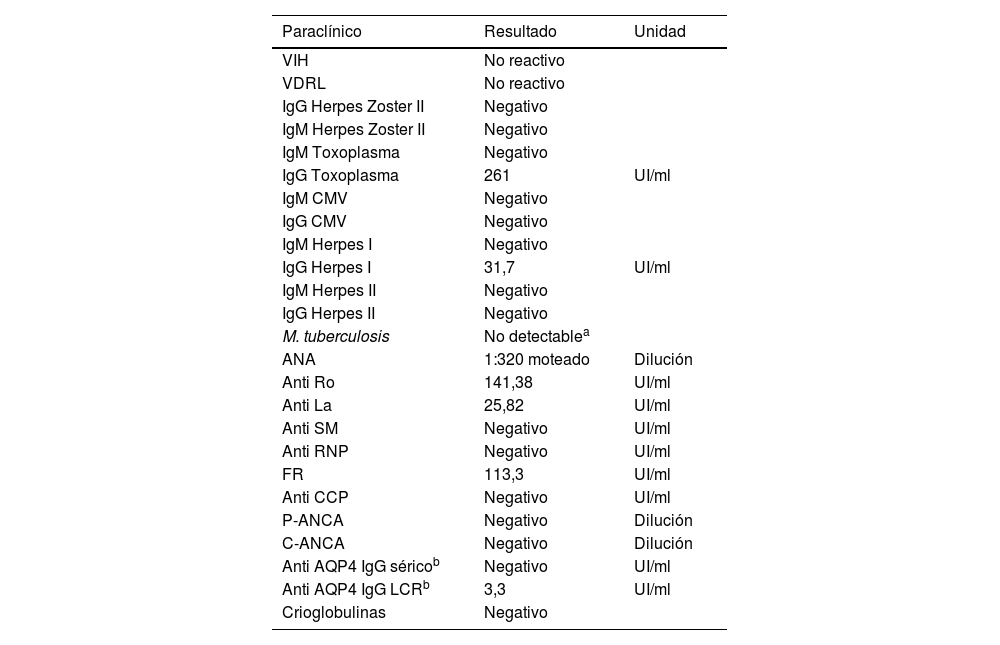
Presentación del casoSe presenta el caso de una paciente femenina de 20años, proveniente del área rural, sin antecedentes de importancia, que consultó al servicio de urgencias por cuadro de 15días de evolución consistente en dolor ocular derecho tipo picada, de intensidad 10/10 variable, fotofobia y visión borrosa. Al examen físico general no se evidenciaron alteraciones. En el examen oftalmológico se observaron como hallazgos positivos pupila de Marcus-Gunn en el ojo derecho, agudeza visual de cuenta dedos, con hallazgos en el fondo de ojo (fig. 1A) que sugieren neurorretinitis del ojo derecho (OD). Por lo anterior, se decidió descartar etiologías infecciosas (virales, bacterianas y parasitarias) (tabla 1).
A)Imagen de fondo de ojo derecho: disco óptico derecho de bordes mal definidos, edematizado, características intumescentes, microhemorragias epipapilares en llama, excavación de 0; se evidencia borramiento de bordes del disco, zonas de periflebitis que afectan el polo posterior y edema retiniano peripapilar con algunos infiltrados amarillentos en polo posterior. B)Resonancia magnética de órbitas, secuencia T1 con gadolinio en cortes axial (derecha) coronal (izquierda); se evidencia realce del nervio óptico y de la vaina óptica con el medio de contraste (flechas).
Paraclínicos de agentes infecciosos y autoinmunidad
| Paraclínico | Resultado | Unidad |
|---|---|---|
| VIH | No reactivo | |
| VDRL | No reactivo | |
| IgG Herpes Zoster II | Negativo | |
| IgM Herpes Zoster II | Negativo | |
| IgM Toxoplasma | Negativo | |
| IgG Toxoplasma | 261 | UI/ml |
| IgM CMV | Negativo | |
| IgG CMV | Negativo | |
| IgM Herpes I | Negativo | |
| IgG Herpes I | 31,7 | UI/ml |
| IgM Herpes II | Negativo | |
| IgG Herpes II | Negativo | |
| M. tuberculosis | No detectablea | |
| ANA | 1:320 moteado | Dilución |
| Anti Ro | 141,38 | UI/ml |
| Anti La | 25,82 | UI/ml |
| Anti SM | Negativo | UI/ml |
| Anti RNP | Negativo | UI/ml |
| FR | 113,3 | UI/ml |
| Anti CCP | Negativo | UI/ml |
| P-ANCA | Negativo | Dilución |
| C-ANCA | Negativo | Dilución |
| Anti AQP4 IgG séricob | Negativo | UI/ml |
| Anti AQP4 IgG LCRb | 3,3 | UI/ml |
| Crioglobulinas | Negativo |
La paciente fue valorada por neurología, con sospecha de defectos de la vía aferente óptica, y se realizaron potenciales evocados que confirmaron el defecto; la resonancia cerebral demostró realce del nervio óptico y de la vaina óptica con el medio de contraste (fig. 1B). Por sospecha de etiología autoinmune o desmielinizante se llevó a cabo punción lumbar, la cual fue normal; en la resonancia cervicotorácica no se hicieron hallazgos inflamatorios o desmielinizantes ni se encontraron biomarcadores de autoinmunidad (tabla 1).
Debido a que la etiología infecciosa se descartó de manera razonable, se decidió el inicio de pulsos de 1g de metilprednisolona por cinco días, con previa desparasitación. En el contexto clínico y ante la positividad de estos biomarcadores (tabla 1), se planteó la posibilidad de un SS atípico, por lo que se realizó biopsia de glándula salival menor, a pesar de la ausencia de síntomas sicca, y dicha biopsia resultó positiva (sialoadenitis gradoIII de la clasificación de Chisholm Mason). Ante la falta de mejoría en agudeza visual y en junta multidisciplinaria se decidió hacer cuatro sesiones de plasmaféresis, luego de lo cual hubo mejoría parcial de la agudeza visual 20/200. Se dio egreso con prednisolona a 1mg/kg, en plan de descenso hasta 30mg/día. Tras ello, la paciente asistió a control al mes de la hospitalización y presentó mejoría de agudeza visual de OD 20/25 y OI 20/20, hallazgos de atrofia de nervio óptico y persistencia de pupila de Marcuss-Gunn derecha.
DiscusiónEl SS tiene una prevalencia en mayores de 18años del 0,12%, con una edad de mayor presentación entre los 65 y los 69años. De los pacientes con SS, apróximadamente un 15% cursan con complicaciones consideradas graves asociadas a la enfermedad6,7. Sin embargo, como en el caso que presentamos, se ha descrito que la edad de presentación (menores de 35años) tiene una mayor frecuencia de manifestaciones más severas (hasta el 33%)6.
La amplia variedad de las manifestaciones del SS hace que cada vez se entienda más como una enfermedad sistémica en la que al menos el 50% de los pacientes presentan manifestaciones sistémicas, y no exclusivamente como una entidad con compromiso glandular1,5.
Con respecto a sus manifestaciones neurológicas, se han descrito tanto el compromiso periférico como el central (SNC), en los cuales la prevalencia de las cohortes llega incluso al 20%, pero con un estimado de entre el 2% y el 10%, y sus manifestaciones incluyen neuritis óptica, hemiparesia, movimientos anormales, síndromes cerebelosos, ataque isquémico transitorio y síndromes neuromotores5,8. Tradicionalmente, el diagnóstico diferencial de las manifestaciones en el SNC observa un patrón similar al de la esclerosis múltiple3; sin embargo, en el caso de la NMOSD existen tres hipótesis que ha planteado el grupo de Wingerchuk, de acuerdo con las cuales los anticuerpos antiacuaporina4 (AQP4) desempeñan un papel preponderante en la relación de la NMOSD con otras EA sistémicas como el SS9,10.
La primera hipótesis sostiene que se trata de dos entidades que no se sobreponen, y que manifestaciones como la neuritis óptica en pacientes seronegativos a AQP4 son expresión de la EA. La segunda hipótesis apunta a la sobreposición de NMOSD y EA, aunque los AQP4 harían parte de la NMOSD; esta hipótesis tendría el apoyo de la teoría de poliautoinmunidad. La tercera hipótesis sugiere que los AQP4 no son específicos, y esta sería tal vez la más débil de las tres10.
En el caso de la paciente cuyo caso se presentó, al ser seronegativa en suero para AQP4, se plantean dos hipótesis: la primera consiste en que la neuritis óptica como la de nuestra paciente, seronegativa para AQP4, corresponde a una manifestación extraglandular del SS o hace parte del grupo de las NMOSD seronegativas, para las cuales en un futuro próximo, cuando se cuente con nuevos anticuerpos que sean ampliamente disponibles, como los IgG-MOG+, se podrá mejorar el diagnóstico de todo el espectro de NMOSD, hacer un pronóstico según fenotipos y guiar un tratamiento más específico11. La segunda hipótesis consiste en que la seronegatividad de AQP4 séricas y la positividad en líquido cefalorraquídeo (LCR) pueden corresponder a un falso positivo, primero porque la recomendación actual es que idealmente las AQP4 séricas deben medirse por inmunofluorescencia indirecta de estudio basado en células (CBA), y la de la paciente del caso aquí presentado es por Elisa. Asimismo, los criterios descritos por Wingerchuk en el 2006, y los de la Sociedad Nacional de Esclerosis Múltiple (NMSS, por sus siglas en inglés) del 2008, hacen referencia a la presencia de los anticuerpos séricos descritos por Lennon et al.12. Estos confieren un valor diagnóstico y también son un marcador pronóstico dentro de todo el espectro de NMOSD, ya que se afirma que su concentración sérica supera la circulante en el SNC y, por tanto, lo contrario sería discordante12,13. De la misma manera, en la literatura no se identifican casos de NMOSD con seropositividad en LCR y seronegatividad en suero; incluso trabajos como el de Kaneko et al.14 muestran que esta disociación no es algo esperado.
En consecuencia, este caso abre las puertas a la necesidad de mayor interacción entre los grupos de neurología y reumatología, considerando que hasta el momento la evidencia muestra que los anticuerpos contra AQP4 tienen un rol diagnóstico fundamental. Estos, al utilizarse la técnica CBA en suero, confieren una mayor sensibilidad y especificidad a la prueba. Así, se podría diferenciar si una clínica de neuritis óptica corresponde a NMOSD o es una manifestación neurológica de SS u otras EA sistémicas.
Responsabilidades éticasLos autores declaran que este artículo no contiene información personal que permita identificar a la paciente y que cuentan con su consentimiento para la publicación de este artículo.
FinanciaciónLos autores declaran que para la realización del presente manuscrito no recibieron ayuda económica de terceros y que todo se realizó con recursos propios.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.