La lipodistrofia es una condición patológica asociada a una redistribución anómala del tejido adiposo en el cuerpo. La lipoatrofia facial puede ser consecuencia de defectos congénitos, adquiridos o involutivos. El lipoinjerto es el trasplante de grasa autógena y constituye una opción de tratamiento que aporta volumen, regeneración tisular y ventajas en relación con otros materiales de relleno en enfermedades autoinmunes. Se busca resaltar la acción de relleno y el efecto metabólico de la lipotransferencia facial, por la supervivencia de los adipocitos injertados y la actividad regenerativa de las células madre provenientes del tejido adiposo obtenidas por nanofat en pacientes con lipoatrofia facial. La lipoinyección mejora la arquitectura de la nueva dermis y aumenta su capacidad funcional, es un tratamiento con tejido autógeno (injerto graso) con gran eficacia en relación con otros materiales de relleno aloplásticos capaces de exacerbar una respuesta inflamatoria mediada por la producción de anticuerpos.
Lipodystrophy is a pathological condition associated with an abnormal body adipose tissue redistribution. Facial lipoatrophy can be a consequence of congenital, acquired, or involuntary defects. The lipograft is an autologous fat transplant, which constitutes a treatment option that provides volume, tissue regeneration, and advantages in relation to other fillers in autoimmune diseases. The aim is to highlight the filling action and the metabolic effect of facial lipotransfer, due to the grafted adipocytes survival, and the adipose tissue derived stem cells regenerative activity obtained by nano-fat in patients with facial lipoatrophy. Lipo-injection improves the architecture of the new dermis and increases its functional capacity. It is a treatment with autologous tissue (fatty graft) with great efficacy in relation to other alloplastic filler materials capable of exacerbating an inflammatory response mediated by antibody production.
La lipodistrofia es una condición patológica asociada a una redistribución anómala del tejido adiposo en el cuerpo. Puede adoptar 3 formas principales: lipohipertrofia, lipoatrofia y lipodistrofia mixta en los casos de acumulación patológica del tejido adiposo, ausencia focal o general de este o combinación de ambos, respectivamente. La lipoatrofia se relaciona con una pérdida de tejido adiposo en el tejido celular subcutáneo que si bien puede afectar todo el cuerpo, predomina en cara, miembros superiores e inferiores y glúteos1.
En el 2003 Fontdevila et al. propusieron un método de clasificación de lipoatrofia facial basado en la exploración física por parte del especialista, un método económico y rápido que no requiere tecnología complementaria. Se establecieron 3 grados: el grado 0, en el que se define la normalidad de la piel de la región malar y se hace evidente una leve protuberancia desde el borde de la zona del ojo hasta el pliegue nasogeniano; el grado 1, que describe un aplanamiento de la región malar debido a la pérdida de grasa subcutánea (muy similar al defecto observado en personas delgadas); y el grado 2, en el que se produce un gran aplanamiento de la región malar que ocasiona una mejilla hundida. La afectación es grave cuando además de los signos planteados en los grados 1 y 2 se asocia la falta de casi toda la grasa subcutánea y se marcan las estructuras musculares y óseas debido a que la piel se adapta más a estas, de manera que se genera una gran depresión de la mejilla y la subsiguiente esqueletización de la cara (grado 4)2.
La lipoatrofia facial puede ser consecuencia de defectos congénitos (malformaciones), adquiridos (deformaciones) o involutivos (lipoatrofia senil); es un problema que se relaciona con trastornos estéticos y funcionales y tiene repercusiones físicas y psíquicas como depresión y estigmatización, al desfigurar e incapacitar a los pacientes socialmente. Suele acompañarse de enfermedades hereditarias y adquiridas, como la esclerodermia y el lupus eritematoso profundo3, lo que supone un grave problema personal, social y laboral.
La esclerodermia es una enfermedad sistémica autoinmune que se caracteriza por la inflamación crónica del tejido conectivo. El excesivo depósito de colágeno y la presencia de alteraciones estructurales y funcionales de los vasos sanguíneos, los órganos internos y los músculos producen la fibrosis cutánea en las zonas afectadas, lo que presupone una piel distrófica, espesa, brillante y oscura4. El lupus eritematoso profundo, también denominado paniculitis lúpica, es una variante rara del lupus eritematoso cutáneo que afecta específicamente la dermis profunda y el tejido celular subcutáneo, ocurre en el 3% de los pacientes con lupus eritematoso cutáneo y afecta sobre todo el tejido celular subcutáneo de la cara y las áreas próximas a las extremidades5.
Entre las opciones para corregir los defectos faciales que se producen en estas enfermedades se encuentra la transferencia microquirúrgica de tejido, cuya aplicación es limitada por la presencia de cicatrices visibles tanto en la zona donante como en la región facial. En un intento por encontrar la técnica ideal para obtener mejores resultados quirúrgicos frente a esta entidad empleando técnicas menos invasivas, en la actualidad se empieza a explorar el campo de los injertos autógenos de grasa o tejido adiposo4. El tejido adiposo es considerado la mayor fuente accesible de células madre adultas, implicadas en un gran número de procesos de regeneración tisular espontánea y reparación de los tejidos dañados. El tejido adiposo contiene no solamente las células progenitoras adipogénicas, sino también células madre multipotentes que pueden diferenciarse en grasa, hueso, cartílago y otros tipos de tejido6.
El aislamiento de estas células madre mesenquimales pluripotenciales puede hacerse por método enzimático o mecánico7. Cuando el proceso se realiza mecánicamente, los adipocitos se fracturan mediante emulsificación y filtración, dejando intacta la fracción vascular estromal viable8. El producto obtenido de este proceso se denomina nanofat, descrito por Tonnard et al.9, en el cual se realiza la interrupción mecánica del tejido adiposo mediante conectores Luer Lock de pequeño diámetro, seguida de la filtración a través de un filtro de 500mm. El componente activo y la fracción vascular estromal resultantes promueven la proliferación endotelial, la creación de colágeno y la diferenciación y creación de nuevas células. Estas células madre producen un microambiente en los tejidos que a su vez estimula la liberación de factores de crecimiento y promueve la angiogénesis y la producción de colágeno y elastina, que a largo plazo crean una estructura que se asemeja a los tejidos normales, lo cual conlleva una mejoría de la calidad de la piel e incluso el aclaramiento de la piel pigmentada10.
El trasplante de grasa autógena se puede definir como la transferencia de tejido adiposo11. La gran mayoría de los estudios publicados que emplean el lipoinjerto como tratamiento para la lipoatrofia facial hace referencia al efecto voluminizador luego de realizar varias sesiones en cada paciente. El objetivo del presente estudio es describir 2 casos clínicos de pacientes con diagnóstico de lipoatrofia facial de causa inmune tratadas quirúrgicamente con lipotransferencia facial con material autógeno tipo nanoinjerto, y resaltar el efecto metabólico traducido en calidad de piel y las ventajas visibles desde la primera sesión de tratamiento en relación con la respuesta que pueden generar otros materiales de relleno en pacientes con enfermedades autoinmunes.
Material y métodosEl procedimiento se llevó a cabo en pacientes que acudieron al servicio de Cirugía Plástica y Caumatología del Hospital Clínico Quirúrgico Hermanos Ameijeiras, remitidas del servicio de Reumatología con el diagnóstico de lipoatrofia facial de causa inmune y que fueron intervenidas quirúrgicamente con lipotransferencia facial con material autógeno tipo nanoinjerto. Se hizo una cirugía ambulatoria, con anestesia local infiltrativa y alta hospitalaria posterior al procedimiento.
El trasplante de grasa autógena en pacientes con enfermedades autoinmunes tiene indicaciones y contraindicaciones que dependen en gran medida de la evolución clínica de la enfermedad tanto a nivel sistémico como local. Los pacientes que tienen indicado este tipo de procedimiento son aquellos con lipoatrofia facial de cualquier grado, desde el 1 hasta el 3, pacientes con cambios tróficos en la piel, cicatrices, fibrosis, pérdida de la elasticidad, hiperpigmentación cutánea y secuelas de procesos inflamatorios locales. Su indicación se destaca en esclerosis sistémica y en secuelas de paniculitis lúpica. El procedimiento N se debe llevar a cabo en pacientes que además de la enfermedad autoinmune presenten alguna comorbilidad descompensada, pacientes cuya enfermedad autoinmune muestre datos de actividad sistémica, que se encuentren en tratamiento inmunosupresor o bajo dosis elevadas de esteroides (mayor de 10mg/día), pacientes psiquiátricos y embarazadas.
El presente estudio fue revisado y aprobado por el comité ético servicio de Cirugía Plástica y Quemados del Hospital Clínico Quirúrgico Hermanos Ameijeiras La Habana – Cuba. Se han obtenido todos los consentimientos requeridos por la legislación vigente y los principios de la declaración de Helsinki, así como de los pacientes para la publicación de cualquier dato personal e imágenes que aparecen en el artículo.
Consulta preoperatoriaSe indicó chequeo preoperatorio y anestésico y se explicó el tratamiento quirúrgico, los beneficios y las posibles complicaciones. Se firmó el consentimiento informado.
Técnica quirúrgica-intraoperatorioLipotransferencia facial con material autógeno tipo nanoinjerto asistido con células madre derivadas del tejido adiposo. Se realiza liposucción abdominal con jeringuilla de 20cc y cánula de 2mm; se decanta la grasa extraída, se centrifuga durante 3min a 2.500rpm y se emulsifica con transfer de 2,5, 1,5, 1 y 0,7mm, y finaliza con la rejilla nanofat para posteriormente inyectar con cánula la grasa procesada. Se realiza medición de células CD34+ y de células CD34+/CD45+ mediante citómetro de flujo MACSQuant® Analyzer 10.
PostoperatorioDesde el postoperatorio inmediato se indicó profilaxis antibiótica, analgesia y tratamiento sintomático. Los cuidados postoperatorios incluyeron: colocación de compresas frías en las zonas lipoinyectadas; lavado diario de la cara; evitar apoyo en la región facial, maquillaje, esfuerzos físicos o exponerse al sol o al vapor. Se indicó colocar compresión en la zona donante. Las pacientes evolucionaron de forma ambulatoria, se les orientó reconsulta a los 4 días de haber sido operadas y se les hizo seguimiento al mes y a los 6 meses. Se les tomaron fotografías de control.
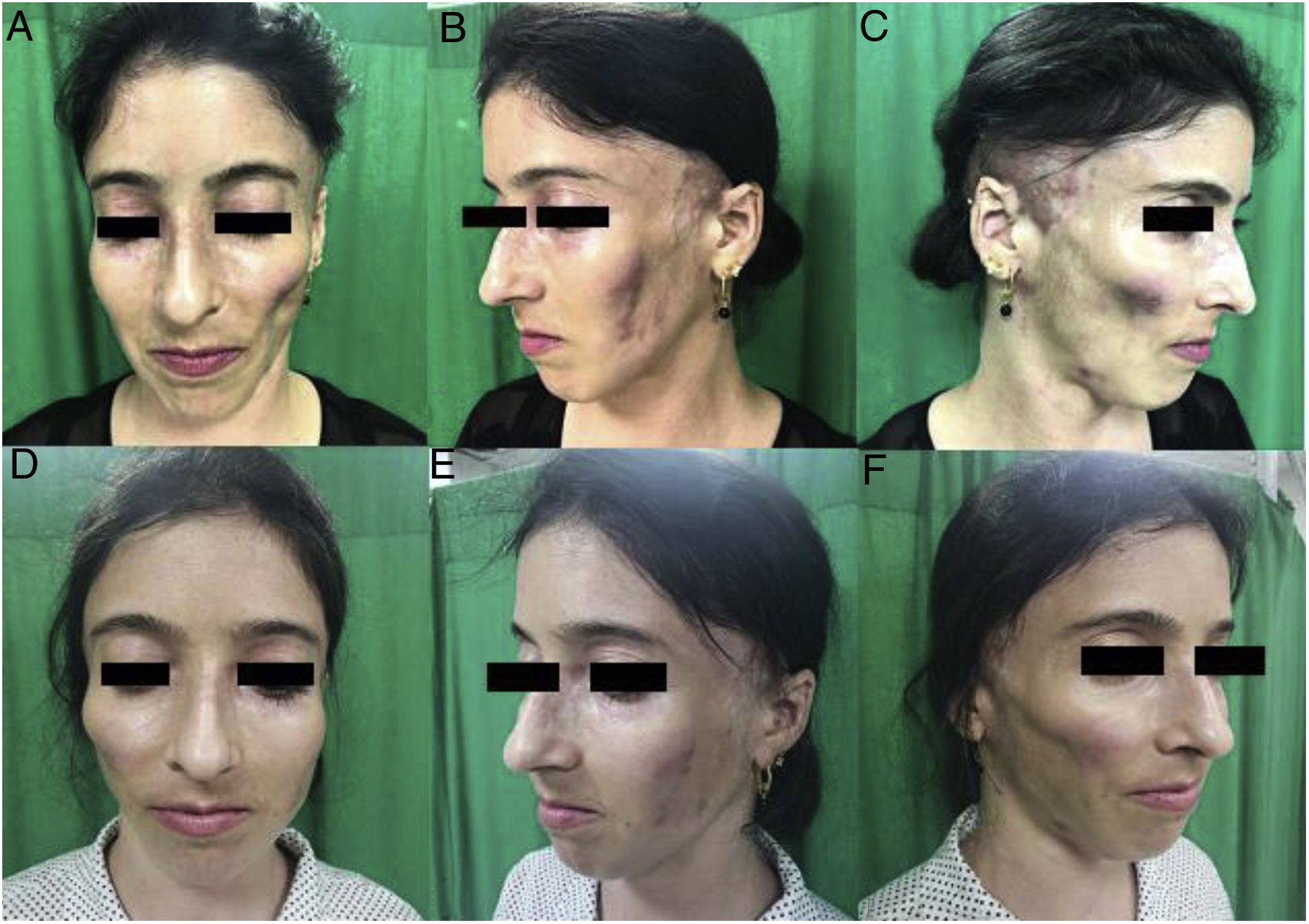
Casos clínicosCaso 1Paciente de 31 años, de sexo femenino, con antecedentes personales patológicos de lupus eritematoso cutáneo crónico con alopecia cicatricial, diagnosticada en el 2016. En enero del 2018 fue remitida del servicio de Reumatología para tratamiento reconstructivo por mostrar cambios físicos en la hemicara derecha. Presentaba gran deformidad, depresión y esqueletización en región malar por lipoatrofia grado 3. En el examen físico se hizo evidente el deterioro de la calidad de la piel facial, así como la presencia de eritema persistente, lesiones inflamatorias e hiperpigmentación por cronicidad (fig. 1A-C). En la región temporal del macizo craneofacial presentaba alopecia cicatricial de 5×4cm de diámetro. Fue tratada con una sesión de lipotransferencia facial; se infiltraron 10ml de tejido adiposo en forma de nanoinjerto. No se presentaron complicaciones (fig. 1D-F).
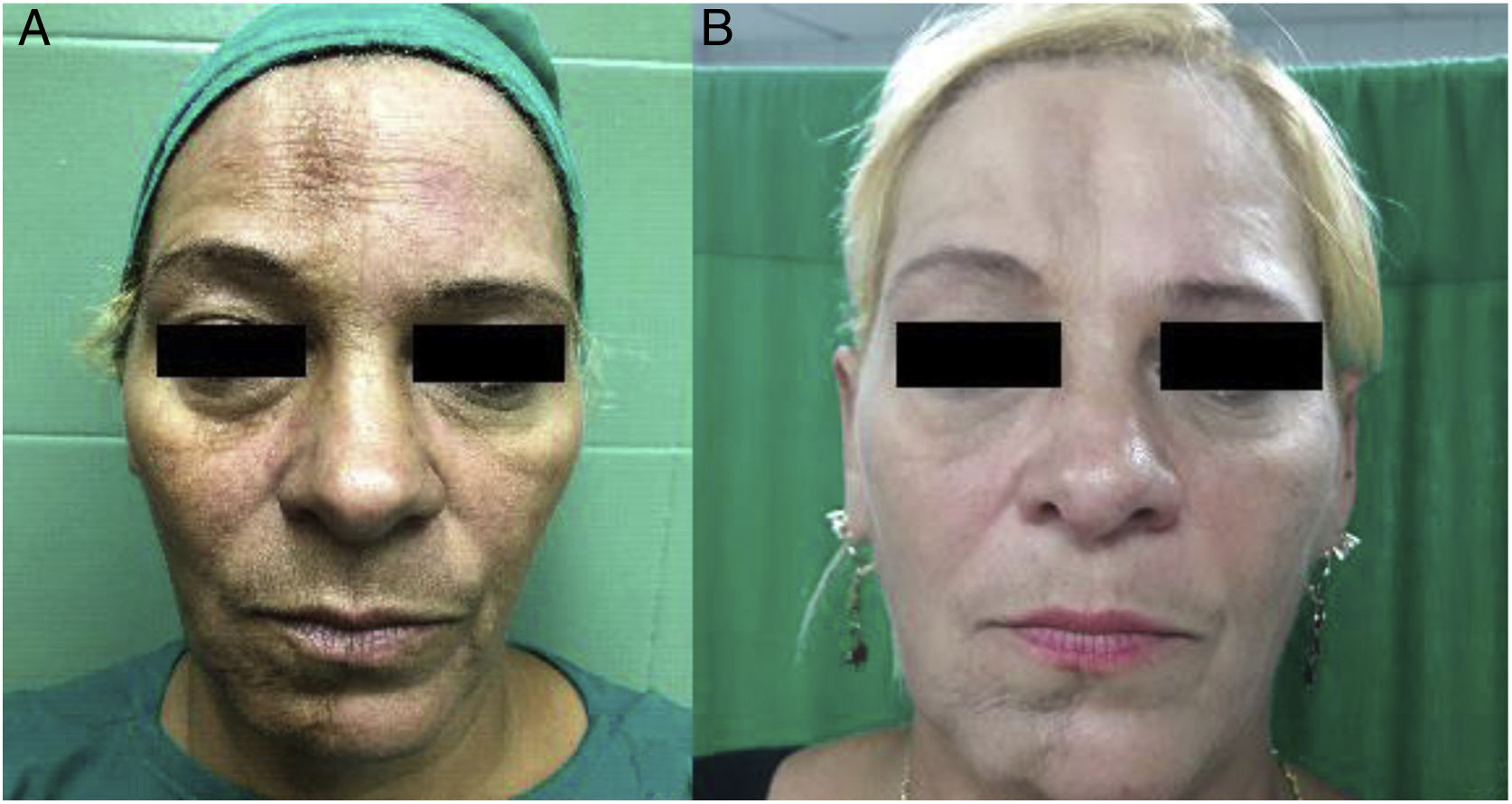
Caso 2Paciente de 49 años, de sexo femenino, con antecedentes personales patológicos de diabetes mellitus tipo 2 y esclerodermia, diagnosticada hace 23 años. Acude a la consulta externa del servicio de Cirugía Plástica, remitida desde su médico tratante (Reumatología) por presentar lesión en golpe de sable de varios años de evolución, que compromete desde la implantación del cabello en la región frontal hasta el mentón en línea recta, además de hemiatrofia facial derecha grado 2. En el examen físico de la región facial es evidente una piel rígida, apergaminada, atrófica e hiperpigmentada con color marrón oscuro, de mayor intensidad en la región frontal y en el mentón (fig. 2A). Fue tratada con una sesión de lipotransferencia facial; se infiltraron 15ml de tejido adiposo en forma de nanoinjerto. No se presentaron complicaciones (fig. 2B).
En el seguimiento clínico en el primer año postoperatorio es evidente la disminución de la fibrosis cutánea, menos atrofia de los tejidos y una notable mejoría de la calidad de la piel con relación a textura, color y grosor. No se encuentra expresión de las lesiones iniciales de esclerodermia, desaparecen los infiltrados inflamatorios y las induraciones, así como el aspecto acartonado e inextensible de la piel inicial.
DiscusiónEl lupus eritematoso es una enfermedad autoinmune que puede presentar manifestaciones clínicas en diversos sistemas del cuerpo. Puede ser mortal en el caso del lupus eritematoso sistémico, o bien presentarse con manifestaciones cutáneas sin provocar daño a otro órgano. Las manifestaciones cutaneomucosas se denominan específicas cuando aparecen exclusivamente en esta enfermedad, y no específicas cuando no son exclusivas del lupus y pueden verse en el contexto de otras dolencias12.
Las manifestaciones específicas se denominan lupus eritematoso cutáneo. Histológicamente se representan por un infiltrado inflamatorio dérmico distribuido perivascular y perianexial, vacuolización y degeneración de los queratinocitos de la capa basal, hiperqueratosis y atrofia epidérmica. El lupus eritematoso profundo o paniculitis lúpica es poco frecuente y se manifiesta con nódulos subcutáneos y placas infiltradas no dolorosas que se localizan mayormente en cabeza y cuello, región deltoidea, pared abdominal, muslos y glúteos. Las secuelas estéticas son evidentes, ya que estas lesiones dejan cicatrices deprimidas que producen deformidad en el área afectada13.
La esclerodermia es una enfermedad multisistémica que se presenta con cambios inflamatorios, vasculares y escleróticos tanto en órganos internos como en la piel. Esta enfermedad produce un acúmulo de fibras de colágeno en la dermis reticular y ocasiona una fibrosis cutánea que aumenta el grosor de la dermis y oblitera los anexos cutáneos. Con la progresión de la enfermedad la piel se atrofia, la epidermis se adelgaza, disminuyen los capilares dérmicos -lo que conlleva hipoxia-, aumenta la síntesis de factor de crecimiento vascular endotelial, entre otros factores angiogénicos, y se afecta además el tejido celular subcutáneo14.
El 90% de los pacientes cursa con compromiso de la región facial, cambios estéticos, alteración de la autoimagen y complicaciones en la cavidad oral. En la cara desaparecen las arrugas gruesas en la frente, se presenta adelgazamiento de los labios y formación de surcos verticales como consecuencia de la retracción de la piel. Estas manifestaciones faciales son desfigurantes e implican incomodidad funcional, estética y social; de ahí la importancia de ofrecer opciones terapéuticas que ayuden a corregir o mejorar estas complicaciones15.
La transferencia de tejido adiposo, desde sus inicios, se ha utilizado con fines de relleno, y el método de realización ha variado a lo largo de los años. Inicialmente, se utilizaba el tejido adiposo obtenido a «cielo abierto»; luego, la lipoaspiración «no purificada», y recientemente, la técnica «purificada atraumática»16. El método purificado atraumático, introducido por Coleman et al., evita comprimir, filtrar, aspirar, lavar o tener contacto con el aire, entre otras maniobras15. La lipoinyección es hoy en día un procedimiento común tanto en la cirugía reconstructiva como en la cirugía estética, aunque la falta de evidencia clínica dificulta el uso de este tipo de terapia. Hay ensayos clínicos en ejecución y un gran número de instituciones hacen estudios con células madre derivadas de tejido adiposo para demostrar su uso en el tratamiento de otras enfermedades17.
La lipoinyección de tejido celular subcutáneo es el injerto de células grasas y tejido conectivo. Puede ser de tejido adiposo, de tejido adiposo y dermis o de tejido adiposo con vascularización (epiplón). El tejido adiposo es un tejido complejo y dinámico que comprende diversos procesos fisiológicos y patológicos. Se compone de adipocitos, células vasculares, células madre, pericitos, macrófagos, fibroblastos, linfocitos y tejido conectivo. Además de almacenar energía, tiene actividad endocrina al liberar hormonas como la adiponectina o la leptina y regular así la homeostasis18. Las células madre derivadas del tejido adiposo poseen además un efecto de blanquemiento de la piel pigmentada, probablemente relacionado con su acción apocrina al secretar citocinas directamente vinculadas con la síntesis de melanina y tirosina, relacionado con la inhibición de la formación de melanina inducida por la exposición a la luz ultravioleta10. Los beneficios de este procedimiento son diversos: ausencia de cicatrices, debido a que no se utilizan incisiones; resultados duraderos y naturales; efecto de rejuvenecimiento en el rostro; no hay grandes riesgos para la salud; recuperación rápida; y no se requiere reposo prolongado.
En el año 2001 Zuk et al., un grupo de cirujanos plásticos e investigadores de Pittsburgh, demostraron que este tejido constituye una gran fuente de células madre mesenquimales adultas, a las cuales denominaron células madre derivadas del tejido adiposo. Estas células son capaces de diferenciarse en varios tejidos y se categorizan dentro del grupo de las células estromales mesenquimales multipotentes que corresponden a células madre obtenidas de tejidos adultos19.
Las células madre derivadas del tejido adiposo desempeñan un papel importante en el efecto regenerativo. Se pueden encontrar en cualquier tipo de tejido adiposo, incluido el tejido subcutáneo y el interno (visceral y no visceral). Se ha reportado que el rango de extracción de estas células es mayor que el rango de células madre obtenido de la médula ósea20. Estas expresan rasgos similares a las derivadas de la médula ósea, tales como proteínas y marcadores celulares. Los antígenos de superficie son ampliamente usados en inmunología, examinando la expresión de proteínas moleculares de superficie en estas células madre por citometría de flujo21. Estas células son capaces de secretar un gran número de citocinas y factores de crecimiento que intervienen en la angiogénesis, en la remodelación de tejidos y en eventos antiapoptóticos, tales como la interleucina-6, el factor estimulante de colonias de macrófagos, el factor de crecimiento transformador beta-1 y el factor de crecimiento vascular endotelial22.
La transferencia de grasa autógena debe ser considerada un medio de relleno, regeneración y restauración que aporta una mejoría en la calidad del tejido en el cual se implanta; promueve la neovascularización al crear alteraciones estructurales reales, y estimula, gracias a su propiedad de inmunomodulación, la reversión de los procesos inflamatorios causados por el envejecimiento, las cicatrices, las pérdidas de sustancia, la radioterapia o los traumatismos. Una gran ventaja del uso de tejido adiposo comparado con materiales aloplásticos es la biocompatibilidad, ya que muy frecuentemente los materiales aloplásticos producen reacciones de tipo cuerpo extraño23. La remodelación del tejido adiposo es un balance entre la apoptosis, la necrosis y la adipogénesis mediada por las células madre derivadas del tejido adiposo. El lipoinjerto podría fertilizar tejidos crónicamente inflamados o irradiados, en los cuales se ha producido una alteración en la remodelación o la cicatrización24.
La lipoinyección, además de su uso como relleno de partes blandas, se utiliza en diversas especialidades médico-quirúrgicas, en lesiones por quemaduras, en traumatismos y para el tratamiento de heridas crónicas y cicatrices patológicas, además del tratamiento de la contractura de Dupuytren, junto con la aponeurotomía25. Los beneficios de este tipo de terapia se hacen notorios luego de unos meses, ya que las células madre regeneran y optimizan la calidad de los tejidos, mejorando así la calidad de vida de estos pacientes.
ConclusionesEl tejido adiposo es una fuente importante de células madre pluripotenciales capaces de diferenciarse en diversos tipos celulares, lo que le confiere una capacidad regenerativa y reestructuradora importante.
La lipotransferencia es una técnica quirúrgica útil, rápida, económica y con excelentes resultados tanto en el campo de la cirugía estética como en el de la cirugía reconstructiva, que además por su poder regenerativo puede ser utilizada para tratar afecciones de carácter autoinmune.
La transferencia de tejido adiposo sobre los materiales aloplásticos es la opción para el tratamiento de las atrofias localizadas en pacientes con enfermedades autoinmunes, con impacto clínico en la calidad de los tejidos mediante la inmunomodulación y la inmunocompatibilidad de las células madre del tejido adiposo, lo que permite la reestructuración morfológica de la atrofia cutánea, la regeneración de tejidos y la reversión del proceso cutáneo esclerodérmico.
La utilización de un producto autógeno en el tratamiento de estos defectos de tejido en pacientes con hiperfunción del sistema inmune ofrece una mayor ventaja, ya que un autoinjerto de grasa será mejor tolerado que el relleno con materiales que no son propios y que son capaces de exacerbar una respuesta inflamatoria mediada por la producción de anticuerpos en pacientes con enfermedades autoinmunes.
Consideraciones éticasEl comité ético servicio de Cirugía Plástica y Quemados Hospital Clínico Quirúrgico Hermanos Ameijeiras (La Habana – Cuba) aprobó la investigación. Confirmamos que hemos obtenido los consentimientos requeridos por la legislación vigente para la publicación de cualquier dato personal o imágenes del paciente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.