Reportes en la literatura muestran que los Hijos de Padres con Trastorno Bipolar tipo I (HPTB) manifiestan un amplio rango de trastornos psiquiátricos. La comparación entre los HPTB y los Hijos de Padres Control (HPC) permite establecer cuáles hallazgos psicopatológicos son específicos de este grupo de alto riesgo.
ObjetivoComparar las características psicopatológicas entre un grupo de HPTB tipo I y un grupo de HPC, mediante la identificación de la presencia de trastornos psiquiátricos según el DSM-IV-TR.
MetodologíaSe realizó un estudio descriptivo-correlacional, comparativo de corte transversal con 127 Hijos de Padres con TAB tipo I (HPTB-I) dentro de un programa de intervención multimodal (PRISMA) y 150 HPC, con edades entre los seis y 30 años. Los sujetos fueron evaluados con entrevistas diagnósticas validados (K-SADS-PL y DIGS).
ResultadosEl grupo de HPTB mostró mayor frecuencias de trastorno bipolar (Razón de Prevalencia [RP]=17,70; Intervalo de Confianza [IC] del 95%, 1,02-306,83), trastorno bipolar no especificado (RP=23,07, IC 95% 2,8 -189, p=0.0001), trastorno por uso de sustancias psicoactivas (RP=9,52; IC 95%, 2,93-30,90), trastorno oposicionista desafiante (RP=4,10; IC 95%, 1,70-9,89); trastorno de estrés postraumático (RP=3,90; IC 95%, 1,30-11,66), trastorno por uso de alcohol (RP=3,84; IC 95%, 1,2811,48), trastorno por déficit de atención e hiperactividad (RP=2,26; IC 95%, 1,37-3,75) y trastorno depresivo mayor (RP=2,25; IC 95%, 1,13-4,50). Tambien se encontraron diferencias estadisticamente significativas en las escalas de funcionalidad CGAS y GAF, con menor puntaje en el grupo de HPB.
ConclusiónEstos hallazgos confirman reportes previos de la literatura que demuestran que los HPTB presentan mayores tasas de trastornos psiquiatricos afectivos y no afectivos, y una menor nivel de funcionalidad global, al ser comparados con sujetos controles de la comunidad.
Literature reports show that Bipolar Offspring (BO) present with a wide range of psychiatric disorders. Comparison between BO and Control Parent Offspring (CPO) may help to identify which psychopathological findings are specific to this high-risk group.
ObjectiveTo compare the psychopathological characteristics between a group of BO type-I and a group of CPO, by identifying the presence of psychiatric disorders according the DSM-IV-TR.
MethodsA descriptive-correlational, cross-sectional and comparative study was conducted with 127 offspring of parents with bipolar disorder type-I from the multimodal intervention program (PRISMA) and with 150 CPO between 6 and 30 years of age. Subjects were evaluated with validated diagnostic interviews (K-SADS-PL and DIGS).
ResultsThe BO group showed higher frequencies for bipolar disorder (Prevalence Ratio [PR]=17.70; 95% confidence interval [CI]; 1.02 - 306.83), bipolar disorder not otherwise specified (PR=23.07, 95% CI; 2.8 - 189.0, P=.0001), disorders due to psychoactive substance use (PR=9.52, 95% CI; 2.93 -30.90), oppositional defiant disorder (PR=4.10, 95% CI; 1.70 -9.89), posttraumatic stress disorder (PR=3.90, 95% CI 1.30 -11.66), disorder due to alcohol use (PR=3.84, 95% CI; 1.28 -11.48), attention deficit/hyperactivity disorder (PR=2.26, 95% CI; 1.37 -3.75), and major depressive disorder (PR=2.25, 95% CI; 1.13 -4.50). Statistically significant differences were also found in the CGAS and GAF functional scales, with lower scores for the BO group.
ConclusionThese findings confirm previous literature reports showing that BO have higher rates of affective and non-affective psychiatric disorders than control subjects, and also a lower level of global functioning.
El trastorno afectivo bipolar (TAB) es una entidad recurrente que afecta a aspectos del comportamiento y el funcionamiento del individuo1. Tiene una prevalencia del 1,3% de la población general2 y el 1,8% de la colombiana3. Varios autores han demostrado su alta heredabilidad4–9, lo que indica que el estudio de la población de hijos de padres con trastorno bipolar (HPTB) podría ser la oportunidad para conocer la historia natural y los síntomas prodrómicos de esta afección. Además, permitiría adoptar estrategias de manejo temprano y lograr mejores resultados psicosociales a largo plazo.
Las descripciones de la literatura muestran que los HPTB tienen mayor riesgo de sufrir trastornos mentales que los hijos de padres control (HPC)10,11. Lapalme et al. encontraron en el grupo de HPTB de su metanálisis un riesgo 2,7 veces mayor de algún trastorno psiquiátrico y 4 veces mayor de algún trastorno afectivo12. Por su parte, Birmaher et al. encontraron que los HPTB tiene un riesgo 13,4 veces mayor que los HPC de sufrir algún trastorno del espectro bipolar (TAB I-II/NOS)13. De igual manera, se han reportado prevalencias mayores de psicopatología no afectiva, síntomas psiquiátricos subumbrales y menor funcionalidad en esta población; los trastornos de ansiedad, los trastornos disruptivos y los trastornos relacionados con el uso de sustancias son los encontrados con mayor frecuencia. Sin embargo, aún no se logra un consenso sobre cuál es el más prevalente13–25. A pesar de que son pocos los reportes fuera de Estados Unidos y Europa, los estudios en Latinoamérica han mostrado algunos resultados similares11,26.
Los resultados preliminares de un estudio local en hijos de padres con TAB-I (HPTB-I), dentro de un programa de intervención multimodal (PRISMA) realizado por nuestro grupo de investigación, muestran que los diagnósticos más prevalentes son el trastorno por déficit de atención e hiperactividad (TDAH), el trastorno depresivo mayor (TDM) y el trastorno de ansiedad de separación (TAS)27,28. Sin embargo, no es posible establecer si estas frecuencias son características de los HPTB o si serían iguales que las de un grupo control de la comunidad. Para abordar este interrogante, se requiere un grupo de comparación de la misma zona geográfica. Además, según el conocimiento de los autores, hasta la fecha en Colombia no se cuenta con estudios comparativos con estas características y un número de participantes significativo.
El objetivo de este estudio es comparar las características psicopatológicas de un grupo de HPTB y un grupo de HPC usando instrumentos diagnósticos validados. También se busca determinar las diferencias psicopatológicas de los trastornos psiquiátricos.
MétodosEstudio de tipo descriptivo, comparativo y de corte transversal. Se invitó a participar a los pacientes con diagnóstico de TAB-I inscritos en un programa de intervención multimodal (PRISMA) y también se invitó a participar a sus parejas (denominados «copadres biológicos») y a todos los hijos con edades entre los 6 y los 30 años. Se captó a estas familias en el grupo de trastornos afectivos del Hospital Universitario San Vicente Fundación desde junio de 2009 hasta febrero de 2014 y en el programa PRISMA. Algunos resultados preliminares de este estudio ya se han publicado27,29,30.
Población de estudioConstituyeron la población HPTB e HPC, a los que se incluyó si cumplían los siguientes criterios de elegibilidad: edad 6–30 años y no tener problemas de salud que impidan participar en una entrevista clínica, retardo mental moderado o grave ni autismo clásico según criterios de la Cuarta Edición del Manual Diagnóstico y Estadístico de Trastornos Mentales-Texto Revisado (DSM-IV-TR)31.
Para calcular el tamaño de la muestra, se tomó como referencia una prevalencia de trastornos psiquiátricos en general en HPTB del 16%32, una potencia del 80% y un error tipo I del 5%. Como resultado, el tamaño de muestra para este estudio sería de 90 HPTB y 90 HPC (con corrección de Yates, 100 HPTB y 101 HPC). Tras calcular un margen de pérdida de un 20%, la muestra final debería estar representada por 126 HPTB y 128 HPC.
ProcedimientosEl protocolo de investigación fue aprobado por el Comité de Ética del Centro de Investigaciones Médicas, Facultad de Medicina de la Universidad de Antioquia, y por el Comité de Ética del Hospital Universitario de San Vicente Fundación para la evaluación de los sujetos.
Se invitó a participar a 200 pacientes con TAB-I ya conocidos por el Grupo de Investigación en Psiquiatría (GIPSI) de la Universidad de Antioquia y manejados por el grupo de trastornos afectivos del Hospital Universitario San Vicente Fundación, a sus parejas (definidas por los investigadores como copadres biológicos) y a sus hijos. Los criterios de inclusión de los padres fueron: tener una entrevista diagnóstica para estudios genéticos (DIGS)33 que confirmara el diagnóstico de TAB-I según los criterios del DSM-IV-TR31, pertenecer a familias provenientes de Antioquia en más de dos generaciones, haber tenido por lo menos una hospitalización psiquiátrica antes de los 50 años de edad (con un registro clínico que lo documentara), ser mayor de 18 años y no tener ningún trastorno mental de origen orgánico.
Además, se invitó a participar a un grupo control de padres de la misma zona geográfica, con sus parejas y sus hijos. Ninguno de los progenitores de control podía tener diagnóstico de TAB o de trastornos psicóticos según entrevista DIGS33, pero sí se permitió la inclusión de padres con otros trastornos como TDM o trastornos de ansiedad. Los padres y copadres de este grupo no debían tener algún pariente en primer grado con antecedente de TAB. Para aparear el grupo control de padres, se tuvo en cuenta la media de edad, el sexo y la procedencia urbana o rural (a los del área urbana se los captó en Medellín y el área metropolitana, y a los del área urbana, de los municipios de procedencia de los padres con TB: Marinilla, Guarne, Santuario, Carmen del Viboral, La Ceja y El Retiro, principalmente).
Se incluyó a los hijos elegibles de ambos grupos, con la aprobación previa de los padres para la participación en el estudio (en caso de tratarse de menores de 18 años). A cada uno de los sujetos y padres que aceptaron participar se les informó de manera clara y veraz el propósito, el objetivo del estudio y el sentido de su participación, lo cual quedó corroborado mediante la firma de un consentimiento informado. De esta manera, cada uno de los padres firmó su propio consentimiento y un consentimiento adicional por cada hijo menor de 18 años que fuera a participar en el estudio (quienes también debían asentir para la participación).
Se tomaron como límites los 6 y 30 años de edad para los hijos de ambos grupos, considerando que los sujetos menores de 6 años podrían tener limitaciones en sus capacidades comunicativas y, además, porque la entrevista diagnóstica que se utilizó para los hijos menores de 18 años evaluaba a sujetos solamente a partir de esa edad. Se definió arbitrariamente el límite superior de 30 años para los hijos, considerando que entre los 18 y los 30 años pueden identificarse trastornos psiquiátricos de comienzo más tardío. La selección de la muestra de hijos se fue realizando inicialmente en los HPTB y luego en los HPC, hasta encontrar un número suficiente de hijos equiparable según las variables de sexo, grupo de edad y procedencia. Se incluyó a todos los hijos de una familia que quisieran participar en el estudio siempre y cuando cumplieran los criterios.
InstrumentosPadresA los padres de ambos grupos y los copadres biológicos que participaron en el estudio se les aplicó la DIGS33, para determinar su estado clínico de afectado o no afectado de TAB y otros trastornos psiquiátricos.
HijosA los HPTB menores de 18 años se les aplicó la Schedule for Affective Disorders and Schizophrenia for School Aged Children Lifetime version (K-SADS-PL)34,35, con el propósito de establecer la presencia de diagnósticos psiquiátricos según los criterios del DSM-IV-TR. Además, se aplicó la Children's Global Assessment Scale (CGAS)36 para medir la funcionalidad actual y en el último episodio de algún trastorno psiquiátrico, y en el mejor momento de la vida (se califica de 0 a 100 puntos). A los HPTB mayores de 18 años se les aplicó el DIGS y además un complemento con las secciones de trastornos de ansiedad y de trastornos disruptivos del K-SADS-LP. Por su parte, a los hijos adultos se les aplicó la escala Global Assessment of Functioning (GAF) para medir la funcionalidad actual y en el último mes (se califica de 0 a 100 puntos).
Llevó a cabo las entrevistas un residente de psiquiatría o un psiquiatra entrenado previamente en el uso del DIGS y el K-SADS-LP. Para los evaluadores el diagnóstico de los hijos estaba enmascarado. Por último, dos psiquiatras expertos, diferentes de los que realizaron las entrevistas diagnósticas, realizaron un procedimiento de mejor estimación diagnóstica (best estimate) con el fin de corroborar el diagnóstico psiquiátrico. En caso de que estos no estuvieran de acuerdo, se adicionó el concepto de un tercer evaluador.
Variables demográficas y clínicasSe tomaron como variables demográficas: sexo, edad, escolaridad, número de años repetidos, ocupación, lugar de residencia (rural o urbana) y nivel socioeconómico. Las variables clínicas tomadas en consideración fueron la presencia de los siguientes diagnósticos psiquiátricos según DSM-IV-TR31: TDAH, trastorno oposicionista-desafiante (TOD), trastorno de la conducta disocial (TDC), TAB, TDM, trastornos psicóticos, trastornos de pánico, TAS, trastorno evitativo/fobia social, agorafobia y fobias específicas, trastorno de ansiedad generalizada (TAG), trastorno obsesivo-compulsivo (TOC), enuresis, encopresis, anorexia nerviosa, bulimia nerviosa, trastornos por tics, trastorno de estrés postraumático (TEPT) y trastorno por uso de sustancias (TUS): tabaco, alcohol, y/o sustancias psicoactivas (SPA).
Grupos etarios de hijosPara describir las diferencias de trastornos psiquiátricos entre HPTB y HPC, se tomaron tres grupos de edad. El grupo de escolares se conformó con los sujetos de 6–11 años; el grupo de adolescentes, con los de 12–17 años, y el grupo de adultos, con los de 18–30 años. Para el apareamiento del grupo de HPTB, se tuvo en cuenta las variables edad, sexo y procedencia urbana o rural, de modo que, una vez alcanzada la muestra de HPTB, se apareó de manera que le grupo de HPC tuviera un número equiparable de sujetos en cada grupo etario, sexo y área de procedencia.
Análisis estadísticoPara describir a los sujetos participantes en el estudio, se utilizaron medidas de frecuencia absoluta y relativa (porcentaje) que permitieran calcular la proporción de hijos (escolares, adolescentes y adultos) con características psicopatológicas generales y específicas (variables cualitativas). Para comparar y determinar las diferencias de las características psicopatológicas entre los grupos de hijos y por grupos etarios, se utilizó la prueba de la χ2 de independencia y la prueba exacta de Fisher, y se calculó la razón de prevalencias (RP) con su respectivo intervalo de confianza del 95% (IC95%). Cuando en las comparaciones entre HPTB y HPC se encontraron casillas vacías por ausencia de individuos con determinada característica, se hizo la corrección de Yates. También se utilizaron para el análisis las pruebas de la t (para variables cuantitativas de distribución normal) y de Mann-Whitney (para variables cuantitativas de distribución no normal). Se utilizó un nivel de significación de p<0,05. El análisis de los datos se realizó por medio del software IBM SPSS Statistic, versión 19.
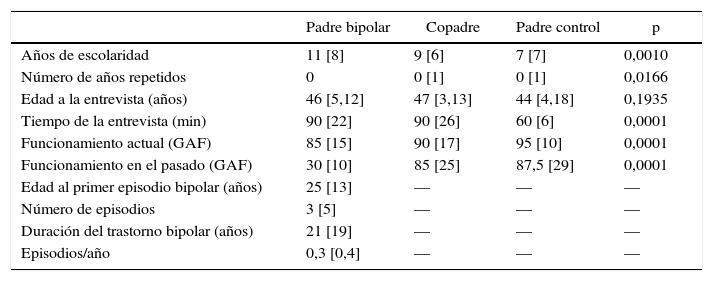
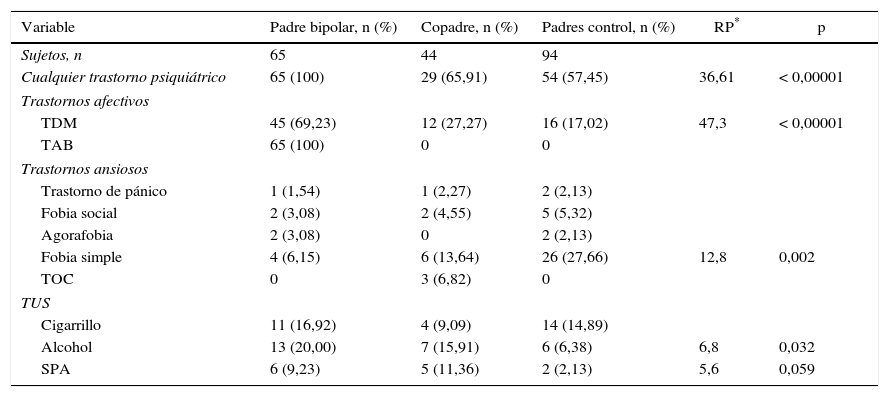
ResultadosLas características de los padres con TAB, los copadres y los padres de control se recogen en la tabla 1. El 66% de los padres con TAB y el 60% de los padres de control eran mujeres. La edad promedio al primer episodio de TAB fue 25,1±8,68 años. El 58,5% comenzó con un episodio maniaco; el 32,3%, con uno depresivo y el 9,2%, con uno mixto. El número promedio de episodios bipolares que los padres con TAB han sufrido a través de la vida fue de 5,92±6,4, y el promedio de duración de la enfermedad fue 20,5±11,8 años. El número de hijos participantes en los grupos de padres con TAB y padres de control fue 1,92±1,3 y 2,49±0,9 respectivamente. La tabla 2 muestra la comparación de los trastornos psiquiatricos de los tres grupos de padres. Un 57% de los padres del grupo de control sufren algún trastorno psiquiátrico.
Características demográficas y funcionalidad de los padres con trastorno bipolar, copadres biológicos y padres de control
| Padre bipolar | Copadre | Padre control | p | |
|---|---|---|---|---|
| Años de escolaridad | 11 [8] | 9 [6] | 7 [7] | 0,0010 |
| Número de años repetidos | 0 | 0 [1] | 0 [1] | 0,0166 |
| Edad a la entrevista (años) | 46 [5,12] | 47 [3,13] | 44 [4,18] | 0,1935 |
| Tiempo de la entrevista (min) | 90 [22] | 90 [26] | 60 [6] | 0,0001 |
| Funcionamiento actual (GAF) | 85 [15] | 90 [17] | 95 [10] | 0,0001 |
| Funcionamiento en el pasado (GAF) | 30 [10] | 85 [25] | 87,5 [29] | 0,0001 |
| Edad al primer episodio bipolar (años) | 25 [13] | — | — | — |
| Número de episodios | 3 [5] | — | — | — |
| Duración del trastorno bipolar (años) | 21 [19] | — | — | — |
| Episodios/año | 0,3 [0,4] | — | — | — |
Los valores expresan mediana [intervalo intercuartílico].
Comparación de trastornos psiquiátricos entre padres con trastorno bipolar, copadres biológicos y padres de control
| Variable | Padre bipolar, n (%) | Copadre, n (%) | Padres control, n (%) | RP* | p |
|---|---|---|---|---|---|
| Sujetos, n | 65 | 44 | 94 | ||
| Cualquier trastorno psiquiátrico | 65 (100) | 29 (65,91) | 54 (57,45) | 36,61 | < 0,00001 |
| Trastornos afectivos | |||||
| TDM | 45 (69,23) | 12 (27,27) | 16 (17,02) | 47,3 | < 0,00001 |
| TAB | 65 (100) | 0 | 0 | ||
| Trastornos ansiosos | |||||
| Trastorno de pánico | 1 (1,54) | 1 (2,27) | 2 (2,13) | ||
| Fobia social | 2 (3,08) | 2 (4,55) | 5 (5,32) | ||
| Agorafobia | 2 (3,08) | 0 | 2 (2,13) | ||
| Fobia simple | 4 (6,15) | 6 (13,64) | 26 (27,66) | 12,8 | 0,002 |
| TOC | 0 | 3 (6,82) | 0 | ||
| TUS | |||||
| Cigarrillo | 11 (16,92) | 4 (9,09) | 14 (14,89) | ||
| Alcohol | 13 (20,00) | 7 (15,91) | 6 (6,38) | 6,8 | 0,032 |
| SPA | 6 (9,23) | 5 (11,36) | 2 (2,13) | 5,6 | 0,059 |
RP: razón de prevalencias; SPA: sustancias psicoactivas; TAB: trastorno afectivo bipolar; TDM: trastorno depresivo mayor; TEPT: trastorno por estrés postraumático; TOC: trastorno obsesivo-compulsivo; TUS: trastorno por uso de sustancias.
Se evaluó a 127 HPTB y 150 HPC. El grupo de escolares tuvo 63 participantes (HPTB, 24; HPC, 39); el grupo de adolescentes, 86 (HPTB, 44; HPC, 42) y el grupo de hijos adultos, 128 (HPTB, 59; HPC, 69). Se excluyó del estudio a 19 HPTB y 28 HPC (16 eran mayores de 30 años, 8 eran menores de 6 años, 1 paciente tenía diagnóstico de síndrome de Down, 1 paciente tenía diagnóstico de autismo, 1 sujeto no era hijo biológico, 15 no estaban disponibles para la evaluación y 5 no aceptaron participar).
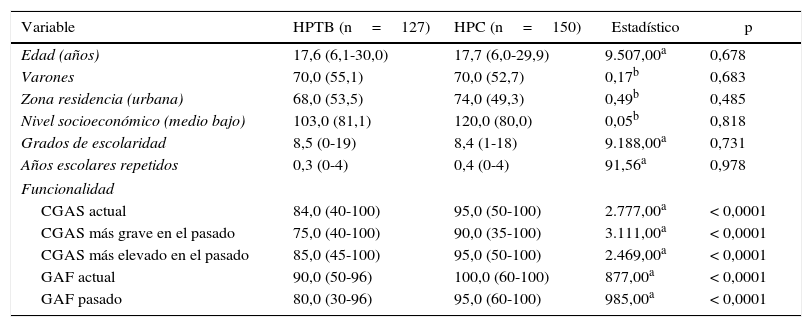
Al comparar las variables demográficas de ambos grupos, no se encontraron diferencias estadísticamente significativas. La mayoría de los sujetos evaluados en los dos grupos pertenecían a estratos socioeconómicos medio-bajos. Los HPTB tuvieron menores puntuaciones de funcionalidad en las mediciones actuales y del pasado, con diferencias estadísticamente significativas (tabla 3).
Características demográficas y funcionalidad de los hijos de padres con trastorno bipolar y los hijos de padres de control
| Variable | HPTB (n=127) | HPC (n=150) | Estadístico | p |
|---|---|---|---|---|
| Edad (años) | 17,6 (6,1-30,0) | 17,7 (6,0-29,9) | 9.507,00a | 0,678 |
| Varones | 70,0 (55,1) | 70,0 (52,7) | 0,17b | 0,683 |
| Zona residencia (urbana) | 68,0 (53,5) | 74,0 (49,3) | 0,49b | 0,485 |
| Nivel socioeconómico (medio bajo) | 103,0 (81,1) | 120,0 (80,0) | 0,05b | 0,818 |
| Grados de escolaridad | 8,5 (0-19) | 8,4 (1-18) | 9.188,00a | 0,731 |
| Años escolares repetidos | 0,3 (0-4) | 0,4 (0-4) | 91,56a | 0,978 |
| Funcionalidad | ||||
| CGAS actual | 84,0 (40-100) | 95,0 (50-100) | 2.777,00a | < 0,0001 |
| CGAS más grave en el pasado | 75,0 (40-100) | 90,0 (35-100) | 3.111,00a | < 0,0001 |
| CGAS más elevado en el pasado | 85,0 (45-100) | 95,0 (50-100) | 2.469,00a | < 0,0001 |
| GAF actual | 90,0 (50-96) | 100,0 (60-100) | 877,00a | < 0,0001 |
| GAF pasado | 80,0 (30-96) | 95,0 (60-100) | 985,00a | < 0,0001 |
CGAS: escala global de evaluación para niños (hace parte del KSADS-PL, se aplicó a sujetos de 6–18 años); GAF: escala de evaluación de la actividad global (hace parte del DIGS, se aplicó a sujetos de 18–30 años); HPC: hijos de padres de control; HPTB: hijos de padres con trastorno bipolar.
Los valores expresan n (%) o mediana (intervalo).
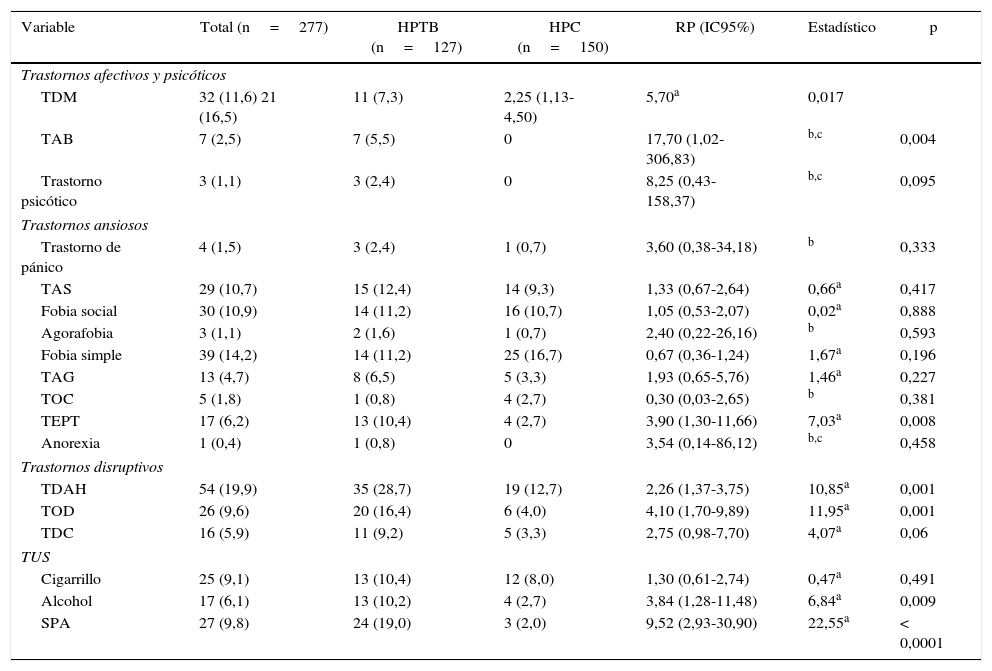
Los HPTB mostraron mayores tasas de trastornos psiquiátricos. Entre los trastornos afectivos, se encontró mayor frecuencia de TAB (RP=17,70; IC95%, 1,02-306,83) y TDM (RP=2,25; IC95%, 1,13-4,50). En los trastornos ansiosos se encontró mayor frecuencia de TEPT (RP=3,90; IC95%, 1,30-11,66). En los trastornos disruptivos había mayor frecuencia de TOD (RP=4,10; IC95%, 1,70-9,89) y TDAH (RP=2,26; IC95%, 1,37-3,75). En cuanto a los TUS, se evidenció mayor frecuencia de los debidos al alcohol (RP=3,84; IC95%, 1,28-11,48) y las SPA (RP=9,52; IC95%, 2,93-30,90).
Del total de la muestra, se encontró a 7 HPTB con diagnóstico de TAB, 4 de ellos mujeres. La edad a la que se presentó el TAB varía entre los 10 y los 21 años, con una media de 17 años. La media de duración de la enfermedad fue 2,1 (intervalo, 1-4) años; el promedio del número de episodios afectivos fue 1,86 (1-3), con una media anual de 1,13 (0,2-2,15) episodios afectivos. La polaridad del primer episodio fue depresivo en el 42,8%, maniaco en el 42,8% y mixto en el 14,2%. Todos los hijos afectados con TAB presentaron síntomas psicóticos asociados al cuadro depresivo o maniaco, demarcado en su mayoría por alucinaciones auditivas. También presentaron comorbilidad con trastornos de ansiedad; 5 de ellos con TAS y 3 con trastorno de pánico; 1 sujeto presentó comorbilidad con TOC, TAG y fobia social. En cuanto a los trastornos externalizantes, 2 hijos afectados presentaron TDAH; 1, TOD y 1, TDC.
Por otra parte, se encontró en el grupo de HPTB que 17 sujetos (13,4%) tenían diagnóstico de TAB NEO frente a 1 (0,7%) del grupo de HPC, con diferencia significativa (RP=23,07; IC95%, 2,8-189; p<0,001).
Además, se encontró en los HPTB varones mayor riesgo de TDAH (RP=3,76; IC95%, 1,84-7,70; p=0,001), cualquier trastorno externalizante (RP=3,32; IC95%, 1,74-6,34; p=0,001) y cualquier TUS —cigarrillo, alcohol y/o SPA— (RP=2,31; IC95%, 1,16-4,59; p<0,001). También se halló en los HPTB mayor riesgo de sufrir un trastorno externalizante más un trastorno internalizante comórbido (RP=2,85; IC95%, 1,31-6,18; p=0,001).
Pese a no encontrarse diferencias significativas entre grupos, en los HPTB se halló una tendencia a mayor riesgo de TDC (el 9,2 frente al 3,3%; RP=2,75; IC95%, 0,98-7,70; p=0,06). Si bien se encontró en el grupo de HPTB mayor número de sujetos que habían fumado alguna vez en la vida (el 33,6 frente al 22,0%; p=0,032), no hubo diferencias entre grupos al evaluar la presencia de TUS por el cigarrillo. Tampoco se encontraron diferencias al evaluar la exposición previa al alcohol en cualquier momento de la vida (el 63,8 frente al 54,7%; p=0,125) y haber consumido alguna SPA en cualquier momento de la vida (el 23,6 frente al 16,0%; p=0,11). Sí se encontró una diferencia importante en los TUS por SPA en los HPTB (tabla 4).
Comparación de trastornos psiquiátricos según el DSM-IV-TR entre hijos de padres con trastorno bipolar e hijos de padres de control
| Variable | Total (n=277) | HPTB (n=127) | HPC (n=150) | RP (IC95%) | Estadístico | p |
|---|---|---|---|---|---|---|
| Trastornos afectivos y psicóticos | ||||||
| TDM | 32 (11,6) 21 (16,5) | 11 (7,3) | 2,25 (1,13-4,50) | 5,70a | 0,017 | |
| TAB | 7 (2,5) | 7 (5,5) | 0 | 17,70 (1,02-306,83) | b,c | 0,004 |
| Trastorno psicótico | 3 (1,1) | 3 (2,4) | 0 | 8,25 (0,43-158,37) | b,c | 0,095 |
| Trastornos ansiosos | ||||||
| Trastorno de pánico | 4 (1,5) | 3 (2,4) | 1 (0,7) | 3,60 (0,38-34,18) | b | 0,333 |
| TAS | 29 (10,7) | 15 (12,4) | 14 (9,3) | 1,33 (0,67-2,64) | 0,66a | 0,417 |
| Fobia social | 30 (10,9) | 14 (11,2) | 16 (10,7) | 1,05 (0,53-2,07) | 0,02a | 0,888 |
| Agorafobia | 3 (1,1) | 2 (1,6) | 1 (0,7) | 2,40 (0,22-26,16) | b | 0,593 |
| Fobia simple | 39 (14,2) | 14 (11,2) | 25 (16,7) | 0,67 (0,36-1,24) | 1,67a | 0,196 |
| TAG | 13 (4,7) | 8 (6,5) | 5 (3,3) | 1,93 (0,65-5,76) | 1,46a | 0,227 |
| TOC | 5 (1,8) | 1 (0,8) | 4 (2,7) | 0,30 (0,03-2,65) | b | 0,381 |
| TEPT | 17 (6,2) | 13 (10,4) | 4 (2,7) | 3,90 (1,30-11,66) | 7,03a | 0,008 |
| Anorexia | 1 (0,4) | 1 (0,8) | 0 | 3,54 (0,14-86,12) | b,c | 0,458 |
| Trastornos disruptivos | ||||||
| TDAH | 54 (19,9) | 35 (28,7) | 19 (12,7) | 2,26 (1,37-3,75) | 10,85a | 0,001 |
| TOD | 26 (9,6) | 20 (16,4) | 6 (4,0) | 4,10 (1,70-9,89) | 11,95a | 0,001 |
| TDC | 16 (5,9) | 11 (9,2) | 5 (3,3) | 2,75 (0,98-7,70) | 4,07a | 0,06 |
| TUS | ||||||
| Cigarrillo | 25 (9,1) | 13 (10,4) | 12 (8,0) | 1,30 (0,61-2,74) | 0,47a | 0,491 |
| Alcohol | 17 (6,1) | 13 (10,2) | 4 (2,7) | 3,84 (1,28-11,48) | 6,84a | 0,009 |
| SPA | 27 (9,8) | 24 (19,0) | 3 (2,0) | 9,52 (2,93-30,90) | 22,55a | < 0,0001 |
HPC: hijos de padres de control; HPTB: hijos de padres con trastorno bipolar; RP: razón de prevalencias; SPA: sustancias psicoactivas; TAB: trastorno afectivo bipolar; TAG: trastorno de ansiedad generalizada; TAS: trastorno de ansiedad por separación; TDAH: trastorno por déficit de atención e hiperactividad; TDC: trastorno disocial de la conducta; TDM: trastorno depresivo mayor; TEPT: trastorno por estrés postraumático; TOC: trastorno obsesivo-compulsivo; TOD: trastorno oposicionista desafiante; TUS: trastorno por uso de sustancias.
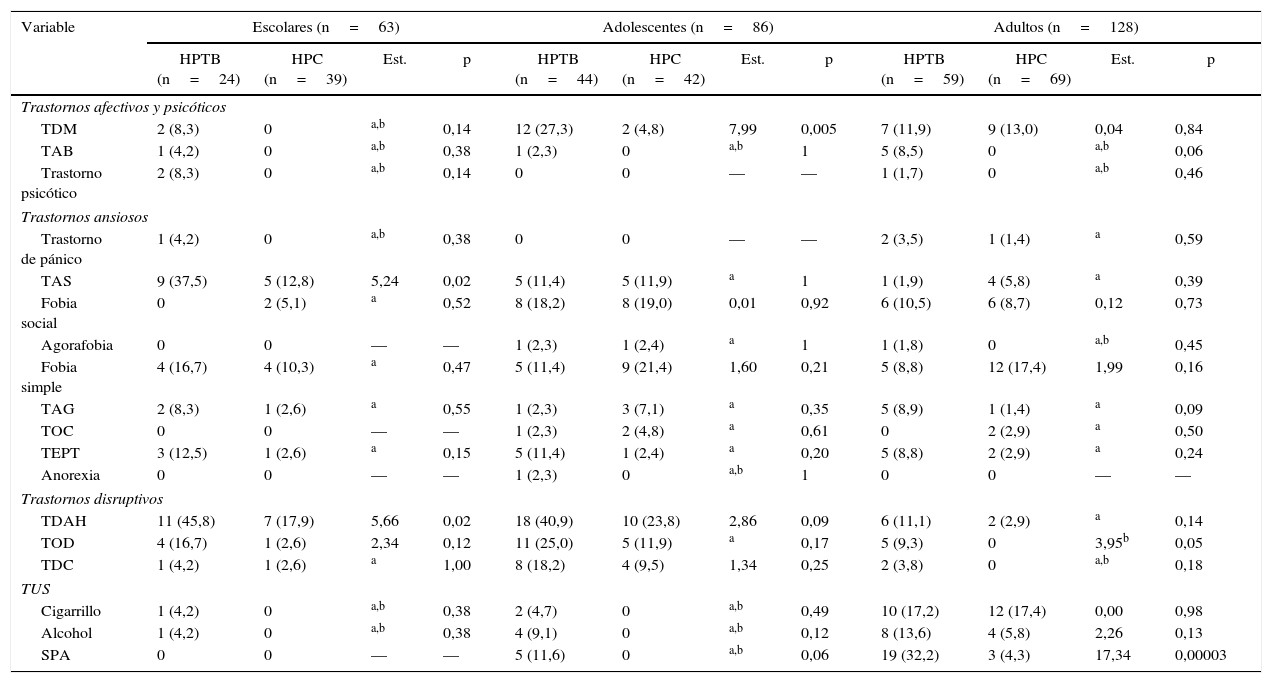
En el análisis exploratorio por grupos etarios, el grupo de HPTB escolares tuvo mayores frecuencias de TAS (RP=2,93; IC95%, 1,11-7,70) y TDAH (RP=2,55; IC95%, 1,15-5,69); el grupo de adolescentes tuvo mayores frecuencias de TDM (RP=5,73; IC95%, 1,36-24,08) y el grupo de HPTB adultos, de TUS por SPA (RP=7,41; IC95%, 2,31-23,80). En la tabla 5 se detallan los hallazgos y su valor estadístico. Debe tenerse en cuenta que no se calculó el tamaño muestral de cada subgrupo (escolares, adolescentes y adultos).
Comparación de trastornos psiquiátricos según el DSM-IV-TR entre hijos de padres con trastorno bipolar e hijos de padres de control según grupos etarios
| Variable | Escolares (n=63) | Adolescentes (n=86) | Adultos (n=128) | |||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| HPTB (n=24) | HPC (n=39) | Est. | p | HPTB (n=44) | HPC (n=42) | Est. | p | HPTB (n=59) | HPC (n=69) | Est. | p | |
| Trastornos afectivos y psicóticos | ||||||||||||
| TDM | 2 (8,3) | 0 | a,b | 0,14 | 12 (27,3) | 2 (4,8) | 7,99 | 0,005 | 7 (11,9) | 9 (13,0) | 0,04 | 0,84 |
| TAB | 1 (4,2) | 0 | a,b | 0,38 | 1 (2,3) | 0 | a,b | 1 | 5 (8,5) | 0 | a,b | 0,06 |
| Trastorno psicótico | 2 (8,3) | 0 | a,b | 0,14 | 0 | 0 | — | — | 1 (1,7) | 0 | a,b | 0,46 |
| Trastornos ansiosos | ||||||||||||
| Trastorno de pánico | 1 (4,2) | 0 | a,b | 0,38 | 0 | 0 | — | — | 2 (3,5) | 1 (1,4) | a | 0,59 |
| TAS | 9 (37,5) | 5 (12,8) | 5,24 | 0,02 | 5 (11,4) | 5 (11,9) | a | 1 | 1 (1,9) | 4 (5,8) | a | 0,39 |
| Fobia social | 0 | 2 (5,1) | a | 0,52 | 8 (18,2) | 8 (19,0) | 0,01 | 0,92 | 6 (10,5) | 6 (8,7) | 0,12 | 0,73 |
| Agorafobia | 0 | 0 | — | — | 1 (2,3) | 1 (2,4) | a | 1 | 1 (1,8) | 0 | a,b | 0,45 |
| Fobia simple | 4 (16,7) | 4 (10,3) | a | 0,47 | 5 (11,4) | 9 (21,4) | 1,60 | 0,21 | 5 (8,8) | 12 (17,4) | 1,99 | 0,16 |
| TAG | 2 (8,3) | 1 (2,6) | a | 0,55 | 1 (2,3) | 3 (7,1) | a | 0,35 | 5 (8,9) | 1 (1,4) | a | 0,09 |
| TOC | 0 | 0 | — | — | 1 (2,3) | 2 (4,8) | a | 0,61 | 0 | 2 (2,9) | a | 0,50 |
| TEPT | 3 (12,5) | 1 (2,6) | a | 0,15 | 5 (11,4) | 1 (2,4) | a | 0,20 | 5 (8,8) | 2 (2,9) | a | 0,24 |
| Anorexia | 0 | 0 | — | — | 1 (2,3) | 0 | a,b | 1 | 0 | 0 | — | — |
| Trastornos disruptivos | ||||||||||||
| TDAH | 11 (45,8) | 7 (17,9) | 5,66 | 0,02 | 18 (40,9) | 10 (23,8) | 2,86 | 0,09 | 6 (11,1) | 2 (2,9) | a | 0,14 |
| TOD | 4 (16,7) | 1 (2,6) | 2,34 | 0,12 | 11 (25,0) | 5 (11,9) | a | 0,17 | 5 (9,3) | 0 | 3,95b | 0,05 |
| TDC | 1 (4,2) | 1 (2,6) | a | 1,00 | 8 (18,2) | 4 (9,5) | 1,34 | 0,25 | 2 (3,8) | 0 | a,b | 0,18 |
| TUS | ||||||||||||
| Cigarrillo | 1 (4,2) | 0 | a,b | 0,38 | 2 (4,7) | 0 | a,b | 0,49 | 10 (17,2) | 12 (17,4) | 0,00 | 0,98 |
| Alcohol | 1 (4,2) | 0 | a,b | 0,38 | 4 (9,1) | 0 | a,b | 0,12 | 8 (13,6) | 4 (5,8) | 2,26 | 0,13 |
| SPA | 0 | 0 | — | — | 5 (11,6) | 0 | a,b | 0,06 | 19 (32,2) | 3 (4,3) | 17,34 | 0,00003 |
Est.: estadístico; HPC: hijos de padres de control; HPTB: hijos de padres con trastorno bipolar; SPA: sustancias psicoactivas; TAB: trastorno afectivo bipolar; TAG: trastorno de ansiedad generalizada; TAS: trastorno de ansiedad por separación; TDAH: trastorno por déficit de atención e hiperactividad; TDC: trastorno disocial de la conducta; TDM: trastorno depresivo mayor; TEPT: trastorno por estrés postraumático; TOC: trastorno obsesivo-compulsivo; TOD: trastorno oposicionista desafiante; TUS: trastorno por uso de sustancias.
En este estudio se permitió la inclusión de padres con ciertos trastornos psiquiátricos, excepto TAB y esquizofrenia. Es llamativo el número de afectados por cualquier trastorno psiquiátrico entre los copadres y los padres del grupo de control; sin embargo, en este, una proporción importante se explica por la prevalencia de la fobia simple. Creemos que para esta comparación es importante seleccionar a un grupo de padres que presenten algún trastorno, y no un grupo de control «puro».
Este estudio muestra que los HPTB tenían prevalencias de trastornos psiquiátricos más altas que los HPC. El grupo de HPTB mostró mayores prevalencias de cuadros afectivos, seguidos de los trastornos disruptivos y ansiosos. Además, se encontraron diferencias importantes en los TUS.
Estos hallazgos son similares a los de otros estudios con igual metodología que respaldan la hipótesis de que el grupo de HPTB está en un mayor riesgo de sufrir una amplia gama de trastornos psiquiátricos. Incluso otros autores han reportado mayores prevalencias tanto de trastornos afectivos (un 5-67% frente a un 0-38%) como de trastornos no afectivos (un 5-52% frente a un 0-25%)12–14,37. Además, nuestros hallazgos están en consonancia con otros estudios que muestran diferencias entre los dos grupos al evaluar trastornos afectivos7,13,16,24,38–43, ansiosos11,13,16,19,20,38,42,44–49 y disruptivos7,11,13,16,19,32,44,50.
De los trastornos disruptivos, el TDAH es el diagnóstico más frecuente en esta muestra de HPTB (28,7%). Aunque esta cifra de TDAH es mayor que la encontrada en un estudio de comparación entre HPTB e HPC realizado en Brasil (11,6%)11, está cerca de las prevalencias reportadas por otros autores (27%)50. En el grupo de HPC se encontró una prevalencia de 12,7%, cifra que, pese a ser mayor que las reportadas en la literatura (5,9-7,1%)51,52), es inferior a las encontradas en estudios en la región paisa (15,8-17,1%)53,54. Con respecto a esto, hay controversia en la literatura al tratar de definir la relación entre TAB y TDAH, pues algunos autores describen alta comorbilidad y asociación familiar entre las dos entidades11,13,16,19,44 y otros no42,47,55. Además, se ha descrito que las diferencias serían atribuibles a la prevalencia de TDAH en los padres, la presencia de psicopatología general en los padres (más que la sola presencia de TAB) o diferencias metodológicas de los estudios (muestras pequeñas, sesgos en las evaluaciones, uso de instrumentos de medición diferentes, falta de especificación del tipo de TAB de los padres y estudios con grupos de control sanos o con psicopatología diferente del TAB)13,14.
En cuanto a los trastornos afectivos, se encontró que 7 sujetos tenían diagnóstico de TAB, todos pertenecientes al grupo de HPTB (5,5%). Igualmente, se encontraron mayores frecuencias de TAB-NEO (13,4%) en el grupo de riesgo, con diferencias estadísticamente significativas. Como se ha expuesto, estos resultados se suman a los de otros autores que reportan tasas mayores de TAB en el grupo de riesgo, con cifras variables que van desde el 2,3%20 hasta un 33-40% de las muestras16,24. Esto puede explicarse por las diferencias metodológicas entre los estudios, como inclusión de padres con diferentes subtipos de TAB (TAB-I/II-NOS), inclusión o exclusión de hijos con TAB-NOS, diferentes franjas de edad de los hijos en el momento de la evaluación y estudios transversales frente a longitudinales, entre otras56. Los resultados del presente estudio contribuyen evidencia para la discusión de esta controversia, ya que los hijos provienen de padres de un solo subtipo del trastorno, el TAB-I, lo cual representa una muestra más homogénea.
Un estudio latinoamericano realizado en Brasil11 no encontró diferencias entre grupos al evaluar los trastornos afectivos, lo cual podría deberse a la temprana edad de los hijos de la muestra evaluada (media, 11,2 años), ya que dicha edad no es la de mayor riesgo de aparición de trastornos afectivos47, a diferencia de la adolescencia tardía o la adultez temprana. Otro estudio realizado en México reporta un 6,5% de los HPTB con TAB-NEO, aunque este estudio cuenta con una muestra muy pequeña26.
Al considerar los trastornos ansiosos, nuestros resultados muestran que los HPTB tenían mayores frecuencias de TEPT. Este hallazgo es llamativo, puesto que las diferencias encontradas con mayor frecuencia en los diferentes estudios se han dado en TAS, TAG, fobia social y TOC13,16,20,44–46. Dado que ambos grupos tenían un número similar de individuos expuestos a algún evento traumático, este hallazgo podría indicar una mayor vulnerabilidad específica a la aparición de TEPT en el grupo de HPTB. Sin embargo, debe considerarse que la metodología de este estudio no permite obtener conclusiones contundentes al respecto debido a que no se consideraron factores que pueden influir, como antecedente de TEPT en los padres (el DIGS no evalúa este diagnóstico), funcionamiento familiar, niveles de apoyo social y las características de la exposición al trauma (tipo de trauma, frecuencia, intensidad, único o repetido, entre otras)57,58. Por lo tanto, se requiere un estudio con un diseño metodológico que incluya estas variables.
Además, en este estudio se encontró que los HPTB tenían mayores frecuencias de TUS y menores niveles de funcionalidad, hallazgos previamente descritos por otros investigadores21,38,59–61.
El análisis por grupos de edad de los trastornos psiquiátricos mostró diferencias estadísticamente significativas en TDAH y TAS en el grupo de escolares, de TDM en el grupo de adolescentes y de TUS por SPA en el grupo de adultos. Estos hallazgos son similares a los de otros estudios, en los cuales se menciona que la psicopatología no afectiva (como los trastornos de ansiedad o los disruptivos) tienden a presentarse más tempranamente que los síntomas afectivos7,45. Asismismo reportan que los cuadros depresivos tienden a presentarse en la adolescencia y que los TUS aparecen en etapas del desarrollo posteriores24,47,61. Estos hallazgos han llevado a que algunos autores propongan que los episodios depresivos de aparición temprana en HPTB pudieran representar cierto riesgo de TAB7,13,38–40. Se debe recordar que el análisis por grupos es exploratorio, y el tamaño de la muestra por subgrupos puede ser insuficiente para estimar las diferencias reales entre los trastornos psiquiátricos.
En definitiva, este grupo de HPTB tenía frecuencias de cada uno de los tres dominios sintomáticos evaluados (afectivo, ansioso y disruptivo) más altas que el grupo de HPC. Al respecto, algunos estudios reportan que los síntomas afectivos son los predecesores de un futuro TAB, pero otros estudios longitudinales han encontrado que los HPTB podrían contraer la enfermedad comenzando por cualquiera de los tres dominios sintomáticos o cualquiera «de estas tres vías»7,45,47. En este sentido, algunos autores señalan que la evaluación temprana de los síntomas subumbrales podría aumentar la capacidad predictiva para muchos sujetos en riesgo, lo cual podría ser importante para un futuro estudio longitudinal38.
Este estudio presenta algunas limitaciones. Primero, el grupo de casos se obtuvo a partir de familias que consultaban a un centro de alto nivel de complejidad y no es una muestra representativa de la población con TAB, por lo que los resultados no pueden extrapolarse a otras poblaciones de HPTB. Segundo, dado el tipo de estudio, de corte transversal, no se puede determinar si los hallazgos obtenidos serán estables con el paso del tiempo y si realmente corresponden a fases prodrómicas del TAB. Tercero, aunque consideramos que el tamaño muestral fue importante, podría no ser suficiente para estimar adecuadamente las diferencias entre grupos etarios y entre trastornos de baja prevalencia. Finalmente, en los subgrupos de hijos adultos, el sesgo de recuerdo pudo afectar a las tasas de psicopatología reportadas.
Se consideran fortalezas de este estudio la presencia de padres exclusivamente con TAB-I en el grupo de casos, lo que permite disminuir la heterogeneidad propia de la enfermedad y lograr resultados que puedan tener menos influencia de factores de confusión; la comparación de un grupo de HPTB con un grupo de HPC provenientes de la misma zona geográfica asegura la homogeneidad entre grupos y permite determinar la real diferencia en cuanto a la presencia de psicopatología en este grupo de riesgo; no se excluyó del grupo control a los padres que presentaran otras enfermedades diferentes del TAB, lo cual aumenta la validez externa de los resultados; la amplia gama de edades de los hijos utilizada en este estudio permite identificar la mayor parte de la psicopatología que estos sujetos sufrirán en la edad adulta, incluidos el TAB y los TUS. Finalmente, este estudio hace un aporte a la escasa investigación disponible sobre este tópico en Latinoamérica.
ConclusionesLos hallazgos de este estudio demuestran mayores tasas de trastornos psiquiátricos de tipo afectivo y no afectivo en un grupo de HPTB comparados con un grupo control de la misma zona geográfica. Podría considerarse que los HPTB son una población con alto riesgo de psicopatología en general y que, una vez esta se presenta, teóricamente se les atribuiría mayor riesgo de TAB. Se requieren estudios longitudinales que permitan determinar los síntomas prodrómicos o los trastornos psiquiátricos prodrómicos del TAB y su evolución.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónEste artículo fue financiado por el Grupo de Investigación en Psiquiatría (GIPSI) de la Universidad de Antioquia, la Unión Temporal PRISMA, la Facultad de Medicina de la Universidad de Antioquia y el Sistema de investigación universitario de la Universidad de Antioquia, CODI. Este estudio hace parte del proyecto «Detección temprana de enfermedad mental grave en hijos de pacientes bipolares mediante el uso de endofenotipos en el aislamiento genético paisa». Convocatoria Programática Ciencias Biomédicas y de la Salud 2012-2013 Código 8700-3250, proyecto inscrito en el sistema de investigación universitario de la Universidad de Antioquia. Hace parte de la Estrategia de Sostenibilidad de la Facultad de Medicina de la Universidad de Antioquia.
Conflicto de interesesNinguno.
Sistema de investigación universitario de la Universidad de Antioquia, CODI. Estrategia de Sostenibilidad de la Facultad de Medicina de la Universidad de Antioquia. Programa de Intervención Multimodal (PRISMA). Unión Temporal PRISMA: Universidad de Antioquia y COLCIENCIAS. Grupo de Investigación en Psiquiatría (GIPSI). Programa Trastornos del Ánimo del Hospital Universitario San Vicente Fundación.