Las personas con enfermedades mentales son frecuentes en atención primaria, pero son subdiagnosticadas y poco tratadas. El objetivo de este trabajo es describir un modelo para depresión y uso riesgoso de alcohol y los resultados de su implementación en centros de atención primaria en Colombia.
MétodosEntre febrero de 2018 y marzo de 2020 se implementó, siguiendo una metodología modificada de stepped-wedge, un modelo de atención, basado en la tecnología, para depresión y uso riesgoso de alcohol en 6centros de atención primaria, urbanos y rurales, en Colombia. El modelo incluye una serie de pasos dirigidos a la detección de pacientes que acuden a cita con médicos generales y al apoyo del diagnóstico y el tratamiento del médico general. Describimos el modelo, la implementación y las características de los pacientes tamizados y evaluados.
ResultadosDurante la implementación, se realizaron 22.354 tamizaciones en 16.188 pacientes. La tasa observada de depresión confirmada por médico general fue del 10,1% y de uso riesgoso de alcohol fue del 1.3%. Los pacientes con diagnóstico de depresión fueron principalmente mujeres de mediana edad, mientras que los pacientes con uso riesgoso de alcohol fueron principalmente hombres adultos jóvenes.
DiscusiónProveer capacitación y estrategias basadas en la tecnología para tamizar pacientes y apoyar la toma de decisiones de los médicos durante la cita médica mejoró el diagnóstico y la atención de los pacientes con depresión y uso riesgoso de alcohol. Sin embargo, las limitaciones de tiempo, así como las barreras estructurales y culturales, fueron desafíos para la implementación del modelo, por lo que el modelo debe tener en cuenta los valores, las políticas y los recursos locales para garantizar su sostenibilidad a largo plazo. Por lo tanto, la sostenibilidad a largo plazo del modelo dependerá de la alineación de actores, incluidos los tomadores de decisiones, las instituciones, las aseguradoras, los médicos, los pacientes y las comunidades, para reducir la cantidad de pacientes que buscan atención médica y cuyo trastorno mental sigue sin detectarse y, por lo tanto, sin manejarse, y para garantizar una respuesta adecuada a la demanda de atención de salud mental que se observó con la implementación de nuestro modelo.
People with mental health conditions frequently attend primary care centres, but these conditions are underdiagnosed and undertreated. The objective of this paper is to describe the model and the findings of the implementation of a technology-based model of care for depression and unhealthy alcohol use in primary care centres in Colombia.
MethodsBetween February 2018 and March 2020, we implemented a technology-based model of care for depression and unhealthy alcohol use, following a modified stepped wedge methodology, in 6urban and rural primary care centres in Colombia. The model included a series of steps aimed at screening patients attending medical appointments with general practitioners and supporting the diagnosis and treatment given by the general practitioner. We describe the model, its implementation and the characteristics of the screened and assessed patients.
ResultsDuring the implementation period, we conducted 22,354 screenings among 16,188 patients. The observed rate of general practitioner-confirmed depression diagnosis was 10.1% and of confirmed diagnosis of unhealthy alcohol use was 1.3%. Patients with a depression diagnosis were primarily middle-aged women, while patients with unhealthy alcohol use were mainly young adult men.
DiscussionThe provision of training and technology-based strategies to screen patients and support the decision-making of general practitioners during the medical appointment enhanced the diagnosis and care provision of patients with depression and unhealthy alcohol use. However, time constraints, as well as structural and cultural barriers, were challenges for the implementation of the model, and the model should take into account local values, policies and resources to guarantee its long-term sustainability. As such, the long-term sustainability of the model will depend on the alignment of different stakeholders, including decision-makers, institutions, insurers, general practitioners, patients and communities, to reduce the amount of patients seeking medical care whose mental health conditions remain undetected, and therefore untreated, and to ensure an appropriate response to the demand for mental healthcare that was revealed by the implementation of our model.
Se estima que las enfermedades mentales causan alrededor del 7,4% de la carga de morbilidad en todo el mundo1 y contribuyen significativamente a la discapacidad y a la muerte. Según la Encuesta Nacional de Salud Mental de 2015 en Colombia (ENSM 2015), la prevalencia de trastornos de salud mental fue de aproximadamente del 9,6% (IC 95%: 8,8-10,5%)2. Los trastornos mentales, incluyendo la depresión y los trastornos por consumo de sustancias, relacionados en parte con el conflicto armado interno de larga data, son problemas para la salud pública tanto en Colombia como en la región en general. Una preocupación específica es que, aunque los problemas de salud mental son frecuentes, el acceso a la atención en salud mental es bajo, no solo en Colombia sino en América Latina. De hecho, se ha estimado que, en América Latina, necesitan tratamiento pero no reciben atención hasta el 37% de los pacientes con enfermedad mental grave, el 59% con depresión mayor y el 71% con trastornos por consumo de alcohol3. En Colombia, se encontró que solo 3 de cada 10 personas con cualquier problema de salud mental solicita atención4.
Aumentar la detección, el diagnóstico y el tratamiento de los trastornos mentales es una prioridad en todo el mundo para reducir su carga en la salud pública. Este objetivo es el núcleo del Mental Health Gap Action Program propuesto por la Organización Mundial de la Salud en 2008, que incluye la ampliación de estrategias y actividades para trastornos mentales y neurológicos y de consumo de sustancias, con prioridad en los países de bajos y medianos ingresos5. En Colombia, los esfuerzos para adoptar este plan incluyen el refuerzo de la atención de salud mental basada en la atención primaria, como estrategia para reducir las brechas en la detección, diagnóstico y prestación de atención de la salud mental6.
La tecnología digital se ha identificado como un elemento clave con un gran potencial para construir nuevos modelos de prestación de servicios de salud mental en la atención primaria, capaces de proporcionar acceso a la atención sanitaria mental entre comunidades remotas y desatendidas7. El uso de las tecnologías para la prestación de servicios de salud también puede contribuir a alcanzar otros objetivos en la atención de la salud mental, como mejorar la aplicación de recomendaciones basadas en la evidencia y mejorar la formación y el desarrollo de habilidades para la atención de salud mental entre el personal de salud no especializado.
El proyecto DIADA es un proyecto financiado por el Instituto Nacional de Salud Mental (NIMH) de los Estados Unidos, destinado a desarrollar, implementar y probar un modelo de salud, basado en tecnología, en atención primaria en Colombia. En el marco del proyecto, se ha llevado a cabo investigación formativa, entendida como investigación previa al desarrollo de implementación de un modelo con el fin de entender las características, los intereses y las necesidades de una comunidad frente a un problema en salud. Por lo tanto, esta investigación se llevó a cabo para mejorar nuestra comprensión sobre los patrones de uso de la tecnología móvil entre los pacientes de los centros de atención primaria, pero también para captirar e itnerpretar las perspectivas de los pacientes, proveedores y personal administrativo sobre los desafíos y oportunidades con el fin de implementar un modelo de atención basada en tencología para las enfermedades mentales en la atención primaria.
Con base en este trabajo preliminar, diseñamos e implementamos un modelo de salud basado en tecnología en 6centros de atención primaria ubicados en 6ciudades diferentes de Colombia. El modelo tenía como objetivo mejorar la detección, diagnóstico y atención de pacientes con depresión y uso riesgoso de alcohol en centros de atención primaria.
El objetivo de este artículo es describir el modelo y los resultados de su implementación, entre febrero de 2018 y marzo de 2020. El protocolo completo del proyecto DIADA se encuentra pendiente de publicación8.
MétodosDiseño de estudioEl modelo se implementa en el marco de un acuerdo de cooperación financiado por el NIMH Scale-Up Hubs (para ampliar el acceso a intervenciones de salud mental basadas en la evidencia) destinado a llevar a cabo investigación de implementación en salud mental, sistemática y multicéntrica, en centros de atención primaria rural y urbana con un amplio grupo de socios en los Estados Unidos y América Latina9,10. En este caso, la investigación de implemetacion implico el diseño y evaluación de la implementación del modelo propuesto para la atención de salud mental en los sitios participantes.
Implementación del modeloUsando un diseño experimental de stepped-wedge modificado, el modelo se implementó aproximadamente cada 6meses en un nuevo centro de atención primaria. El estudio se implementó por primera vez en un centro de atención primaria ubicado en Bogotá DC, primero como piloto en febrero de 2018 y luego por completo en abril de 2018. En agosto de 2018 se implementó en un hospital rural de atención primaria ubicado en Santa Rosa de Viterbo, un pequeño pueblo del departamento de Boyacá. En febrero de 2019, se llevó a Duitama, un entorno semiurbano ubicado también en Boyacá. En agosto de 2019, el modelo llegó a Guasca, un pequeño pueblo cercano al norte de Bogotá. Por último, en febrero de 2020, el estudio se implementó en Soacha, un pequeño pueblo cercano al sur de Bogotá, y en Armero-Guayabal, un pueblo que recibió a los sobrevivientes de la tragedia de Armero en 1985, debido a la erupción del volcán Nevado del Ruiz. En cada sitio, antes de la implementación del estudio, realizamos actividades de preparación por medio de capacitaciones estandarizadas del personal administrativo y proveedores de atención médica en la detección, diagnóstico y tratamiento de la depresión y el uso riesgoso de alcohol. También nos aseguramos de que el sitio estuviera preparado logística y técnicamente para el proyecto (por ejemplo, con la infraestructura tecnológica requerida para el proyecto).
Descripción del modeloEl enfoque innovador de nuestro modelo, basado en tecnología, tiene como objetivo facilitar la integración de la atención de salud mental en el proceso que los pacientes siguen al buscar respuestas médicas en atención primaria.
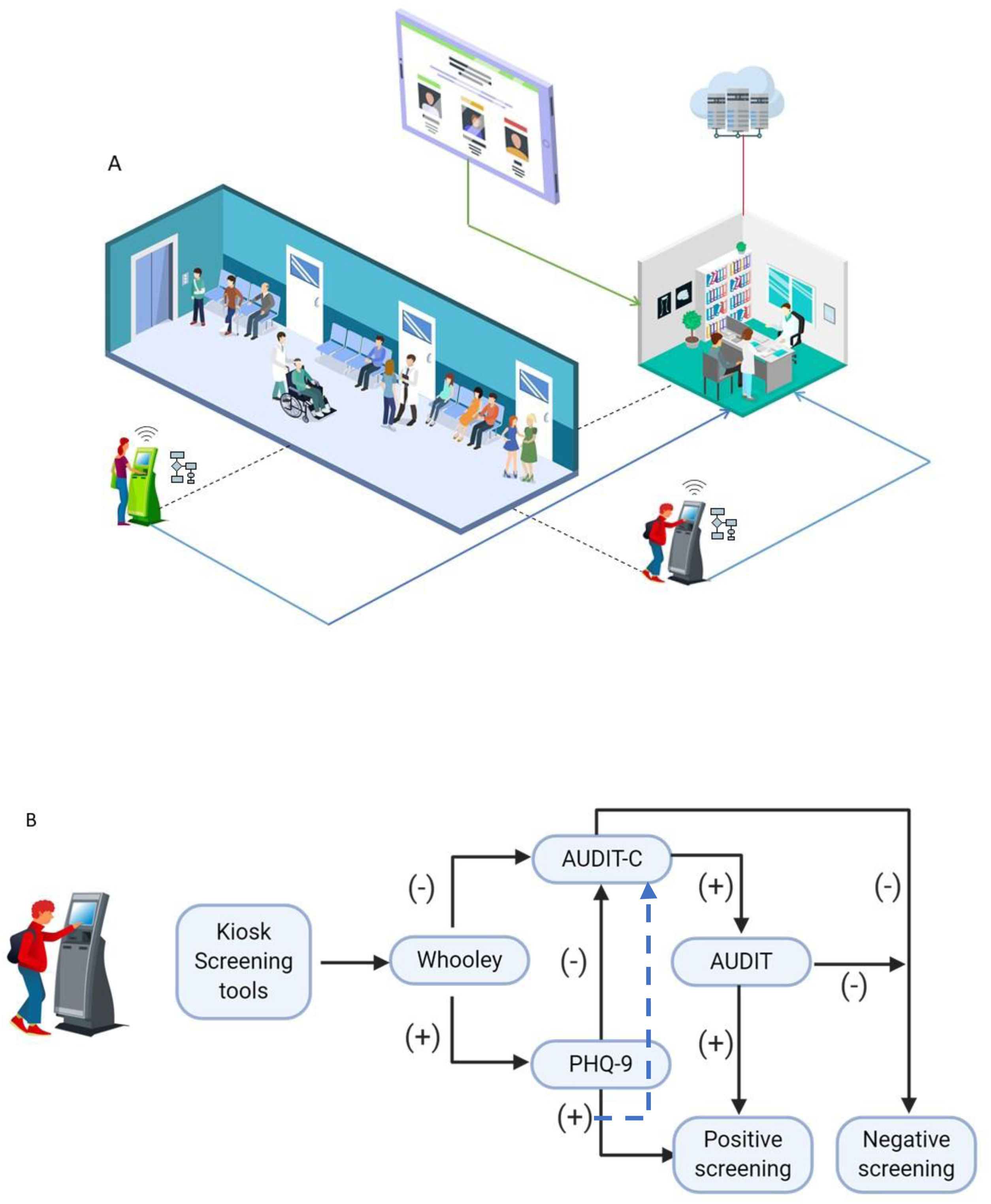
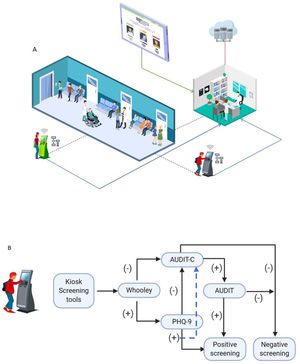
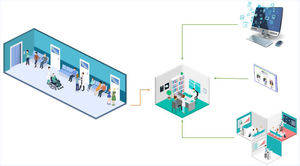
En primer lugar, desarrollamos un sistema de tamización con 2módulos diferentes: pacientes y proveedores de salud. Todos los pacientes adultos en sala de espera para cita ambulatoria con médico general (MD) completaron una tamización electrónica, utilizando un quiosco electrónico independiente con pantalla táctil diseñado para el estudio. El quiosco incluye un escáner de identificación que lee los datos biográficos de los pacientes, los cuales se encuentran registrados en la parte posterior de la cédula de ciudadanía. Una tableta ubicada en el quiosco presenta las herramientas de tamización de depresión (Whooley y PHQ-9) y de uso riesgoso de alcohol (AUDIT-C y AUDIT) consecutivamente, y una impresora genera un tiquete con los resultados de la tamización del paciente (fig. 1). El quiosco se encuentra en un sitio privado en las salas de espera y un asistente de investigación está disponible para ayudar a los pacientes a cumplimentar los cuestionarios de tamización en caso de que estos requieran ayuda. Se le indica al paciente que entregue al médico el tiquete con los resultados de la tamización al comienzo de la cita.
Descripción del modelo: fase de detección
A) Población general de 18 o más años utiliza los quioscos disponibles en las salas de espera (líneas punteadas). Cada quiosco tiene una conexión wi-fi y sigue un algoritmo con herramientas de tamización. La información es llevada al médico, quien consulta los resultados de la tamización (líneas azules continuas) en la tableta con información actualizada sobre la confirmación del diagnóstico, tratamiento y seguimiento recomendado (línea verde continua). Toda la información de los quioscos y de las acciones de los médicos que usan las tabletas son guardadas en la nube (línea roja continua).
B) Descripción del algoritmo de tamización usado en los quioscos. Primero, los pacientes son tamizados para depresión con la prueba Whooley19 y para consumo riesgoso de alcohol con la prueba de identificación de trastornos en el uso de alcohol (AUDIT-C)20. Si estos son positivos, la tamización completa de depresión se realiza con el cuestionario de salud del paciente (PHQ-9, en inglés)21 y para consume riesgoso del alcohol con el test AUDIT22.
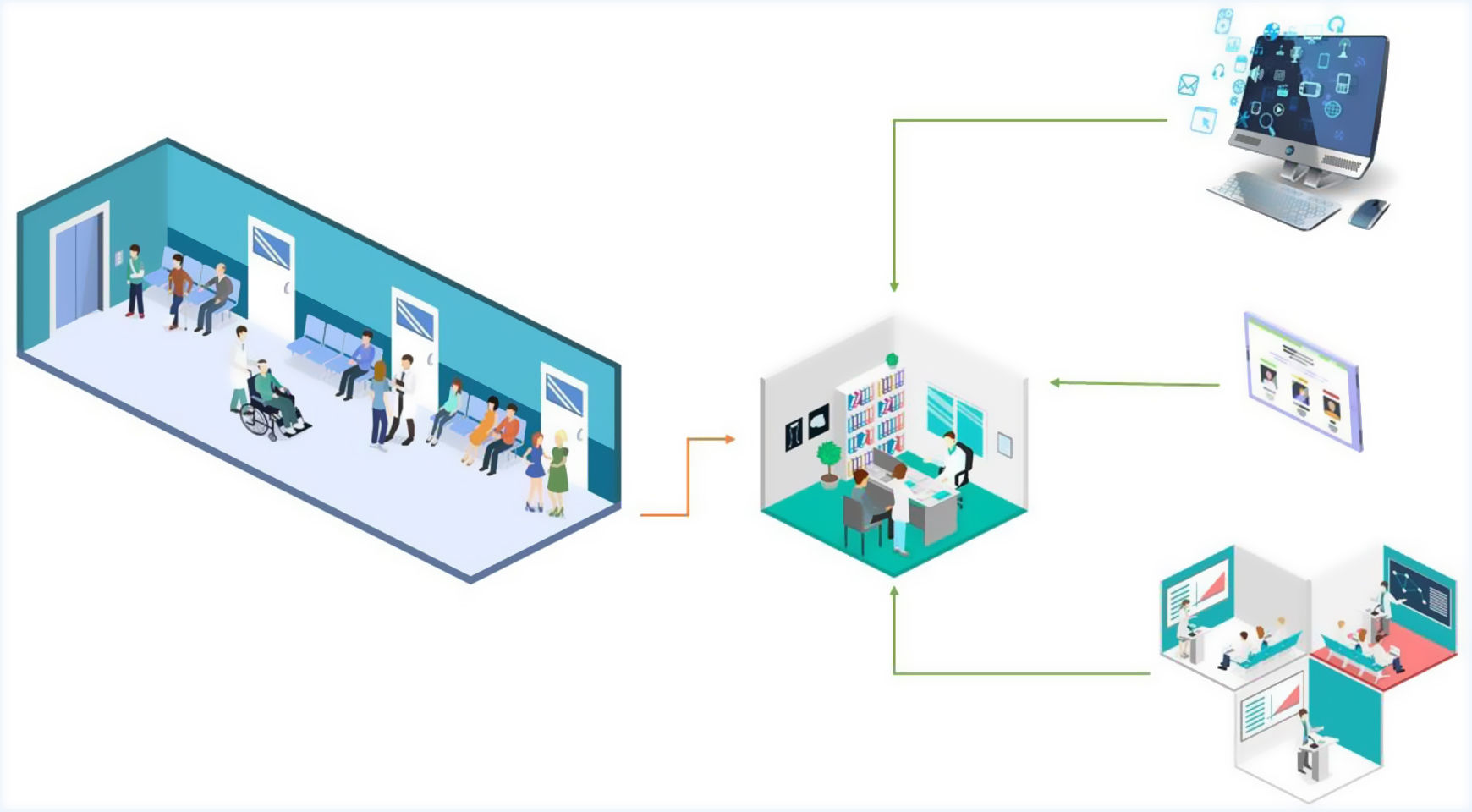
En segundo lugar, los resultados de las pruebas de tamización se cargan automáticamente en un servidor que permite a los médicos generales acceder a los resultados de cada paciente a través del módulo de proveedores, para que puedan reevaluar los síntomas y confirmar o descartar el diagnóstico (fig. 2). Los médicos acceden a nuestro sistema a través del módulo de proveedores en las tabletas que les proporcionamos en los consultorios. El módulo de proveedores también contiene herramientas de decisión para ayudar al médico a reevaluar los síntomas, concretar el diagnóstico y orientar el tratamiento.
Descripción del modelo: fase de diagnóstico
Los pacientes con tamización positiva para depresión o consumo riesgoso de alcohol son evaluados por el médico. El médico puede acceder a la página web del proyecto y de las guías de práctica clínica para tratar la depresión o el consumo riesgoso de alcohol. Información fácil de acceder y actualizada sobre material de entrenamiento está disponible en tabletas en cada consultorio médico. Todos los médicos tienen entrenamiento cara-a-cara y retroalimentación con psiquiatras del proyecto.
Las recomendaciones presentadas en el módulo se basan en las guías colombianas de práctica clínica para depresión y el uso riesgoso de alcohol desarrolladas por coinvestigadores de este proyecto. Además, los médicos reciben capacitación sobre las recomendaciones de diagnóstico y manejo de estos trastornos al comienzo de la implementación del modelo en cada sitio de estudio, y la capacitación se refuerza de forma regular (mensualmente) en reuniones mantenidas con coinvestigadores psiquiatras del proyecto. Durante estas reuniones, los médicos reciben comentarios sobre el rendimiento del modelo y se les invita a presentar casos graves o complicados para su discusión con los especialistas.
Los pacientes con diagnóstico de depresión o uso riesgoso de alcohol son invitados a participar en el estudio y, después de proporcionar su consentimiento informado, se concede a los participantes acceso por un año a la aplicación móvil Laddr® (Square2 Systems, Inc)11. Laddr es una aplicación terapéutica digital que ofrece herramientas de monitorización de autorregulación y cambios del comportamiento en salud, basadas en ciencia, por medio de una plataforma integrada, para una amplia gama de poblaciones.
Los pacientes son seguidos en el estudio por medio de llamadas o citas cara a cara en el centro de atención primaria, para explorar la evolución de sus síntomas y el impacto de su salud mental en su salud general y estado laboral, entre otros. Este seguimiento es llevado a cabo durante un año por parte de asistentes de investigación entrenadas.
Análisis estadísticosLos datos de los resultados de tamización y confirmación por MD de cada paciente se almacenan en una plataforma web. Estos datos fueron exportados y analizados en software Stata 14. Se condujo un análisis descriptivo de las características demográficas de los pacientes (tabla 1), así como la distribución de los resultados de tamización y diagnóstico confirmado por MD. Para los pacientes que fueron examinados más de una vez durante la implementación del estudio, describimos la primera visita o la visita en la que recibió un diagnóstico confirmado por MD. Las variables continuas son descritas con mediana y rango intercuartílico (percentiles 25 y 75) y se usan las frecuencias absolutas y relativas para describir las variables categóricas. Describimos la población examinada, las personas con diagnóstico confirmado por MD de depresión o de uso riesgoso de alcohol. Además, describimos la frecuencia de confirmación del diagnóstico de cada trastorno, de acuerdo con las categorías de severidad de los síntomas en la tamización.
Características de los pacientes
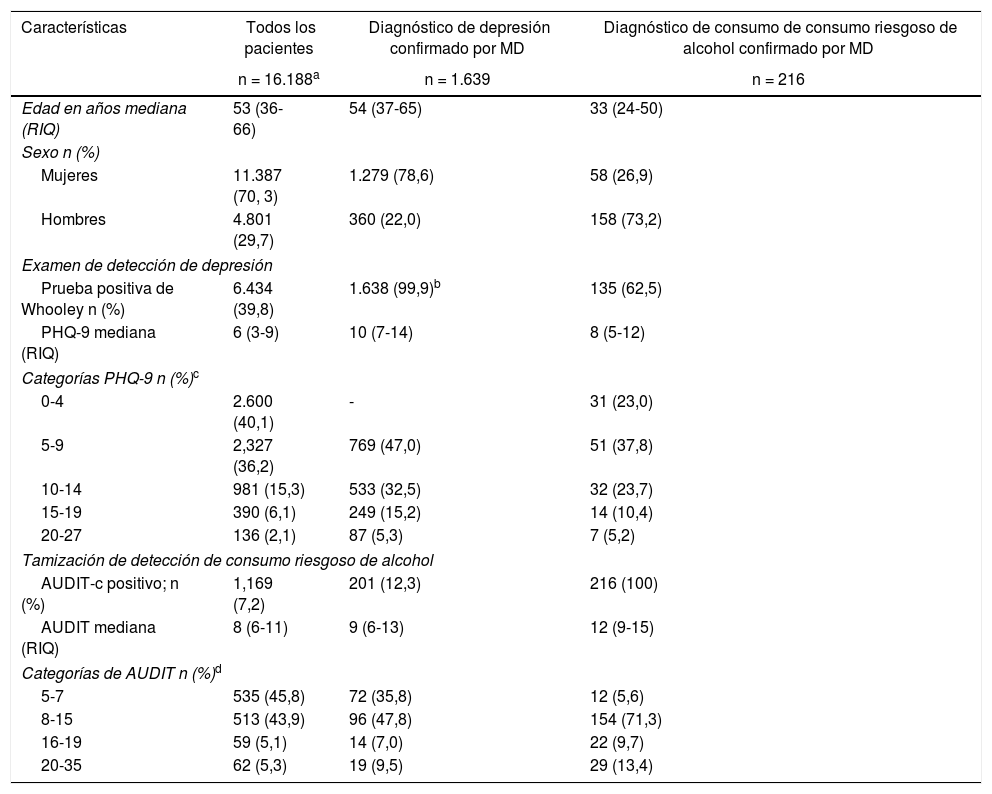
| Características | Todos los pacientes | Diagnóstico de depresión confirmado por MD | Diagnóstico de consumo de consumo riesgoso de alcohol confirmado por MD |
|---|---|---|---|
| n = 16.188a | n = 1.639 | n = 216 | |
| Edad en años mediana (RIQ) | 53 (36-66) | 54 (37-65) | 33 (24-50) |
| Sexo n (%) | |||
| Mujeres | 11.387 (70, 3) | 1.279 (78,6) | 58 (26,9) |
| Hombres | 4.801 (29,7) | 360 (22,0) | 158 (73,2) |
| Examen de detección de depresión | |||
| Prueba positiva de Whooley n (%) | 6.434 (39,8) | 1.638 (99,9)b | 135 (62,5) |
| PHQ-9 mediana (RIQ) | 6 (3-9) | 10 (7-14) | 8 (5-12) |
| Categorías PHQ-9 n (%)c | |||
| 0-4 | 2.600 (40,1) | - | 31 (23,0) |
| 5-9 | 2,327 (36,2) | 769 (47,0) | 51 (37,8) |
| 10-14 | 981 (15,3) | 533 (32,5) | 32 (23,7) |
| 15-19 | 390 (6,1) | 249 (15,2) | 14 (10,4) |
| 20-27 | 136 (2,1) | 87 (5,3) | 7 (5,2) |
| Tamización de detección de consumo riesgoso de alcohol | |||
| AUDIT-c positivo; n (%) | 1,169 (7,2) | 201 (12,3) | 216 (100) |
| AUDIT mediana (RIQ) | 8 (6-11) | 9 (6-13) | 12 (9-15) |
| Categorías de AUDIT n (%)d | |||
| 5-7 | 535 (45,8) | 72 (35,8) | 12 (5,6) |
| 8-15 | 513 (43,9) | 96 (47,8) | 154 (71,3) |
| 16-19 | 59 (5,1) | 14 (7,0) | 22 (9,7) |
| 20-35 | 62 (5,3) | 19 (9,5) | 29 (13,4) |
Características de los pacientes en la primera tamización o en la visita de confirmación del diagnóstico por parte del médico.
Entre febrero de 2018 y marzo de 2020 implementamos nuestro modelo en 6centros de atención primaria urbanos, semirrurales y rurales, y realizamos 22.354 tamizaciones en 16.188 pacientes. En general, la mayoría de la población era femenina (70,3%) y la mediana de edad fue de 53 años (RIQ=36-66). Alrededor del 60% de los pacientes (n=3.834) reportaron al menos síntomas leves de depresión en al menos una tamización y alrededor del 54% de los pacientes notificaron al menos uso riesgoso de alcohol en al menos una tamización.
La prevalencia general del diagnóstico confirmado por MD de depresión fue del 10,1% (1.639/16.188 pacientes). La mediana de edad de estos pacientes fue de 54 años (RIQ=37-65) y en su mayor parte fueron mujeres (78,6%). La mediana de la puntuación del PHQ-9 (Cuestionario de Salud del Paciente, en inglés, un cuestionario validado para tamizar síntomas de depresión)12 fue de 10 (RIQ=7-14). La mayoría de los pacientes con diagnóstico confirmado por MD de depresión tenían síntomas leves de depresión (47,0%), mientras que alrededor del 20% tenían síntomas de depresión de moderados a severos (PHQ-9=15-19) o severos (PHQ-9=20-27). Los pacientes con diagnóstico confirmado por MD de depresión tuvieron mayor probabilidad de reportar, al menos, consumo riesgoso de alcohol, según el AUDIT (una medida validada para el uso riesgoso de alcohol13), comparado con la población general (64,2 vs. 54,2%).
La prevalencia global de diagnóstico confirmado por MD de consumo riesgoso de alcohol fue del 1,3% (216/16.188 pacientes). La mediana de edad de estos pacientes fue de 33 años (RIQ=24-50) y la mayoría fueron hombres (73,2%). La mediana de la puntuación en AUDIT fue de 12 (RIQ=9-15) y el 71,3% de estos pacientes reportaron un consumo riesgoso de alcohol. Además, el 23,1% de ellos tenía un AUDIT superior a 16, lo que indica una dependencia probable. Los pacientes con diagnóstico confirmado de consumo riesgoso de alcohol tuvieron mayor probabilidad de reportar, al menos, síntomas de depresión moderada, comparado con la población general (39,2 vs. 23,7%).
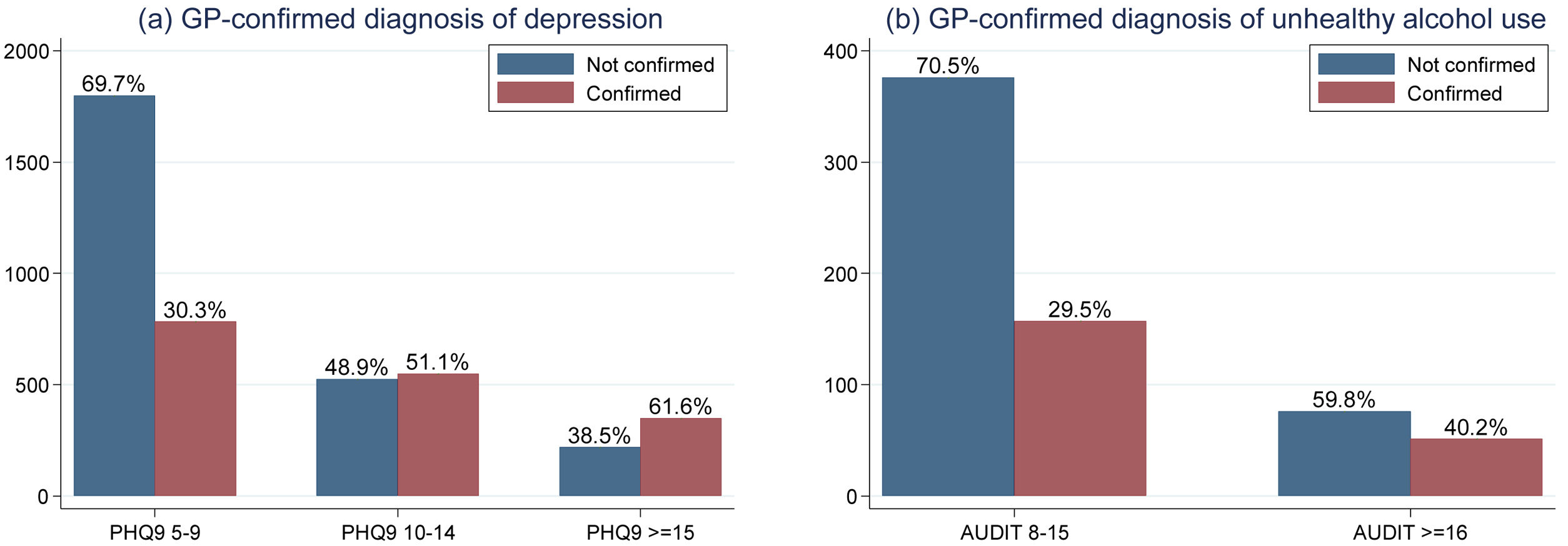
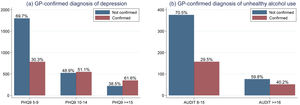
La figura 3 muestra la distribución del diagnóstico confirmado por MD de depresión y consumo riesgoso de alcohol. En general, los pacientes con una puntuación de PHQ-9≥15 (síntomas moderados a graves o graves) tuvieron mayor probabilidad de recibir diagnóstico confirmado de depresión. Aproximadamente, la mitad de los pacientes con síntomas de depresión moderada (puntuaciones PHQ-9 entre 10 y 14) lo recibieron. Entre los participantes con síntomas leves de depresión (PQH-9 entre 5 y 9), la tasa de diagnóstico fue de aproximadamente un tercio. La frecuencia de diagnóstico confirmado por MD de consumo riesgoso de alcohol fue menor que la de depresión. Un tercio de los pacientes clasificados con consumo riesgoso de alcohol (puntuaciones AUDIT 8-15) fueron confirmados por el médico y solo el 40% de los pacientes clasificados con consumo de alcohol peligroso o posible dependencia por puntuación AUDIT (AUDIT≥16) fueron confirmados por el médico.
DiscusiónEl objetivo del proyecto DIADA es implementar y evaluar un modelo de atención para detectar, diagnosticar y tratar a pacientes con depresión o consumo riesgoso de alcohol en centros de atención primaria en Colombia. Entre febrero de 2018 y marzo de 2020, implementamos nuestro modelo en 6centros de atención primaria urbanos y rurales. En general, la prevalencia del diagnóstico confirmado por MD de depresión fue del 10,1% y de consumo riesgoso de alcohol fue del 1,3%. Los pacientes con diagnóstico de depresión fueron principalmente mujeres de mediana edad, mientras que los pacientes con consumo riesgoso de alcohol fueron principalmente hombres adultos jóvenes. Los pacientes con consumo riesgoso de alcohol fueron más propensos a reportar síntomas de depresión.
Nuestro modelo mostró ser una estrategia útil para detectar pacientes con síntomas depresivos y consumo riesgoso de alcohol en centros de atención primaria de Colombia. Nuestros hallazgos están de acuerdo con otros estudios, que han encontrado una prevalencia relativamente alta de depresión o uso riesgoso de alcohol entre los pacientes que asisten a centros de atención primaria por diversos motivos médicos12. Empleamos herramientas tecnológicas para desarrollar un modelo de atención que abordara algunas de las barreras identificadas para la detección de enfermedades mentales, como la baja sospecha de estos trastornos entre médicos y pacientes y la falta de formación entre los médicos generales sobre cómo abordarlos12. En general, nuestro modelo utiliza dispositivos económicos (tabletas y quiosco) y tecnología, con alta aceptación por nuestros usuarios. Sin nuestro modelo, un número significativo de pacientes con estos trastornos habría seguido sin ser detectado y, en consecuencia, no habría sido tratado.
La prevalencia del diagnóstico confirmado por MD de depresión en nuestra población fue de aproximadamente el 10,1%, que es una prevalencia superior a la de los trastornos del estado de ánimo reportada en la ENSM 2015 que, en población adulta (mayores de 18 años) fue de 7,1% (IC 95%: 6,1-8,2%) entre mujeres y del 6,3% (IC 95%: 5,1-7,8%) entre los hombres13. La prevalencia del consumo riesgoso de alcohol en nuestra población fue de 1,3%, que es inferior a la reportada en la ENSM 2015, donde fue del 16% (IC 95%: 14,4 a 17,8) entre los hombres y del 9,1% (IC IC: 8,0-10,3) entre las mujeres de 18 a 44 años14. Estos hallazgos pueden explicarse porque la mayoría de nuestra población fueron mujeres y pacientes que buscaban atención médica, que son factores asociados tanto con una mayor prevalencia de depresión como con menor consumo de alcohol4,15,16. Además, observamos que los pacientes con diagnóstico confirmado por MD de consumo riesgoso de alcohol fueron más propensos a reportar mayor prevalencia de síntomas de depresión, lo cual es consistente con la mayor frecuencia de al menos un síntoma de depresión entre los participantes con consumo riesgoso de alcohol de la ENSM 201514.
Dadas las características del nuestro modelo de atención de salud mental, no es posible identificar cuál de sus componentes fue más relevante para su implementación exitosa, aunque algunos elementos se consideran fundamentales. En primer lugar, una asistente de investigación estuvo disponible para invitar sistemáticamente a todos los pacientes en la sala de espera a que llevaran a cabo la tamización y para ayudarles a rellenar la herramienta de tamización, en caso de requerirlo. Aunque el modelo fue diseñado para integrarse plenamente en los procesos del sitio de estudio, el hecho de que la tamización no fuera un requisito para la cita con el médico y que fuera voluntaria podría haber supuesto que la falta de la asistente de investigación hubiera llevado a una baja tasa de tamización. Sin embargo, la disponibilidad de la herramienta de tamización (quiosco) y la presencia de la asistente de investigación facilitaron la tamización. Este hallazgo también fue reportado en el estudio de Diez-Canseco et al., quienes encontraron que una herramienta de tamización fácil de usar y suministrada por proveedores de atención primaria de salud aumentó la disposición de los pacientes a ser tamizados y a buscar atención en salud mental12.
En segundo lugar, los resultados obtenidos en el quiosco se vincularon electrónicamente a las tabletas ubicadas en los consultorios de los médicos generales por vía wi-fi, por lo que los médicos pudieron revisar los resultados de la tamización de los pacientes y acceder a la herramienta de apoyo para toma de decisiones con recomendaciones basadas en la evidencia para el diagnóstico y el manejo de cada paciente, de acuerdo con la severidad de sus síntomas. Por lo tanto, la tableta apoyó el proceso de toma de decisiones del médico general sobre el diagnóstico y tratamiento de pacientes previamente detectados a través de la tamización. Esto incrementa de forma potencial la efectividad de nuestra estrategia de implementación, así como los desenlaces clínicos de los pacientes.
En tercer lugar, capacitamos y proporcionamos retroalimentación mensual a los médicos en diagnóstico y manejo de depresión y consumo riesgoso de alcohol, incluyendo evaluación regular de casos específicos, tanto detectados por ellos en la consulta como por nosotros durante los seguimientos. Estas sesiones fueron dirigidas por psiquiatras del proyecto. Estudios previos han demostrado que proporcionar entrenamiento y herramientas de apoyo para la toma de decisiones contribuye a una mejor detección de pacientes con trastornos mentales y a reducir las barreras para el tratamiento12,16,17.
Por último, mantuvimos una comunicación fluida con los líderes de cada institución, por medio de revisiones regulares de la integración del modelo retroalimentación específica del centro, con el fin de solucionar problemas que surgieran en el estudio.
Sin embargo, nuestro estudio reveló algunas oportunidades para mejorar su implementación. En primer lugar, el quiosco se encuentra en la sala de espera de los sitios de estudio. A pesar de que intentamos ubicarlo en un lugar de poco tráfico tanto como fue posible, quizá sea aún una ubicación muy pública. Ubicar el quiosco en la sala de espera pudo haber ayudado a incrementar el interés en la tamización, pero también puede llevar a algunos pacientes a sentirse expuestos mientras responden preguntas sobre sus síntomas de depresión o patrones de consumo de alcohol, lo que potencialmente contribuyó a respuestas inexactas o a rechazar la tamización. En segundo lugar, el wi-fi es inestable en algunos sitios, especialmente en los centros rurales, lo cual retrasa la transferencia de información desde los quioscos hasta la tableta de los médicos en los consultorios. Para gestionar este problema, ofrecimos material de respaldo tanto en los computadores de los consultorios como en papel. Sin embargo, la consulta manual de estos recursos incrementa los tiempos del proceso durante una cita, en la que el tiempo ya es corto por la gestión de la historia clínica y de los documentos relacionados, dado el poco tiempo que tienen los médicos para cada paciente. El limitado tiempo por paciente fue un problema frecuentemente mencionado para la implementación del modelo, en especial, cuando el motivo de la consulta requirió discusión con el paciente. El poco tiempo por consulta también se ha mencionado como una barrera para la implementación de intervenciones en salud mental en atención primaria, dado que este compite con otras tareas en la provisión de atención por la causa primaria de consulta12. En tercer lugar, el hecho de que la tableta no estuviera integrada en la historia clínica electrónica del sitio de estudio fue un problema para los médicos, ya que tuvieron que navegar tanto con el computador del consultorio como con la tableta del proyecto18, lo cual incrementa la carga cognitiva por mayor tiempo de procesamiento y por el multitasking durante la cita. Cuando había computador disponible en el consultorio, creamos un marcador en el navegador web para reducir la necesidad de usar varios dispositivos, ya que el sistema de tamización está basado en web.
La falta de integración del sistema de tamización con la historia clínica electrónica también fue una barrera para asegurar que todos los pacientes que tuvieron tamización positiva en el quiosco fueran evaluados por el médico, ya que en algunos casos los pacientes olvidaron entregar al médico el tiquete. Sin embargo, esta fue una decisión práctica basada en las limitaciones de interoperabilidad de la historia clínica empleada en cada sitio, ya que en algunos de los sitios rurales no hay historia clínica electrónica. Durante las sesiones de retroalimentación, instruimos frecuentemente a los médicos para que siempre pidieran el tiquete de resultados, como parte de las tareas de la cita.
Otros desafíos que emergieron durante la implementación del estudio se relacionaron principalmente con barreras estructurales y culturales en relación con depresión y consumo riesgoso de alcohol, algunos de los cuales fueron reportados durante la fase cualitativa de nuestro proyecto.
Primero, una barrera estructural relevante fue el escepticismo de algunos médicos sobre el alcance del modelo y la relevancia misma de los trastornos mentales. Esto llevó a que no se realizaran algunas confirmaciones, incluso cuando el paciente había reportado síntomas severos de depresión o consumo riesgoso de alcohol (fig. 3). Para abordar este problema, por medio de retroalimentación constante, reentrenamiento y consulta, explicamos y resaltamos la importancia de adoptar la salud mental como parte de la atención en salud, no solo a los médicos sino también a las instituciones, para alinear a los múltiples actores con los objetivos del modelo. A través de las reuniones regulares, en las que ofrecimos retroalimentación y participamos en discusiones basadas en casos, así como en reportes de resultados específicos para cada sitio, observamos una mejoría en la tasa de confirmación de los diagnósticos. También animamos a los médicos a invitar a los pacientes a usar la aplicación móvil Laddr y a usarla ellos mismos, como un recurso para apoyar el tratamiento de los pacientes.
Segundo, una barrera cultural importante que se identificó a lo largo de la implementación fue la necesidad de adaptar las herramientas de tamización para que fueran culturalmente apropiadas, lo cual es un factor que puede afectar a su exactitud12. En particular, la precisión de la herramienta AUDIT para detectar el consumo riesgoso de alcohol se vio afectada en al menos uno de los sitios rurales del estudio, donde una bebida alcohólica tradicional y muy popular, llamada chicha, se considera que no es alcohólica, ya que es de producción casera y deriva de la fermentación de la caña de azúcar. En este caso, la asistente de investigación fue fundamental para medir el consumo de chicha del paciente, con el fin de mejorar la precisión de las respuestas.
Tercero, una barrera cultural identificada en la implementación del modelo fue el estigma hacia los síntomas de la depresión y la normalización del consumo riesgoso de alcohol en la población colombiana, tanto entre los pacientes como entre los médicos, lo cual afectó la disposición de los pacientes para ser tamizados, ya que algunos rechazaron la tamización, y la confirmación por parte los médicos, que en ocasiones subestimaron el problema del consumo. Estas barreras las abordamos involucrando a las instituciones para reforzar, tanto como fuera posible, la tamización como un requisito de la consulta con el médico, pero también desarrollando material educativo multimedia y resúmenes de política para transmitir un mensaje sobre la relevancia de estas situaciones para el bienestar y la calidad de vida de los pacientes. Sin embargo, a la fecha, estos y otros problemas deben ser abordados y evaluados con tomadores de decisiones, líderes de las instituciones, aseguradores, médicos, pacientes y comunidades, para alinear los objetivos del modelo y su implementación con valores, políticas y recursos locales.
Con el fin de asegurar la sostenibilidad a largo plazo de la implementación del modelo, es necesario abordar las barreras identificadas. Entre otros factores, los sitios de estudio deben evaluar qué componentes del modelo deben ser adaptados a los valores, políticas y recursos locales, manteniendo aspectos claves del modelo como 1) la tamización universal como estrategia para incrementar la conciencia entre los pacientes y los médicos sobre estos trastornos mentales y 2) la toma de decisiones apoyada en la tecnología entre los médicos, para mejorar sus habilidades para abordar y tratar estas condiciones, lo cual reduce la necesidad de atención especializada y, en consecuencia, las barreras para el acceso de los pacientes a la consulta de salud mental. Es ideal que el modelo se integre completamente en el flujo de la atención a los pacientes en los sitios de atención, y sería útil mantener personal dedicado a la tamización universal y a conducir el entrenamiento regular de los médicos en las condiciones de salud mental. Adicionalmente, los sitios podrían requerir adaptarse e incrementar los servicios en salud mental que ofrecen para atender a los pacientes con diagnóstico de depresión y consumo riesgoso de alcohol. Por ejemplo, un hallazgo no esperado de nuestro modelo fue que los pacientes frecuentemente reportaron sentirse escuchados y atendidos durante las llamadas y citas de seguimiento, incluso aunque el objetivo fuera solo seguir el estatus clínico de los pacientes y no proveer una intervención terapéutica. También, el seguimiento remoto ofrecido a los pacientes, en el marco del modelo, puede ser importante para su sostenibilidad, ya que puede ayudar a reducir las barreras de atención, en especial para pacientes que no quieren seguimiento intensivo o en persona.
ConclusionesEn conclusión, nuestro modelo de atención basado en la tecnología puede contribuir a mejorar la detección y atención de pacientes con depresión y consumo riesgoso de alcohol entre los pacientes de centros de atención primaria en Colombia. Encontramos una mayor prevalencia de depresión y de consumo riesgoso de alcohol, comparado con la población general, lo cual es un hallazgo esperado, dado que nuestra muestra es principalmente mujeres y pacientes que buscaban atención médica. El entrenamiento y las herramientas basadas en la tecnología para tamizar a los pacientes y apoyar la toma de decisiones de los médicos durante la cita médica mejoró el diagnóstico y la atención de pacientes con depresión y consumo riesgoso de alcohol. Sin embargo, las limitaciones de tiempo durante la consulta, así como las barreras estructurales y culturales, son desafíos para la implementación del modelo.
El modelo debe tener en cuenta los valores, políticas y recursos locales para garantizar su sostenibilidad a largo plazo. Por lo tanto, la sostenibilidad a largo plazo del modelo dependerá de la alineación de varios actores, incluidos los tomadores de decisiones, líderes de las instituciones, aseguradores, médicos, pacientes y comunidades, para reducir la cantidad de pacientes que buscan atención médica, cuyos trastornos mentales no son detectados y, en consecuencia, no se tratan, y para garantizar una respuesta adecuada a la demanda de atención de salud mental que se reveló con la implementación de nuestro modelo.
FinanciaciónLa investigación reportada en esta publicación fue financiada por el Instituto Nacional de Salud Mental (NIMH) de los Institutos Nacionales de Salud (NIH) con el Número de la Subvención de 1U19MH109988 (Investigadores Principales Múltiples: Lisa A. Marsch, PhD y Carlos Gómez-Restrepo, MD PhD). El contenido es únicamente opinión de los autores y no representan los puntos de vista del NIH o del Gobierno de los Estados Unidos.
Conflicto de interesesLos autores reportan que no tienen conflictos de interés. La Dr. Lisa A. Marsch, una de las investigadoras principales de este proyecto, se encuentra afiliada con la compañía que desarrolló la plataforma móvil de intervención utilizada en esta investigación. Esta relación es manejada extensamente por la Dra. Marsch y su institución académica.