Número especial: Avances y retos en la psiquiatría regional en Latinoamérica
Más datosEl internamiento de pacientes con anorexia nerviosa plantea un importante problema bioético y puede generar estrés en el profesional sanitario. El objetivo es conocer y analizar la opinión de los profesionales de salud mental sobre algunas condiciones de aplicación del internamiento no voluntario a pacientes con anorexia nerviosa.
MétodosEstudio observacional descriptivo transversal sobre una muestra de 270 profesionales de la salud mental mediante un cuestionario de 0 a 10 puntos elaborado ad-hoc.
ResultadosLos profesionales manifiestan que, en ocasiones, el paciente acepta el internamiento con renuencia: 7,74 (IC95%, 7,55-7,93). En caso de riesgo físico, les resulta difícil conjugar el respeto a la autonomía del paciente y el deber de beneficencia: 6,06 (IC95%, 5,70-6,41), y la relación con el paciente se orienta en gran parte a convencerle: 7,18 (IC95%, 6,91-7,46). No se decantan sobre la idoneidad de la participación de personal no facultativo en la decisión: 5,13 (IC95%, 4,75-5,52), ni si la solicitud debería corresponder a persona o instancia distinta del facultativo a cargo de su cuidado: 4,79 (IC95%, 4,39-5,19). Rechazan la posibilidad de objeción de conciencia: 4,05 (IC95%, 3,68-4,41).
ConclusionesLos profesionales de la salud mental se encuentran sometidos a unas exigencias laborales ambiguas, lo que repercute en su dinámica asistencial.
The hospitalisation of patients with anorexia nervosa poses an important bioethical quandary and can generate stress for the healthcare professionals. Our goal was to know and analyse the opinion of mental health professionals on some conditions for applying the involuntary hospitalisation of patients with anorexia nervosa.
MethodsCross-sectional descriptive observational study on a sample of 270 mental health professionals, using an ad hoc questionnaire with scores ranging from 0 to 10.
ResultsThe professionals state that, in some cases, the patient accepts admission reluctantly: 7.74 (95% CI, 7.55-7.93). In the event of physical risk, it is difficult for them to combine respect for the patient's autonomy and the duty of care: 6.06 (95% CI, 5.70-6.41) and the relationship with the patient is largely oriented to convince them: 7.18 (95% CI, 6.91-7.46). They do not decide on the suitability of the participation of non-medical staff in the decision: 5.13 (95% CI, 4.75-5.52), or if the indication should correspond to someone other than the doctor in charge of their care: 4.79 (95% CI, 4.39-5.19). They reject the possibility of conscientious objection: 4.05 (95% CI, 3.68-4.41).
ConclusionsMental health professionals are subject to ambiguous work demands, which affects their care dynamics.
La anorexia nerviosa (AN) es un trastorno grave que causa altas tasas de morbilidad1 y mortalidad2. Una de las características de la AN es que quienes la manifiestan a menudo rechazan el tratamiento a pesar del peligro que ello supone para su salud y niegan el problema o muestran dificultades para apreciar su situación. Por ello, la AN plantea un importante problema bioético, ya que puede entenderse la resistencia al tratamiento como inherente al trastorno y no está claro si la decisión de rechazarlo es autónoma.
Según la legislación española3, un paciente tiene derecho a tomar decisiones que a otros puedan parecer absurdas o arriesgadas siempre que sea mentalmente competente a criterio del médico responsable. La norma que regula específicamente el internamiento involuntario, el artículo 763 la Ley 1/2000 de Enjuiciamiento Civil4 (763 LEC), se expresa muy vagamente a la hora de determinar la posibilidad de su aplicación, y exige como requisito que la persona «no esté en condiciones de decidirlo por sí». El tratamiento ambulatorio involuntario no está regulado en España, aunque los clínicos consideran necesaria su introducción en el derecho positivo5.
El paso de la ley a la realidad asistencial no es sencillo, ya que la toma de decisiones ante la negativa de personas con AN a seguir el tratamiento presenta una enorme dificultad clínica y moral6,7. Quizá por ello, el recurso al internamiento involuntario es escaso y se recurre a estrategias coercitivas de menor escala8. Aunque son difíciles de medir debido a su subjetividad, tanto los médicos como los pacientes han documentado que son componentes dominantes y cotidianos en el tratamiento de los trastornos alimentarios9–13. La investigación transcultural de García14 evidencia que, en la psiquiatría general, la coerción informal o encubierta se produce en todos los países estudiados y en todas sus formas evaluadas: persuasión, influencia interpersonal, inducción y amenaza, pero también en otros modos como el engaño, el chantaje o la actitud directiva.
Adicionalmente, el estrés parece ser cada vez más frecuente entre el personal sanitario. Se produce como consecuencia de un desequilibrio entre las exigencias y los recursos disponibles del sujeto15. Los médicos son vulnerables al estrés laboral excesivo debido a los roles emocionalmente exigentes16. Los sanitarios pueden sufrir estrés de rol de 2 formas: conflicto de rol y ambigüedad de rol. El conflicto de rol surge en respuesta a exigencias incompatibles; la ambigüedad de rol aparece ante expectativas poco claras o incertidumbre con respecto a las responsabilidades17. El internamiento de pacientes es uno de los factores considerados estresantes entre los psiquiatras18,19.
Por último, según la normativa española, es el facultativo especialista en salud mental, es decir, el psicólogo clínico o el psiquiatra, el encargado de realizar los dictámenes e informes requeridos para el internamiento no voluntario por razones de trastorno psíquico20. Sin embargo, otras legislaciones (Australia, Estados Unidos, Canadá, Nueva Zelanda) permiten que una persona puede ser ingresada contra su voluntad con base en la decisión de otro profesional de la salud mental21.
Objetivos- 1.
Conocer y analizar la opinión de los profesionales de salud mental sobre algunas condiciones de aplicación del internamiento no voluntario de pacientes con AN.
- 2.
Examinar las relaciones entre las características de los profesionales de salud mental y sus puntos de vista sobre estos temas.
Estudio observacional descriptivo transversal realizado mediante encuesta online autoadministrada. La población diana está integrada por los profesionales de salud mental de la sanidad española: psiquiatras (PSIQ), médicos internos residentes de Psiquiatría (MIR), psicólogos clínicos (PSIC), psicólogos generales sanitarios (PGS), psicólogos internos residentes (PIR), enfermeros de salud mental (ESM), residentes de Enfermería de salud mental (EIR).
La población total se estima en 46.211 profesionales, a partir de un cálculo elaborado por los propios autores partiendo de los datos relativos a los tamaños poblacionales de cada grupo profesional encontrados en las diversas fuentes; 32.516 psicólogos22, 4.909 psiquiatras23, 8.760 PSIC24, 6.496 ESM25, 362 EIR26. El número final de PIR (593), MIR (940) y EIR (762) se obtuvo refinando los datos disponibles con la consulta de las plazas convocadas en las últimas convocatorias del Boletín Oficial del Estado. Por último, la población de PGS (23.163) se estimó sustrayendo del total de psicólogos (32.516) que reporta el INE22 los 8.760 PSIC24 y 593 PIR.
Instrumento de medida y variablesPara responder al objetivo principal del estudio, se construyó un cuestionario diseñado ad-hoc sobre la base de información obtenida previamente mediante técnicas cualitativas (revisión bibliográfica y entrevistas en profundidad).
El formato y los ítems del cuestionario se desarrollaron mediante un proceso iterativo de aclaración y simplificación. Se diseñó una versión inicial del cuestionario cuya validez de contenido se puso a prueba en un pequeño número de expertos, eticistas y facultativos voluntarios. El cuestionario definitivo engloba las siguientes variables:
- •
Variables sociodemográficas y relacionadas con el puesto laboral: sexo, profesión, experiencia específica de más de 3 meses en trastornos de la conducta alimentaria (TCA), número de años completos de experiencia profesional, formación en bioética, respaldo previo de una decisión o solicitud de internamiento no voluntario de un paciente mayor de edad por AN.
- •
Variables dependientes: cuestionario de preguntas en las que se realizan una serie de afirmaciones y se solicita del participante que indique su grado de acuerdo según una gradación que va desde 0, totalmente en desacuerdo, hasta 10, totalmente de acuerdo. El cuestionario se subdivide en dos bloques:
- –
Interpretación de la voluntariedad: reactivos referidos a las condiciones de voluntariedad en que los pacientes adoptan sus decisiones.
- –
Estrés de rol profesional: enunciados concernientes a situaciones que se presentan en la actividad profesional.
Se solicitó a las consejerías de todas las comunidades autónomas españolas las direcciones de las gerencias de los hospitales en que se tratara a pacientes por AN. Con las direcciones de las consejerías que atendieron la petición, se envió una invitación a dichas gerencias para que la transmitiesen a los profesionales que allí ejercían su labor. Además, se solicitó la colaboración de todos los colegios profesionales de psicólogos, médicos y enfermeros, de universidades españolas y de grupos hospitalarios privados que operan en España. Se desconoce cuántas instituciones efectivamente cursaron la petición. Además, se intentaron otras formas menos amplias de acceso a la población objetivo, incluidos elementos de muestreo por conveniencia y bola de nieve.
En octubre de 2019 se inició el envío de solicitudes de colaboración. En ella se incluía el enlace al formulario con información general sobre el estudio y los estándares éticos. En enero de 2020 se envió un recordatorio de participación. El cuestionario quedó cerrado el 31 de marzo de 2020.
Análisis de datosSe obtuvieron estadísticos descriptivos de la muestra total y de los subgrupos de participantes. Para la obtención de las medias y sus intervalos de confianza del 95% (IC95%) y conseguir una corrección adecuada del peso de los grupos profesionales, se calculó y aplicó un coeficiente de ponderación resultante del cociente entre la proporción de la población y la proporción de la muestra para cada grupo profesional, lo que arrojó los valores 0,26 (PSIQ), 0,753 (MIR), 0,634 (PSCL), 3,50 (PGS), 0,09 (PIR), 1,714 (ESM) y 0,659(EIR).
Se llevaron a cabo pruebas de normalidad (Kolmogorov-Smirnov) en virtud de las cuales se decidió, considerando el tamaño de los subgrupos27, realizar pruebas estadísticas no paramétricas (Kruskal-Wallis) para explorar el posible efecto de la profesión y pruebas paramétricas (t de Student) para examinar el virtual impacto del sexo, la antigüedad, la experiencia en TCA, la formación en bioética y el respaldo previo a intervenciones involuntarias. Para la realización de las comparaciones de medias, se procedió a practicar las pruebas de Levene oportunas a fin de verificar la hipótesis de homocedasticidad. Para todas las pruebas se estableció un umbral de significación de p <0,05. La base de datos y los análisis estadísticos se analizaron mediante el paquete estadístico IBM SPSS Statistics versión 24.
Consideraciones éticasAntes del acceso al cuestionario, se informó a los participantes del proyecto de investigación, de la garantía de anonimato y la posibilidad de retirada. Se adjuntó la dirección de correo electrónico del autor para contactar en caso de duda. Se programó la herramienta informática utilizada para agradecer a los participantes la colaboración, dada sin incentivos económicos.
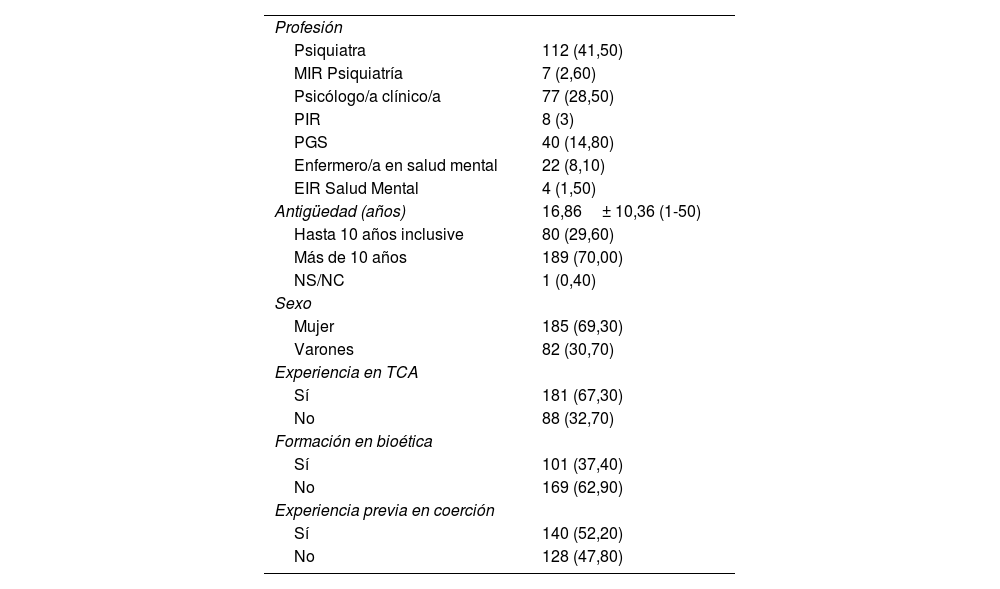
ResultadosLas respuestas obtenidas fueron 270. En la tabla 1 se ofrecen los datos acerca de sus características sociodemográficas. En la tabla 2 se presenta la respuesta media (IC95%) a los ítems del cuestionario. La tabla 3 muestra la respuesta media a los ítems por grupos profesionales.
Características sociodemográficas de los participantes (n=270)
| Profesión | |
| Psiquiatra | 112 (41,50) |
| MIR Psiquiatría | 7 (2,60) |
| Psicólogo/a clínico/a | 77 (28,50) |
| PIR | 8 (3) |
| PGS | 40 (14,80) |
| Enfermero/a en salud mental | 22 (8,10) |
| EIR Salud Mental | 4 (1,50) |
| Antigüedad (años) | 16,86± 10,36 (1-50) |
| Hasta 10 años inclusive | 80 (29,60) |
| Más de 10 años | 189 (70,00) |
| NS/NC | 1 (0,40) |
| Sexo | |
| Mujer | 185 (69,30) |
| Varones | 82 (30,70) |
| Experiencia en TCA | |
| Sí | 181 (67,30) |
| No | 88 (32,70) |
| Formación en bioética | |
| Sí | 101 (37,40) |
| No | 169 (62,90) |
| Experiencia previa en coerción | |
| Sí | 140 (52,20) |
| No | 128 (47,80) |
Los valores expresan n (%) o media±desviación estándar (intervalo).
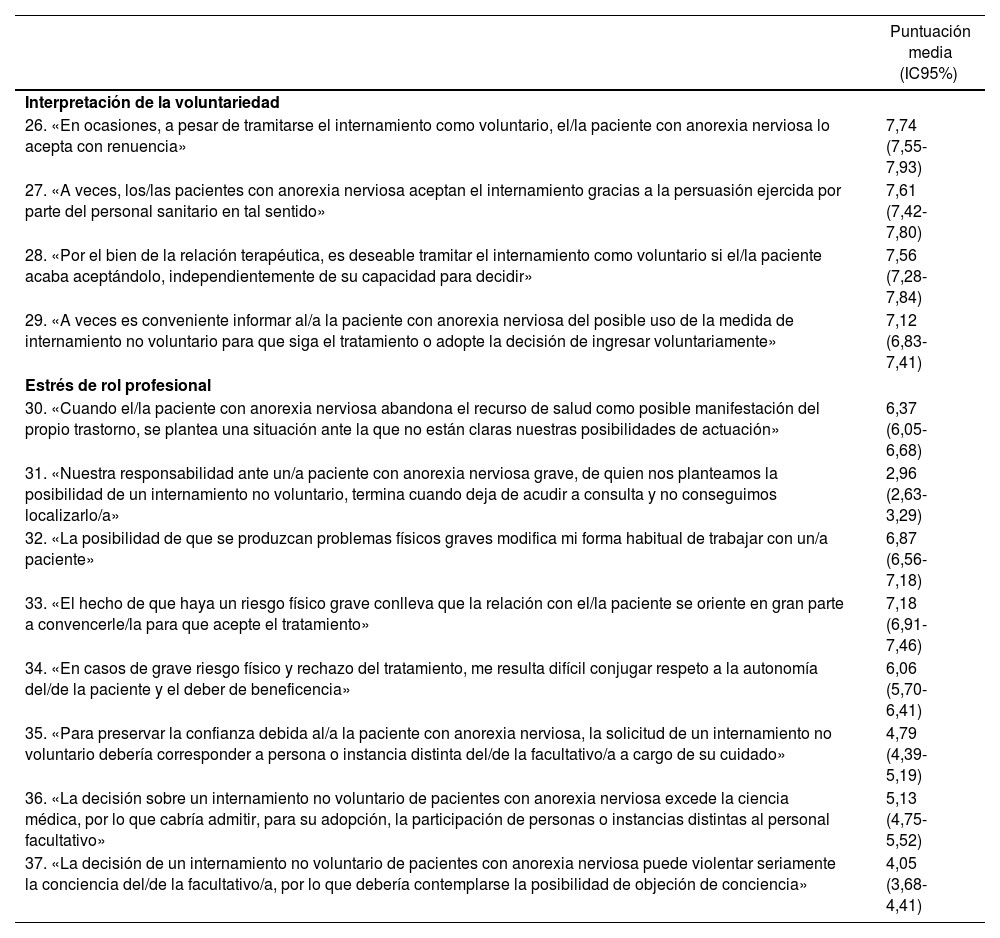
Puntuaciones por ítem*
| Puntuación media (IC95%) | |
|---|---|
| Interpretación de la voluntariedad | |
| 26. «En ocasiones, a pesar de tramitarse el internamiento como voluntario, el/la paciente con anorexia nerviosa lo acepta con renuencia» | 7,74 (7,55-7,93) |
| 27. «A veces, los/las pacientes con anorexia nerviosa aceptan el internamiento gracias a la persuasión ejercida por parte del personal sanitario en tal sentido» | 7,61 (7,42- 7,80) |
| 28. «Por el bien de la relación terapéutica, es deseable tramitar el internamiento como voluntario si el/la paciente acaba aceptándolo, independientemente de su capacidad para decidir» | 7,56 (7,28-7,84) |
| 29. «A veces es conveniente informar al/a la paciente con anorexia nerviosa del posible uso de la medida de internamiento no voluntario para que siga el tratamiento o adopte la decisión de ingresar voluntariamente» | 7,12 (6,83-7,41) |
| Estrés de rol profesional | |
| 30. «Cuando el/la paciente con anorexia nerviosa abandona el recurso de salud como posible manifestación del propio trastorno, se plantea una situación ante la que no están claras nuestras posibilidades de actuación» | 6,37 (6,05-6,68) |
| 31. «Nuestra responsabilidad ante un/a paciente con anorexia nerviosa grave, de quien nos planteamos la posibilidad de un internamiento no voluntario, termina cuando deja de acudir a consulta y no conseguimos localizarlo/a» | 2,96 (2,63-3,29) |
| 32. «La posibilidad de que se produzcan problemas físicos graves modifica mi forma habitual de trabajar con un/a paciente» | 6,87 (6,56-7,18) |
| 33. «El hecho de que haya un riesgo físico grave conlleva que la relación con el/la paciente se oriente en gran parte a convencerle/la para que acepte el tratamiento» | 7,18 (6,91-7,46) |
| 34. «En casos de grave riesgo físico y rechazo del tratamiento, me resulta difícil conjugar respeto a la autonomía del/de la paciente y el deber de beneficencia» | 6,06 (5,70-6,41) |
| 35. «Para preservar la confianza debida al/a la paciente con anorexia nerviosa, la solicitud de un internamiento no voluntario debería corresponder a persona o instancia distinta del/de la facultativo/a a cargo de su cuidado» | 4,79 (4,39-5,19) |
| 36. «La decisión sobre un internamiento no voluntario de pacientes con anorexia nerviosa excede la ciencia médica, por lo que cabría admitir, para su adopción, la participación de personas o instancias distintas al personal facultativo» | 5,13 (4,75-5,52) |
| 37. «La decisión de un internamiento no voluntario de pacientes con anorexia nerviosa puede violentar seriamente la conciencia del/de la facultativo/a, por lo que debería contemplarse la posibilidad de objeción de conciencia» | 4,05 (3,68-4,41) |
Respuesta media a los ítems por grupo profesional
| Ítem | PSIQ | MIR | PSIC | PIR | PGS | ESM | EIR |
|---|---|---|---|---|---|---|---|
| 26 | 8,30 | 7,71 | 7,81 | 8,00 | 7,58 | 7,86 | 7,50 |
| 27 | 7,88 | 8,71 | 7,64 | 8,38 | 7,55 | 7,36 | 8,25 |
| 28 | 7,04 | 5,71 | 7,90 | 8,13 | 7,50 | 8,00 | 7,50 |
| 29 | 7,16 | 8,14 | 7,09 | 6,13 | 7,28 | 6,55 | 5,00 |
| 30 | 6,63 | 6,71 | 6,64 | 7,13 | 6,14 | 6,55 | 7,00 |
| 31 | 2,30 | 1,86 | 3,31 | 4,63 | 3,32 | 1,91 | 3,00 |
| 32 | 7,44 | 7,14 | 6,80 | 6,38 | 6,84 | 6,59 | 7,67 |
| 33 | 7,48 | 7,86 | 7,24 | 7,50 | 7,18 | 6,82 | 6,67 |
| 34 | 6,36 | 6,71 | 6,46 | 6,88 | 5,66 | 6,50 | 8,67 |
| 35 | 3,82 | 2,00 | 4,05 | 4,00 | 5,51 | 4,20 | 6,67 |
| 36 | 4,39 | 4,14 | 4,88 | 4,50 | 5,35 | 5,29 | 7,67 |
| 37 | 2,65 | 2,43 | 3,92 | 4,75 | 4,57 | 3,59 | 5,67 |
La prueba de Kruskal-Wallis mostró que la adscripción a distintos grupos profesionales tiene efectos significativos en la opinión relativa a los ítems 31 (H=17,295; p=0,008), 35 (H=13,447; p=0,036) y 37 (H=21,278; p=0,002); en el resto los ítems no arrojó diferencias significativas. Los tests de Mann-Whitney post hoc con valores de significación ajustados según la corrección de Bonferroni para comparar por pares ofrecieron los siguientes resultados: el ítem 37 tuvo diferencia significativa en el par Psiquiatra-PGS (U=–51,405; p=0,007). Para los ítems 16, 31 y 35, ninguna comparación fue significativa tras el ajuste (p> 0,05).
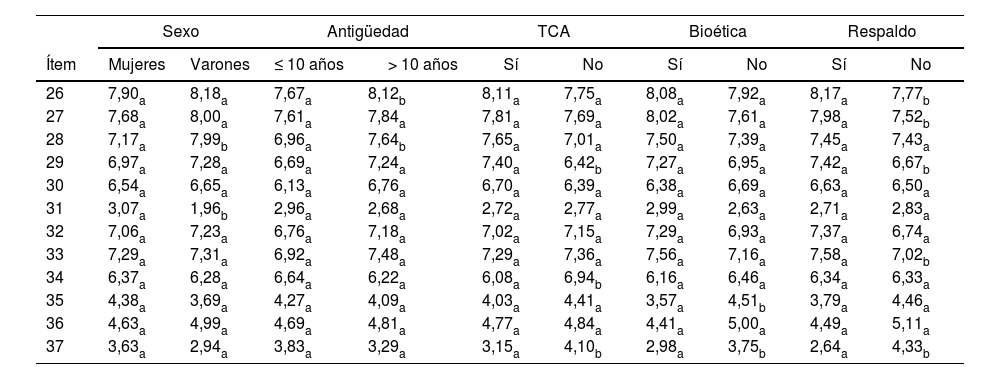
La tabla 4 muestra los resultados medios desagregados en función de las demás variables independientes: sexo, antigüedad, experiencia en TCA, formación en bioética y respaldo previo a algún internamiento involuntario.
Respuesta media a los ítems por categorías
| Sexo | Antigüedad | TCA | Bioética | Respaldo | ||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Ítem | Mujeres | Varones | ≤ 10 años | > 10 años | Sí | No | Sí | No | Sí | No |
| 26 | 7,90a | 8,18a | 7,67a | 8,12b | 8,11a | 7,75a | 8,08a | 7,92a | 8,17a | 7,77b |
| 27 | 7,68a | 8,00a | 7,61a | 7,84a | 7,81a | 7,69a | 8,02a | 7,61a | 7,98a | 7,52b |
| 28 | 7,17a | 7,99b | 6,96a | 7,64b | 7,65a | 7,01a | 7,50a | 7,39a | 7,45a | 7,43a |
| 29 | 6,97a | 7,28a | 6,69a | 7,24a | 7,40a | 6,42b | 7,27a | 6,95a | 7,42a | 6,67b |
| 30 | 6,54a | 6,65a | 6,13a | 6,76a | 6,70a | 6,39a | 6,38a | 6,69a | 6,63a | 6,50a |
| 31 | 3,07a | 1,96b | 2,96a | 2,68a | 2,72a | 2,77a | 2,99a | 2,63a | 2,71a | 2,83a |
| 32 | 7,06a | 7,23a | 6,76a | 7,18a | 7,02a | 7,15a | 7,29a | 6,93a | 7,37a | 6,74a |
| 33 | 7,29a | 7,31a | 6,92a | 7,48a | 7,29a | 7,36a | 7,56a | 7,16a | 7,58a | 7,02b |
| 34 | 6,37a | 6,28a | 6,64a | 6,22a | 6,08a | 6,94b | 6,16a | 6,46a | 6,34a | 6,33a |
| 35 | 4,38a | 3,69a | 4,27a | 4,09a | 4,03a | 4,41a | 3,57a | 4,51b | 3,79a | 4,46a |
| 36 | 4,63a | 4,99a | 4,69a | 4,81a | 4,77a | 4,84a | 4,41a | 5,00a | 4,49a | 5,11a |
| 37 | 3,63a | 2,94a | 3,83a | 3,29a | 3,15a | 4,10b | 2,98a | 3,75b | 2,64a | 4,33b |
Los valores de la misma fila y subtabla que no comparten el mismo subíndice son significativamente diferente con p <0,05 en la prueba bilateral de igualdad para medias de columna.
Con la prueba de la t de Student se compararon las medias según sexo, antigüedad, experiencia en TCA, formación en bioética y respaldo previo. En cuanto al sexo, hubo diferencias significativas en 28 (t(273)=–2,425; p=0,016) y 31 (t(257)=3,225; p=0,001). Por cuanto respecta a la antigüedad, los ítems 26 (t(265)=–2,101; p=0,037) y 28 (t(266)=–1,990; p=0,048) mostraron diferencias significativas. La experiencia en TCA mostró diferencias significativas en los ítems 29 (t(266)=2,971; p=0,003), 34 (t(258)=–2,172; p=0,031) y 37 (t(259)=–2,491; p=0,013). En formación en bioética, se observó significación en los ítems 35 (t(257)=–2,313; p=0,021) y 37 (t(260)=–2,061; p=0,040), y en experiencia previa de coerción, los ítems 26 (t(264)=2,015; p=0,045), 27 (t(266)=2,134; p=0,034), 29 (t(265)=2,410; p=0,017), 33 (t(258)=2,018; p=0,045) y 37 (t(258)=–4,825; p <0,001).
DiscusiónEl objetivo de la presente investigación fue conocer y analizar la opinión general de los profesionales de salud mental en torno a ciertos aspectos relacionados con las decisiones de internamiento involuntario en anorexia nerviosa. Además, se examinó la virtual existencia de diferencias significativas entre algunas características sociodemográficas (sexo) y profesionales (antigüedad, experiencia en TCA, formación en bioética y antecedentes de respaldo al ingreso involuntario) sobre esas cuestiones.
Coerción y voluntariedadLos resultados de los ítems correspondientes al apartado de interpretación de la voluntariedad permiten hacer las siguientes observaciones. En primer lugar, ponen de manifiesto el empleo de medidas de coerción informal en la práctica sanitaria. No es algo sorprendente ni en psiquiatría en general ni en TCA en particular. El hallazgo de que se emplea la coerción de manera informal coincide con la literatura previa, que muestra que la desaprobación teórica de la coerción informal no se refleja en la práctica psiquiátrica14,28,29.
Los datos también aportan evidencia a la idea de que el bajo número de ingresos involuntarios tiene relación con el establecimiento de estrategias de coerción informal8. El hecho de que no se recurra al procedimiento del art. 763 LEC no significa que el internamiento responda a la decisión libre del paciente. Sin entrar en su valoración moral, parece inapropiado etiquetar de voluntarias esas formas de implementarlo.
Un aspecto relevante es que lo anterior refleja la existencia de un manejo distinto de la concepción de la voluntariedad en las esferas sanitaria y legal. La díada «voluntario-no voluntario» en la concepción del personal sanitario se interpreta, a veces, como que el paciente «firme o no firme» el consentimiento. La interpretación jurídica, en cambio, establece que el internamiento no voluntario lo es por la incapacidad de decidir del paciente, independientemente de que se oponga o no al ingreso30,31. Lo relevante de estas disquisiciones son las implicaciones que se infieren de ellas. El ítem 28 alcanza una puntuación media de 7,56 y transmite el mensaje de que, en opinión de los profesionales sanitarios de la salud mental, la interpretación y aplicación legalista del procedimiento establecido en el art. 763 es perniciosa y conviene saltársela por el bien de la relación terapéutica. Es decir, el cumplimiento del procedimiento legal no resulta inocuo. Este aspecto quizá merezca la consideración de futuras investigaciones.
Estrés de rolEn este apartado del cuestionario se ha constatado la existencia de determinadas situaciones que provocan un desequilibrio en el papel que los profesionales tienen asignado, pues se ven obligados a atender demandas incompatibles o enfrentar situaciones en las que no está claro cuáles son sus tareas, obligaciones y responsabilidades. Los resultados de la encuesta apuntan al concepto de estrés de rol32,33.
Los ítems 30 y 31 reflejan una realidad que requiere especial atención. Los profesionales de la salud mental manifiestan que no están claras sus posibilidades de actuación cuando un paciente con AN deja de acudir a la consulta (ítem 30). Esto es relevante, ya que el rechazo del tratamiento es una característica habitual de estos pacientes, y una forma de manifestarse es el abandono del recurso de salud. El paciente con anorexia puede interrumpir su asistencia ante la sospecha o la advertencia de que podría ser ingresado involuntariamente. Como puede apreciarse por la respuesta al ítem 31, los profesionales sienten que su responsabilidad va más allá de la consulta, aunque desconozcan qué pueden o deben hacer (ítem 30).
Los ítems 32 y 33 ponen de manifiesto que el riesgo físico los obliga a variar su forma de trabajar con un paciente y la consulta acaba destinándose a tratar de convencerle de la necesidad de un tratamiento hospitalario. Este cambio de dinámica terapéutica ya había sido reportado previamente en un estudio con metodología cualitativa28.
De acuerdo con lo manifestado sobre el ítem 34, los profesionales encuentran difícil conjugar el respeto a la autonomía del paciente y el deber de beneficencia en casos de grave riesgo físico y rechazo del tratamiento.
Todos los hallazgos anteriores ponen de manifiesto una situación laboral compleja. Y parece preciso indagar en las causas que subyacen a un clima tan poco propicio a la satisfacción laboral y la excelencia sanitaria. Cabe situar la raíz en el hecho de que parte de la actuación profesional excede el ámbito de la ciencia para adentrarse en el de la ética, intromisión que no tiene más justificación que la herencia irreflexiva de atribuciones pasadas. El personal facultativo está capacitado para diagnosticar y valorar el tipo de tratamiento disponible para el paciente. Pero la decisión o imposición de opciones de tratamiento va mucho más allá.
Estas asunciones suponen un obstáculo al desarrollo normal de la terapia y producen un cambio de dinámica que quizá impida el propio avance terapéutico. No cabe confundir que el paciente, producto de una adecuada terapia, decida finalmente seguir la opción de tratamiento que pasa por el internamiento, con que la actuación del profesional adopte como fin convencer al paciente.
Una vía para conseguir separar ciencia y ética y que los profesionales de salud mental puedan centrarse exclusivamente en la terapia psicopatológica sin verse constreñidos por otras responsabilidades de dudosa legitimidad, consistiría en asimilar, en lo posible, su actuación a la del resto de profesionales sanitarios no pertenecientes al ámbito de la salud mental. Esto tiene pleno sentido desde el momento en que la incapacidad mental se relaciona con el deterioro del estado mental, pero no se identifica con él34. Y, lo que parece más relevante, facilitaría que el paciente pudiese hacerse cargo del destino de su terapia al reducirse los motivos que posiblemente sustentan el empleo de mecanismos de coerción informal.
Cabría incluso plantearse si la evaluación de la capacidad por otro profesional distinto del que se encuentra a cargo supondría una mejora en la prestación sanitaria. Se trataría de una «intraconsulta» psiquiátrica, por analogía a la interconsulta psiquiátrica que, a veces, solicitan los demás profesionales sanitarios.
Téngase en cuenta, en este sentido, que los pacientes con AN evocan reacciones contratransferenciales particularmente intensas que dan lugar a patrones de reacción variados35. Es muy probable que la lástima, la irritación, la frustración, la molestia y el deseo de liberarse del paciente se agiten bajo la piel del terapeuta36 y que acaben manifestándose en el desempeño de la prestación sanitaria en formas que pueden ir desde el incremento de las respuestas de control o coerción37–39 a una declaración de futilidad que enmascare el deseo de no tratar más a un paciente40. En este sentido, cobran valor las célebres palabras de Tom Main41 al advertir del peligro de que, tras la apariencia de un tratamiento, se esconda una reacción humana primitiva. Por ello, la comunicación regular entre los miembros del equipo se hace imprescindible, tanto de manera sistemática como específica para casos difíciles, poniendo énfasis en evitar intervenciones punitivas42.
Los efectos de la contratransferencia se sitúan, pues, en ambos extremos del compromiso con la terapia; el profesional puede sucumbir a la desesperanza demasiado pronto o puede embarcarse en batallas sin sentido. Ninguno de ellos es deseable. La cuestión es si la cesión de las decisiones éticas a otras instancias puede reducir estas derivas.
Los ítems 35, 36 y 37 plantean cuestiones relacionadas con algunas de las atribuciones éticas asignadas al personal facultativo. Las respuestas al ítem 36 indican que el propio personal de salud mental no se decanta en ningún sentido sobre si cabría admitir, para la adopción de una decisión sobre un internamiento no voluntario de pacientes con AN, la participación de personas o instancias distintas del personal facultativo por exceder de la ciencia médica (como puede observarse, el intervalo de confianza de la media obtenida incluye el valor 5). Como ya se ha expresado, esta atribución excede el ámbito de la competencia técnica y parece obedecer exclusivamente a la fuerza de la costumbre. Es herencia de épocas pasadas y quizá se haya convertido en una reliquia incompatible con una legislación autonomista moderna.
El ítem 35, por su parte, intentó recoger la opinión de los profesionales de la salud mental con respecto a una de las interesantes cuestiones suscitadas por de Miguel43. En particular, este autor considera que la solicitud de internamiento por parte del médico es inmoral, ya que este no debería contaminarse por decisiones que minan la confianza legítima con el paciente (también sería ilegal, en opinión del autor, al corresponder al director del centro sanitario). Sin embargo, los profesionales sanitarios parecen manifestarse muy ligeramente en contra de que la solicitud de internamiento recaiga en persona o instancia distinta del facultativo a cargo del cuidado del paciente (de nuevo, el valor 5 queda incluido en el intervalo de confianza de la media).
El ítem 37, por último, plantea la posibilidad de objeción de conciencia, y obtiene una respuesta media desfavorable. Sin embargo, este ítem arroja diferencias significativas por experiencia en TCA, formación en bioética y experiencia previa en coerción, así como entre Psiquiatras y PGS. En lo que abarca el conocimiento de la autoría, no existe literatura que constate el tratamiento de la cuestión y resulta osado arriesgar una explicación. Sea como fuere, se encuentra un patrón que podría indicar una idea tentativa. Los grupos que se ven más a menudo obligados a tomar ese tipo de decisiones (Psiquiatras frente a PGS, expertos en TCA frente a no expertos) o están de alguna forma involucrados en ellas (formados en bioética o pertenecientes a comités de bioética frente a los que no participan en estas decisiones) rechazan con mayor fuerza la posibilidad de objeción de conciencia porque sienten la necesidad de actuar. Los que no experimentan la presión legal de tomar medidas urgentes (los PGS) son más reticentes y sienten más la viabilidad de la objeción. Otra posible explicación, en especial aplicable a la diferencia entre PGS y Psiquiatras, sería la mala prensa que la objeción de conciencia tiene en algunos sectores médicos44.
Del examen de los resultados sobre la virtual existencia de diferencias significativas entre algunas características sociodemográficas (sexo) y profesionales (antigüedad, experiencia en TCA, formación en bioética y experiencia previa en coerción) sobre esas cuestiones, se deduce una idea principal: tendencia a la homogeneidad entre los grupos que conforman todas las variables, con la sola excepción de la experiencia previa en coerción, que da lugar a diferencias significativas en 5 de los 12 reactivos.
Experiencia previa en coerciónEn relación con esta variable, los profesionales que han tomado parte en alguna ocasión muestran significativamente mayor acuerdo con la existencia implícita de coerción informal y con la modificación de la dinámica asistencial para conseguir el internamiento voluntario (ítems 26, 27, 29 y 33).
Ello viene a aportar más evidencia al hecho de que la experiencia previa en coerción parece ser un predictor positivo de una mayor predisposición a la coerción45–47.
Dos explicaciones a este fenómeno pueden ser las siguientes. La primera, la más intuitiva, sería que aquellos con una actitud más positiva hacia la adopción de medidas involuntarias hayan participado más en ellas precisamente por esa mayor disposición. La segunda, que quienes han participado en la adopción de estas decisiones den entrada a mecanismos de habituación y justificación de la coerción45,48–50 o de reducción de la disonancia cognitiva51,52, para aliviar el malestar, culpa o angustia moral que ello les produce53,54. Esta última posibilidad debería explorarse, ya que podría conducir a la elección de cursos de acción subóptimos.
El empleo de la coerción invita a hacer una reflexión final. Cabe inferir que el esquema mental que da lugar a una actitud generalizada de apoyo a la utilización de medidas coercitivas, sean estas de tipo formal55,56 o informal14,29, parte de la premisa de que la recuperación es viable. Sin embargo, en determinados pacientes, las perspectivas de éxito terapéutico son muy reducidas57,58. La resistencia al cambio tiene correlatos incluso a nivel neurobiológico. Varios parámetros neuropéptidicos y hormonales son significativamente diferentes en pacientes con AN de bajo peso, lo que parece contribuir a la perpetuación del trastorno. La existencia de alteraciones opiáceas puede reforzar el estado de inanición y producir una dependencia59. La dificultad de cambiar el encuadre puede entenderse, en terminología piagetiana, como un intento de asimilar todo el cúmulo de evidencias desde unos esquemas que no diferencian el inicio y las fases iniciales del trastorno de su forma cronificada. Prueba de ello es que, hoy en día, se siguen aportando las probabilidades de cronicidad y recuperación referidas únicamente al inicio del trastorno, sabiéndose que estas se van reduciendo ostensiblemente a medida que avanza su curso. Parece necesario, por tanto, intentar una caracterización adecuada de la AN crónica60. Desde ese punto de vista, se podría realizar un análisis de la realidad menos ambicioso, pero más realista y, en consecuencia, más prudente. Así, en determinados casos, se partiría de modelos de reducción de daños, que se rigen según el principio general de la reducción del impacto negativo del trastorno alimentario para mejorar la calidad de vida, sin la expectativa de la eliminación completa de sus síntomas61.
LimitacionesEste estudio tiene varias limitaciones. La tasa de respuesta fue baja, algo usual entre el personal sanitario.
Al no tratarse de un muestreo probabilístico, se desconoce la representatividad de la muestra, por lo que es necesario tener precaución en la extrapolación de los resultados.
Entre los profesionales que pueden legalmente implementar el internamiento no voluntario, la cifra de psiquiatras y psicólogos clínicos ha sido satisfactoria. Sin embargo, el grupo de MIR no ha alcanzado el número de participación que hubiese sido deseable. Ello supone un hándicap, ya que este grupo lleva a cabo asiduamente ingresos no voluntarios. Entre los grupos que no están autorizados a practicar internamientos no se ha alcanzado una participación alta, en especial la de los PGS, que suponen un grupo numeroso. Ello ha llevado a la necesidad de realizar una gran corrección por su peso analítico para obtener las respuestas medias a cada ítem.
A pesar de estas limitaciones, los resultados proporcionan evidencia cuantitativa sobre opiniones de los profesionales de la salud mental sobre cuestiones relevantes que rodean la práctica sanitaria con pacientes con AN.
ConclusionesLos profesionales de la salud mental se encuentran sometidos a unas condiciones laborales complejas, desconociendo a veces hasta dónde llegan sus atribuciones y atendiendo demandas difícilmente compatibles, lo que tiene consecuencias en su dinámica con los pacientes.
El uso de la coerción informal tiene cierta presencia en la práctica diaria, lo que quizá se relaciona con el intento de conciliar funciones en esencia irreconciliables. Ello conlleva una concepción de la voluntariedad que se aleja de la noción jurídica y de su propia esencia.
No se decantan claramente sobre la titularidad de la atribución de la decisión y la solicitud de los internamientos involuntarios y se muestran contrarios a la posibilidad de objeción de conciencia.
Por lo tanto, parece necesario establecer un diálogo sincero que analice sin prejuicios la legitimidad e idoneidad del statu quo.
Por último, se hace imprescindible indagar los fundamentos últimos de las decisiones concernientes a intervenciones coercitivas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.