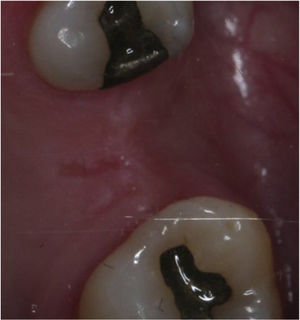
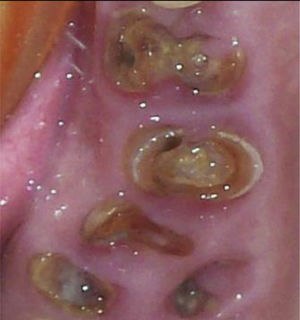
De acuerdo a la literatura, los pacientes hospitalizados con trastornos mentales (TM), tienen mayor riesgo a desarrollar caries y enfermedad periodontal que la población general, asociado a la dificultad motora para hacerse una adecuada higiene oral, a los efectos adversos que ocasionan los medicamentos para el control de los síntomas psiquiátricos y a la falta de cuidado oral y atención clínica.
El objetivo era realizar una revisión sistemática de la literatura sobre el estado de salud oral de pacientes hospitalizados con TM.
Se hizo una búsqueda sistemática de la literatura en PubMed, de acuerdo con la metodología de la declaración PRISMA, a través de los descriptores en salud MeSh “Dental Caries” y “Mental Disorders” a febrero de 2017.
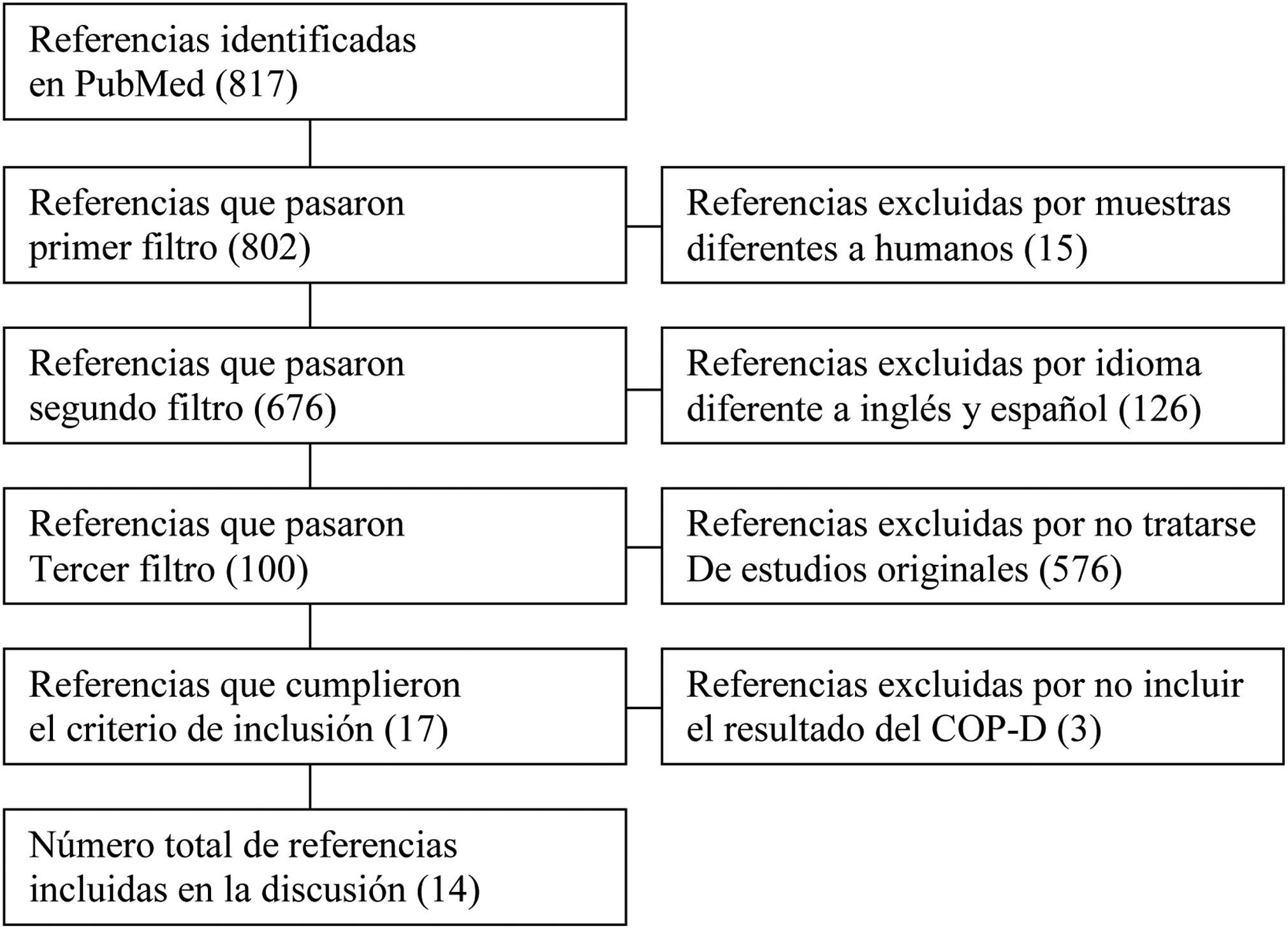
De acuerdo a los diferentes filtros que fueron aplicados, se obtuvieron 14 artículos que describieron el estado de salud oral –mediante el índice COP-D (dientes con caries, dientes con restauraciones, dientes perdidos y dientes con extracción mandatoria)– de pacientes hospitalizados con TM.
Se debe promover el reconocimiento de la importancia de la salud oral por parte de los profesionales de la salud, cuidadores y familiares; se debe explorar la cavidad oral para determinar el estado de salud además de instruir a los pacientes y personal de apoyo en higiene oral; las instituciones de salud mental deben establecer un programa de intervención para eliminar focos infecciosos orales y luego implementar un programa preventivo multidisciplinario para mantener la salud oral de acuerdo al diagnóstico del TM.
According to the literature, hospitalised patients with mental disorders have a higher risk of developing cavities and periodontal disease than the general population, associated with the motor difficulty to perform adequate oral hygiene, to the adverse effects caused by drugs for the control of psychiatric symptoms, as well as the lack of oral care and clinical care.
The aim was to carry out a systematic review of the literature on the oral health status of hospitalised patients with mental disorders (MD).
A systematic search of the literature was carried out in PubMed, according to the PRISMA statement methodology, through the MeSh health descriptors “Dental Caries” and “Mental Disorders” in February 2017.
According to the different filters that were applied, 14 articles describing the oral health status were obtained – through the DMF-T index (teeth with cavities, teeth with restorations, missing teeth and teeth with necessary extraction)– of hospitalised patients with MD.
The recognition of the importance of oral health by health professionals, carers and family members should be promoted; the oral cavity should be explored to determine the state of health in addition to instructing patients and support personnel in oral hygiene; mental health institutions should establish an intervention programme to eliminate oral infectious sites and then implement a multidisciplinary preventive programme to maintain oral health according to the MD diagnosis.
La Organización Mundial de la Salud (OMS) define la salud mental como un estado de bienestar en el cual el individuo es consciente de sus propias capacidades, puede afrontar las tensiones normales de la vida, puede trabajar de forma productiva y fructífera, y es capaz de hacer una contribución a la sociedad1. De esta forma, la definición de salud mental contempla las posibilidades psicológicas y psicosociales para el funcionamiento dentro de las vicisitudes y sufrimientos cotidianos actuales, es decir, la capacidad de afrontar situaciones de gran tensión emocional y la capacidad de diferenciar los problemas y trastornos mentales (TM) con los cuales generalmente son suplantados2.
La Encuesta Mundial de Salud Mental de la OMS llevada a cabo entre 2001 y 2003 en adultos de 14 países distribuidos en América (Colombia, México y Estados Unidos), Europa (Bélgica, Francia, Alemania, Italia, Holanda, España y Ucrania), África (Líbano, Nigeria) y Asia (Japón y encuestas separadas en Bejín y Shangai en la República Popular China), ratificó que los TM tienen alta prevalencia, producen gran discapacidad y con frecuencia no reciben tratamiento; específicamente los trastornos de ansiedad, del estado de ánimo, del control de impulsos y por abuso de sustancias3. Al comparar la prevalencia de los TM en los países incluidos en la encuesta de la OMS, se puede observar que Colombia se encuentra en los cinco primeros puestos de algunos TM4. De manera previa, en este país, las encuestas de salud mental de 1993, 1997 y 2003 partieron de la base de la definición de salud mental como el estar bien desde el punto de vista individual y colectivo. Para el caso de la encuesta nacional de salud mental de 2015 se identificaron los factores que predisponen su desarrollo desde la óptica de los determinantes sociales, para apoyar el desarrollo de políticas públicas e intervenciones en salud pública que permitieran la promoción de la salud, la prevención de los problemas y TM, el tratamiento de estas condiciones y la inclusión social5. Por tanto, la salud mental y los TM corresponden a fenómenos de gran complejidad en los cuales intervienen aspectos ecológicos y biopsicosociales que se relacionan con aspectos políticos, culturales, sociales y ambientales, además de circunstancias psicológicas, simbólicas y biológicas.
De esta forma, la historia natural de este grupo de enfermedades podrá ser modificada a través de la ejecución de programas de salud general y salud pública, en los que la contextualización de los TM incluye una gran cantidad de aspectos que inciden en el estado de salud general o sistémico de los individuos, incluida la salud oral. Es por ello que entre las recomendaciones que se dieron en la última encuesta de salud mental en Colombia, se incluye la profundización de estudios que permitan evidenciar factores de riesgo y protección en personas con TM6.
La OMS define la salud bucodental o salud oral como la ausencia de enfermedades y trastornos que afectan la boca (alteraciones de los tejidos blandos, labio fisurado y paladar hendido, dolor orofacial crónico entre otros), la cavidad bucal (cáncer y enfermedad periodontal) y los dientes (caries)7.
Una de las enfermedades mas prevalentes en los seres humanos, junto con la enfermedad periodontal, el síndrome metabólico y el cáncer, es la caries (99% de la población mundial sin discriminar sexo, edad y grupo étnico)8. Esta enfermedad dental crónica de origen multifactorial, se desarrolla como resultado de la desmineralización –disolución química– de los tejidos duros de los dientes –esmalte, dentina y cemento–en ausencia de intervención terapéutica, para progresar hacia la destrucción de la totalidad de los dientes afectados9,10. De acuerdo a la etiopatogenia de la caries, la placa bacteriana se constituye en el factor más importante, seguido de los hábitos de higiene oral, la susceptibilidad del huésped (ser humano) y el tiempo que transcurre entre las diferentes sesiones de higiene oral personal y profesional11. Desde el punto de vista de las lesiones de caries que ocurren en los dientes de un individuo, es importante reconocer que éstas comprometen el estado de salud oral, razón por la cual podrían afectar su desenvolvimiento en la vida diaria debido a la imposibilidad –asociado al dolor– de cumplir con las principales funciones de la cavidad oral como masticar y deglutir, lo que conlleva a la disminución del apetito, pérdida de peso, dificultad para dormir y problemas psicológicos y emocionales (irritabilidad, baja autoestima y apreciación negativa de cómo es percibido por sus pares)12. Además, en la medida que progresa la lesión, se pueden generar abscesos periapicales, celulitis y abscesos intra y extraorales que, en pacientes con comorbilidades sistémicas, pueden ocasionar cuadros patólógicos mas graves como trombosis de seno cavernoso, angina de Ludwig y endocarditis bacteriana, lo que finalmente puede llevar a la muerte del individuo. Por lo tanto, la caries es una enfermedad oral que afecta la salud general, y por ende la calidad de vida de quién la padece y de quienes lo rodean13.
Para el caso de los individuos con TM, la frecuencia de caries es bastante alta debido a los cambios de conducta que impiden saber la necesidad del cuidado oral tanto en higiene como en atención clínica, a la dificultad motora para hacerse una adecuada higiene oral y a los efectos adversos que ocasionan los medicamentos que toman para el control de los síntomas psiquiátricos, los cuales incluyen la alteración de la fisiología normal de las glándulas salivales (xerostomía), situación que altera la respuesta inmune asociada a mucosas, propicia la formación de placa bacteriana, favorece la inflamación de los tejidos periodontales y aumenta la proclividad de lesiones cariosas en los dientes14–16.
Uno de los métodos empleados en investigación epidemiológica para medir el impacto de la caries en los pacientes con TM es el índice COP (de dientes Cariados, Obturados y Perdidos), el cual fue desarrollado en 1935 por Klein, Palmer y Knutson durante un estudio del estado dental y la necesidad de tratamiento de niños asistentes a escuelas primarias en Hagerstown (Maryland, EUA). El índice COP corresponde a un valor numérico (el número de dientes con caries, el número de dientes con restauraciones y el número de dientes perdidos) que describe el estado relativo de la salud dental de una población respecto a una escala graduada con límites superiores e inferiores definidos y diseñados para medir el nivel de riesgo, el grado de severidad del estado de salud y las necesidades de tratamiento odontológico restaurador y rehabilitador de un individuo o una población. Si bien el índice COP ha sido cuestionado debido a que subestima la frecuencia real de caries y las necesidades de tratamiento al no incluir el uso de radiografías como medio diagnóstico, ha resultado de gran utilidad para señalar la experiencia de caries pasada (dientes restaurados y dientes perdidos) y presente (dientes con caries y dientes con extracción indicada por destrucción coronaria por caries), de allí que sea fundamental para levantar líneas de base en poblaciones donde no se han desarrollado estudios epidemiológicos. Posteriormente el índice COP fue modificado al incluir el número de dientes con extracción mandatoria, quedando índice COP-D17.
La obtención del valor promedio del índice COP-D de un individuo (índice individual) se realiza a partir de la sumatoria de dientes con caries, dientes obturados y dientes perdidos (tabla 1). En el caso de una población de estudio (índice comunitario) se divide la sumatoria de dientes con caries, dientes obturados y dientes perdidos entre el número total de individuos examinados. Una vez obtenido el valor absoluto del índice, se determina el nivel de severidad (en términos de riesgo): 0 sin riesgo; 0,1 a 1,9 riesgo muy bajo; 2,0 a 2,8 riesgo bajo; 2,9 a 5,2 riesgo medio; 5,3 a 7,3 riesgo alto; y>7,3 riesgo muy alto17,18. Si el índice da cero, indica que no se ha tenido experiencia de caries y por tanto no hay riesgo o el riesgo es muy bajo. No obstante, obliga a las profesionales de la salud a reforzar las medidas de higiene oral e instaurar y mantener un programa de prevención específico para mantener esa condición de forma permanente en el transcurso de la vida del individuo. Si el índice da mayor de cero es posible obtener las siguientes interpretaciones: 1. Si resulta evidente que existe una experiencia de caries cavitacional representada en el componente de dientes con caries, dado que el diagnóstico es oportuno, se requiere realizar un tratamiento odontológico restaurador inmediato, además de reforzar las acciones de promoción y prevención en higiene oral; 2. Si el componente que más se presenta es el de dientes obturados con restauraciones, la evidencia demuestra que se ha tenido acceso a tratamiento odontológico restaurador, pero no se han implementado programas de promoción y prevención en salud oral efectivos y de manera temprana; o 3. Si por el contrario, el componente que más se presenta es el de dientes perdidos, es evidente que no ha existido atención odontológica (o esta ha sido tardía) y por consiguiente el plan de tratamiento a resultado en extracción de dientes con destrucción coronal y de raíces (o restos radiculares) abandonadas18.
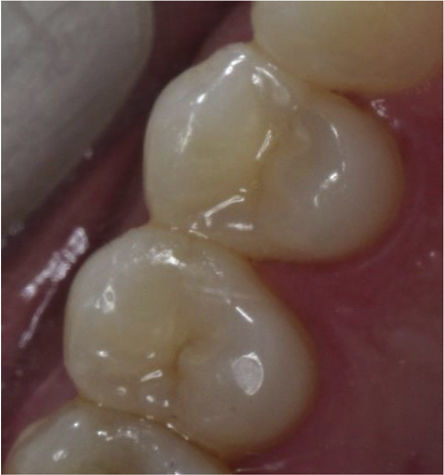
Atlas de apoyo para el registro del índice COP-D*
| Diente sano | |
| Diente, clínicamente sano, que no muestra evidencia de caries tratada o no tratada:• Diente sin cambio de translucidez del esmalte después de secado por más de cinco segundos (con algodón, gasa o aire). | |
| Diente con caries no cavitacional | |
| Mancha blanca visible en:• La superficie oclusal (fosas y fisuras).• Superficie vestibular (tercio cervical).• Superficies interproximales (punto de contacto hacia gingival).Se caracterizan por retener placa bacteriana. Se deben considerar también la pérdida de integridad del esmalte sin exposición de dentina, dientes con sellantes de fosas y fisuras con evidencia de caries no cavitacional de acuerdo a los anteriores criterios. | |
| Diente con caries cavitacional | |
| Pérdida de estructura dental que incluye:• Cavidad detectable (lesión en una fosa, fisura o superficie lisa con signos visibles de cavitación, esmalte socavado y reblandecido) cuya base se encuentra en el límite con la dentina.• Cavidad extensa (pérdida de estructura dental con cavidad que compromete por lo menos la mitad de la superficie dental) que puede incluir la dentina y la pulpa.• Diente cuya cavidad se encuentra obturada con cementos temporales (fosfato, eugenolato y coltosol).• Diente con cavitación franca y caries retenida.Dientes que han perdido parcial o totalmente la obturación definitiva y que no presenta caries activa. | |
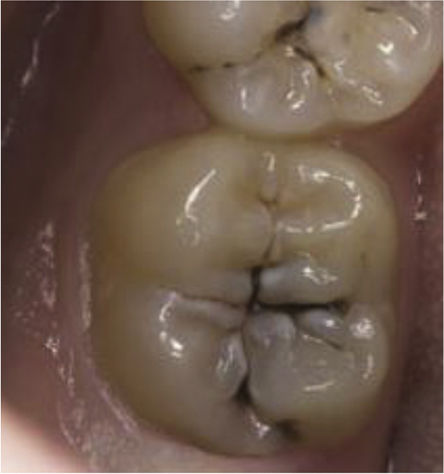
| Diente con obturación por caries | |
| Diente con una o más obturaciones (restauraciones) con materiales definitivo sin caries primaria ni secundaria (recurrente):• Amalgama.• Resina.• Ionómero de vidrio.• Corona metálica, metal-cerámica o cerámica.• Coronas provisionales en acrílico. | |
| Diente perdido por caries | |
| Diente que no se encuentra presente al momento del examen y que ha sido extraído a causa de caries. No se incluyen los dientes perdidos por otra causa diferente de caries.• Diente ausente por exodoncia.• Raíces abandonadas por destrucción coronaria. | |
| Diente con extracción mandatoria | |
| No cuenta en el índice COP-D, pero se emplea para estimar las necesidades de tratamiento insatisfechas de los individuos. Incluye:• Raíces abandonadas.• Destrucción coronaria. |
En términos generales, los individuos con TM tienen un mayor deterioro de su condición física en comparación con la población general. Además, el riesgo a desarrollar enfermedades orales como caries y enfermedad periodontal aumenta considerablemente ante la dificultad física para realizarse una adecuada higiene oral, la dieta inadecuada y la evidente despersonalización del individuo –separación de la identidad y de la existencia física–, lo que en el contexto de la cavidad oral conlleva a la pérdida de dientes (de allí la mayor necesidad de tratamientos odontológicos restauradores y rehabilitadores que la población general); y en el contexto sistémico, aumenta el riesgo a desarrollar o exacerbar –asociado al proceso crónico inflamatorio y al aumento de la pérdida de tolerancia del sistema inmunológico19,20– enfermedades como síndrome metabólico (enfermedades cardiovasculares, diabetes Mellitus y obesidad), enfermedades articulares (artritis reumatoide, osteoartritis y espondiloartritis), urogenitales (falla renal y cáncer de próstata) y afecciones durante el embarazo (preclamsia), las cuales a su vez son comorbilidades asociadas a los TM19–25. Sin embargo, la salud oral nunca ha sido considerada como una prioridad en los pacientes que presentan TM, pese a que existe suficiente evidencia científica que define a las enfermedades orales como indicadores de riesgo de las enfermedades sistémicas, y a que una salud oral deficiente tiene un alto impacto en la calidad de vida, el funcionamiento cotidiano, la inclusión social y la autoestima19. Con este propósito, un grupo de investigadores realizaron una búsqueda de evidencia en el Registro de Ensayos del Grupo Cochrane de Esquizofrenia, el cual se basa en búsquedas regulares en MEDLINE, Embase, CINAHL y PsycINFO, concluyendo que hasta el 2011, no se pudo identificar ningún ensayo clínico que se centrara en el asesoramiento del cuidado de la salud oral en pacientes con TM25.
Pese a que en el 2013 se realizó un estudio que sugería un protocolo para llevar a cabo ensayos clínicos de intervención en salud oral en pacientes hospitalizados con TM crónicos, en la actualidad no hay reportado ningún ensayo clínico controlado26, solo hasta el 2015 se realizó un metanálisis a partir de las bases bibliográficas electrónicas MEDLINE, PsycINFO y Embase que identificó 25 estudios que correlacionaron, desde 1990, la salud oral con la salud mental. El reporte concluye que los pacientes hospitalizados por TM presentan mayor frecuencia de dientes con caries, dientes con restauraciones y dientes perdidos que la población general27,28.
Por tanto, el objetivo de este artículo fue realizar una revisión sistemática de la literatura sobre el estado de salud oral de pacientes hospitalizados con TM.
Materiales y métodosSe escribió en MeSh on Demand la pregunta “What is the relationship between mental illness and tooth decay” para obtener los descriptores en salud MeSh “Dental Caries” y “Mental Disorders”, con los que se realizó una búsqueda sistemática en MEDLINE a través de PubMed con ayuda del conector Booleano “And”. Se incluyeron artículos de investigación original que describieran el estado de salud oral –mediante el índice COP-D (dientes con caries, dientes con restauraciones, dientes perdidos y dientes con extracción mandatoria)– de pacientes hospitalizados con TM a febrero de 2017.
ResultadosDe acuerdo con la metodología de la declaración PRISMA29 (tabla 2) se obtuvieron inicialmente 817 artículos en PubMed, los cuales al ser filtrados por “humans” derivaron en 802 artículos. Posteriormente se aplicaron los filtros “Languages” (ingles y español) quedando 676 artículos y “Article types” (ensayos clínicos, ensayos clínicos controlados, estudios comparativos y estudios observacionales) quedando 100 artículos. Finalmente, luego de la lectura de títulos y resúmenes, se obtuvieron 14 artículos que cumplieron con el criterio de inclusión (describir el estado de salud oral mediante el índice COP-D) y con los que se realizó la discusión (tabla 3).
Flujo de la selección de referencias incluidas en la discusión de acuerdo a la metodología de la Declaración PRISMA29
Estudios identificados en PubMed de índice COP o índice COP-D en pacientes hospitalizados con trastornos mentales
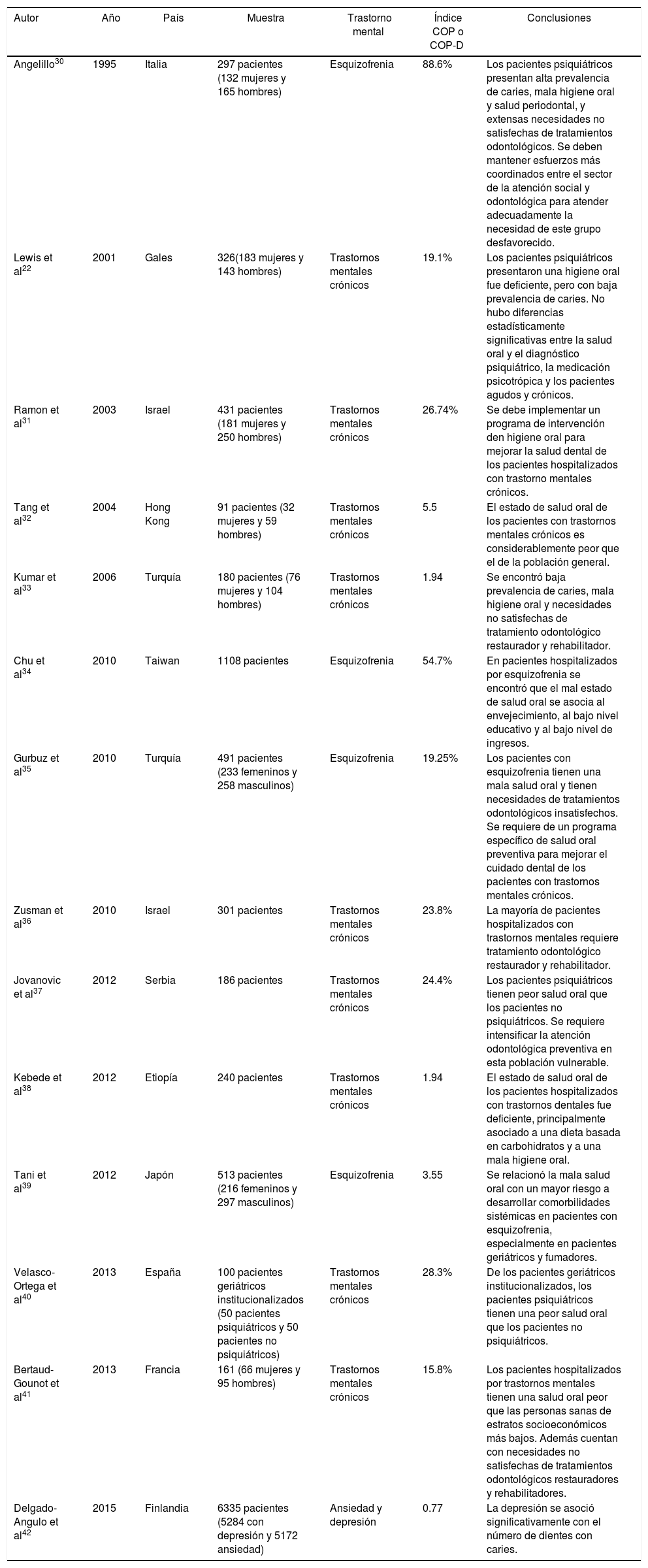
| Autor | Año | País | Muestra | Trastorno mental | Índice COP o COP-D | Conclusiones |
|---|---|---|---|---|---|---|
| Angelillo30 | 1995 | Italia | 297 pacientes (132 mujeres y 165 hombres) | Esquizofrenia | 88.6% | Los pacientes psiquiátricos presentan alta prevalencia de caries, mala higiene oral y salud periodontal, y extensas necesidades no satisfechas de tratamientos odontológicos. Se deben mantener esfuerzos más coordinados entre el sector de la atención social y odontológica para atender adecuadamente la necesidad de este grupo desfavorecido. |
| Lewis et al22 | 2001 | Gales | 326(183 mujeres y 143 hombres) | Trastornos mentales crónicos | 19.1% | Los pacientes psiquiátricos presentaron una higiene oral fue deficiente, pero con baja prevalencia de caries. No hubo diferencias estadísticamente significativas entre la salud oral y el diagnóstico psiquiátrico, la medicación psicotrópica y los pacientes agudos y crónicos. |
| Ramon et al31 | 2003 | Israel | 431 pacientes (181 mujeres y 250 hombres) | Trastornos mentales crónicos | 26.74% | Se debe implementar un programa de intervención den higiene oral para mejorar la salud dental de los pacientes hospitalizados con trastorno mentales crónicos. |
| Tang et al32 | 2004 | Hong Kong | 91 pacientes (32 mujeres y 59 hombres) | Trastornos mentales crónicos | 5.5 | El estado de salud oral de los pacientes con trastornos mentales crónicos es considerablemente peor que el de la población general. |
| Kumar et al33 | 2006 | Turquía | 180 pacientes (76 mujeres y 104 hombres) | Trastornos mentales crónicos | 1.94 | Se encontró baja prevalencia de caries, mala higiene oral y necesidades no satisfechas de tratamiento odontológico restaurador y rehabilitador. |
| Chu et al34 | 2010 | Taiwan | 1108 pacientes | Esquizofrenia | 54.7% | En pacientes hospitalizados por esquizofrenia se encontró que el mal estado de salud oral se asocia al envejecimiento, al bajo nivel educativo y al bajo nivel de ingresos. |
| Gurbuz et al35 | 2010 | Turquía | 491 pacientes (233 femeninos y 258 masculinos) | Esquizofrenia | 19.25% | Los pacientes con esquizofrenia tienen una mala salud oral y tienen necesidades de tratamientos odontológicos insatisfechos. Se requiere de un programa específico de salud oral preventiva para mejorar el cuidado dental de los pacientes con trastornos mentales crónicos. |
| Zusman et al36 | 2010 | Israel | 301 pacientes | Trastornos mentales crónicos | 23.8% | La mayoría de pacientes hospitalizados con trastornos mentales requiere tratamiento odontológico restaurador y rehabilitador. |
| Jovanovic et al37 | 2012 | Serbia | 186 pacientes | Trastornos mentales crónicos | 24.4% | Los pacientes psiquiátricos tienen peor salud oral que los pacientes no psiquiátricos. Se requiere intensificar la atención odontológica preventiva en esta población vulnerable. |
| Kebede et al38 | 2012 | Etiopía | 240 pacientes | Trastornos mentales crónicos | 1.94 | El estado de salud oral de los pacientes hospitalizados con trastornos dentales fue deficiente, principalmente asociado a una dieta basada en carbohidratos y a una mala higiene oral. |
| Tani et al39 | 2012 | Japón | 513 pacientes (216 femeninos y 297 masculinos) | Esquizofrenia | 3.55 | Se relacionó la mala salud oral con un mayor riesgo a desarrollar comorbilidades sistémicas en pacientes con esquizofrenia, especialmente en pacientes geriátricos y fumadores. |
| Velasco-Ortega et al40 | 2013 | España | 100 pacientes geriátricos institucionalizados (50 pacientes psiquiátricos y 50 pacientes no psiquiátricos) | Trastornos mentales crónicos | 28.3% | De los pacientes geriátricos institucionalizados, los pacientes psiquiátricos tienen una peor salud oral que los pacientes no psiquiátricos. |
| Bertaud-Gounot et al41 | 2013 | Francia | 161 (66 mujeres y 95 hombres) | Trastornos mentales crónicos | 15.8% | Los pacientes hospitalizados por trastornos mentales tienen una salud oral peor que las personas sanas de estratos socioeconómicos más bajos. Además cuentan con necesidades no satisfechas de tratamientos odontológicos restauradores y rehabilitadores. |
| Delgado-Angulo et al42 | 2015 | Finlandia | 6335 pacientes (5284 con depresión y 5172 ansiedad) | Ansiedad y depresión | 0.77 | La depresión se asoció significativamente con el número de dientes con caries. |
Del total de estudios incluidos, uno fue desarrollado en la última década del siglo XX y nueve en los últimos diez años; en donde los TM mas prevalentes fueron la demencia, la esquizofrenia y la depresión. No se encontró ningún reporte en Colombia. Todos los artículos concluyeron que la salud oral de los pacientes psiquiátricos hospitalizados es peor que la de los pacientes no psiquiátricos en términos de frecuencia de caries, dientes restaurados y dientes perdidos, lo que evidencia la falta de atención odontológica tanto preventiva como terapéutica. De igual forma, todos los autores coinciden en la importancia de implementar un programa de prevención en salud oral en los hospitales de salud mental, para disminuir el impacto entre la relación entre las enfermedades orales, los TM y las comorbilidades sistémicas, además de solucionar satisfactoriamente las necesidades de tratamientos odontológicos restauradores y rehabilitadores.
Respecto a los resultados de los índices COP y COP-D, en tres estudios la relación entre el estado de salud mental y el desarrollo de caries no fue estadísticamente significativo, asociado a que la muestra no se encontraba en riesgo de desarrollar caries de acuerdo a sus experiencias previas43 y a que el mismo fue bajo33,38. Finalmente, dos estudios presentaron riesgo medio39 y alto36 respectivamente. En los nueve estudios restantes, la cantidad de dientes obturados, cariados y perdidos se expresó en porcentaje y fue muy variable, siendo bajo en un estudio40, relativamente bajo en cinco estudios23,31,35–37,40, relativamente alto en un estudio34 y muy alto en otro estudio30.
DiscusiónLa salud oral resulta fundamental para la calidad de vida de un ser humano, no solo desde el punto de vista de la salud oral y sistémica, sino también desde el punto de vista socioafectivo, ya que afecta la comunicación verbal, la sexualidad oral y la aceptación social, de allí que sea parte integral de la salud general de los pacientes psiquiátricos hospitalizados30–33. Sin embargo, esta población específica está en mayor riesgo de desarrollar caries y enfermedades periodontales asociado a que no son conscientes de la importancia de la higiene oral habitual y a que no cuentan con atención profesional constante y oportuna19,20. Además, en los estudios tenidos en cuenta en esta revisión se ha identificado la apatía –porque la percepción de las necesidades terapéuticas odontológicas de los pacientes psiquiátricos hospitalizados es baja– y la falta de preocupación e interés –ante la no consideración del potencial inflamatorio del tratamiento farmacológico sobre los tejidos periodontales– por parte de los profesionales de la salud (psiquiatras, médicos internistas y enfermeros) y cuidadores (auxiliares de enfermería y personal administrativo) de los hospitales, en donde no hay un programa de higiene oral instaurado y no se favorece el acceso a los servicios odontológicos31,32,42.
De esta forma, el vínculo entre los TM y la caries se ha podido atribuir a la incapacidad que tienen los pacientes por autocuidarse, lo que redunda en una inadecuada higiene oral que impide el control de la placa bacteriana; sumado a la sialorrea, a la xerostomía, a la ulceración de la mucosa oral y a la hiperplasia gingival, causadas por los fármacos psicotrópicos (tales como antidepresivos triciclicos, estabilizantes de ánimo, anticonvulsivantes y psicoestimulantes), al aumento del pH y a la alteración de la primera barrera de defensa inmunológica, todos ellos factores etiopatogénicos reconocidos de la caries15,40,43–47. Adicionalmente, las alteraciones motoras como la distonia orofacial y la disquinesia mandibular, causadas tanto por el estado mental como por el uso de estos fármacos, impiden de igual forma un adecuado cuidado oral44. Es por ello que los valores del índice COP de los estudios incluidos en este reporte, ponen en evidencia que los pacientes hospitalizados con TM pueden tener un mayor riesgo a desarrollar caries que la población general24,27. La alta prevalencia de caries puede provocar la pérdida de los dientes afectados, por lo que las personas con TM tienen 2,7 veces más probabilidades de perder todos los dientes en comparación con la población general27. En este sentido, el componente más alto de los índices COP y COP-D –aun cuando estos presenten un valor bajo– corresponde a la pérdida de dientes, debido a que una vez diagnosticada la caries, en la mayoría de los casos y asociada a la falta de atención odontológica oportuna, el tratamiento resulta en extracción del diente24. En estos casos y de acuerdo al Ministerio de la Protección Social de Colombia, la intervención debe centrarse en el mejoramiento de hábitos de higiene oral, en el control de caries persistente y en la asistencia oportuna para evitar más pérdidas dentales17.
Pese a que desde 1982 la OMS había publicado las recomendaciones para mejorar los aspectos sociopsicológicos de la salud oral de los pacientes psiquiátricos –las cuales incluían suplir las necesidades protésicas y estéticas, aliviar el dolor, eliminar y controlar la formación de placa bacteriana, vigilar el mantenimiento de la oclusión dental para no afectar la armonía facial y controlar los defectos ocasionados por alteraciones dento-buco-maxilo-faciales–, no se han instaurado de forma generalizada planes de atención integral odontológica45; aún cuando la literatura evidencia que los TM y la caries son dos enfermedades que afectan la salud y la calidad de vida, y que si ambas coexisten en un mismo individuo, se potencia la incapacidad de lograr un óptimo nivel de funcionamiento mental, físico y social, incluyendo relaciones como percepción de salud, satisfacción, bienestar y calidad de vida; además de impactar notablemente sobre la tasa de uso de los servicios y el costo de la atención en salud, por lo que se constituyen en un problema de salud pública dada su alta prevalencia e incidencia en la población46,47.
De esta forma, los estudios de salud oral en pacientes hospitalizados con TM incluidos en esta revisión recomiendan que: 1. Se debe promover el reconocimiento de la importancia de la salud oral en los profesionales de la salud (diferentes a odontólogos, higienistas orales y auxiliares de odontología) y a los familiares de apoyo; 2. Resulta importante que los profesionales de la salud (médicos y enfermeros) y personal de apoyo (auxiliares de enfermería, paramédicos y cuidadores) sepan explorar la cavidad oral para determinar la salud de los dientes y los tejidos periodontales, así como instruir a los pacientes en una correcta higiene oral; 3. Las instituciones de salud mental deben establecer un programa de intervención para eliminar focos infecciosos orales y luego implementar un programa preventivo multidisciplinario para mantener la salud oral en el tiempo que dure la hospitalización y de acuerdo al diagnóstico del TM; 4. Se debe hacer seguimiento a los pacientes con TM que han tenido experiencias de caries y que además cuentan con comorbilidades sistémicas como obesidad, diabetes Mellitus tipo II, cardiopatías, ateroesclerosis, artritis reumatoide, cáncer de próstata y disfunción renal, incluyendo a la mujeres que se encuentren en embarazo y puedan desarrollar preclamsia; y 5. Se pueden aprovechar los espacios de cuidado asistencial como la atención individual, la atención en grupos, la atención en talleres y las visitas domiciliarias para promover hábitos de higiene oral adecuados29,30,33–39,41,42.
En conclusión y debido al precepto que las ciencias de la salud tienen como meta preservar la calidad de vida a través de la prevención y el tratamiento de las enfermedades, resulta coherente y prioritario formar equipos multidisciplinarios que realicen estudios para identificar el riesgo de desarrollo caries en pacientes hospitalizados con TM, teniendo en cuenta la probabilidad (indicadores de riesgo) que el compromiso sistémico esté directamente vinculado con la etiopatogenia de las dos enfermedades a partir de los: 1. Factores socioeconómicos (exclusión social, desempleo, bajos recursos, falta de conocimientos sobre salud, imposibilidad de acceso a la atención odontológica de forma regular); 2. Factores relacionados con la salud general (impedimentos físicos, enfermedades sistémicas y TM propiamente dicho); y 3. Factores epidemiológicos (formar parte de una población con alta frecuencia de caries, formar parte de una familia con alta incidencia de caries y tener experiencias de caries anteriores).
FinanciaciónEste artículo original deriva del proyecto de investigación “Estado de salud dental de un grupo de pacientes hospitalizados de una institución de salud mental de Cali (Colombia)”, el cual fue financiado por la Convocatoria Interna 2018-2019 de la Pontificia Universidad Javeriana Cali.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este artículo de revisión fue desarrollado dentro del proyecto de investigación “Estado de salud dental de un grupo de pacientes hospitalizados de una institución de salud mental de Cali (Colombia)” financiado por la Convocatoria Interna 2018-2019 de la Pontificia Universidad Javeriana Cali.