La osteomielitis es una infección ósea que está disminuyendo en los últimos años desde que se utiliza antibioterapia, por lo que aquellas que se presentan son de difícil tratamiento o aparecen en pacientes de alto riesgo, como los pacientes inmunodeprimidos. El germen que se ve implicado más frecuentemente es Staphylococcus aureus. Aquellas se pueden dividir en agudas y crónicas, o en hematógenas y por contigüidad. Presentamos un caso clínico tratado en el Servicio de Cirugía Ortopédica y Traumatología (COT) del Complejo Hospitalario Universitario de Santiago de Compostela (CHUS), donde se debaten las opciones de tratamiento que actualmente se consideran las más utilizadas. Tras el análisis de los datos obtenidos de la revisión de este caso podríamos sugerir que, ante una osteomielitis crónica en tibia que no evolucionó correctamente con tratamiento conservador con antibioterapia, se debe realizar un tratamiento quirúrgico en dos momentos. En un primer momento, debe erradicarse la infección con antibioterapia sistémica, local, desbridamiento óseo y de partes blandas agresivo, y debe conseguirse estabilidad temporal del segmento afectado. En un segundo tiempo, hay que conseguir una estabilidad definitiva (tras la erradicación de la infección) mediante injertos óseos vascularizados o enclavados endomedulares, y realizar una cobertura cutánea y de partes blandas, preferiblemente con colgajos musculares por la mayor vascularización.
Nivel de evidencia clínicaNivel IV.
Osteomyelitis is a bone infection that is declining in recent years since the use of antibiotic therapy, but those that are presented are therefore difficult to treat or occur in high risk patients as immunosuppressed. The most frequently implicated germ is Staphylococcus aureus. They can be divided into acute and chronic, or hematogenous and contiguous. We present a case report treated at the Orthopedic Surgery and Traumatology Service (TOC) of the University Hospital Complex of Santiago de Compostela (CHUS) discussing treatment options that are currently considered the most used. After analyzing the data obtained from the review of this case, we could suggest that, in case of chronic tibial osteomyelitis that did not evolve correctly with conservative treatment with antibiotics, A surgical treatment should be performed at two moments. Initially, eradicating the infection with systemic and local antibiotic therapy, aggressive soft tissue and bone debridement, achieve temporal stability of the affected segment. In a second time, to achieve a definitive stability (after eradication infection) by means of using vascularized bone grafts or endomedullary nailing systems in addition to performing a soft tissue coverage preferably with muscular flaps by greater vascularization.
Evidence levelIV.
La osteomielitis en una infección ósea cuya incidencia está disminuyendo los últimos años desde la utilización de antibioterapia, pero aquellas que se presentan son, sin embargo, de difícil tratamiento o aparecen en pacientes de alto riego, como pacientes inmunodeprimidos.
El germen que más frecuentemente se ve implicado es Staphylococcus aureus aunque también están aumentando por gérmenes menos frecuentes por el mayor número de pacientes inmunodeprimidos. Los factores de riesgo son traumatismos recientes, diabetes, hemodiálisis y drogadicción intravenosa. La edad de mayor incidencia es de 15 a 35 años y las localizaciones más frecuentes son en niños en metáfisis de huesos largos y en adultos en vértebras y pelvis.
Se pueden dividir según la cronología en agudas (<2 semanas) y crónicas (>6 semanas). La osteomielitis aguda ocurre casi siempre en niños. Cuando aparece en adultos, suele ocurrir por estar inmunodeprimido, y tiene la característica de producir alteración importante del estado general, al contrario de lo que ocurre con la crónica, que puede pasar más fácilmente inadvertida. Es muy frecuente que las osteomielitis crónicas deriven de una osteomielitis aguda.
Otra forma de dividirlas es, según su patogenia, en hematógenas o por contigüidad.
El sistema de clasificación más utilizado y que nos sirve como guía para su tratamiento es la clasificación de Cierny y Mader. Presenta una clasificación anatómica: tipo I o medular; tipo II o superficial; tipo III o localizada, y tipo IV o difusa. Y una clasificación fisiológica: A o normal (inmunocompetente), B o comprometido, y C o prohibitivo (inmunodeprimido y de alto riesgo). Con estas dos podemos valorar la realización de un tratamiento óptimo para cada paciente.
Sobre el tratamiento de las osteomielitis crónicas que no evolucionan favorablemente con tratamiento conservador con antibioterapia, la mayoría de los autores recomienda dividirlo en dos momentos. En un primer momento, debe erradicarse la infección con antibioterapia sistémica, local, desbridamiento óseo y de partes blandas agresivo y conseguir estabilidad temporal del segmento afecto. En un segundo tiempo, hay que conseguir una estabilidad definitiva (tras erradicación de la infección) mediante injertos óseos vascularizados o enclavados endomedulares y realizar una cobertura cutánea y de partes blandas, preferiblemente con colgajos musculares por mayor vascularización1,2.
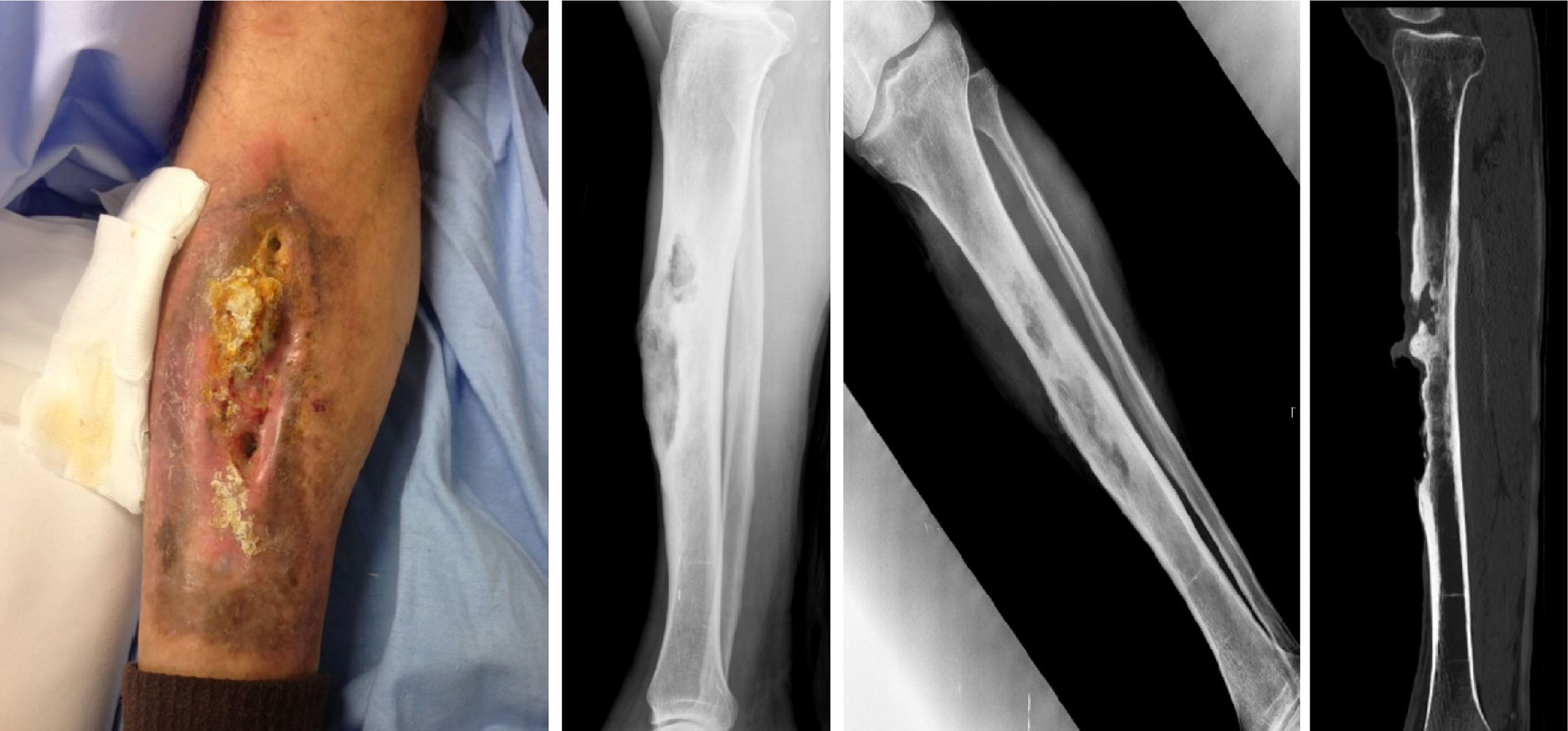
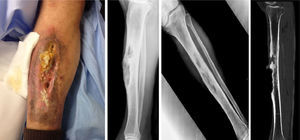
Caso clínicoVarón de 68 años, jubilado y con antecedentes personales de hipertensión arterial con tratamiento y osteomielitis en la infancia con más de 50 años de evolución. Acudió al servicio de urgencias por presentar supuración maloliente y lesión de aspecto ulceroso longitudinal de 10-15 cm a nivel pretibial de la pierna derecha y reacción exofítica blanquecina en su interior (fig. 1). Tras la realización de control analítico, no se puso de manifiesto leucocitosis, una proteína C-reactiva (PCR) de 1,64 mg/dl y una velocidad de sedimentación globular (VSG) de 20 mm. Se recogió cultivo de la supuración (positivo en el caso de S. aureus) y se realizó control radiográfico, en el cual se observó una lesión en el tercio medio de la diáfisis tibial con áreas radiotransparentes y otras esclerosas parcheadas en su interior, que presentaban ligera expansión ósea y pequeña reacción perióstica adyacente en probable relación con la osteomielitis crónica. Tras estos hallazgos, se completó el estudio con tomografía computarizada (TC), resonancia magnética (RM) y gammagrafía ósea, y se realizó biopsia de la lesión exofítica (fig. 1).
Lesión de aspecto ulceroso longitudinal (10-15 cm) a nivel pretibial de pierna derecha con supuración y reacción exofítica en su interior (izquierda). Radiografía a su llegada a urgencias con lesión de cortical anterior de tibia en su tercio medio (centro). Tomografía computarizada en que se observa la desestructuración ósea pretibial compatible con osteomielitis crónica (derecha).
En la TC y en la RM se observaron hallazgos compatibles con osteomielitis crónica con datos sugestivos de actividad, colecciones purulentas en el interior del hueso y ulceración crónica de superficie cutánea con lesión verrugosa que aparentemente no experimentaba cambios considerables con el contraste intravenoso.
En la gammagrafía con tecnecio 99 se pusieron de manifiesto depósitos patológicos del trazador a la altura del tercio medio de tibia derecha, más evidente en la fase ósea y menos en la fase vascular y tisular, sugerente de proceso óseo infeccioso.
Posteriormente, se realizó biopsia excisional de lesión exofítica. Se remitieron las muestras a anatomía patológica y microbiología, que fueron positivas en el caso de S. aureus y se descartó malignidad de la lesión (hiperplasia seudoepiteliomatosa y leve atipia reactiva).
Tras estos hallazgos, se clasificó como una osteomielitis crónica tibial de tipo III o localizada. Se optó por un tratamiento quirúrgico definitivo en 2 tiempos.
En un primer tiempo, se realizó una decorticación con lavado profuso y fresado de canal. Se hizo mediante un abordaje anterior longitudinal sobre cicatriz. Posteriormente, se llevó a cabo técnica de Fridrich con exéresis de piel y tejido subcutáneo necrótico afectados. Se llevó a cabo corticotomía longitudinal, transversal proximal y distal hasta tejido óseo sangrante. Se eliminó secuestro en cara medial de la tibia y se fresó el canal de proximal y distal hasta la fresa n.° 11. Se realizó cobertura metafisaria proximal y distal con Septocol® y se rellenó el canal medular con rosario de perlas de UHMWP (Palacos® vancomicina). Se colocó una tapa de UHMWP (Palacos® vancomicina) en cara anterior del defecto.
Posteriormente se realizaron las curas de la herida en quirófano y controles analíticos satisfactorios durante las 6 semanas que se mantuvo con el rosario de perlas con antibiótico. En una de estas curas quirúrgicas, apareció un cultivo positivo en el caso de Acinetobacter baumannii.
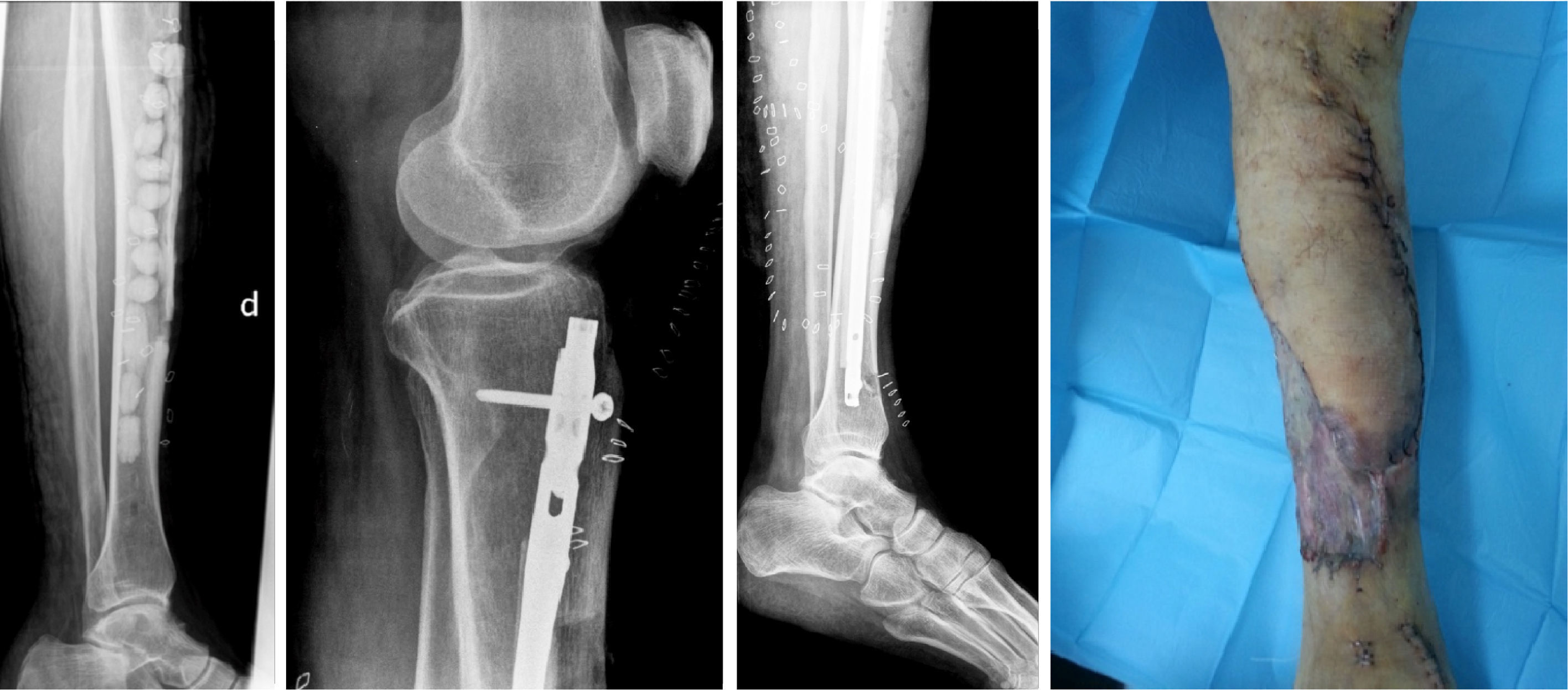
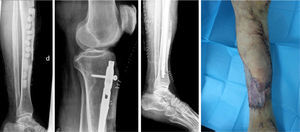
En el segundo tiempo quirúrgico (fig. 2), se realizó una recuperación estable del segmento óseo afectado con cobertura cutánea. Se retiró el rosario de perlas UHMWP. Se decorticó el defecto segmentario y se fresó el canal de proximal a distal hasta la fresa n.° 12. Se realizó el enclavado endomedular con clavo recubierto a medida con UHMWP (Palacos® vancomicina). Se rellenó el defecto con injerto autólogo esponjoso procedente de cresta ilíaca homolateral y proteína morfogénica ósea 2 (BMP2). A continuación se realizó revascularización tisular por parte del Servicio de Cirugía Plástica con cobertura cutánea con colgajo muscular del hemisóleo medial y colgajo fasciocutáneo del gastrocnemio medial. Se desecharon otras opciones, por la longitud, grosor del defecto y localización, como fueron: sóleo completo y hemisóleo lateral.
Radiografía tras primer tiempo quirúrgico (colocación de rosario de antibiótico y tapa anterior en región de tibia resecada; izquierda). Radiografías tras segundo tiempo quirúrgico (colocación de clavo intramedular con antibiótico; imágenes centrales). Aspecto de la piel del paciente posterior al colgajo cutáneo (derecha).
Posteriormente, tras la buena evolución postoperatoria mediante controles satisfactorios radiológicos, analíticos y del colgajo cutáneo, se dio al paciente de alta.
A día de hoy, 12 meses después, el paciente se encuentra asintomático, deambula sin muletas y con marcadores de infección negativos.
DiscusiónLas osteomielitis crónicas actualmente son infecciones que están disminuyendo, pero las que nos encontramos son de tratamiento más difícil. Ante una osteomielitis crónica en tibia que no evolucionó correctamente con tratamiento conservador con antibioterapia, la mayoría de los autores está de acuerdo en realizar un tratamiento quirúrgico en dos momentos, dependiendo del estado general del paciente.
En un primer momento, debe erradicarse la infección con antibioterapia sistémica, local, desbridamiento óseo y de partes blandas agresivo y conseguirse estabilidad temporal del segmento afectado (si es necesario, con fijadores externos). Sobre el desbridamiento óseo, unos autores recomiendan realizarlo hasta obtener un hueso sangrante y sano. Sin embargo, otros prefieren realizar una osteotomía de toda la zona afectada y realizar posteriormente algún método de fijación (el más frecuentemente utilizado son los fijadores externos). Nosotros, al igual que otros autores, nos inclinamos por realizar un desbridamiento menos agresivo y así no introducir ningún tipo de material extraño, y además utilizar nuevos materiales y antibioterapia local, que nos ayudan a la resolución de la infección. Cabe destacar la importancia de la utilización de estos nuevos materiales que tenemos a nuestro alcance como el rosario de perlas UHMWP, que producen una liberación de antibiótico en el lugar específico de la infección. Esta liberación, según algunos autores, es más fuerte en las 2-3 primeras semanas, pero llega hasta las 6-8 semanas, por lo que hacia ese período es recomendable su sustitución.
En un segundo tiempo, hay que conseguir una estabilidad definitiva (tras erradicación de la infección). En este punto, también hay discordancia entre autores. Algunos de ellos prefieren la utilización de injertos óseos vascularizados y otros, sin embargo, prefieren la utilización de enclavados endomedulares recubiertos de antibiótico. En nuestro caso, destacamos la importancia del enclavado endomedular con clavo recubierto con UHMWP a medida, que nos permite a la vez mantener la estabilidad y conseguir que se continúe liberando antibiótico de forma local. Además, consideramos de gran importancia la utilización de BMP2 junto con injerto para la reestructuración del defecto óseo3–5.
En lo que se refiere a la cobertura cutánea del defecto, hay que valorar varios datos: el tamaño del defecto, el tipo de injerto óseo utilizado y la integridad de los paquetes vasculonerviosos próximos al defecto. Otro punto en discordancia es la realización de una cobertura cutánea y de partes blandas en el mismo momento de la cirugía de estabilización. Algunos refieren que hacerla en conjunto con la cirugía de estabilización definitiva es preferible ya que, si se usan colgajos musculares, se consigue mayor vascularización de la zona y nos ayuda a evitar que queden zonas que puedan tener un riesgo incrementado de reproducción de la infección. Otros, sin embargo, prefieren realizarla posteriormente y tener mayor seguridad de la recidiva6,7.
Tras el análisis de los datos obtenidos de la revisión de este caso, podríamos concluir que, ante una osteomielitis crónica en la tibia que no evolucionó correctamente con tratamiento conservador con antibioterapia, se debe realizar un tratamiento quirúrgico preferiblemente en dos momentos, pero siempre hay que individualizar y valorar nuevas alternativas, como las comentadas para ser menos agresivos.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.