El trasplante osteocondral autólogo es una técnica reproducible y con pocas complicaciones para el manejo de lesiones traumáticas grado III y IV de Outerbridge en patela. Con este estudio se busca evaluar los resultados funcionales e imagenológicos en pacientes manejados con esta técnica.
Materiales y métodosEstudio descriptivo tipo serie de casos. Se incluyeron pacientes con lesiones traumáticas grado III y IV de Outerbridge (OB) en patela, menores de 25mm de diámetro, sin otras lesiones agregadas, operados con trasplante osteocondral autólogo entre marzo de 2013 y diciembre de 2016. Se evaluaron la escala visual análoga (EVA) y la escala funcional Kujala prequirúrgicas, y se compararon con los controles a los 3 y 6 meses. Se usó el score MOCART por resonancia magnética nuclear a los 6 meses postquirúrgicos para evaluar el porcentaje de osteointegración del injerto.
ResultadosEl estudio incluyó 13 pacientes, 8 hombres (62%) con una edad promedio de 30 años. La lesión más frecuente fue la tipo IV de OB con un 86.6%. El EVA prequirúrgico promedio fue de 7.8 (±0.83), con controles a los 3 y 6 meses de 3.3 (±1.67) y 2.9 (±2.1) respectivamente, ambos con un valor de p <0.05. La escala funcional Kujala tuvo un promedio prequirúrgico de 33.3 (±10.1), con controles a los 3 y 6 meses de 56.1 (±21.1) y 74 (±17.6) respectivamente, ambos con un valor de p <0.05. El score MOCART promedio a los 6 meses fue de 70.5 (±12.1); 7 pacientes (53.8%) presentaron un valor mayor a 80.
DiscusiónEl Trasplante Osteocondral Autólogo en patela es una técnica con buenos resultados en pacientes con lesiones grado III y IV de OB, con mejoría significativa a los 3 y 6 meses del postoperatorio en la escala funcional de Kujala y reducción de la EVA. La tasa de integración del injerto medido por MOCART a los 6 meses fue 53%.
Nivel de Evidencia: IV
Autologous osteochondral grafting is a reproducible technique with few complications for the management of grade III and IV Outerbridge patellar injuries. This study aims to evaluate the functional and imaging results in patients managed with this technique.
MethodsA Case Series study was performed. The study included patients with grade III and IV Outerbridge (OB) traumatic patellar injuries of less than 25mm in diameter, with no other aggregate lesions, and operated on using autologous osteochondral grafts between March 2013 and December 2016. A pre-surgical assessment was made using a visual analogue scale (VAS) and the Kujala functional scale, and was compared with controls at 3 and 6 months. The MOCART score was used by nuclear magnetic resonance at 6 months post-operatively to evaluate the percentage of osteointegration of the graft.
ResultsThe study included 13 patients, 8 men (62%) with a mean age of 30 years. The most frequent lesion was type IV OB, with 86.6%. The mean pre-surgical VAS was 7.8 (± 0.83), with controls at 3 and 6 months of 3.3 (± 1.67) and 2.9 (± 2.1), respectively, both with a value of P<.05. The Kujala functional scale had a pre-surgical mean of 33.3 (± 10.1), with controls at 3 and 6 months of 56.1 (± 21.1) and 74 (± 17.6), respectively, both with a value of P<.05. The mean (magnetic resonance observation of cartilage repair tissue) MOCART score at 6 months was 70.5 (± 12.1), and 7 patients (53.8%) had a value greater than 80.
DiscussionAutologous osteochondral graft in the patella is a technique that obtained good results in patients with grade III and IV OB lesions. There is a significant improvement 3 and 6 months after surgery in the Kujala functional scale and a reduction of the VAS. The graft integration rate measured by MOCART at 6 months was 53%.
Evidence Level: IV
Las lesiones osteocondrales en rodilla son un hallazgo frecuente en los procedimientos artroscópicos. Un reporte reciente evidenció que de un total de 31.000 artroscopias, 63% presentan este tipo de lesiones. La más frecuente fue la lesión del cóndilo medial con una incidencia del 58% y en segundo lugar la lesión de patela con el 11%. En el 95% de las luxaciones agudas patelares laterales manejadas quirúrgicamente se encontraron lesiones osteocondrales1–4.
La Resonancia Magnética Nuclear (RMN) tiene una sensibilidad del 86-94% y una especificidad del 94-99% para el diagnóstico de este tipo de lesiones. Sin embargo, la artroscopia aún es el Gold Standard para clasificar las lesiones condrales. Para la estadificación y criterio quirúrgico, se emplea la clasificación de Outerbridge, que va de I a IV, dependiendo de la profundidad de la lesión, siendo la tipo III la más frecuente, con una incidencia aproximada del 49%, seguida por las tipo IV con el 11%5–9.
En el tratamiento quirúrgico de las lesiones de patela se realizan técnicas de estimulación medular, como microfracturas y condroplastia por abrasión, que tienen como objetivo generar un fibrocartílago, sin embargo, éste no tiene las características biológicas del cartílago hialino y no es capaz de restaurar adecuadamente la superficie articular10,11.
Existen técnicas restaurativas como el trasplante osteocondral autólogo, el aloinjerto osteocondral estructural en lesiones mayores de 25mm y la técnica biológica de implantación de condrocitos autólogos. El trasplante osteocondral autólogo consiste en la transferencia de uno o varios cilíndricos osteocondrales tomados de una zona de no apoyo de los cóndilos femorales o la escotadura intercondílea. El cartílago hialino trasplantado es capaz de sobrevivir y producir una superficie más durable que un tejido fibrocartilaginoso, además el área donante tiene una capacidad curativa natural, en donde los túneles se rellenan con hueso esponjoso y la superficie con fibrocartílago reparativo12–19.
El trasplante osteocondral autólogo está indicado en pacientes menores de 50 años, con lesiones osteocondrales traumáticas grado III y IV de Outerbridge, contenidas, con un diámetro entre 10 y 25mm y un máximo de profundidad de 10mm, sin lesiones meniscales, ligamentarias asociadas y osteoartrósicas en otros compartimentos de la rodilla. Las ventajas de este procedimiento son la facilidad de disponibilidad del injerto, y su bajo costo20–26.
En patela existen resultados variados en la bibliografía, desde buenos a excelentes. Emre en su cohorte de 33 pacientes encontró una mejoría significativa en la escala funcional de Lysholm en el 73%. Astur en su corte de 33 pacientes con seguimiento a dos años, reportó que el 100% presentó mejoría en las escalas funcionales de Lyshom y Kujala, además de una tasa de osteointegración del injerto del 100% determinada por la escala MOCART (Magnetic Resonance Observation of Cartilage Repair Tissue), la cual permite una evaluación cuantitativa morfológica del injerto, reportando una adecuada osteointegracíón cuando el puntaje es mayor a 80/100 puntos. Este control se debe realizar a los 6 y 12 meses del procedimiento, tiempo estimado para la osteointegracíón27–31.
La complicación más frecuente de este procedimiento es la hemartrosis, consecuencia del sangrado de los túneles donantes, que puede ocurrir en el 7 a 8% de los pacientes; otras menos frecuentes son las infecciones, dolor en el sitio donante, fracturas de patela, subsidencia o aflojamiento del injerto.
Debido a que existe poca literatura respecto a esta técnica quirúrgica, con este estudio se busca presentar los resultados de una serie de casos de 13 pacientes a quienes se les realizó trasplante osteocondral autólogo en patela en la Fundación Valle de Lili, con seguimiento a 3 y 6 meses y valorados con la escala funcional Kujala, escala visual análoga (EVA) y con resonancia magnética nuclear (RMN) a los 6 meses para cuantificar la tasa de osteointegración del injerto por medio del score MOCART.
MétodosSe realizó un estudio retrospectivo descriptivo tipo serie de casos incluyendo los pacientes manejados con esta técnica en la institución desde marzo del 2013 hasta diciembre del 2016. Se efectuó una búsqueda activa en el sistema SAP de las historias clínicas de los pacientes con lesiones condrales de patela tratados con injertos osteocondrales autólogos en la Fundación Valle del Lili. Se recogieron datos demográficos como edad, género, lateralidad, índice de masa corporal, complicaciones y los puntajes de la escala de Kujala, EVA y el score MOCART; este último fue revisado en el sistema PACS institucional para el almacenamiento de imágenes. Se incluyeron pacientes menores de 50 años con diagnóstico de lesión condral grado III y IV de Outerbridge en patela diagnosticada por Resonancia Magnética Nuclear (RMN) de 3 teslas durante el periodo evaluado, con seguimiento a los 3 y 6 meses, evaluando la escala visual análoga (EVA) para dolor, la escala funcional Kujala y el Score MOCART con RMN a los 6 meses posquirúrgico. Se excluyeron pacientes con patologías asociadas o con con lesiones degenerativas asociadas a trastornos patelofemorales que requirieran manejo durante la misma cirugía. El estudio fue aprobado por el Centro de Investigaciones y el Comité de ética en investigación de la institución.
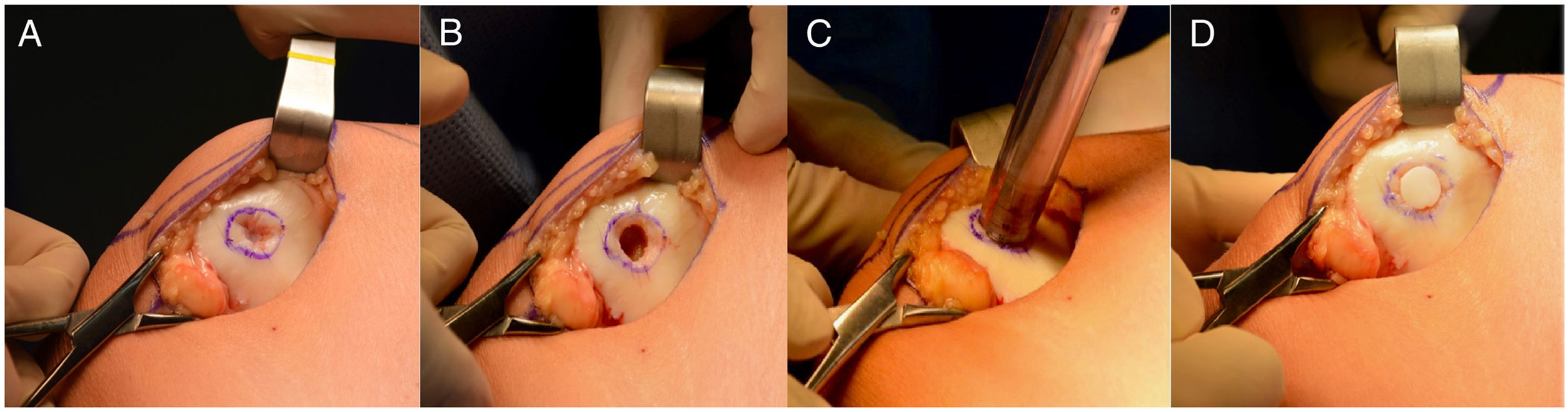
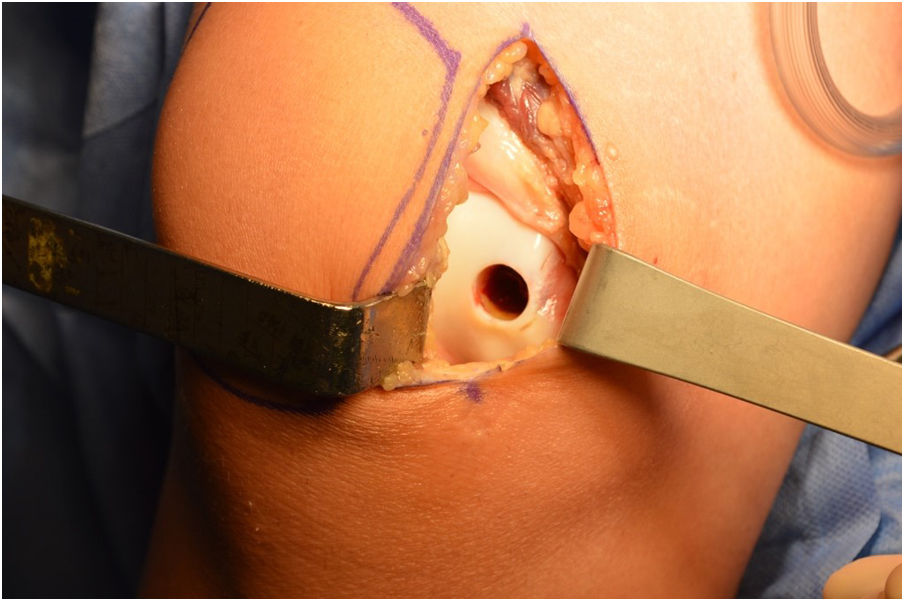
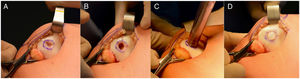
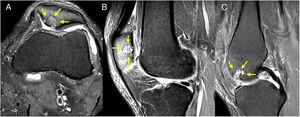
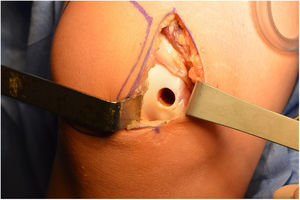
La técnica quirúrgica consiste inicialmente en una artroscopia para confirmar el diagnóstico clínico e imagenológico de una lesión osteocondral en patela. Luego se realiza una artrotomía pararotuliana interna de 5cm, se evierte la patela, se marca y mide en milímetros el defecto osteocondral para la posterior determinación del tamaño del cilindro del área donante (fig. 1. A). Con el instrumental del sistema de trasplante autólogo COR® de Johnson y Johnson se prepara el lecho receptor con una perforación perpendicular según la medida preestablecida (fig. 1. B). Posteriormente, y a través de la misma incisión, se toma el injerto de la zona medial de la tróclea femoral que no tiene exposicion de carga (fig 1 E) sin exposición a la carga en promedio de 10mm. A continuación, se inserta el cilindro osteocondral a press fit (fig. 1. C y D). Cuando se requiere más de un cilindro se realiza una técnica de mosaicoplastia. Los sitios de toma de injerto no se rellenan.
En la rehabilitación postoperatoria se coloca un inmovilizador de rodilla y se difiere la carga por 4 semanas, posteriormente se inicia apoyo de la extremidad y flexión progresiva de la rodilla. Se realizaron evaluaciones postoperatorias a los 10 días, 1, 3, 6 meses del postoperatorio.
Se realizó un análisis exploratorio descriptivo. Las variables son presentadas en proporciones y las comparaciones entre ellas se realizaron con la prueba exacta de Chi cuadrado. Las variables continuas se expresaron como media, mediana, promedios, ± desviación estándar y rangos intercuartílicos y se analizaron con Student T test o Mann-Whitney test, según se cumplieran los supuestos de normalidad.
Para el análisis estadístico se exportó la base de datos en un archivo binario, este archivo es transferido a la plataforma de análisis en el software estadístico STATA 10 (StataCorp, Texas-USA).
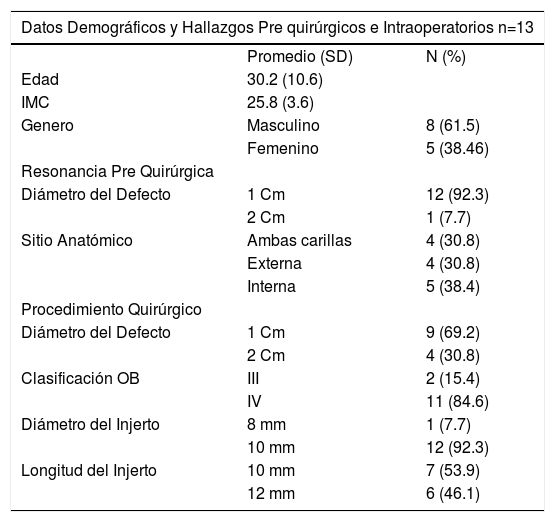
Resultados15 pacientes cumplieron los criterios de inclusión, sin embargo se incluyeron sólo 13 pacientes dado que 2 no tuvieron el seguimiento requerido. Los pacientes incluidos tenían lesiones osteocondrales Grado III y IV de Outerbridge (OB) en patela operados con trasplante autólogo osteocondral con el sistema COR® entre marzo del 2013 y diciembre del 2016. Los datos demográficos, los hallazgos prequirúrgicos e intraoperatorios son presentados en la tabla 1.
Datos demográficos y hallazgos pre quirúrgicos e intraoperatorios
| Datos Demográficos y Hallazgos Pre quirúrgicos e Intraoperatorios n=13 | ||
|---|---|---|
| Promedio (SD) | N (%) | |
| Edad | 30.2 (10.6) | |
| IMC | 25.8 (3.6) | |
| Genero | Masculino | 8 (61.5) |
| Femenino | 5 (38.46) | |
| Resonancia Pre Quirúrgica | ||
| Diámetro del Defecto | 1 Cm | 12 (92.3) |
| 2 Cm | 1 (7.7) | |
| Sitio Anatómico | Ambas carillas | 4 (30.8) |
| Externa | 4 (30.8) | |
| Interna | 5 (38.4) | |
| Procedimiento Quirúrgico | ||
| Diámetro del Defecto | 1 Cm | 9 (69.2) |
| 2 Cm | 4 (30.8) | |
| Clasificación OB | III | 2 (15.4) |
| IV | 11 (84.6) | |
| Diámetro del Injerto | 8 mm | 1 (7.7) |
| 10 mm | 12 (92.3) | |
| Longitud del Injerto | 10 mm | 7 (53.9) |
| 12 mm | 6 (46.1) | |
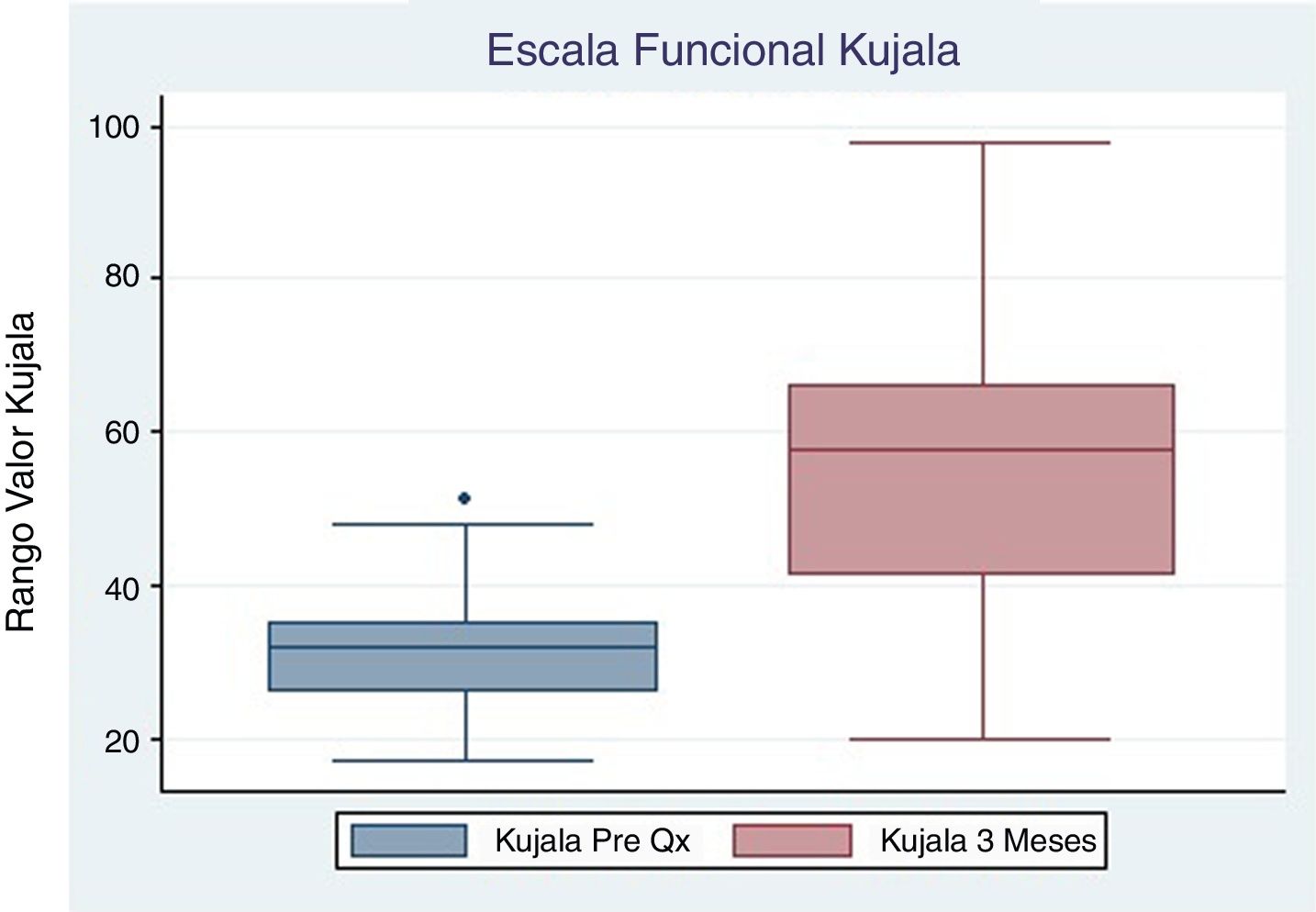
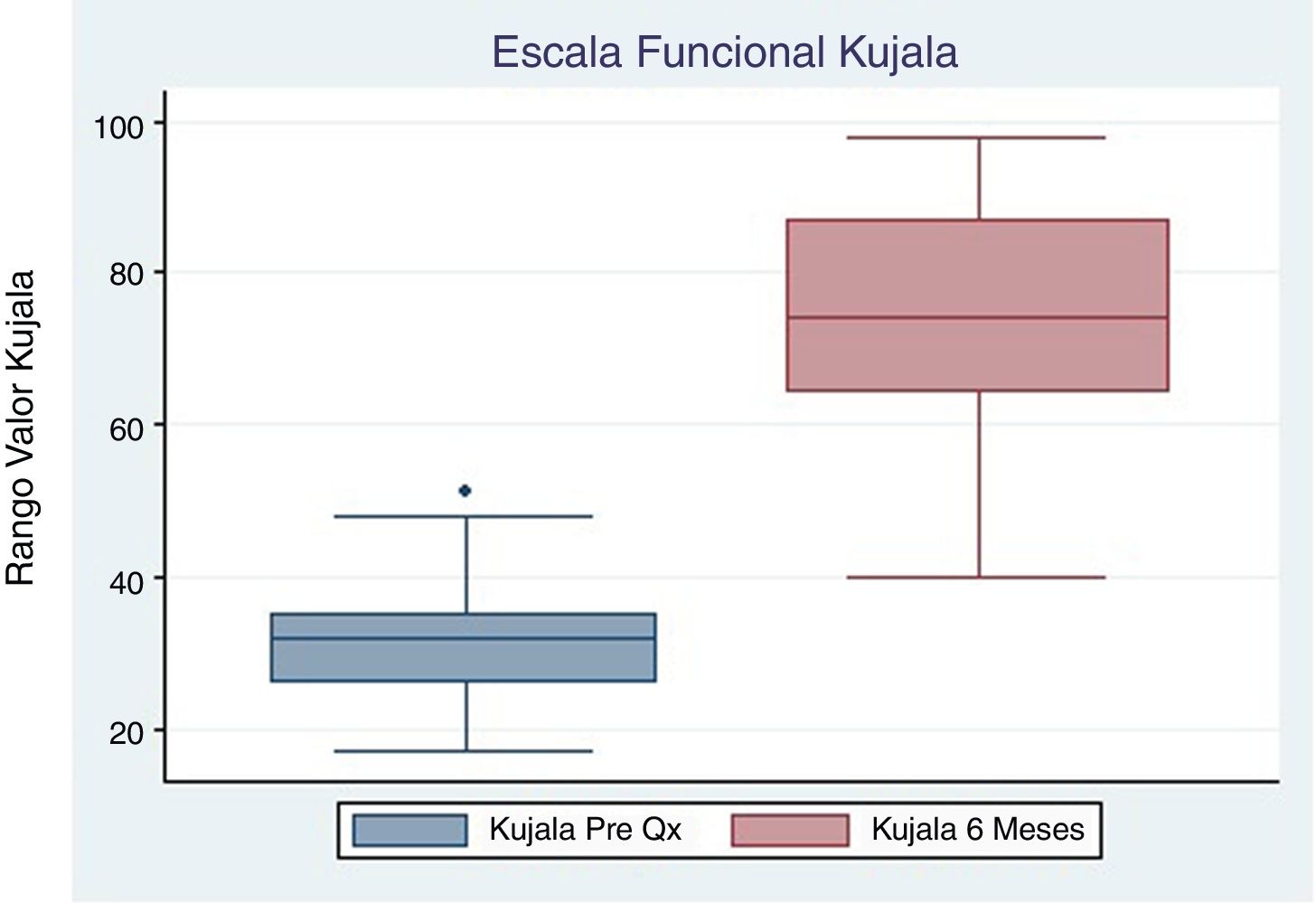
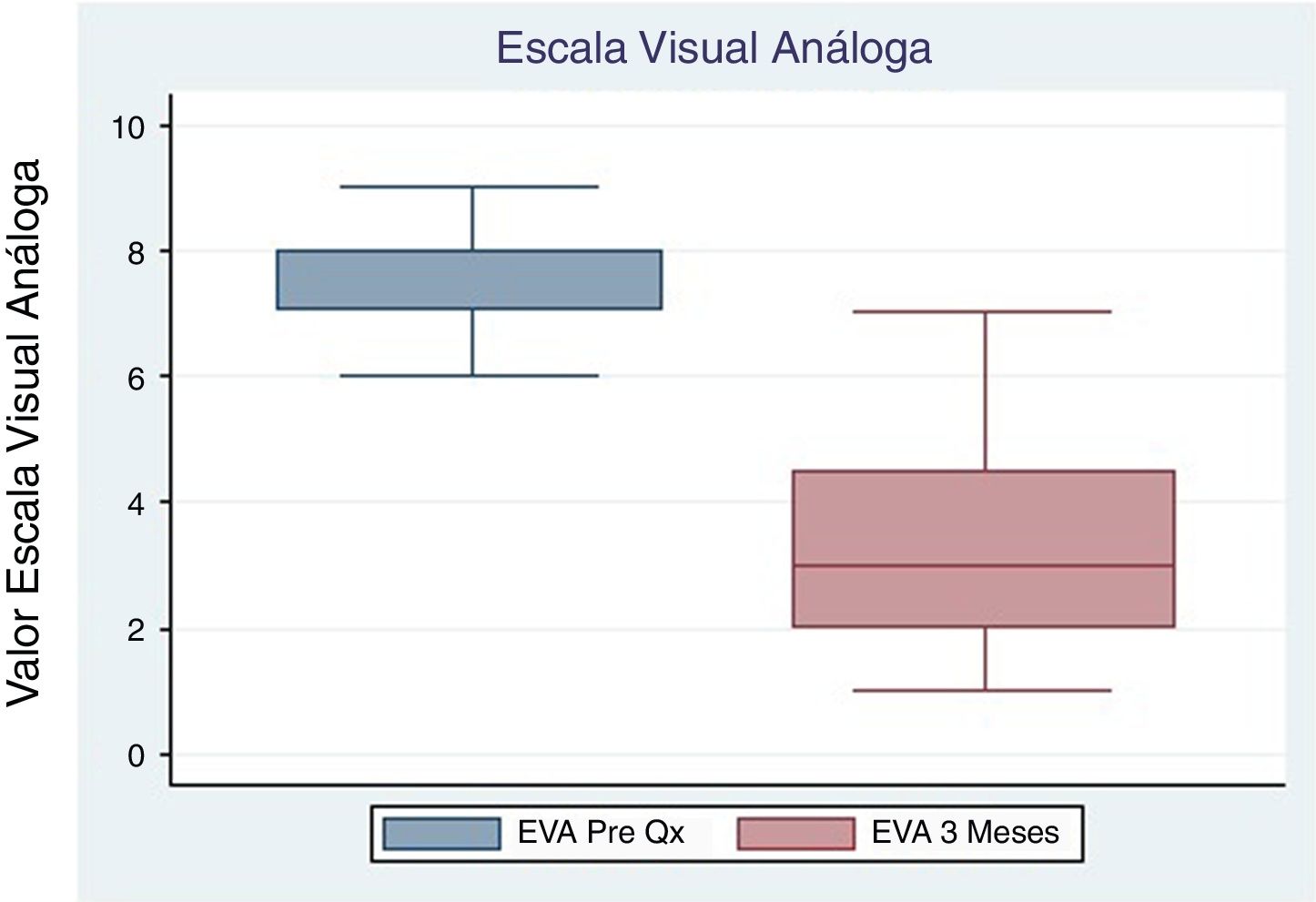
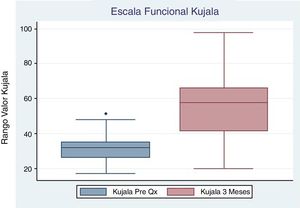
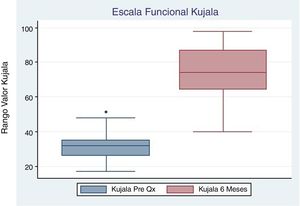
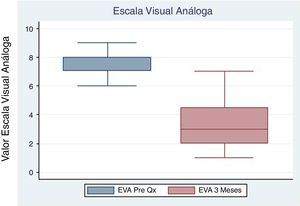
El promedio de la Escala Kujala prequirúrgico reportado fue 33.3 (±10.1), con control a los 3 y 6 meses de 56.1 (±21.1) y 74 (±17.6) respectivamente, ambos con un valor de p <0.05 (tabla 2, figs. 2 y 3). Igualmente el promedio de la Escala Visual Análoga prequirúrgico fue 7.8 (±0.83). El control a los 3 meses fue 3.3 (±1.67) con un valor de p <0.05, y a los 6 meses 2.9 (±2.1) con un valor de p <0.05 (tabla 2, figs. 4 y 5).
Escala Visual Análoga del Dolor y Escala Kujala para la valoración funcional y evaluación del dolor a los 3 y 6 meses
| Valoración Funcional Pre quirúrgica y Control a lo 3 y 6 Meses n=13 | |||||
|---|---|---|---|---|---|
| Escala | Pre quirúrgica | Control 3 Meses | Valor-p | Control 6 Meses | Valor-p |
| Escala Visual Análoga | 8 (7-8) | 3 (2-4.5) | 0.0021 | 3 (1-3) | 0.0037 |
| Kujala | 32 (26-40.5) | 57.5 (41--66) | 0.0134 | 74 (64-87) | 0.0033 |
En la Resonancia Magnética Nuclear prequirúrgica 12 individuos (92.31%) presentaban un defecto de 1cm, y solo 1 caso un defecto de 2cm. Durante la cirugía, se observaron un total de 9 casos con lesión de 1cm y 4 con lesión de 2cm. El tipo de lesión más frecuente fue la Grado IV de OB, con 11 casos (84.62%).
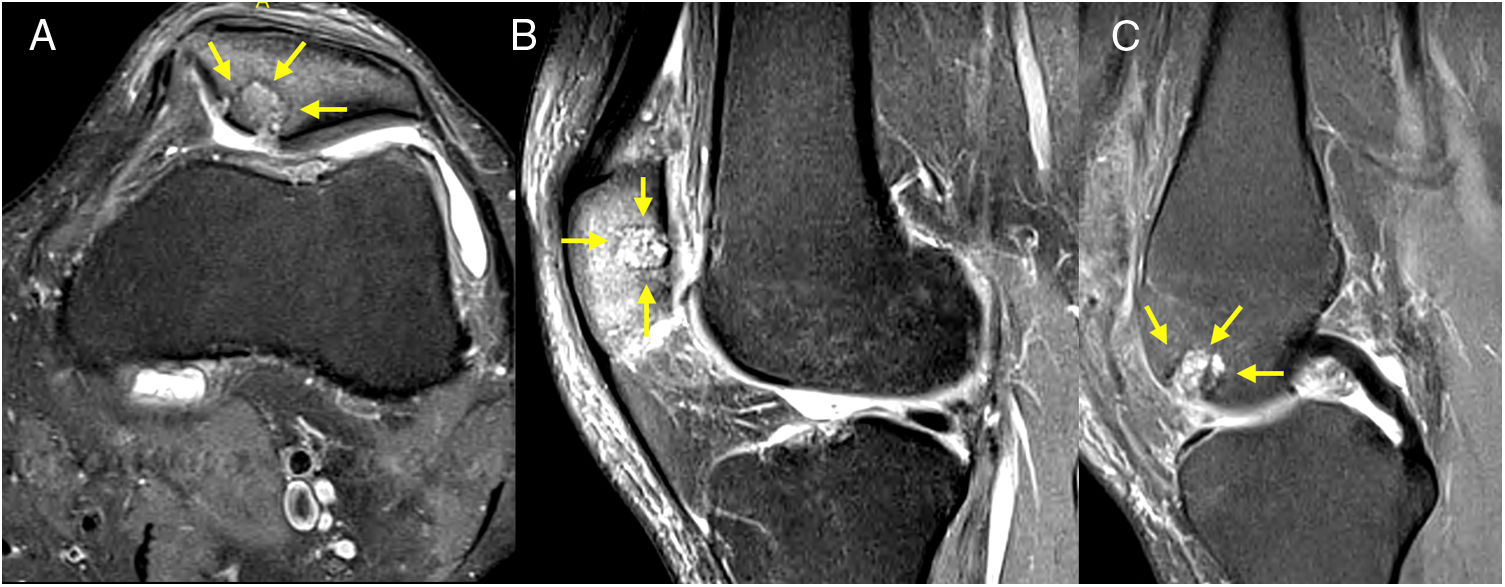
Se presentaron complicaciones en 3 pacientes (23.1%) en el primer control; dos hemartrosis que se resolvieron con artrocentesis y una artrofibrosis con limitación para la flexión (0 a 40 grados) que se resolvió completamente con una movilización bajo anestesia. No se presentaron casos de aflojamiento o fractura del injerto durante todo el seguimiento. En la RMN de control a los 6 meses el MOCART promedio fue de 70.5 (±12.1), con 7 pacientes (53.8%) presentando un valor mayor a 80 puntos (fig. 6).
DiscusiónEn el estudio realizado en 13 pacientes intervenidos con esta técnica en la Fundación Valle de Lili, se evidenció un puntaje mayor en la escala funcional Kujala, comparando la valoración prequirúrgica con los controles a los 3 y 6 meses, ambos con diferencia estadísticamente significativa. Respecto al EVA, también se encontró una reducción en los valores a los 3 y 6 meses, comparados con el prequirúrgico. Estos resultados reflejan una mejoría funcional y disminución del dolor en todos los pacientes.
Se presentaron complicaciones en 3 pacientes durante los 6 meses de seguimiento, dos casos de hemartrosis, ambos resueltos con artrocentesis, y 1 caso de artrofibrosis que requirió movilización bajo anestesia con resolución completa satisfactoria. Se puede asociar esta complicación posiblemente al tiempo de inmovilización que amerita la técnica, por lo que es importante enfatizar en el inicio de la rehabilitación con restricción a la flexión mayor a 60 grados a la cuarta semana del postoperatorio.
Se encontró un porcentaje de osteointegración del 53.8% medido con el score MOCART a los 6 meses, un valor bajo posiblemente asociado al corto tiempo postquirúrgico. No se presentaron complicaciones con los injertos utilizados.
Astur y cols. en su serie de 33 pacientes con un seguimiento a 2 años, tuvieron una mejoría significativa en las escalas funcionales de Lysholm, Kujala y Fulkerson. En la RMN de control a los 12 meses con mapeo en T2 tuvieron el 100% de osteintegración del injerto. Presentaron 3 complicaciones por artrofibrosis que se resolvieron por liberación artroscópica.
Cohen y cols. en 17 pacientes intervenidos con el OATS demostraron en todos sus pacientes una mejoría estadísticamente significativa en las escalas funcionales de Kujala y Fulkerson al año postquirúrgico. No presentaron complicaciones.
Figueroa y cols en su serie de 10 pacientes con un seguimiento a 37 meses, fueron evaluados con la escala de Lysholm, obteniendo buenos resultados en el 60% y excelentes en el 40% de los pacientes. No reportaron complicaciones.
Hangody en una cohorte de 831 pacientes a quienes realizó mosaicoplastia con injerto autólogo, con un seguimiento a 10 años, reportó un éxito del 79% en lesiones de patela, sin embargo, sus mejores resultados fueron en lesiones talares (94%) y cóndilos femorales (92%)32. Esto muestra que aunque es una técnica que tiene buenos resultados para lesiones condrales en rótula, es inferior comparativamente al éxito de otras zonas anatómicas como el talo y los cóndilos.
La hemartrosis es una complicación frecuente y de fácil manejo. Emre et al.. en su trabajo recomiendan el uso de un drenaje postoperatorio para evitarla; sin embargo, la mayoría de autores utilizan vendajes compresivos y aplicación de hielo para controlarla.33
La escala de MOCART en RMN es el Score más utilizado en el postoperatorio para evaluar la osteointegración del injerto. La series descritas en la literatura reportan osteointegracíón del 100% a los 12 y 24 meses, lo que sugiere que el tiempo ideal para valorar la osteointegración es al año del procedimiento.
En la rehabilitación postoperatoria se suspende el apoyo de forma total las primeras tres semanas, con el fin de evitar subsidencia durante la integración ósea. Luego se inicia un apoyo progresivo hasta la sexta semana. Se debe evitar la flexión mayor de 60 grados hasta la cuarta semana. Los pacientes retornan a su actividad normal hacia la décima semana. La actividad deportiva competitiva será retrasada hasta el sexto mes.
Las limitaciones de este estudio están en que es una muestra pequeña de pacientes con seguimiento a corto plazo, Se requieren estudios comparativos, con mayor tamaño de muestra y con seguimiento a largo plazo, para conocer mejor la evolución funcional en dolor y osteointegración de esta técnica, así como otras posibles complicaciones. Sin embargo, es un trabajo inicial que demuestra la utilidad de esta técnica quirúrgica, el beneficio potencial que obtienen estos pacientes y abre las puertas a nuevos estudios en un futuro.
La técnica de trasplante autólogo osteocondral de patela es exitosa en pacientes con defectos condrales traumáticos grado III y IV de Outerbridge, menores de 25mm, con mejoría significativa a los 6 meses del postoperatorio con la escala funcional de Kujala y reducción en la Escala Visual Análoga. La tasa de osteointegración del injerto medido por MOCART (puntaje mayor a 80/100) a los 6 meses fue del 53%, por lo que se sugiere que el tiempo ideal para valorar la osteointegracíón es al año del procedimiento. La tasa de complicaciones ligadas al procedimiento en nuestra cohorte fue del 23,1%, con eventos menores de hemartrosis en dos casos y una artrofibrosis, con recuperación completa de estos pacientes.
FinanciaciónEste estudio no recibió financiación externa.
Conflictos De InterésLos autores no reportan conflictos de interés.