La inestabilidad de hombro es una lesión de incidencia relevante en trauma, ocasionalmente asociada con pérdida ósea glenoidea en pacientes con epilepsia. Ha habido pocos artículos que describan tratamientos quirúrgicos específicos para este tipo de lesión y en este grupo de pacientes. Este reporte de caso muestra un enfoque quirúrgico exitoso utilizado en un paciente epiléptico con múltiples luxaciones de hombro derecho que ocurrieron principalmente durante convulsiones, a través de la técnica Eden Hybinette, en donde se utilizó un autoinjerto de cresta ilíaca. El paciente ha sido seguido en un año de postoperatorio, sin nuevos episodios de luxación de hombro derecho, sin quejas de dolor, con buen rango de movimiento del hombro sin limitaciones para actividades cotidianas o laborales. Se han publicado diferentes métodos quirúrgicos para estos pacientes, incluidas las operaciones de reparación de tejidos blandos, así como las reconstrucciones esqueléticas con terapias de injerto óseo, siendo Eden Hybinette una de estas. Esta cirugía es una opción válida, ya que permite una posición adecuada del injerto en el defecto glenoideo, disminuyendo potencialmente el riesgo de lesiones neurovasculares y miotendinosas; aunque, de manera más importante, reduce las recurrencias de luxación de hombro en pacientes con epilepsia no controlada y les da la oportunidad de una buena calidad de vida.
Nivel de evidencia: Nivel IV
Shoulder instability is occasionally associated with glenoid bone loss in patients with epilepsy. There have been few articles that describe specific surgical treatments for this type of injury. This case report shows a successful surgical approach used in an epileptic patient with multiple right shoulder dislocations that occurred mainly during seizures, through the Eden Hybinette technique, performed using an iliac crest autograft. The patient has been followed up for one year postoperatively, without new episodes of right shoulder dislocation, without complaints of pain, with good range of movement of the shoulder without limitations for daily or work activities. Different surgical methods have been published for these patients, including soft tissue repair operations, as well as skeletal reconstructions with bone graft, Eden Hybinette being one of these. This surgery is a valid option, since it allows an adequate position of the graft in the glenoid defect, potentially reducing the risk of neurovascular and myotendinous lesions; although, more importantly, it reduces the recurrences of shoulder dislocation in patients with uncontrolled epilepsy and gives them the opportunity for a good quality of life.
Evidence Level: IV
La articulación glenohumeral tiene el mayor rango de movimiento en comparación con cualquier articulación del cuerpo, lo que la hace fácilmente susceptible a la inestabilidad1. Este amplio movimiento es consecuencia de una arquitectura ósea mínimamente restrictiva, con restricciones estáticas y dinámicas en arcos de movimiento extremos2. La inestabilidad de hombro se define como la pérdida de capacidad de las estructuras óseas y los tejidos blandos en esta articulación para proporcionar restricciones satisfactorias a fin de mantener la cabeza humeral centrada alrededor de la glenoides3,4. Estas lesiones pueden ocurrir ya sea anterior, posterior o inferiormente; sin embargo, las luxaciones anteriores son las más frecuentes, con tasas de hasta el 96% reportadas5. Epidemiológicamente, la tasa de incidencia de luxaciones de hombro varía entre 23.9 y 26.9 por 100,000 personas-año, siendo los pacientes varones jóvenes los que representan el mayor riesgo demográfico para tal lesión6. En general, el 50% de los pacientes de 30 a 40 años que sufren una luxación anterior primaria no seguirán experimentando síntomas de inestabilidad o subluxación a largo plazo7; sin embargo, aquellos pacientes más jóvenes, que participan en actividades deportivas de alta demanda, de sexo masculino y aquellos que sufrieron una lesión ósea en el húmero o glenoides tienen un mayor riesgo de inestabilidad recurrente8,9.
Otra etiología significativa de la inestabilidad y dislocación del hombro son las convulsiones epilépticas10. La incidencia de luxación de hombro durante una convulsión es de aproximadamente 0.6%, aunque esto puede ser subestimado porque muchos casos pasan desapercibidos11. La inestabilidad recurrente es frecuente y ocurre poco después de la primera luxación, con inestabilidad anterior y posterior sucediendo cuantitativamente por igual12. La causa de esta recurrencia podría estar asociada con la pérdida ósea significativa de la cabeza glenoidea y humeral que se encuentra en la mayoría de estos pacientes13. Una “lesión del borde glenoideo” significa una erosión ósea debido a la inestabilidad persistente o una fractura aguda14. Las convulsiones tónico-clónicas crónicas predisponen al daño óseo glenoideo a través de traumatismos repetitivos de alto contacto entre hueso sobre hueso15.
Las opciones de tratamiento para la inestabilidad recurrente de hombro con pérdida ósea glenoidea en pacientes con epilepsia varían e incluyen una amplia gama de terapias de tejidos blandos como la reparación de Bankart y el procedimiento Putti-Platt, así como estrategias de aumento óseo como la transferencia de coracoides, el procedimiento Eden-Hybinette, la osteotomía cervical glenoidea o humeral y artrodesis. A pesar de varios procedimientos técnicamente satisfactorios, algunos pacientes manifiestan inestabilidad persistente y no soportan los síntomas que afectan su calidad de vida. Posteriormente a la cirugía, la tasa de recurrencia en la población epiléptica es mayor que en los grupos no epilépticos (69% frente a 10%)16. Esto ocurre generalmente debido a una mala adherencia a la terapia anticonvulsiva, actividad convulsiva continua, pérdida ósea importante de la cabeza humeral y la glenoides, al igual que la corta edad en la que se suele realizar la cirugía17.
El objetivo del estudio es presentar un reporte de caso de un paciente con comorbilidad previa de epilepsia asociada a la inestabilidad bilateral recurrente del hombro, siendo el hombro derecho más sintomático, así como con una pérdida ósea glenoidea significativa en este hombro. El tratamiento indicado para este paciente fue un procedimiento Eden Hybinette con un injerto de la cresta ilíaca ipsilateral del paciente.
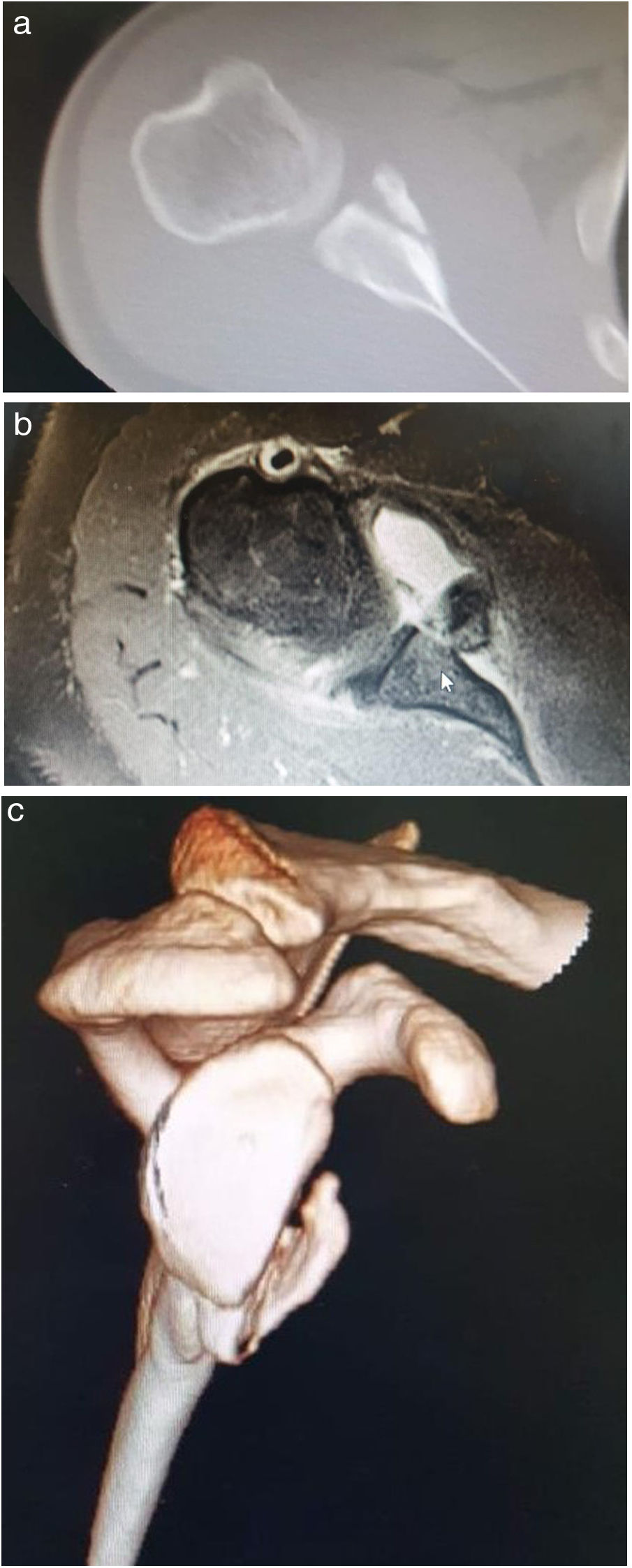
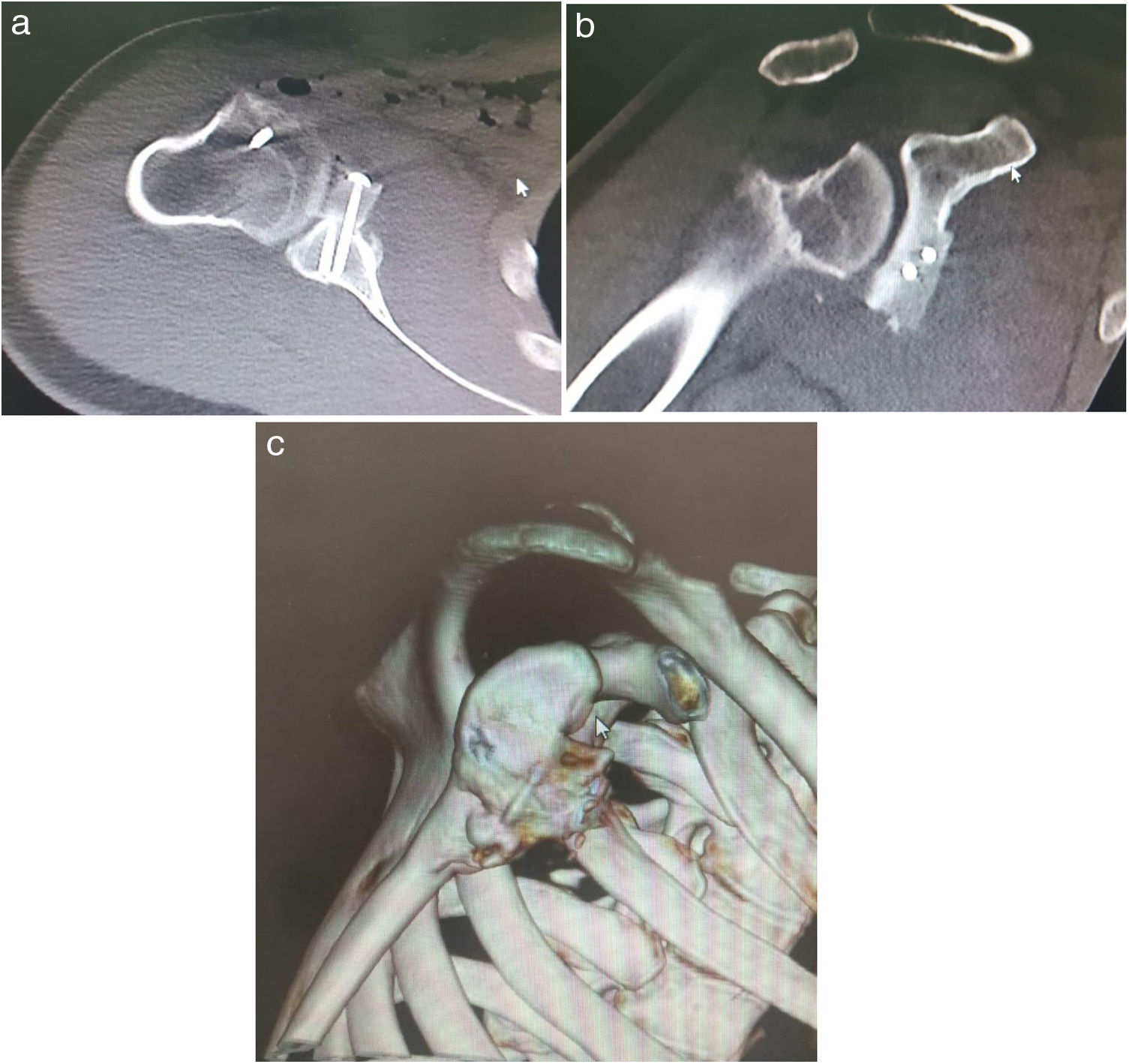
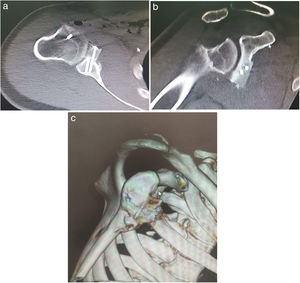
Presentación de CasoUn hombre de 22 años con antecedentes de epilepsia parcialmente controlada, tratado con Levetiracetam y Ácido Valproico sufrió un traumatismo en el hombro derecho después de una caída secundaria a una gran convulsión. En sus antecedentes, refirió múltiples casos de luxación bilateral anterior del hombro, aproximadamente 20 incidentes en la vida. Durante el último mes, tuvo 4 casos de inestabilidad del hombro derecho. En ese momento, consultó al servicio de urgencias debido al dolor intenso y la limitación funcional del hombro derecho. En el examen físico, se evidenció deformidad en el hombro derecho con el brazo colocado en aducción, la cabeza humeral en la región anteroinferior y los arcos de movimiento del hombro limitados debido al dolor, sin déficit neurovascular. Se realizó una reducción cerrada de la luxación de hombro en el departamento de emergencias sin complicaciones, y se indicó un cabestrillo de hombro. En la cita de control, pocas semanas después de la reducción, el paciente reiteró un nuevo caso de luxación. Dado el historial de inestabilidad recurrente de hombro, predominantemente derecho durante el último mes, fue considerado candidato para tratamiento quirúrgico (Eden Hybinette). Se realizó una tomografía computarizada y una imagen de reconstrucción en 3D antes de la operación; ambas mostraron pérdida del stock de hueso glenoideo anterior (fig. 1). La pérdida ósea glenoidea anterior se reconstruyó utilizando un injerto de la cresta ilíaca del paciente en un procedimiento de dos fases (consulte la técnica quirúrgica a continuación).
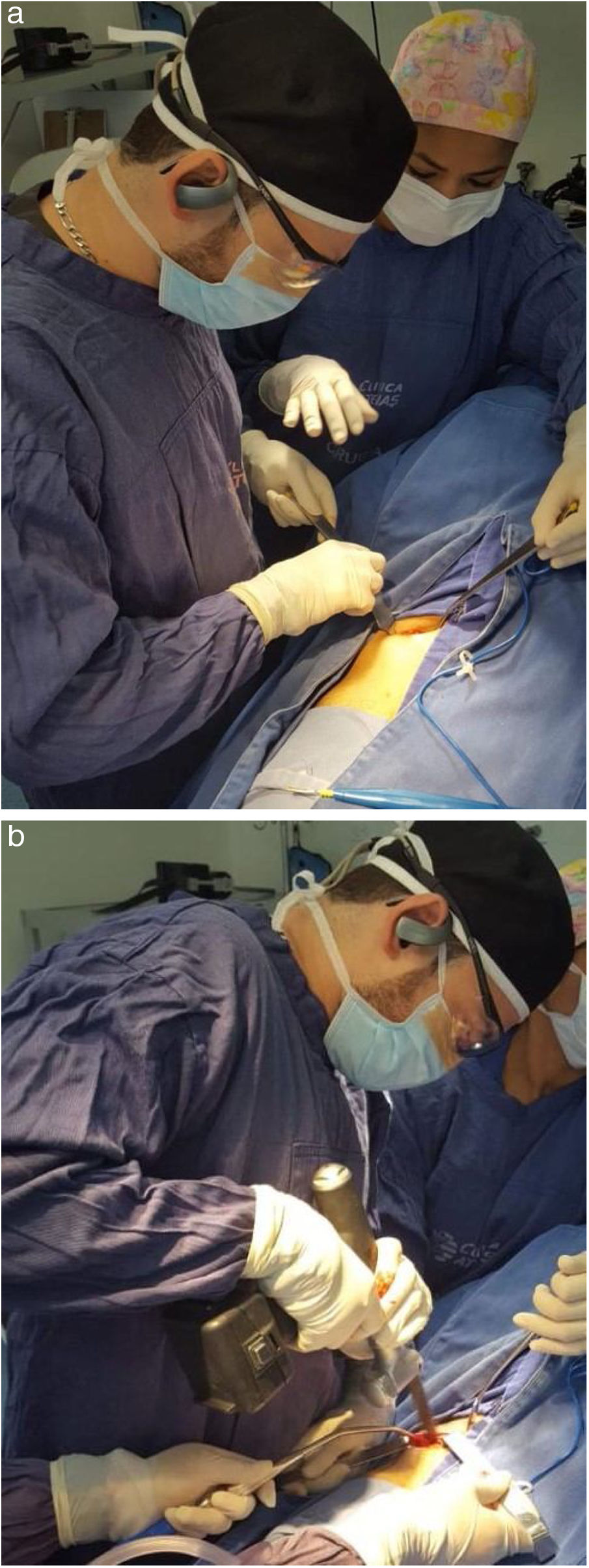
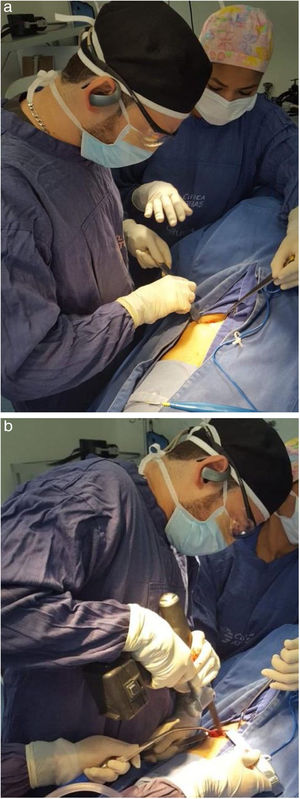
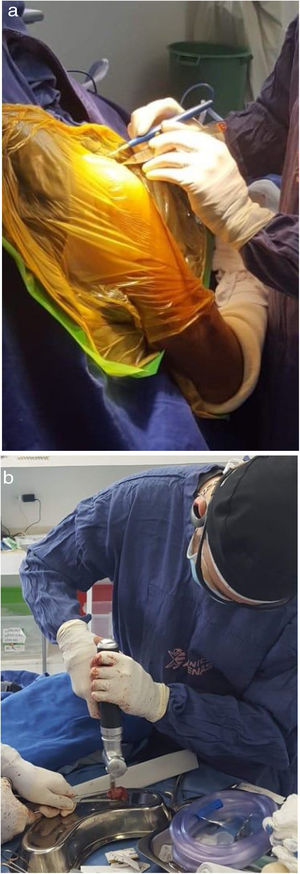
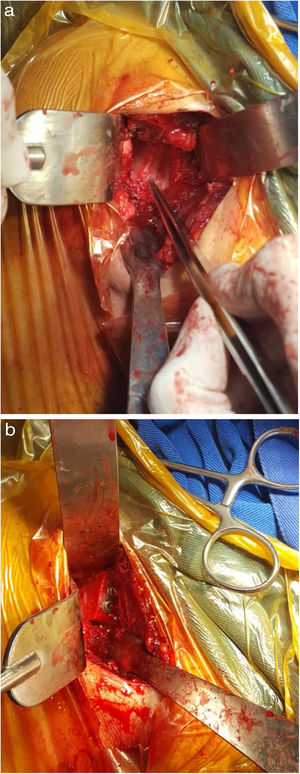
Técnica QuirúrgicaPrimera fase: Bajo anestesia general, con el paciente en decúbito dorsal, se realiza asepsia y antisepsia de la cresta ilíaca homolateral y se colocan campos quirúrgicos estériles. Se hace una incisión de 6cm en la región de la cresta ilíaca derecha y se diseca por planos, protegiendo la rama sensitiva del nervio femoral hasta lograr la visualización de la cresta ilíaca (fig. 2a). Se procede a una osteotomía de la pelvis de aproximadamente 3cm x 5cm x 3cm usando una sierra cuadrada de 8mm y se extrae el injerto óseo tricortical (fig. 2b). Posteriormente, se usa cera ósea sobre la región donante y se realiza un cierre de colgajo miofasciocutáneo, verificando perfusión distal. Finalmente, se hace curación de herida.
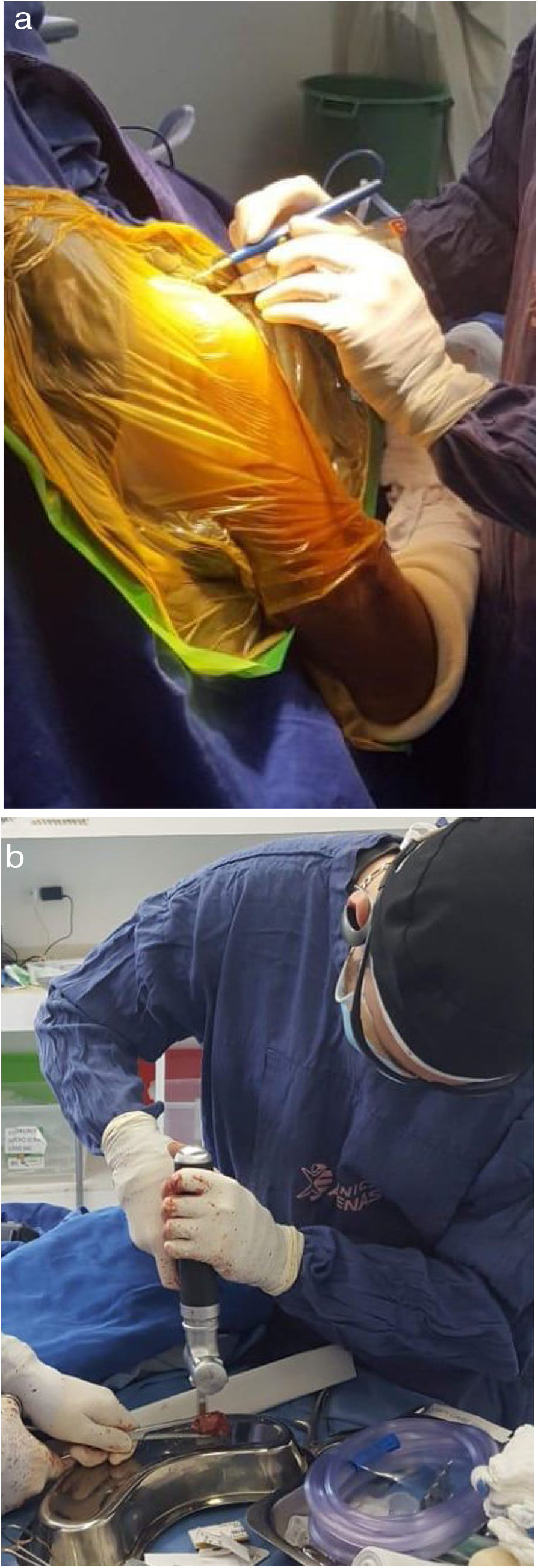
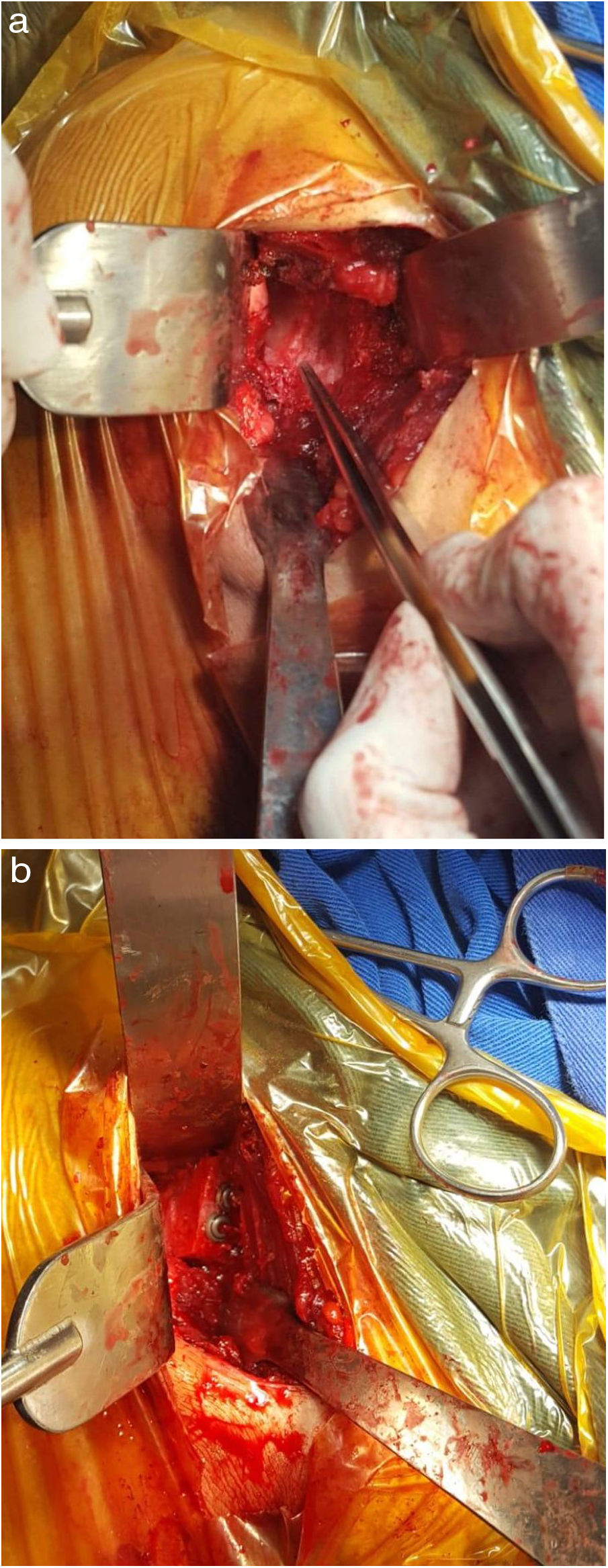
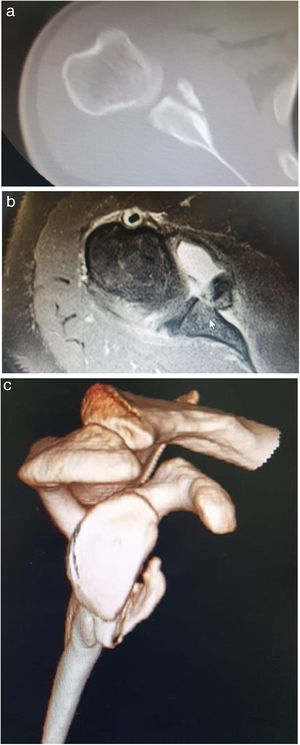
Segunda fase: Se coloca al paciente en posición de silla de playa, se realiza asepsia y antisepsia de la extremidad superior derecha y se colocan campos quirúrgicos estériles. Se ejecuta una incisión de 8cm en la región anterior del hombro derecho y se diseca por planos hasta visualizar la cápsula articular (fig. 3a). Se hace la artrotomía y la desinserción parcial del tercio superior del tendón subescapular. Se inserta un retractor fukuda para visualización del defecto óseo glenoideo anterior, el cual es aproximadamente de 35%, además que se observan fragmentos óseos en proceso de remodelación (fig. 4a). Se realiza la osteotomía escapular y se extraen los restos óseos glenoideos. Con microsierra y cureta se desbrida la región glenoidea anterior. Se prepara injerto óseo según medidas de déficit (fig. 3b) y se realiza aumentación ósea glenoidea fijando con 2 tornillos de 3,75mm x 32mm y arandelas (fig. 4a). Se logra una estabilidad satisfactoria, buena compresión del injerto óseo y cobertura total del defecto óseo. Se observa gran lesión osteocondral correspondiente a una fractura reversa de tipo Hill Sachs. En consecuencia, se realiza condroplastia por abrasión y se reinserta tendón subescapular mediante uso de anclaje metálico en la tuberosidad menor. Posteriormente, se realiza capsulorrafia y ligamentorrafia. Se cierra por planos y se hace curación de herida, verificando flujo sanguíneo distal. Se inmoviliza el hombro con un cabestrillo tipo avión.
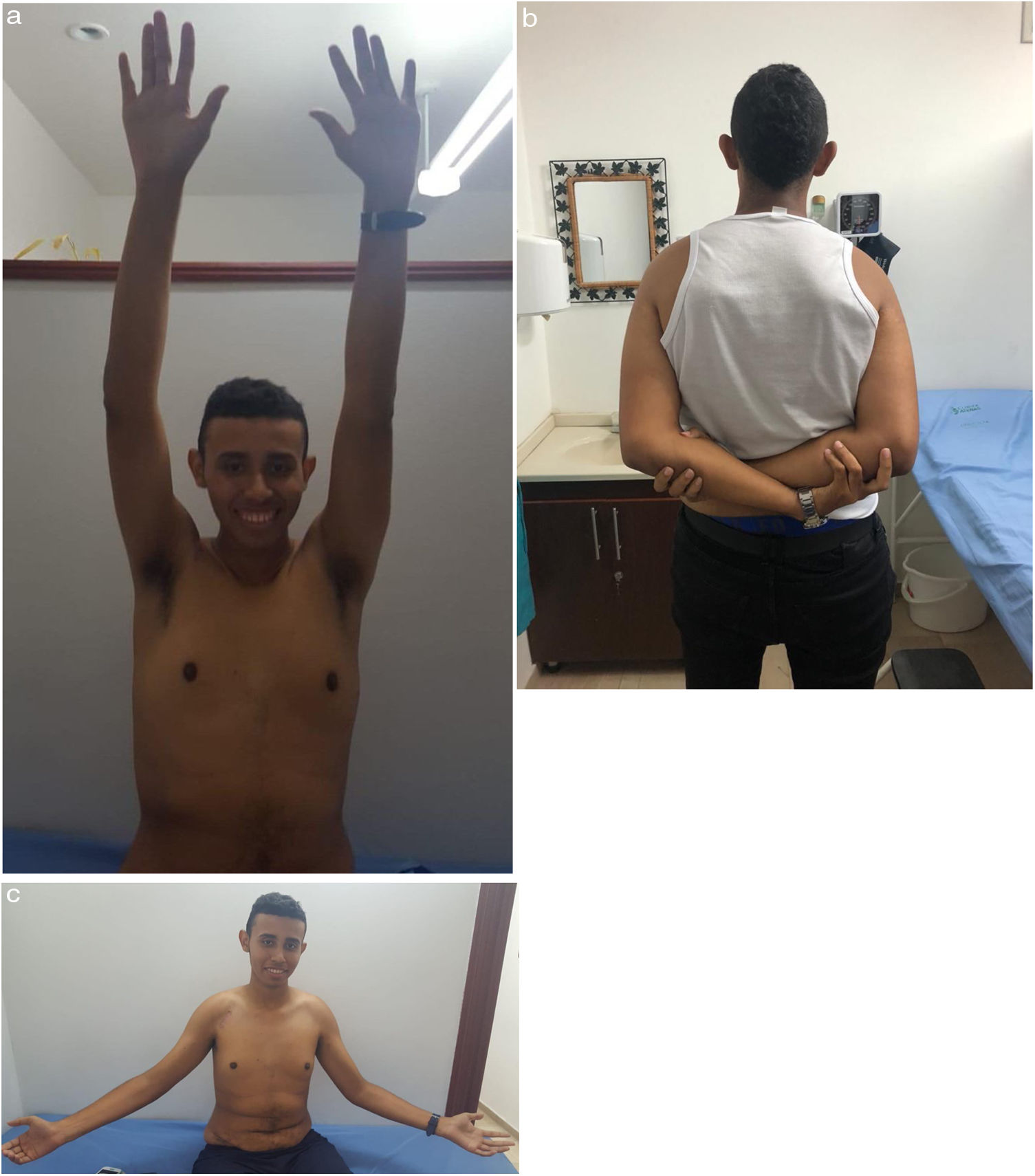
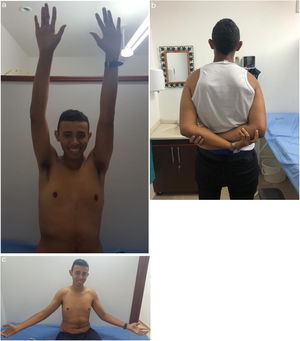
En el postoperatorio, el paciente permanece inmovilizado con cabestrillo durante 4 semanas. Se permiten movimientos de codo, muñeca y mano inmediatamente, con movilidad pasiva para el hombro operado desde la segunda semana postoperatoria. A las 4 semanas del procedimiento, se realizan ejercicios isométricos para el músculo deltoides, así como elongación y fortalecimiento del manguito rotador. La rehabilitación tuvo de un tiempo aproximado de 4 meses hasta obtener movilidad completa del hombro (fig. 5). El paciente no presentó complicaciones intraoperatorias o postoperatorias. La tomografía computarizada de seguimiento a los 6 meses postoperatorios evidenció injerto óseo consolidado y en buena posición (fig. 6). Después de 1 año de cirugía, se encuentra con un puntaje Constant de 9318.
Este reporte de caso muestra que la cirugía Eden Hybinette, utilizando un autoinjerto de cresta ilíaca para la pérdida de stock óseo glenoideo anterior en un paciente con epilepsia e inestabilidad recurrente del hombro, es una opción técnica satisfactoria, al mismo tiempo que es segura y que puede ser reproducible. En el caso de nuestro paciente, no sufrió nuevas recurrencias de luxación glenohumeral después de un año de monitoreo, así como regresó a su vida diaria y laboral sin limitaciones, con un plan prospectivo de realizar la misma cirugía para el hombro izquierdo.
El tratamiento de la inestabilidad recurrente del hombro en pacientes epilépticos implica el adecuado control de las convulsiones, la evaluación de la pérdida ósea y el tratamiento específico de la lesión, para lo cual es esencial un equipo multidisciplinario (cirujano ortopédico, fisioterapeuta y neurólogo)19. El tratamiento inicial recomendado para la inestabilidad del hombro son las terapias ortopédicas conservadoras; sin embargo, cuando la luxación de hombro ocurre de manera recurrente, se convierte en una indicación para cirugía20,21. La evaluación preoperatoria realizada por un neurólogo asegurará que la terapia anticonvulsiva esté optimizada para eliminar o reducir la frecuencia de las convulsiones.
Se han descrito diferentes técnicas quirúrgicas en casos de inestabilidad recurrente del hombro; no obstante, la inestabilidad relacionada con las convulsiones es infrecuente, y pocos estudios han examinado la efectividad del bloqueo óseo y de los procedimientos de tejidos blandos en esta población de pacientes22,23. Algunos enfoques para la inestabilidad del hombro con pérdida ósea glenoidea incluyen cirugías de tejidos blandos como la reparación de Bankart y el procedimiento de Putti-Platt, ya sea artroscópicamente o por cirugía abierta, así como terapias de aumentación ósea como transferencia de coracoides, procedimiento de Eden-Hybinette, osteotomía humeral o de cuello glenoideo y artrodesis24. La colocación de un injerto óseo en el defecto óseo glenoideo anterior aumenta su área de superficie, mejorando su estabilidad25. Es de suma importancia elegir la estrategia de operación más duradera con la menor tasa de recidiva de luxación en estos pacientes, debido a la dificultad de controlar las altas tasas de convulsiones repetidas.
En 1995, Hutchinson et al mostraron sus resultados en pacientes epilépticos después de operaciones de injerto óseo a nivel de glenoides. Informaron los resultados de 15 cirugías en 13 pacientes con una edad promedio de 29 años al momento del procedimiento quirúrgico. Todos los pacientes fueron tratados con un soporte óseo para la glenoides anterior, ya sea de aloinjerto de cabeza femoral o autoinjerto de cresta ilíaca. 10 luxaciones ocurrieron durante las convulsiones, mientras que 3 fueron traumáticas y 2 sin causa obvia. Después de un seguimiento medio de 32 meses, informaron excelentes resultados clínicos en términos de puntaje de Constant (promedio de 91 puntos) sin nuevos episodios de luxaciones, aunque 8 pacientes continuaron teniendo convulsiones. Además, no se detectaron cambios artríticos de la articulación del hombro radiológicamente.
De manera similar, en 2002, Buhler y Gerber publicaron una serie de casos de 17 luxaciones anteriores del hombro en pacientes epilépticos con un seguimiento medio de 10 años. Del total de pacientes, sólo 2 fueron tratados de forma no operatoria, se realizaron cirugías de tejidos blandos en 6 pacientes (3 reparaciones de Putti-Platt, 2 reparaciones de Bankart y 1 desplazamiento capsular), se ejecutaron osteotomías rotatorias de la cabeza humeral en 2 pacientes, y se hicieron procedimientos de bloqueo óseo en 7 pacientes (3 Eden-Lange-Hybinette, 2 aloinjertos con reparación de Bankart, 1 bloqueo óseo con reparación de Bankart y 1 procedimiento de Bristow). Mostraron que la tasa de recurrencia es de un 47% después de la cirugía de tejidos blandos realizada por inestabilidad anterior en 13 pacientes con epilepsia (17 hombros); mientras que la misma tasa es de 8% mediante la reconstrucción ósea en estos pacientes.
En un estudio con seguimiento medio de 8 años realizado en 2012, Raiss et al notaron los resultados de la cirugía de Latarjet en 12 pacientes epilépticos con luxación anterior recurrente de hombro (14 hombros) con edad media de 31 años. De estos pacientes, 6 presentaron convulsiones postoperatorias (43%) con recurrencia de luxaciones en todos los 6 pacientes. Todos los pacientes sufrieron su primera luxación durante una convulsión. Debido a esta alta tasa de luxación recurrente en pacientes con epilepsia, los autores concluyeron que el procedimiento Latarjet solo debe realizarse en un grupo seleccionado de pacientes en quienes las convulsiones están bajo control. Su tasa general de recurrencia fue del 47%.
En una de las series de casos más grandes en la literatura sobre inestabilidad de hombro en pacientes epilépticos (31 pacientes, 36 hombros en total), publicada en 2015, se describió que la pérdida ósea extensa es debida a las convulsiones de alta energía, dado que el 86% de los casos con inestabilidad anterior tenían defectos óseos, ya sea en la cabeza humeral o en el borde glenoideo. En esta serie de experiencia de 15 años, que informa los resultados de 23 procedimientos de tejidos blandos y 13 de huesos en pacientes con epilepsia, Thangarajah et al. indicó que hay una tasa más alta de recurrencia de luxación con reparación de tejidos blandos (71%), en comparación con una tasa significativamente reducida (28%) con abordajes óseos, donde de estas últimas, las técnicas quirúrgicas utilizadas fueron bloqueo óseo en 11 pacientes (9 transferencias de coracoides y 2 injertos óseos en la cresta ilíaca) y 2 aloinjertos para llenar un defecto óseo de la cabeza humeral. En el grupo de aumento óseo que persistió con inestabilidad recurrente, no se observaron casos de injerto roto, pero todos los casos se asociaron con convulsiones postoperatorias continuas. De esta manera, la estabilización esquelética se relacionó con una tasa de recurrencia significativamente menor (P=0,004) que la reparación de tejidos blandos sola. Esta conclusión concuerda con otros estudios que enfatizan la importancia de la reconstrucción esquelética.
Teniendo en cuenta los estudios mencionados anteriormente, al igual que la historia y evolución de nuestro reporte de caso, el uso de injerto óseo de la cresta ilíaca del paciente en una Eden Hybinette como estrategia de aumento óseo, es una opción terapéuticamente satisfactoria para pacientes epilépticos con inestabilidad del hombro asociada a la pérdida de stock de hueso glenoideo. Nuestro caso condujo a buenos resultados funcionales sin recurrencia de la inestabilidad del hombro a pesar de varias convulsiones del paciente, así como ninguna limitación del movimiento del hombro. Aunque la literatura entre la pérdida ósea glenoidea y la inestabilidad recurrente de hombro en pacientes epilépticos es limitada y, principalmente, de estudios descriptivos basados en la experiencia, se resumen mejores ventajas con la reconstrucción esquelética en comparación con la reparación de tejidos blandos. Además, no hay estudios en los que se compare la efectividad de los distintos tipos de operaciones de bloqueo óseo en estos pacientes, por ejemplo, entre Latarjet y Eden Hybinette. A pesar de esto, en la serie de Raiss et al. sugieren que debido a la elevada tasa de recurrencia de la inestabilidad de hombro en pacientes epilépticos no controlados por las convulsiones después de la cirugía de Latarjet, este procedimiento sólo debe realizarse en un grupo seleccionado de pacientes en los que las convulsiones están reguladas, dejando abierta la pregunta si otros enfoques quirúrgicos como Eden Hybinette, podrían ser la mejor solución de tratamiento para estos pacientes.
Las luxaciones de hombro son una razón muy importante para consultar al departamento de emergencias, ya que las convulsiones epilépticas son una causa relevante de inestabilidad del hombro asociada con la pérdida ósea glenoidea. El tratamiento indicado para estas recurrencias es quirúrgico. Aunque la literatura sobre este tema es limitada, existe un debate entre las técnicas de tejidos blandos y las terapias de aumento óseo. El caso de nuestro paciente ilustra la ruta para considerar el procedimiento Eden Hybinette como una opción válida para pacientes epilépticos con defectos óseos glenoideos y recurrencias de luxación del hombro. Además, la mayoría de las series de casos discutidas respaldan esta teoría debido a sus resultados, los cuales muestran una tasa reducida de recurrencia de luxación o ninguna luxación, posterior a este tipo de operación en comparación con otros enfoques. Se deben hacer más investigaciones para establecer la vía óptima de tratamiento para estas lesiones en pacientes epilépticos.
Fuentes de financiaciónRecursos propios de los autores
Conflicto de interésLos autores no declaran algún conflicto de interés