Los procedimientos quirúrgicos para la reconstrucción del ligamento cruzado posterior (LCP) aislados y combinados han demostrado resultados modestos que requieren más investigación. El objetivo del estudio fue evaluar los resultados funcionales del tratamiento quirúrgico de las lesiones crónicas aisladas y combinadas del LCP.
Materiales y métodosSe realizó un estudio de cohorte retrospectivo en pacientes con lesiones aisladas y combinadas del LCP con inestabilidad de grado III, tratados mediante reconstrucción ligamentaria por un mismo cirujano en un acto operatorio en que se habían utilizado diversas técnicas. Los resultados se evaluaron mediante las escalas funcionales de Lysholm y Tegner, y valoración clínica postoperatoria. El seguimiento promedio fue 66,30±48,06 meses (rango: 12,4-158,6).
ResultadosLa cohorte general de pacientes estaba compuesta por 29 pacientes (27 hombres y 2 mujeres), militares activos, y un total de 30 rodillas: 17 con lesión aislada del LCP y 13 combinadas (LCP+LCA: 3, LCP+EPL: 5, LCP+LCA+EPL: 5). El tiempo medio entre la lesión y la reconstrucción quirúrgica fue 17 meses (rango: 4-36 meses). La funcionalidad con la escala de Lysholm entre excelente y buena alcanzó el 83,4%. En la escala de Tegner alcanzó el 86,7% con capacidad para practicar actividad física recreativa y/o de competición. No se encontraron diferencias significativas con LCP y LCP combinada en Lysholm (p=0,562) y en Tegner (p=0,202), ajustadas por las variables de confusión. El examen físico postoperatorio reveló cajón posterior y step off tibial normal en 15 rodillas (50%); la estabilidad posterolateral fue normal en 4 rodillas (66%).
DiscusiónExisten controversias en el tratamiento quirúrgico de estas lesiones. La evidencia no se inclina por una técnica quirúrgica en particular. En el presente estudio se utilizaron diferentes técnicas quirúrgicas y se obtuvieron buenos resultados funcionales si se considera que son el producto de una técnica depurada, que el sistema de fijación es híbrido, así como la rehabilitación posoperatoria. La reconstrucción crónica ofrece grandes beneficios funcionales.
Nivel de evidencia clínicaNivel IV.
Surgical procedures for isolated and combined PCL injuries reconstruction have demonstrated modest results, which require more investigation. The objective of this study was to evaluate the functional results for isolated and combined PCL injuries reconstruction.
Materials & MethodsA retrospective cohort study was made in patients with isolated and combined PCL injuries with grade III instability, treated surgically by ligamentary reconstruction by the same surgeon in one surgical time using diverse techniques. The results were evaluated using Lysholm and Tegner functional scales and postoperative clinical assessment. The mean follow was 66.30±48.06 months (range:12.4-158.6).
ResultsGeneral cohort of patients was 29 patients (27 men and 2 women), active militarists, and a total of 30 knees: 17 with isolated PCL injury and 13 combined. (PCL + ACL: 3, PCL+PLC: 5, PCL+ACL+PLC: 5). The mean time between injury and surgical reconstruction was 17 months (range: 4-36). Excellent and good functionality in Lysholm score was of 83.4% and with ability of doing recreational activity and/or competitive activity, with Tegner score of 86.7%. There were not significant differences between isolated and combined PCL reconstruction in Lysholm (p=0.562) and Tegner (p=0.202) adjusted by confusion variables. Postoperative physical examination revealed normal posterior drawer and tibial step off in 15 knees (50%) and normal posterolateral stability in 4 knees (66%).
DiscussionThere is controversy in the surgical treatment of these injuries; evidence does not go toward any particular surgical technique. Different surgical techniques were used in this study, obtaining good functional results, considering they were product of a refined surgical technique, adequate fixation system and rehabilitation. Chronic reconstruction offers huge functional benefits.
Evidence levelIV.
Las lesiones aisladas o combinadas del ligamento cruzado posterior (LCP) son lesiones complejas y poco frecuentes que pueden ocasionar alteraciones funcionales graves, con cambios degenerativos a medio y largo plazo que afectan el estilo de vida y la productividad de las personas1. El Hospital Militar Central de Bogotá es un centro de referencia nacional para la población militar expuesta a este tipo de lesiones; por diferentes motivos, el gran porcentaje de los pacientes atendidos en nuestra institución presentan lesiones crónicas (de duración superior a 3 meses).
Las lesiones del LCP y su tratamiento continúan siendo tema de controversia. La mayoría de las lesiones del LCP están asociadas con otras lesiones ligamentarias2. La inestabilidad de grado III y las lesiones multiligamentarias muestran síntomas significativos y un deterioro articular progresivo que requieren tratamiento quirúrgico. Las lesiones aisladas del LCP de grados I y II deben ser manejadas de forma conservadora3. Las inestabilidades combinadas requieren tratamiento quirúrgico para la reconstrucción de las estructuras ligamentarias lesionadas con el objetivo de mejorar la estabilidad y el pronóstico4.
Se han descrito múltiples técnicas quirúrgicas. Sin embargo, los resultados clínicos son poco coherentes; el principal problema ha consistido en la laxitud residual de traslación posterior de la tibia en el postoperatorio tardío. Las actuales investigaciones biomecánicas están orientadas a establecer los factores causales. Entre las variables propuestas que pueden definir la estabilidad, laxitud y durabilidad del injerto figuran las siguientes: realizar una técnica inlay (abierta o artroscópica), transtibial, el número de haces del injerto, el tipo de injerto (alo o auto), los métodos de fijación, el método de elaboración de los túneles femorales, el tiempo de reconstrucción (agudo frente a crónico) y los protocolos de rehabilitación.
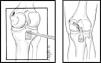
En la técnica transtibial, el injerto se somete a fenómenos de abrasión y fricción por el contacto con el labio posterior de la tibia al realizar la curva aguda conocida como la «curva asesina», lo que ocasiona falla del injerto5,6. La técnica inlay tibial (fig. 1) ha sido desarrollada para solucionar dicho problema, pues en ella se coloca un injerto tendinoso con taco óseo en el sitio de inserción del LCP7.
Técnica inlay. A) Realización de una ventana ósea unicortical en la porción posterior de la tibia de igual tamaño al taco óseo del injerto. B) Colocación del injerto. Un bloque óseo se sitúa en la ventana ósea de la tibia previamente realizada y fijada con tornillo metálico. Tomado de Berg. 19957.
El autor ha modificado la técnica clásica inlay tibial y ha elaborado un túnel tibial posteroanterior de longitud parcial, lo que permite realizar una fijación del injerto con tornillo de interferencia de apertura posteroanterior (fig. 2), que simula el método de fijación retrógrado que se realiza con la técnica inlay artroscópica8,9. Con este método se logra mantener la filosofía de la técnica inlay clásica y se evita el riesgo de fractura del taco óseo y no es necesario colocar tornillos metálicos que limitan el seguimiento con resonancia magnética (RM).
La técnica de doble túnel femoral reproduce el haz anterolateral y posteromedial del LCP, lo que representa una reconstrucción anatómica que distribuye las cargas cíclicas entre los 2 haces durante todo el arco de movimiento de flexión. Las lesiones combinadas del LCP con el ligamento cruzado anterior (LCA) y la esquina posterolateral (EPL) son frecuentes y producen una grave inestabilidad funcional. Cuando estas lesiones asociadas no se identifican, la reconstrucción del LCP puede fallar si no se realiza la corrección simultánea integralmente. El plan quirúrgico reconstructivo de lesiones multiligamentarias se ha descrito en uno y dos tiempos, y existe controversia entre si se obtienen mejores resultados con reparaciones agudas frente a reconstrucciones agudas o crónicas. Los sistemas de fijación del injerto son otra variable que, sumada a las previamente descritas, puede influir en los resultados. La estrategia de fijación híbrida ha sido ampliamente estudiada con resultados favorables10,11.
Basándonos en lo anterior, consideramos de crucial importancia reportar los resultados funcionales de los pacientes que fueron tratados y aportar nuestra experiencia a la bibliografía médica para ayudar a orientar al tratamiento más idóneo para el manejo de los pacientes con lesiones del LCP aislado o combinado.
El objetivo de este estudio es describir los resultados funcionales de la reconstrucción crónica ligamentaria con diferentes técnicas en un solo acto operatorio de pacientes con lesión aislada y combinada del LCP intervenidos entre 2000 y 2012.
Materiales y métodosSe realizó un estudio de cohorte retrospectivo en pacientes que presentaron lesión aislada y combinada del LCP crónica, que recibieron manejo en un solo acto operatorio por el mismo cirujano, en dos cohortes, una con LCP y otra con LCP combinado, durante el período comprendido entre 2000 y 2012.
Los pacientes se tomaron de la base de datos del Servicio de Ortopedia y Traumatología del Hospital Militar Central de Bogotá. Se realizaron bases de datos de los pacientes incluidos en Excel, versión 2007. Se revisó en conjunto con el Departamento de Estadística y Epidemiología del Hospital Militar Central para determinar su calidad metodológica. Se tuvo acceso a la historia clínica de los pacientes para la obtención de datos pertinentes al estudio tras su aceptación y después de obtener los permisos correspondientes en el comité de ética médica de la institución, con lo que se cumplió con lo establecido en la Resolución 8430 de 1993 del Ministerio de Salud de la República de Colombia respecto a las normas técnicas y administrativas para la investigación en salud.
Los pacientes se localizaron por vía telefónica, se les informó acerca del estudio y se obtuvo un consentimiento informado de autorización para aplicación de los cuestionarios. Ningún paciente rehusó a ingresar al estudio.
Los criterios de inclusión para este estudio fueron: pacientes con lesiones crónicas (de duración superior a 3 meses) aisladas o combinadas del ligamento cruzado posterior que fueron reconstruidas quirúrgicamente. Se excluyó a los pacientes con un seguimiento postoperatorio inferior a 12 meses y a los pacientes con quienes no se pudo entrar en contacto.
Las técnicas quirúrgicas para la reconstrucción del LCP aislado o combinado comprendieron las siguientes: inlay clásica o modificada, técnica transtibial y utilización de doble túnel femoral o monotúnel. La fijación del injerto fue híbrida (tornillo de interferencia más poste) o no híbrida (solo tornillo de interferencia). Se utilizaron autoinjertos y/o aloinjertos. Las técnicas para la reconstrucción de la esquina posterolateral fueron mínimamente invasivas.
La evaluación postoperatoria de resultados se realizó mediante la aplicación de las escalas funcionales de Lysholm y Tegner12,13. La valoración clínica de la estabilidad ligamentaria se realizó por un examinador independiente mediante pruebas clínicas para el LCP y pruebas de cajón posterior a 90° con la descripción realizada por Fanelli et al.14, con una gradación de I a III en función de la subluxación posterior de la tibia:
- -
Grado I: <5 mm de desplazamiento posterior.
- -
Grado II: entre 5 y 10 mm de desplazamiento posterior.
- -
Grado III: >10 mm de desplazamiento posterior.
Cuando la tibia está desplazada hasta el nivel del borde anterior del cóndilo femoral medial, se corresponde a un desplazamiento de 10 mm (grado II) y, cuando sobrepasa este límite, se corresponde con un desplazamiento mayor de 10 mm (grado III)15,16. La prueba step off (signo de la grada) fue otro signo utilizado para evaluar clínicamente la insuficiencia del ligamento cruzado posterior. Las lesiones de la esquina posterolateral se evaluaron mediante pruebas de bostezo en extensión a 0 y 30° de flexión. En los casos de lesión del ligamento cruzado anterior se valoraron con las pruebas de cajón anterior a 90°, test de Lachman y prueba del desplazamiento del pivote.
Los resultados funcionales fueron valorados mediante la aplicación de la escala de Lysholm, la cual analiza 8 puntos: cojera; marcha con apoyo; bloqueo; inestabilidad; dolor; edema; subir escaleras, y posibilidad de ponerse de cuclillas. Esta escala está basada en 100 puntos; se consideró excelente resultado una puntuación de 95 a 100; bueno, de 84 a 94; regular, de 83 a 66, y malo, inferior a 65 puntos. Adicionalmente se utilizó la escala validada del nivel de actividad de Tegner, la cual mide el grado de actividad que puede realizar el paciente. Esta escala va de 0 a 10, donde 0 es un paciente con discapacidad secundaria a la lesión de la rodilla y 10 es un paciente que logra realizar cualquier actividad física sin ningún síntoma en su rodilla.
Enfoque quirúrgicoEl procedimiento quirúrgico se indicó en pacientes con lesiones aisladas que presentaban una inestabilidad clínica de grado III e inestabilidad funcional, que interfería en las actividades de la vida diaria, laboral, militar y deportiva. Además, se indicó en todos los pacientes con lesiones combinadas del LCP.
Todos los pacientes se trataron con procedimientos quirúrgicos artroscópicos o asistidos por artroscopia para la reconstrucción del LCP, LCP+LCA, LCP+EPL y LCP+LCA+EPL. La reconstrucción de la esquina externa, cuando se trataba del LCL, se realizó con técnica de Larsson17, y las lesiones de LCL más poplíteo con técnica de doble túnel femoral y peroné18, o reconstrucción anatómica de Fanelli19,20, todas con abordaje lateral mínimamente invasivo. La técnica quirúrgica para la reconstrucción del LCP transtibial, inlay clásica y esquina externa están descritos de forma amplia y detallada en la bibliografía (Noyes, Strobel, Fanelli y Levy), motivo por el cual no se describen en el presente estudio.
Se mencionan algunos detalles técnicos específicos que se consideran de importancia para la ejecución de estas cirugías multiligamentarias, producto de la experiencia obtenida con los pacientes intervenidos, como son la modificación a la técnica inlay clásica y la utilización de doble túnel femoral con fijación hibrida.
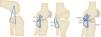
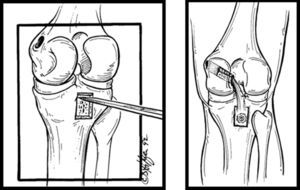
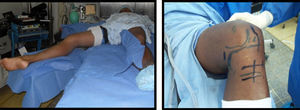
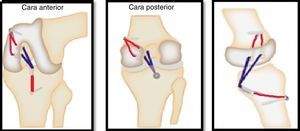
El autor ha evolucionado y depurado la técnica de fijación tibial inlay con la intervención de los pacientes en posición de decúbito supino, con abordaje posteromedial (fig. 3)21 y la realización de un túnel tibial posteroanterior de 30 mm de profundidad (túnel de longitud parcial) y fijación del injerto con tornillo de interferencia biodegradable de apertura (posterior), denominada por el autor como técnica inlay modificada. Se complementa con una fijación híbrida en la parte anterior de la tibia con tornillo de esponjosa y arandela metálica, que mantiene el principio biomecánico de la técnica inlay clásica de la fijación del injerto en el sitio anatómico de la tibia y evita los riesgos de falla de éste en la fijación tibial por causa de fractura del taco óseo o la abrasión del injerto demostrado en la técnica transtibial (fig. 4)22. Esta descripción de la técnica inlay modificada se homologa al sistema de fijación de la actual técnica inlay artroscópica, en la cual el injerto se fija en la zona posterior de la tibia con tornillo biodegradable posteroanterior23.
Se intervino a los pacientes quirúrgicamente bajo anestesia general, en posición supina y con la extremidad contralateral en extensión, con soporte blando debajo del talón y media elástica antiflebítica. Se llevó a cabo elevación del torniquete neumático y marcación de los reparos anatómicos para los diferentes abordajes. En los casos de reconstrucción de la esquina posterolateral se utilizó abordajes mínimamente invasivos.
A continuación, se realizaron valoración artroscópica, confirmación de lesiones ligamentarias y lesiones asociadas meniscales u osteocondrales, toma y preparación de autoinjertos planeados, como HQ, ST GR ipsilateral y contralateral con colocación de reparos en sus extremos con suturas ultrarresistentes. Si se tiene disponibilidad de aloinjertos, como tendón de Aquiles o tibial anterior, se preparan en la forma indicada para realización de fijación híbrida.
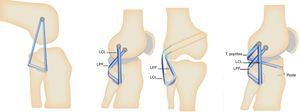
En relación con la técnica inlay se realizó con el paciente en decúbito supino tras colocar la extremidad afectada sobre una mesa de Mayo adicional con la rodilla en flexión de 90° y rotación externa para permitir el abordaje posteromedial a través del gastrocnemio medial y los isquiotibiales, y así elaborar un túnel posteroanterior de longitud parcial con fijación del injerto con tornillo de interferencia biodegradable de apertura. Se complementó con la colocación de un poste con tornillo de esponjosa con arandela en la cortical anterior de la tibia. Los dos haces femorales se pasaron a través de la capsulotomía posterior hacia los respectivos túneles femorales y se fijaron en sentido anterolateral con la rodilla en flexión a 90° y cajón anterior (step off normal) y el haz posteromedial con la rodilla a 20° de flexión y cajón anterior, con la colocación de tornillos de interferencia biodegradables de apertura con técnica de fuera hacia adentro y con complemento mediante fijación de los extremos de la sutura de los dos haces con anudado en la cortical exterior del cóndilo femoral medial o colocación de un poste con tornillo y arandela para lograr una fijación híbrida en el fémur (fig. 4). Cuando se realiza en el mismo tiempo quirúrgico reconstrucción del LCA, se lleva a cabo de forma tradicional a través de la técnica transportal medial, 50/50.
La esquina externa se realiza con técnica mínimamente invasiva utilizando la técnica de Larsson para los casos de lesión del LCL o la reconstrucción anatómica que consiste en complementar la técnica de Larsson pasando un haz del injerto a través de un túnel transtibial en sentido posteroanterior para reconstruir el complejo poplíteo (fig. 5).
Manejo postoperatorioDebe administrarse antibiótico intravenoso durante 72 horas; no es aconsejable bloqueo con catéter peridural por el riesgo de enmascarar síndromes compartimentales; es aconsejable profilaxis de trombosis venosa profunda durante 2 semanas, así como supervisión del estado neurovascular. Debe colocarse una almohada en la parte posterior de la rodilla cuando se está en reposo en la cama para evitar la hiperextensión. Al día siguiente se autoriza bipedestación con tolerancia con apoyo parcial con uso de brace largo articulado y muletas axilares. Durante las primeras 6 semanas se realiza rehabilitación para ganar arcos de movimientos pasivos y activos con tolerancia en decúbito prono, así como medios físicos para manejo de dolor y edema. Los ejercicios de cadena cinética cerrada se inician precozmente, con movilización de la rótula24. La marcha se realiza evitando la hiperextensión y se permite la flexión hasta 60° durante las primeras 3 semanas y luego a 90° de flexión durante 8 semanas; después se deja el brace en flexión libre, pero de manera que se proteja a los injertos con el uso del brace durante 16-20 semanas según la evolución clínica y así evitar la elongación de los injertos. Es recomendable hidroterapia en piscina para mejorar la propiocepción. Cuando se reconstruyen los 2 cruzados, la rehabilitación se enfoca principalmente a proteger el LCP y se reanuda la actividad habitual después de 1 año de postoperatorio.
Consideraciones éticasSe trata de un estudio e cohorte retrospectivo, de pacientes que ya fueron intervenidos quirúrgicamente. Se realizó una evaluación postoperatoria mediante la aplicación de cuestionarios con consentimiento informado de los pacientes. La aplicación del cuestionario clasifica este estudio como una investigación de riesgo mínimo según el artículo 5, resolución 008430 del código de ética médica. Además, se garantiza la confidencialidad de los individuos.
Análisis estadísticoLa base de datos se construyó en el paquete Excel (versión 2007) y la depuración y procesamiento de la información en el paquete SPSS versión 2.0 (Statistical Package for the Social Sciences 20 [BMI/SPSS 20]).
La descripción de las variables cualitativas del estudio se realizó con frecuencias absolutas y relativas expresadas en porcentajes y las variables cuantitativas se les aplicaron medidas de tendencia central (promedio y mediana) y de dispersión (desviación estándar y rango).
Se evaluó la normalidad de las escalas de Lysholm y Tegner entre los grupos con la prueba de Shapiro Wilk. Se determinaron las diferencias entre las distribuciones de las dos escalas entre los grupos de LCP y LCP combinada con la prueba no paramétrica de Mann-Whitney. El análisis multivariante se realizó con un modelo de regresión logística ordinal de las escalas de funcionalidad de Lysholm y Tegner, y se comparó entre las cohortes con LCP y LCP combinada, ajustando por edad, sexo, tiempo de realización de cirugía y tiempo de meses de seguimiento. Las pruebas estadísticas se evaluaron a un nivel de significancia del 5% (p<0,05).
ResultadosLa cohorte de pacientes intervenidos entre 2000 y 2012 fueron 38 y finalmente quedaron 29 pacientes. La distribución por género fue 27 hombres (93,1%) y 2 mujeres (6,9%), y un total de 30 rodillas (1 paciente bilateral), donde 13 rodillas fueron izquierdas y 17 derechas. El promedio de edad en el momento de la cirugía fue 28,45±7,56 años y una mediana de 28 años (rango: 18-51). El tiempo promedio entre la lesión y la intervención quirúrgica fue 20,46±12,68 meses (rango: 3,03-73,03). El tiempo promedio de seguimiento fue 66,30±48,06 meses (rango: 12,4-158,6). El mecanismo del traumatismo fue caída de altura en 20 pacientes, accidente de tránsito en 9 (motocicleta en 6 y automóvil en 3) y traumatismo deportivo en 1 (taekwondo). A ningún paciente se le había realizado procedimiento quirúrgico previo. Del número total de rodillas incluidas, 17 correspondieron a lesión aislada del LCP y 13 a lesiones multiligamentarias (LCP+LCA=3; LCP+EPL=5, y LCP+LCA+EPL=5; tabla 1).
Los procedimientos quirúrgicos para la reconstrucción del LCP aislado o combinado comprendieron Inlay inlay: 17 (modificada: 10; clásica: 7), técnica transtibial: 13, con la utilización de doble túnel femoral en 23 rodillas y 7 monotúnel. La fijación del injerto híbrido (tornillo de interferencia más poste) se realizó en 19 rodillas y no híbrido (solo tornillo de interferencia) en 11. Según el tipo de injerto se utilizaron 19 autoinjertos y 11 aloinjertos. Para la reconstrucción de la esquina posterolateral se realizó la técnica de doble túnel femoral y túnel en peroné mínimamente invasiva en 4 casos, y reconstrucción anatómica en 2. En dos pacientes se presentó infección superficial del sitio operatorio que se resolvieron con el manejo antibiótico.
La valoración postoperatoria reveló cajón posterior y step off tibial normal en 15 rodillas (50%), de grado I con tope en 11 rodillas (36,6%) y de grado II en 4 rodillas (13,3%). La estabilidad posterolateral fue normal en 4 rodillas y 2 rodillas presentaron bostezo de grado II a 30° de flexión, cajón anterior y desplazamiento del pivote normal en la totalidad de casos de reconstrucción del LCA.
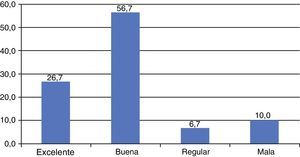
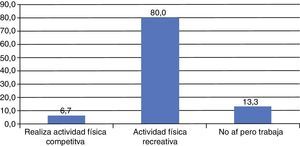
Evaluación funcionalLos valores funcionales de la escala de Lysholm en el grupo de pacientes con reconstrucción aislada del LCP variaron entre 47 y 100, con un promedio de 85,43±13,92 (mediana de 90). Fueron entre excelente y buenos en el 83,4% (n=25), regular en 2 pacientes y malos en 3 pacientes (fig. 6) y la escala de actividad de Tegner reportó que el 86,7% de los pacientes son capaces de practicar actividad física recreativa y/o de competición (fig. 7).
Entre los dos grupos de LCP y LCP combinado no se encontraron diferencias significativas entre las medianas por edad (p=0,198, test no-paramétrico de Mann-Whitney), por tiempo de realización de la cirugía desde la lesión (p=0,650, test no paramétrico de Mann-Whitney) y tampoco por meses de seguimiento (p=0,281, test no paramétrico de Mann-Whitney).
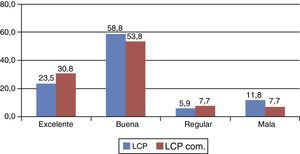
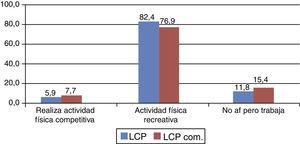
En los valores de la escala de Lysholm no se encontraron diferencias significativas entre las medianas del grupo de pacientes con LCP y LCP combinada (p=0,408, test no paramétrico de Mann-Whitney; fig. 8). De la misma forma, no se encontraron diferencias significativas en la escala de Tegner (p=0,213, test no paramétrico de Mann-Whitney; fig. 9).
En el modelo de regresión ordinal, no se encontraron diferencias significativas en las escalas de funcionalidad de Lysholm (p=0,562) y Tegner (p=0,202), entre las cohortes con LCP y LCP combinado, ajustando por edad, sexo, tiempo de realización de cirugía y tiempo de meses de seguimiento (tablas 2 y 3).
Modelo de regresión logística ordinal de la escala de funcionalidad de Lysholm para las cohortes con LCP y LCP combinada, ajustada por edad, sexo, tiempo de realización de cirugía y tiempo de meses de seguimiento
| Factores | Estimación | Error típico | Sig. | Intervalo de confianza al 95% | |
|---|---|---|---|---|---|
| Límite inferior | Límite superior | ||||
| Edad | −0,050 | 0,047 | 0,286 | −0,143 | 0,042 |
| Tiempo de cirugía | 0,004 | 0,026 | 0,881 | −0,047 | 0,055 |
| Meses de seguimiento | −0,007 | 0,008 | 0,391 | −0,022 | 0,008 |
| Sexo | 2,418 | 1,410 | 0,086 | −0,345 | 5,181 |
| LCP | −0,395 | 0,681 | 0,562 | −1,729 | 0,940 |
| LCP combinada | 0,00 | ||||
Modelo de regresión logística ordinal de la escala de funcionalidad de Tegner para las cohortes con LCP y LCP combinada, ajustada por edad, sexo, tiempo de realización de cirugía y tiempo de meses de seguimiento
| Factores | Estimación | Error típico | Sig. | Intervalo de confianza al 95% | |
|---|---|---|---|---|---|
| Límite inferior | Límite superior | ||||
| Edad | −0,038 | 0,050 | 0,442 | −0,135 | 0,059 |
| Tiempo de cirugía | 0,033 | 0,028 | 0,251 | −0,023 | 0,088 |
| Meses de seguimiento | −0,001 | 0,008 | 0,899 | −0,017 | 0,015 |
| Sexo | 0,952 | 1,397 | 0,496 | −1,786 | 3,690 |
| LCP | −0,940 | 0,736 | 0,202 | −2,383 | 0,504 |
| LCP combinada | 0 | ||||
La evaluación postoperatoria tardía de la mayoría de los pacientes operados de LCP refiere un grado de inestabilidad residual y, cuando se asocia con lesiones combinadas, aumenta el grado de complejidad para recuperar una estabilidad postoperatoria parecida a la normal.
Entre los diferentes autores se han planteado controversias relacionadas con el momento adecuado para la cirugía (reparación aguda frente a reconstrucción crónica), tipo de técnica quirúrgica (transtibial o inlay), doble túnel femoral, tipo de fijación (híbrida o no híbrida), autoinjerto o aloinjerto.
Los diferentes estudios biomecánicos realizados en cadáveres han demostrado ventajas para la técnica inlay con doble túnel femoral y fijación híbrida. Las investigaciones clínicas mediante estudios comparativos entre las diferentes técnicas principalmente inlay frente a transtibial o un haz frente a 2 haces para la reconstrucción del LCP no han mostrado diferencias significativas25,26, por lo cual se afirma que no ha sido posible determinar cuál es el procedimiento ideal para la reconstrucción del LCP. Las perspectivas están encaminadas, en la reconstrucción inlay artroscópica y fijación híbrida.
Las lesiones combinadas del LCP representan una gran discapacidad e inestabilidad con graves consecuencias a largo plazo; la recomendación en la bibliografía es realizar la reconstrucción temprana entre la segunda y la tercera semanas de la lesión27. Las lesiones crónicas representan una incertidumbre en sus resultados y pronóstico. Se han descrito varias técnicas para la reconstrucción de la EPL. Es importante reconstruir el ligamento colateral lateral y el poplíteo fibular, y se recomienda la técnica de Larsson por ser simple, por sus ventajas biomecánicas y su menor morbilidad quirúrgica.
En el presente estudio se utilizaron diversas técnicas para la reconstrucción aislada o combinada del LCP y se lograron adecuados resultados funcionales por encima del 85% de los casos, tras considerar que el resultado y los desenlaces clínicos de los pacientes no dependieron del tipo de técnica quirúrgica sino de un adecuado planteamiento prequirúrgico, tras identificar las lesiones asociadas, y una depurada técnica quirúrgica, e independiente de la elección de esta, un buen equipo quirúrgico, la experiencia del cirujano y la rehabilitación apropiada.
Los pacientes con buenos y excelentes resultados han logrado realizar su actividad laboral y física de alto rendimiento por ser población militar.
El presente estudio, en el cual se evalúan los resultados funcionales, es similar en cuanto a la casuística en las diferentes publicaciones, con un período de seguimiento importante, todos crónicos, con pacientes de alta exigencia física; el autor optimizó la técnica para la reconstrucción del LCP y lesiones asociadas de acuerdo con la evolución presentada en la experiencia de los diferentes autores de la bibliografía. Por todo ello, la técnica inlay modificada abierta asistida por artroscopia con doble haz y fijación hibrida tanto en el fémur como en la tibia, con tornillo de interferencia biodegradable de apertura y poste con tornillo y arandela se considera una buena opción que brinda buenos resultados.
La elección de aloinjerto o autoinjerto depende de la disponibilidad de estos tejidos. Se puede realizar la reconstrucción de las lesiones multiligamentarias en un solo tiempo quirúrgico, lo que exige experiencia y un buen equipo quirúrgico.
En el proceso de rehabilitación de lesiones de ambos cruzados, se dio prelación inicialmente al protocolo para el LCP y se protegió el proceso de integración biológica de los injertos con el uso del brace largo articulado, durante un período de 4 meses. Se permitió el retorno a sus actividades de patrullar después de 1 año de postoperatorio.
Consideramos que las limitaciones del presente estudio son la realización de diferentes técnicas quirúrgicas, el hecho de no contar con equipos para realizar mediciones objetivas de la traslación posterior de la tibia y la estabilidad de la rodilla, como el KT 1000 y Rx de estrés con equipo Thelos.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos al Servicio de Ortopedia y Traumatología del Hospital Militar Central por su colaboración y a los pacientes que autorizaron participar en la elaboración del presente estudio; a los departamentos de Educación Médica e Investigación del Hospital Militar Central; al Dr. Orlando Álvarez Cóchez, ortopedista y traumatólogo de Ciudad de Panamá, por su valiosa colaboración en la recolección de la información, y al Dr. Guillermo Díaz, asesor estadístico de la Facultad de Medicina de la Universidad Militar de Nueva Granada.