La tomografía ósea computarizada (TAC) con emisión simple de fotones (SPECT: single photon emission computed tomography) es una herramienta diagnóstica importante en los pacientes con dolor de cuello y espalda. Es una prueba funcional que se adelanta a los cambios estructurales en algunas patologías de columna. El objetivo del estudio es definir el perfil epidemiológico de pacientes con dolor axial crónico y/o subagudo en la columna vertebral.
Materiales y MétodosSerie de casos cuyo objetivo general es presentar las características clínicas y sociodemográficas, así como los resultados de TAC con SPECT de los pacientes que consultaron al Hospital en un periodo de tiempo con diagnóstico de dolor de cuello o espalda y se les solicitó dicho examen.
Resultados77 pacientes cumplieron los criterios de inclusión, La mediana para la edad fue de 48 años, 57.1% eran hombres y 42.9% mujeres. 57 pacientes tenían localización única del dolor (74%) y 20 pacientes tenían localización múltiple (26%), los segmentos afectados fueron 57 lumbar (74%), cervical 15 (19.5%) y sacro 1 (1.3%). La impresión diagnóstica preexamen más común fue enfermedad facetaría en 25 casos para un 32.5%. En cuanto a los resultados del SPECT el radiofármaco captó en 48 ocasiones (62.3%) y los sitios en que captó el radiofármaco se distribuyeron así: facetas 13 (16.9%), cuerpo vertebral 28 (36.4%), Pars Interarticularis 3 (3.8%), disco intervertebral 1 (1.3%), 3 (3.8%) captaron en sitios diferentes al raquis, El índice de concordancia diagnóstica luego del SPECT se dio en 33 casos (42.85%).
DiscusiónLa mayoría de las gammagrafías con captación fueron en los cuerpos vertebrales, en el contexto de nuestro hospital como centro de trauma y que muchos de los pacientes tenían dolor secundario a accidentes de tránsito o accidentes laborales, se correlacionan con microfracturas o contusiones óseas. La gammagrafía con SPECT sigue siendo una prueba funcional que nos puede ayudar en el diagnóstico, pronóstico y enfoque terapéutico de los pacientes con dolor raquídeo axial en sus diferentes estadios.
Nivel de EvidenciaIII
SPECT bone scan with is an important diagnostic tool in patients with neck and back pain. It is a functional test that anticipates structural changes in some spinal pathologies. Aim of study is to define the epidemiological profile of patients with chronic and/or subacute axial spine pain.
MethodsA retrospective descriptive study whose general objective is to present the clinical and sociodemographic characteristics, as well as the results of the SPECT scans of the patients who visited the Hospital in a period of time with a diagnosis of neck or back pain and were requested such an examination.
ResultsSeventy-seven patients met the inclusion criteria. The median age was 48 years, 57.1% were men and 42.9% were women. Fifty-seven patients had a single location of pain (74%) and 20 patients had multiple location (26%), the affected segments were 57 lumbar (74%), cervical 15 (19.5%) and sacrum 1 (1.3%). The most common pre-examination diagnostic impression was facet disease in 25 cases for 32.5%. Regarding the SPECT results, the radiopharmaceutical captured on 48 occasions (62.3%) and the sites where it captured the radiopharmaceutical were distributed as follows: facets 13 (16.9%), vertebral body 28 (36.4%), pars interarticularis 3 (3.8%).), intervertebral disc 1 (1.3%), 3 (3.8%) captured in sites other than the spine. The diagnostic concordance index after SPECT occurred in 33 cases (42.85%).
DiscussionMost of the uptake scans were in the vertebral bodies, beneath the context of our hospital, as a trauma center, and that many of the patients had pain secondary to traffic accidents or work behavior accidents, they are correlated with micro-fractures or bone contusions. SPECT scintigraphy continues to be a functional test that can help us in the diagnosis, prognosis and therapeutic approach of patients with axial spinal pain in its different stages.
Evidence LevelIII
El dolor raquídeo axial es probablemente el síndrome doloroso de mayor prevalencia en la población mundial, figurando además entre los primeros motivos por lo que los pacientes asisten a nuestras consultas. En la actualidad el dolor axial es un real problema de salud pública ya que es una de las razones más frecuentes por la que se generan incapacidades y ausentismos laborales sin contar con el costo elevado que genera su tratamiento a nuestros sistemas de salud.
El dolor raquídeo axial lo consideramos agudo cuando lleva hasta 6 semanas de evolución, subagudo entre 6 semanas y 3 meses y crónico si ha estado presente por más de 3 meses. Aunque la causa más común del dolor lumbar agudo y subagudo es de origen muscular o ligamentario, el dolor crónico asociado a cambios específicos de posición puede ser atribuido a las articulaciones facetarias o a los discos intervertebrales1–4.
Hasta el 80% de la población experimentará dolor raquídeo axial en algún momento de su vida, siendo las causas degenerativas una etiología común. El 90% de estos pacientes estarán libres de síntomas a los dos meses de iniciado el cuadro.
Dentro de la evaluación médica inicial se deben diferenciar aquellos cuadros clínicos sugestivos de cursar con compromiso neurológico, visceral o enfermedades sistémicas ya que estos enfermos sí podrían requerir algún tipo de intervención diagnóstica o terapéutica adicional. La posibilidad de nos estemos enfrentando a un paciente con una patología orgánica potencialmente grave es del 5%, y son estos enfermos los que podrían requerir intervenciones quirúrgicas de forma emergente como son por ejemplo mielopatías, el síndrome de la cola de caballo, el aneurisma de aorta abdominal, las neoplasias y las infecciones.
El dolor miofascial y/o ligamentario tiende a ser más superficial, difuso y agudo, la hipersensibilidad a la palpación de tejidos blandos suele ser marcada y no se asocia a intolerancia a la carga axial; el dolor facetario es de origen artrósico por lo que lo vamos a ver en mayores de 45 años, siendo la causa más común de dolor lumbar y/o cervical no orgánico a esta edad y característicamente se empeora con la extensión y los cambios de posición o al iniciar la actividad y se mejora con el reposo y la flexión5.
El dolor discógeno se da más en personas jóvenes; los agentes proinflamatorios que se encuentran en el núcleo pulposo como la fosfolipasa A2, metaloproteinasas y prostaglandinas podrían generar dolor al entrar en contacto con el anillo fibroso, además el ganglio de la raíz dorsal es muy sensible a estos agentes y puede cursar con daño histológico a las vainas de mielina. Este proceso conjunto puede explicar lo común de la coexistencia del dolor discógeno con el dolor neuropático en los pacientes sin compresión radicular ni radiculopatía franca.
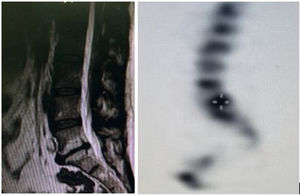
La característica primordial del dolor discógeno sobre todo lumbar es la intolerancia a estar sentado con alivio marcado al acostarse, típicamente los pacientes lo describen como una molestia profunda en la línea media lumbar que no se exacerba a la palpación y se irradia a la región glútea y a veces a los miembros inferiores, su inicio puede ser súbito y severo en el contexto de un desgarro anular. Algunos pacientes se empeoran francamente al conducir vehículos por tiempos prolongados o con los impactos axiales como al correr o saltar o incluso al flexionarse a recoger un objeto, incluso al toser y estornudar. La irradiación es por la región posterior del muslo y rara vez llega más allá de la rodilla, aunque puede llegar al pie lo que se conoce como pseudoradiculalgia (fig. 1).
(A) Paciente de 34 años sin comorbilidades con severo dolor lumbar de predominio en sedestación, no toleraba ni 5 minutos sentado, además el Valsalva y los impactos axiales empeoraban su dolor. A la resonancia encontramos cambios tipo MODIC 1 del disco L5 S1 los cuales son sensibles y específicos para dolor discógeno en el contexto del paciente (B) SPECT que muestra captación en.
En las imágenes encontraremos en los rayos x pérdida del espacio, esclerosis de las placas terminales y osteofitos. En la RMN encontraremos los cambios de señal descritos por MODIC en las placas terminales así6,7.
MODIC I: Hipointenso en T1 e hiperintenso en T2 significa edema medular, su especificidad para dolor discógeno es alta
MODIC II: Es hiperintenso en T1 y T2 significa reemplazo graso por cambios crónicos degenerativos y es poco probable que se asocie a dolor discógeno (fig. 2).
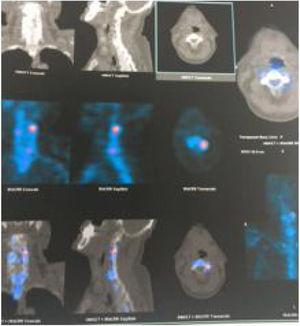
Gammagrafía con imágenes de fusión de SPECT/CT en la cual confirmamos una enfermedad facetaria C2 C3 izquierda. El paciente llevaba 6 meses de síntomas importantes sin mejoría en el manejo conservador. El dolor y la limitación cedieron luego de una inyección de esteroides y anestésicos guiada por fluoroscopia en esa articulación en particular.
MODIC III: Es hipointenso en las 2 secuencias, indica esclerosis y es insignificante desde el punto de vista clínico.
Uno de los más grandes problemas a los que nos enfrentamos los médicos que tratamos a los pacientes con dolor de cuello y espalda es la objetivación del síntoma ya que comúnmente hay múltiples factores no orgánicos que intervienen y modifican el análisis y entendimiento del proceso patológico en un individuo en particular. No es extraño encontrar el concepto erróneo de que el dolor raquídeo de tipo axial es un problema benigno o menor, sin tomar en consideración su magnitud y tiempo de evolución. Las consecuencias de un dolor axial subagudo o crónico no adecuadamente diagnosticado, estudiado y tratado para un individuo joven en edad laboral con responsabilidades económicas y/o familiares pueden llegar a ser catastróficas, llevando en algunos casos a la adicción a los opiáceos, a la pérdida laboral, al divorcio y en algunos casos extremos incluso a la indigencia, la depresión mayor o el suicidio. Afortunadamente, cada vez entendemos mejor la etiopatogenia de este problema cuya magnitud es cada vez mayor y contamos con ayudas diagnósticas invaluables que la medicina basada en la evidencia cada vez más nos correlaciona con la clínica de los pacientes. No hace mucho no se entendía la relación entre los hallazgos en la resonancia nuclear magnética y los síntomas de los enfermos y ya sabemos que el grado de correlación clínico - paraclínico es bastante alto. En la medicina moderna, el asocio de diversas pruebas semiológicas e incluso imaginológicas aumentan la sensibilidad y especificidad de nuestras aproximaciones diagnósticas. La gammagrafía comúnmente ha sido considerada por muchos médicos como un examen inespecífico y de baja utilidad. Sin embargo, pretendemos demostrar que como método de apoyo cuando tenemos un esquema clínico y una sospecha diagnóstica bien definida, la gammagrafía con SPECT y aún mejor el SPECT/CT (asociado a una tomografía), nos pueden llevar hacia la confirmación o el descarte de alguna patología individual. Por ejemplo, si sospechamos un osteoma osteoide en la columna lumbar pero las imágenes no nos son concluyentes, una captación focal en el estudio gammagráfico o en el SPECT o no hay captación en el sitio donde tenemos la probable lesión esto podría cambiar nuestro esquema mental y paso a seguir8. Igualmente dentro de las patologías degenerativas que son las más frecuentes en una práctica ambulatoria, estudios recientes han demostrado una correlación entre el origen de los síntomas, los hallazgos por resonancia magnética y los resultados de la gammagrafía con SPECT encontrándose inicialmente particular utilidad en la enfermedad facetaria y recientemente en la enfermedad discal degenerativa. Por otro lado descartando los dolores de origen neural como los causados por una herniación, una neuroestenosis o una patología neurológica casi todos los dolores orgánicos de origen osteoarticular nos traerán una representación gammagráfica al SPECT y aún mejor, una orientación anatómica bastante exacta en el SPECT/CT. Cobrando esto validez para ayudarnos a diferenciar patologías esqueléticas de otros tipos de enfermedades incluyendo el síndrome somatomorfo, el secundarismo y el dolor por sensibilización central.
La gammagrafía con SPECT como imagenología funcional puede ser útil para localizar la causa del dolor de espalda. Estructuras con un proceso inflamatorio en curso tienen mayor afinidad al radiofármaco y son susceptibles a ser detectadas en la gammagrafía.
Se ha encontrado que el SPECT es más sensible que la gammagrafía planar para localizar lesiones, especialmente cuando están localizadas en los componentes posteriores de la vértebra y otra ventaja es que permite evaluar desde enfermedades metabólicas hasta metástasis óseas9,10. Los tumores óseos, las enfermedades inflamatorias e infecciosas son las entidades que alteran el metabolismo óseo y detectar cambios de este tipo en personas con dolor de espalda aumenta la probabilidad de diagnóstico específico y tratamiento específico temprano aun cuando no se hayan producido cambios estructurales en los elementos de la columna vertebral.
Se recolectó las características epidemiológicas, hallazgos clínicos, resultados de Gammagrafía y conductas tomadas en pacientes que fueron evaluados con diagnóstico de dolor de cuello o espalda y se les realizó la gammagrafía ósea con SPECT entre los años 2011 y 2016.
Dentro de los objetivos del presente estudio está revisar el perfil epidemiológico de nuestros pacientes con dolor raquídeo de tipo axial y así tener una aproximación al tipo de patologías y conductas con las que nos encontramos en nuestro medio además de definir si este examen si tiene algún valor a la hora de confirmar o descartar diagnósticos en los pacientes con dolor crónico o subagudo de tipo axial en nuestra práctica diaria.
Materiales y MétodosSe realizó un estudio descriptivo, retrospectivo, transversal para el cual se reclutaron aquellos pacientes mayores de 14 años evaluados por el módulo de columna entre el 1° enero de 2011 y el 31 de diciembre de 2016 con el diagnóstico de dolor de cuello o espalda a los que se les solicitó una gammagrafía con SPECT y que el resultado de esta fuese evaluado y se tomase una conducta en la historia clínica con respecto al diagnóstico por gammagrafía. Los criterios de exclusión fueron aquellos pacientes sin historia clínica institucional o a los cuales no se les revisó el resultado del SPECT.
Las gammagrafías fueron realizadas con 2 equipos de gamacámaras: 1. SOPHA DSX-7 de 1 solo detector con software XELERIS II y SIEMENS SYMBIA EVO-EXCEL de 2 detectores del servicio de medicina nuclear. Mediante este equipo se realizó la evaluación de la distribución de la formación ósea activa en los pacientes. Se obtuvieron imágenes de cuerpo entero del metabolismo óseo y en menor forma, de la morfología ósea. Se consiguieron imágenes tomográficas (SPECT) localizadas. Se realizó en varias fases (multifase), con la obtención de imágenes de la perfusión sanguínea tisular; imágenes del pool vascular óseo e imágenes tardías. Sus contraindicaciones fueron pocas: alergias conocidas al radiofármaco y presencia de embarazo en el primer trimestre, la lactancia fue una contraindicación relativa ya que basta con su suspensión durante 48 horas.
El procedimiento comenzó con la preparación del paciente, durante la totalidad del estudio se sugirió mantener un buen estado de hidratación. Antes de la obtención de las imágenes se evacuó la vejiga de los pacientes.
Se aplicó por vía venosa el radiofármaco Metilen Difosfonato con tecnecio – 99m (99mTc – MDP) ó Hidroxi Etilen Difosfonato con tecnecio – 99m (99mTc – HEDP) a dosis para adultos: 20 – 25 mCi y Niños: 250 – 300 mCi/kg
Luego se realizaron las Imágenes de primer paso: Se posicionó el detector sobre el área de interés y se inyecta el radiotrazador o radiofármaco. Se adquirieron alrededor de 30 – 60 imágenes en matriz de 64 x 64, en 1 – 3 segundos por imagen. Fase tisular: Se adquirieron al terminar la fase de flujo, con unos 3 – 5 minutos por imagen, en matriz de 128 x 128, con una densidad de cuentas de unas 300.000 cuentas
Las imágenes de fase tardía se obtuvieron luego de 2 – 4 horas después de la administración del radiofármaco. Se adquirieron imágenes de cuerpo entero y estáticas localizadas. Imágenes tomográficas (SPECT): Se realizó adquisición de 360°, con 60 – 120 proyecciones, de 10 – 40 segundos por proyección.
Se identificaron los posibles casos con un censo de las gammagrafías Oseas con SPECT realizadas durante el tiempo de estudio (2011 a 2016), con el software de imágenes diagnosticas (IMPAX), se tomaron los números de los documentos de identidad, luego se cotejaron en el sistema de historia clínica electrónica, se utilizaron solamente los pacientes que tenían resultado del SPECT e historia clínica. Luego evaluando las historias de las consultas en las cuales se ordenó y se revisó dicho resultado, es de aclarar que los pacientes que a pesar de tener consulta pre SPECT y resultado de SPECT no tuvieron consulta de revisión no fueron tenidos en cuenta los cuales fueron aproximadamente 223. Finalmente 77 historias clínicas fueron evaluadas. A cada una de estas historias clínicas se les aplicó un instrumento de recolección de datos desarrollado en Excel, construido como una matriz de variables numéricas restringidas por condicionales para evitar errores de digitación. Las variables edad, sexo, tipo de aseguramiento, localización del dolor por segmentos vertebrales, localización única o múltiple, cirugía previa, uso de esteroides>90 días, diagnóstico clínico de presunción, realización previa de TAC-RMN-EMG y sus resultados, resultado SPECT, sitio anatómico de captación, concordancia diagnóstico clínico previo y resultado de SPECT, conducta adoptada.
Para las variables cuantitativas se usaron medidas de tendencia central y dispersión y para las variables cualitativas frecuencias absolutas y relativas.
El protocolo fue evaluado y aprobado por el comité de ética Institucional y clasificado sin riesgo, con lo cual se cumplió con lo establecido en la resolución 8430 de 1993 del Ministerio de Salud de la Republica de Colombia en cuanto a las normas técnicas y administrativas para la investigación en salud.
ResultadosDe los 77 pacientes que cumplieron los criterios de inclusión, La mediana edad fue 48 años con SD+/-18 (44.4 – 52.9). La distribución por género: masculino, 44 de los pacientes para un 57.1% y femenino, 33 pacientes para un 42.9%. Con respecto a la ocupación de las 33 mujeres identificadas 26 eran amas de casa. Con respecto a la afiliación en seguridad social en el momento de atención 16 pacientes régimen subsidiado (20.8%), por SOAT 28 pacientes (36.4%) y ARL 9 pacientes (11.7%) (tabla 1).
Se identificó que 57 pacientes tenían localización del dolor única (74%) y 20 pacientes tenían localización múltiple (26%), los segmentos afectados fueron 57 (74%) lumbar, cervical 15(19.5%) y sacro 1(1.3%). Como segunda localización del dolor se encontró lumbar y sacro con 9.1% para ambas.
La impresión diagnostica previa más común fue enfermedad facetaria en 25 casos para (32.5%) y el trauma sin fractura 24 casos (31.2%). Se encontró sólo en 5 pacientes (6.5%) el antecedente de cirugía previa de columna. 2 pacientes con descompresión, 2 con artrodesis posterior instrumentada y 1 no instrumentada. De los 77 pacientes el 22.1% tenían TAC previa con el hallazgo más común fractura en el 7.8%. Resonancia magnética nuclear previa 36 (46.8%)pacientes, con hallazgo más común hernia de disco en 9 (11.7%) casos. La electromiografía y velocidad de conducción previas solo 1 caso (1.3%); uso previo de esteroides no se documentaron casos (tabla 2).
Frecuencia de localización de dolor y sospecha diagnóstica previa.
| N | FR | |
|---|---|---|
| Localización del dolor | ||
| Cervical | 15 | 19,5% |
| Dorsal | 4 | 5,2% |
| Lumbar | 57 | 74% |
| Sacro | 1 | 1,3% |
| Sospecha diagnóstica previa | ||
| Enfermedad facetaria | 25 | 32,5% |
| Fractura | 4 | 5,2% |
| Espondilosis cervical | 1 | 1,3% |
| Enfermedad discógena | 6 | 7,8% |
| Tumor | 3 | 3,9% |
| Metástasis | 2 | 2,6% |
| Trauma | 24 | 31,2% |
| Cirugía fallida | 3 | 3,9% |
| Sacroilitis | 2 | 2,6% |
| Escoliosis | 1 | 1,3% |
| Espondilolisis | 5 | 6,5% |
| Cirugía previa | Sí: 5 (6,5%) | No: 72 (93,5%%) |
Los resultados de la Gammagrafía con SPECT: el radio fármaco captó en 48(62.3%) ocasiones y los sitios en que captó el radiofármaco facetas N=13 (16.9%), cuerpo vertebral 28 (36.4%), Pars Interarticular 3 (3.8%), disco intervertebral 1 (1.3%), 3 (3.8%) captaron en sitios diferentes al raquis, El porcentaje de concordancia diagnóstico previo – diagnostico final luego del SPECT se dio en 33 casos(42.85%) (tabla 3).
Con respecto a la concordancia entre el diagnóstico previo – diagnostico final asociado al resultado del SPECT: La enfermedad discógena/ discitis se confirmó en un caso n: 1, La fractura patológica n: 8, Fractura traumática n:6, espondilólisis n: 1, cirugía fallida n: 1
La conducta posterior al resultado del SPECT fue cirugía en 6 pacientes (7.8%), radiofrecuencia en 2 casos (2.6%), Terapia física en 29 (37.7%), manejo con ortesis en 1 (1.3%), Infiltraciones en 20 (26%), se decidió pedir una RMN en 3 (3.9%), se enviaron a cuidados paliativos a 4 enfermos (5.2%), otros 12(15.6%).
DiscusiónEl potencial del SPECT y SPECT/CT se erige como un método diagnostico válido en una multitud de patologías; sirve para determinar la presencia de fracturas por fragilidad y su grado de actividad biológica lo que se ha correlacionado con los síntomas en la literatura; es una herramienta útil para determinar la presencia de infecciones discales y/o vertebrales, herramienta invaluable para el estudio de la enfermedad metastásica, además cobra valor en el diagnóstico de ciertas afecciones tumorales primarias de la columna como lo son el osteoblastoma y el osteoma osteoide, sirve para correlacionar los datos clínicos cuando sospechamos espondilólisis agudas postraumáticas sobre todo en niños y adolescentes y uno de sus usos más recientes es en la enfermedad raquídea degenerativa del adulto sirviéndonos para detectar articulaciones facetarias dolorosas evitando el uso de bloqueos diagnósticos a modo de prueba de tamización disminuyendo así la cantidad de bloqueos fallidos o innecesarios. Dolan et al, Demostró que el SPECT óseo aumentaba la posibilidad de identificar facetas metabólicamente activas11.
En el estudio de Lee et al, se encontró que el 76% de los pacientes que se les realizaba SPECT/CT el cual marcaba lesiones facetarias respondían positivamente al tratamiento analgésico con bloqueos específicos.
En su trabajo clínico prospectivo Russo et al evaluaron 99 pacientes con dolor lumbar axial degenerativo puro para estudiar la correlación de los cambios MODIC en la resonancia magnética con los cambios al SPECT–CT y encontró que el 54% de sus pacientes tenían cambios MODIC con una relación estadísticamente significativa entre estos dos exámenes, interesantemente de todos los cambios MODIC el 70% tuvieron una gammagrafía positiva en el espacio intervertebral, pero al evaluar los subgrupos el encontraron que los pacientes con cambios MODIC 1 captaron el 96,1% de las veces mientras que los MODIC 2 solo captaron el 56% de las veces12.
Con respecto a los sitios de captación del radiofármaco en la columna obtuvimos un 16,9% en las articulaciones facetarias que contrasta con los hallazgos de D. Makki et al, en el cual obtuvo un 42.8% y en nuestro estudio el cuerpo vertebral represento la mayoría de los hallazgos con un 36.4% en el estudio de referencia 29.4% y obtuvieron un porcentaje de resultados negativos (SPECT que no marcó) 8.9% mientras que en nuestro estudio fue del 37.7% de resultados negativos13.
En nuestra práctica nos hemos cuestionado de manera reiterativa el significado de la captación del cuerpo vertebral en los pacientes con dolor axial crónico. Igual que en toda la medicina clínica sugerimos un abordaje diagnóstico basado en la historia del paciente así como en la evidencia, por lo tanto este estudio que nos ayuda a identificar un sitio anatómico de actividad biológica nos abre la puerta a un sin número de oportunidades diagnósticas como son por ejemplo las fracturas patológicas o por fragilidad así como complicaciones de estas como la no unión o la necrosis avascular que llevan a nuevas microfracturas las cuales a su vez llevan a más captación gammagráfica, las fracturas por fatiga y mucho menos comunes las afecciones reumáticas óseas no articulares como las descritas por Hedrich et al14 y las infecciones subclínicas como las demostradas por Stirling et al quien encontró hasta un 53% de gérmenes anaeróbicos de baja virulencia en materiales discales obtenidos bajo estrictas condiciones estériles en cirugía15.
La Institución es un centro de trauma de primer nivel lo cual explica que la mayoría de los pacientes tengan dolor secundario a trauma por accidentes de tránsito (36.4%) y de origen laboral (11.7%), en estos pacientes las microfracturas y contusiones óseas pueden estar presentes que a su vez se reflejan en captación de los cuerpos vertebrales.
Hay un desacuerdo entre la asociación internacional del estudio del dolor (IASP) y la Sociedad Internacional de bloqueos de columna (ISIS)7 con respecto a los algoritmos de manejos adoptados, la IASP considera la causa más común es la enfermedad facetaria en el dolor de espalda y como primera medida se usan los bloqueos diagnósticos, ISIS considera que la causa más común es la enfermedad degenerativa del disco y la enfermedad facetaria es considerada la menos común, esta discordancia en los abordajes no permite un consenso el cual los médicos puedan usar para tratar sus pacientes con dolor de espalda16.
En este respecto en nuestro estudio teníamos la sospecha de enfermedad discal degenerativa como causa del dolor en el 7,8% y en nuestro estudio solo encontramos evidencia gammagráfica de dolor discógeno en el 1,3% del total de los pacientes, interesantemente sugiriendo en nuestra población una baja incidencia de dolor discógeno lo cual estaría más acorde con la IASP que sugiere que el dolor discógeno no es la causa más común epidemiológicamente hablando de dolor axial.
Utilizando el diagnóstico clínico previo a la realización del SPECT y comparándolo con la estructura que marcó en el SPECT, quisimos establecer una relación de concordancia diagnóstico clínico previo – diagnostico final por SPECT expresado en forma de porcentaje fue en 33 casos para el (42.85%).
Quisimos evaluar el uso crónico de esteroides orales como bandera roja, pero en el total de pacientes no se logró encontrar una sola vez el antecedente, pero si se encontró que el antecedente de trauma y de neoplasia primaria son importantes en el momento de abordar los pacientes17.
Con respecto a los tratamientos ordenados luego del resultado del SPECT 90% son de carácter conservador confirmado esto que el tratamiento intervencionista del dolor raquídeo axial sigue siendo un último recurso en el arsenal terapéutico18–20. Otro hallazgo interesante de nuestro estudio es que ninguno de los pacientes evaluados, con antecedente de cirugía de columna previo fue positivo al SPECT, posiblemente debido a que sus síntomas correspondían más a causas neurógenas que a motivos osteoarticulares.
Las limitantes de este estudio son la baja cantidad de pacientes identificados con los criterios de inclusión teniendo en cuenta el diseño del estudio, muchos de los pacientes a los que se les envió el SPECT no se les realizó tal y otros, aunque se les realizó, no volvieron a la consulta y esto es un factor a considerar en la pérdida de pacientes en el seguimiento del presente estudio.
Este estudio sienta un precedente que puede ser útil en el futuro desarrollo de más estudios, así como en la creación de guías locales de enfoque del paciente con dolor raquídeo de tipo axial.
La mayoría de las gammagrafías con captación fueron en los cuerpos vertebrales, en el contexto de nuestro hospital como centro de trauma y que muchos de los pacientes tenían dolor secundario a accidentes de tránsito o accidentes laborales, se correlacionan con microfracturas o contusiones óseas.
La gammagrafía con SPECT sigue siendo una prueba funcional que nos puede ayudar en el diagnóstico, pronóstico y enfoque terapéutico de los pacientes con dolor raquídeo axial en sus diferentes estadios.
Conflicto de interesLos autores declaran no tener conflicto de interés.