Se describe la experiencia del uso del kit CTP complementario para la prevención de la infección en artroplastia de cadera y rodilla.
Materiales y métodosInvestigación descriptiva y retrospectiva del tipo serie de casos. Analizamos los resultados obtenidos en pacientes intervenidos por artroplastia de cadera o rodilla en el Hospital Militar Central desde el 1 de julio de 2015 hasta el 31 de enero de 2016, en los cuales se utilizó el kit CTP complementario para la prevención de la infección.
ResultadosSe evaluó a 22 pacientes. La media de edad fue 61,5 años. Se realizaron 20 reemplazos de cadera y 2 reemplazos de rodilla. La media de la estancia hospitalaria fue 3,9 días; el sangrado promedio, 106ml. Tres pacientes presentaron desprendimiento del apósito antes de la indicación de retiro (2, 2 y 9 días posquirúrgicos). En estos, además, hubo pérdida de la adhesión del sistema de cierre cutáneo atraumático a los 2, 8 y 9 días; estos pacientes fueron manejados por afrontamiento con Micropore® hasta la cicatrización (20, 23 y 30 días). La satisfacción con el resultado de cicatrización fue mucho mejor o mejor de lo esperado en 18 pacientes y mucho peor de lo esperado en 3 pacientes. No se presentaron infecciones, hematomas ni otras complicaciones.
DiscusiónEl uso del kit en esta serie mostró poco sangrado, ausencia de secreción o infección, con una excelente satisfacción en la mayoría de pacientes. Este kit es una buena estrategia para ayudar a minimizar los riesgos asociados con la artroplastia de cadera y rodilla, y aumentar la satisfacción con el resultado de los pacientes.
Nivel de evidencia clínica. Nivel IV.
A description is presented of experience with use of the complementary prevention of infection (CTP) kit in hip and knee replacement surgery.
Materials and methods. Descriptive, retrospective, case series, study to analyse the results obtained in patients undergoing primary hip or knee replacement in the Central Military Hospital during the period between 1 July 2015 and 31 January, in which it was used the CTP kit for prevention of infection was used.
ResultsA total of 22 patients were evaluated. The mean age was 61.5 years, with 20 hip replacements and 2 knee replacements performed. The mean hospital stay was 3.9 days, the mean blood loss was 106 cc. Three patients had loosening of the dressing before the removal indication (2, 2, and 9 days post-surgery), as well as a loss of adhesion of the atraumatic skin closure system at 2, 8, and 9 days. These patients were managed by managing with Micropore® to healing (20, 23, and 30 days). Satisfaction with the result of healing was much better or better than expected in 18 patients, and much worse than expected in 3 patients. There were no infections, haematomas, or other complications.
DiscussionThe use of the kit in this series showed little bleeding, no discharge, or infection, and excellent satisfaction in most patients. This kit is a good strategy to help minimise the risks associated with hip and knee arthroplasty, and to increase satisfaction with the outcome of patients.
Evidence level. IV.
La artroplastia de cadera y rodilla es un procedimiento establecido y cada vez más utilizado como tratamiento de la artrosis de origen primario o secundario. Se prevé un aumento aproximado del 300% en el número de procedimientos practicados, con lo cual de manera indirecta se espera un aumento en la incidencia de complicaciones asociadas con estas intervenciones, entre las cuales se encuentran el sangrado y/o hematoma, la infección, problemas cutáneos, dehiscencias de sutura y alteración en la cicatrización; aparece así el interés y preocupación del cirujano en mejorar la hemostasia (control local de hematomas y sangrado), mejorar el método de cierre cutáneo y de cubrimiento de la herida (sistemas de cierre atraumático, apósitos absorbentes y polifuncionales y protectores cutáneos) como herramientas para disminuir las complicaciones mencionadas y conseguir un mejor resultado y satisfacción de los pacientes.
Nuestra investigación se centró en describir la experiencia utilizando un kit compuesto de un hemostático tópico en polvo (Ca Powder®; fig. 1), una película de protección cutánea no irritante (Cavilon®), un sistema de cierre cutáneo atraumático (ZipLine™ Surgical Skin Closure, ZipLine Medical, Inc. Campbell, CA, Estados Unidos; fig. 2) y un apósito antimicrobiano estéril poli funcional (PolyMem®; fig. 3) en los pacientes llevados a artroplastia primara de cadera y de rodilla en el Hospital Militar Central (Homic); creemos que el uso de este kit beneficia a los pacientes al disminuir la probabilidad de que presente algunas de las complicaciones conocidas y asociadas con estas intervenciones, como sangrado, infección o complicaciones de la herida. El objetivo de la investigación es describir los resultados obtenidos en los pacientes en que se utilizó este kit en aspectos como sangrado, incidencia de infección, incidencia de complicaciones de la herida y satisfacción de los pacientes, entre otras.
Se realizó una investigación observacional, descriptiva y retrospectiva, del tipo serie de casos; fue aprobada por el comité de ética en investigación del Homic.
El estudio fue considerado sin riesgo para los pacientes y aprobado por el comité de ética institucional con lo que así se cumplía con lo establecido en la Resolución 8430 de 1993 del Ministerio de Salud de la República de Colombia en lo referente a las normas técnicas y administrativas para la investigación en Salud en Colombia.
Para el reemplazo de cadera se utilizó el abordaje anterolateral indirecto modificado, descrito previamente por uno de los autores (WRAA). Se aplicaron tres capas de cierre por planos: el primer plano para el colgajo del tendón del glúteo menor, el segundo plano para la fascia lata y el tercer plano de tejido graso subcutáneo. Estos se suturaron con hilo absorbible de poliglactina, en técnica continua. Sobre el plano muscular y fasciograso se aplicó; para el cierre cutáneo se aplicó una capa de protector cutáneo y posteriormente se utilizó el sistema de cierre cutáneo atraumático y se cubrió, previa aplicación de una nueva capa de protector cutáneo con el apósito polifuncional.
Para el remplazo de rodilla se utilizó torniquete neumático elevado durante el procedimiento, se realizó abordaje universal de rodilla, artrología parapatelar medial, se realizó hemostasia posliberación del torniquete, con aplicación del hemostático tópico localmente, sutura profunda con cierre del mecanismo extensor con sutura absorbible de poliglactina y cierre de plano graso con sutura de poliglactina. Para el cierre cutáneo se aplicó una capa de protector cutáneo y posteriormente se utilizó el sistema de cierre cutáneo atraumático y se cubrió, previa aplicación del protector cutáneo con el apósito polifuncional.
A todos los pacientes se les colocó un sistema de drenaje cerrado, el cual se retiró por lo general en las 24 horas posteriores al procedimiento quirúrgico. Se realizó profilaxis antibiótica perioperatoria y se continuó durante 24 horas, además de tromboprofilaxis subcutánea con heparina fraccionada una vez al día, que se inició 12 horas después de la intervención quirúrgica. Se les realizó fisioterapia desde el siguiente día posquirúrgico.
Se revisó el historial clínico para obtener los datos referentes a:
- –
Estancia hospitalaria (sangrado, drenaje, infección temprana y dehiscencia) y datos del desprendimiento del apósito polifuncional o el sistema de cierre cutáneo atraumático.
- –
Primer control ambulatorio postoperatorio a los 8 días y a los 14 días del acto quirúrgico (datos de infección local de herida quirúrgica, como eritema o calor local), signos de dehiscencia de la herida quirúrgica, drenaje por la herida e indicación de retiro del sistema de cierre cutáneo.
- –
A las 8 semanas del postoperatorio, donde habitualmente se utiliza una escala de Likert para hallar la satisfacción global con la herida quirúrgica, donde 5 es mucho mejor de lo esperado, 4 mejor de lo esperado, 3 como esperado, 2 peor de lo esperado y 1 mucho peor de lo esperado.
Los datos que no se encontraron consignados en la historia clínica se obtuvieron tras contactar con el paciente por vía telefónica.
Población, muestra y lugarSe analizó a todos los pacientes intervenidos por cirugía de reemplazo total de cadera (RTC) o rodilla (RTR), en los cuales se utilizó el kit complementario para prevención de la infección, operados entre el 1 de julio de 2015 y el 31 de enero de 2016 en el Homic, que cumplieron los criterios de inclusión.
Criterios de inclusión y exclusiónPacientes mayores de 18 años, de ambos sexos, intervenidos de un RTC O RTR primario como tratamiento de artrosis de cualquier etiología, en los cuales se hubiera utilizado el kit complementario para prevención de la infección, que aceptaron participar en el estudio. Se excluyeron los menores de 18 años, los casos de revisión y los pacientes con condiciones anómalas en la piel del lecho quirúrgico (psoriasis, eccema, dermatitis, historia de formación de queloides o cicatrices previas) y alergias conocidas a adhesivos cutáneos.
Métodos estadísticosCon los datos recolectados se realizó una base de datos. Estos datos se analizaron y se procesaron en el software epinfo. Se utilizó estadística descriptiva. Para las variables de medición numérica se determinaron promedios, desviación estándar, valor mínimo y valor máximo. Las variables cualitativas se determinaron en frecuencias y porcentajes.
ResultadosSe evaluó a 22 pacientes, 16 mujeres y 6 hombres (tabla 1). La media de edad fue 61,5 años (DE: 17; 19-86). Se realizaron 20 reemplazos de cadera (10 derechos y 10 izquierdos) y 2 reemplazos de rodilla (ambos derechos). El diagnóstico que llevó a la intervención quirúrgica fue coxartrosis primaria en 15 casos, displasia del desarrollo de la cadera en 4 casos, artritis reumatoide en 1 caso y gonartrosis primaria en los 2 restantes. La estancia hospitalaria promedio fue 3,9 días (DE: 2,9; 3-11) con una moda de 3 días. Las comorbilidades asociadas fueron hipertensión arterial en 8 pacientes y en uno de estos, además, diabetes mellitus. El sangrado promedio fue 106,9 ml (DE: 79,32; 40-330).
Resultados
| Característica | n |
|---|---|
| Total de pacientes | 22 |
| Sexo | |
| Masculino | 6 |
| Femenino | 16 |
| Cirugía | |
| Reemplazo de cadera | 20 |
| Reemplazo de rodilla | 2 |
| Diagnóstico | |
| Gonartrosis primaria | 2 |
| Coxartrosis primaria | 15 |
| Artritis reumatoide | 1 |
| Displasia de cadera | 4 |
| Promedio | |
| Estancia hospitalaria (días) | 3,9 |
| Sangrado (ml) | 106,9 |
| Retiro del apósito y sistema de cierre (días) | 18 |
| Dolor EVA | 1 |
| n | |
| Complicaciones | |
| Desprendimiento del apósito | 3 |
| Infección | 0 |
| Drenaje persistente | 0 |
| Hematoma | 0 |
| Otras complicaciones | 0 |
EVA, escala visual analógica para valorar la intensidad del dolor.
El retiro del apósito polifuncional y del sistema de cierre cutáneo atraumático se realizó, por término medio, a los 18 días (15-29). Se evaluó el dolor secundario al retiro y presentó un promedio de 1 en la escala visual analógica (rango de 0 a 10) con una moda de 0.
Tres pacientes presentaron desprendimiento del apósito polifuncional antes de la indicación de retiro. Sucedió a los 2, 2 y 9 días posquirúrgicos, respectivamente. En estos mismos pacientes hubo pérdida de la adhesión del sistema de cierre cutáneo atraumático a los 2, 8 y 9 días, respectivamente; a uno de estos pacientes se le retiró el apósito polifuncional y el sistema de cierre cutáneo atraumático por desconocimiento del personal de enfermería a los 2 días de la intervención quirúrgica. Los 3 pacientes fueron manejados por afrontamiento con cinta médica de papel hasta la cicatrización a los 20, 23 y 30 días posquirúrgicos.
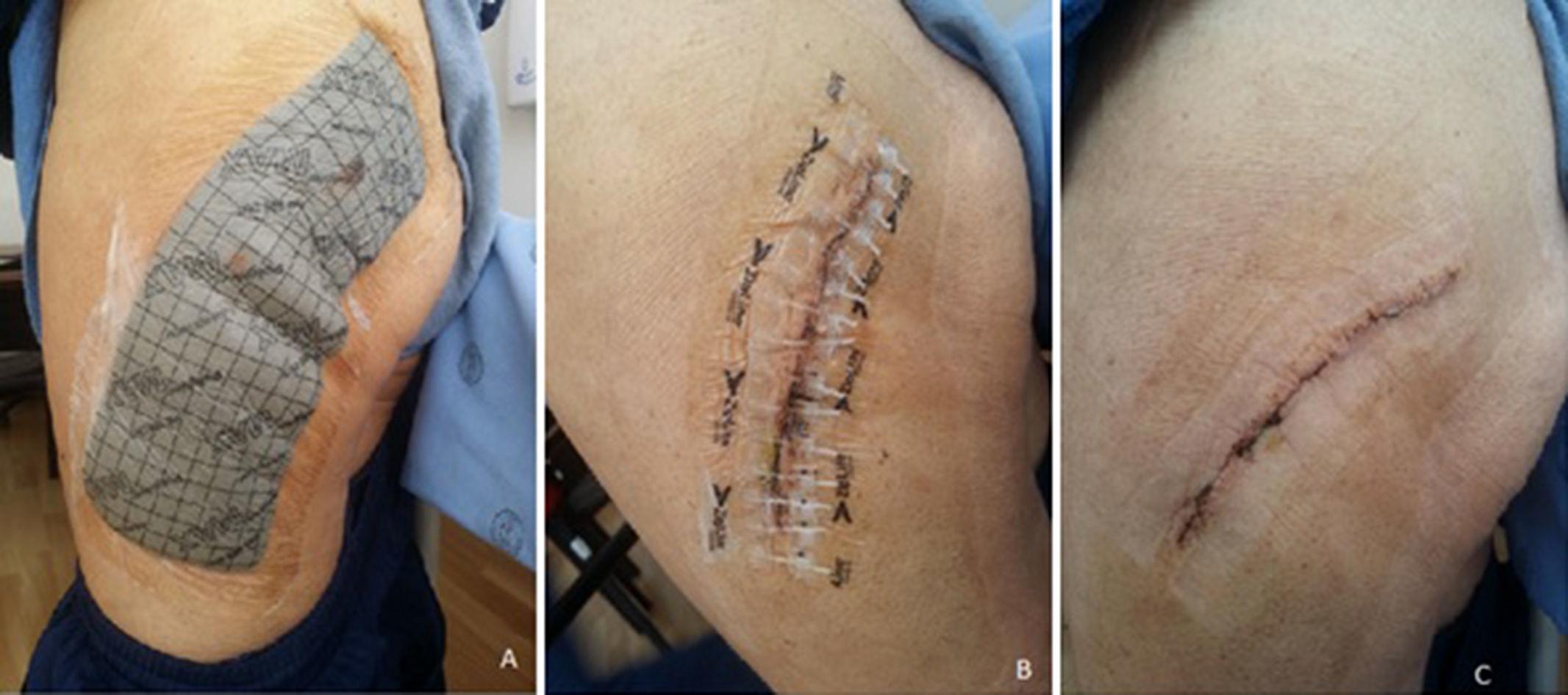
La satisfacción con el resultado de cicatrización fue de mucho mejor o mejor de lo esperado en 18 pacientes. En un paciente fue como lo esperaba y 3 pacientes presentaron resultados mucho peor de lo esperado (estos pacientes fueron los que presentaron desprendimiento del sistema de cierre atraumático; fig. 4).
No hubo infecciones, secreción, hematoma ni otras complicaciones.
DiscusiónLa artroplastia de cadera y rodilla es un procedimiento conocido y altamente efectivo para el tratamiento del dolor y artritis/artrosis de origen primario o secundario. La tendencia mundial es al incremento en la realización de este procedimiento1. Con el aumento en el número de procedimientos, inevitablemente aumentará la incidencia de complicaciones asociadas con estas intervenciones, entre las cuales encontramos el sangrado/hematoma, la infección del lecho operatorio, problemas cutáneos como dehiscencias de sutura, alteración en la cicatrización y pobre resultado estético; estos problemas requieren extensión o cambios en los tratamientos, mayores estancias hospitalarias o readmisiones, se enfrentan a la insatisfacción de los pacientes e incluso pueden llevar a la muerte y adicionalmente se asocian con sobrecostos para los sistemas sanitarios e instituciones hospitalarias2.
Existen factores de riesgo no modificables asociados con resultados quirúrgicos deficientes, como la edad, comorbilidades y el tipo de cirugía. Sin embargo, también existen otros factores potencialmente modificables (como la cantidad de sangrado y, en general, el cuidado de la herida), que están asociados con resultados posquirúrgicos deficientes. A la luz de estas consideraciones, emerge el interés y preocupación del cirujano en mejorar la hemostasia (control local de hematomas y sangrado), mejorar el método de cierre cutáneo y de cubrimiento de la herida (protectores cutáneos y apósitos absorbentes y polifuncionales) como herramientas para disminuir las complicaciones mencionadas y conseguir un mejor resultado y la satisfacción de los pacientes.
Control del sangradoEn el acto quirúrgico se vuelve indispensable la hemostasia como medio para evitar complicaciones, como la hipotensión, el shock o compromiso hemodinámico y los hematomas. Estos últimos son una complicación seria después de la artroplastia electiva y se asocian con incremento del riesgo de infección periprotésica. Otros problemas asociados con un control deficiente del sangrado son aumento del dolor, necesidad de transfusión (con los riesgos propios que esta entraña, como trasmisión de enfermedades, reacciones adversas a esta y asociación con mayor índice de infección) y complicaciones de la herida. De esta manera se vuelve necesario el control del sangrado como estrategia preventiva de complicaciones. Entre las estrategias para el control del sangrado encontramos la presión manual, cauterización, aplicación de derivados sanguíneos y administración sistémica y tópica de productos procoagulantes3–7.
Los agentes tópicos pueden ser efectivos para ayudar a la hemostasia cuando el sangrado no es controlable con presión manual, ligadura de vasos o cauterización. Dentro de esta línea contamos con la celulosa oxidada (fig. 1), la cual puede ser aplicada en forma de mallas o polvo sobre el área de sangrado. Se desconoce el mecanismo de acción exacto, pero se cree que el coágulo se produce por activación por contacto. Esto crea un ambiente de pH bajo y lisis de los glóbulos rojos con la subsiguiente oxidación de la hemoglobina, lo cual produce la clásica coloración oscura después de su contacto con la sangre. Generalmente se usa en neurocirugía o cirugía general para lograr coagulación en sitios anatómicos donde es difícil lograrlo con otros métodos tradicionales, como cerebro, pulmón, hígado y bazo. En nuestro estudio utilizamos la aplicación tópica de celulosa oxidada en polvo para el control del sangrado capilar residual y muscular no manejable por cauterización del lecho quirúrgico (fig. 1), logramos obtener escasos promedios de sangrado (106 ml) y no se presentó ningún hematoma.
Aunque la celulosa oxidada se disuelve en 2 semanas en modelos animales, con desaparición completa en 6 semanas y en algunos casos, si bien el material desaparece, sus residuos pueden tardar más tiempo, en nuestro estudio no se presentó ninguna reacción a cuerpo extraño, granulomas o drenaje persistente.
La celulosa oxidada, además, tiene acción adicional potente y claramente definida frente a una amplia variedad de patógenos in vivo e in vitro, y protege así de la infección. En nuestro estudio, no se presentó ningún caso de infección.
Protección cutáneaLa piel es una de las barreras más importantes de protección frente a los organismos patógenos. Su manejo y cuidado es esencial en la prevención de complicaciones posquirúrgicas. El mantenimiento de una piel saludable depende de muchos factores, como la humedad, el estado nutricional y las fuerzas mecánicas; una barrera de tipo película puede prevenir, proteger y ayudar a tratar las lesiones cutáneas o las heridas quirúrgicas.
En nuestro estudio usamos una barrera protectora de tipo película. Esta es altamente afín a la epidermis y tiene 4 componentes esenciales:
- –
Terpolímero de acrilato: componente principal; material formador de película.
- –
Polifenilmetilsiloxano: plastificante.
- –
Hexametidisiloxano e issooctano: solvente de base de silicona no irritante y de rápida evaporación.
Está libre de componentes activos citotóxicos, por lo cual no interfiere en la cicatrización y la bibliografía muestra que disminuye el enrojecimiento, protege contra la humedad, previene la maceración, excoriaciones de piel y heridas quirúrgicas, y mejora la adhesión de otros dispositivos médicos y previene del hecho que estos adhesivos generen lesiones cutáneas, no se desprende con exudados y líquidos adicionales, por lo cual se considera un excelente sellante y protector cutáneo. Además, ayuda en el control del dolor y en la comodidad del paciente8–10. Nuestros resultados son acordes a lo reportado en la bibliografía.
Cierre cutáneo atraumáticoEl adecuado cierre de la herida quirúrgica permite una efectiva y segura curación de la herida con un buen resultado estético. El cierre cutáneo inadecuado o con retraso es un factor de riesgo reconocido de infecciones superficiales y profundas del lecho operatorio11.
Existen numerosas alternativas para el cierre de heridas como suturas, grapas y adhesivos tisulares, y cintas adhesivas. Cada una posee ventajas e inconvenientes12. Las suturas consumen tiempo y requieren habilidad quirúrgica y entrenamiento para su correcta utilización; además, producen molestias y dolor cuando se retiran. Las grapas son más rápidas en el cierre, pero son costosas y hay reportes que indican resultados cosméticos deficientes, altas tasas de insatisfacción por parte de los pacientes, dolor significativo con su retiro y aumento en las tasas de infección (aunque en este último aspecto la bibliografía es contradictoria)13,14. Los adhesivos tisulares se han utilizado para el cierre de heridas pequeñas y de baja tensión con buenos resultados15, pero existen reportes que indican malos resultados y aumento del exudado específicamente en la cirugía de reemplazo articular de cadera y rodilla, y altas tasas de desprendimiento.
Existen innovaciones en los sistemas de cierre cutáneo, como los sistemas de tipo «cierre». Estos representan un sistema de cierre cutáneo atraumático y no invasivo16. El sistema utilizado en este estudio es un dispositivo estéril de un solo uso con dos cintas autoadhesivas de hidrocoloides, sensible a la presión, unidas con broches individuales autobloqueantes (fig. 2). Este incrementa la fuerza tensil de la herida más rápido que las suturas, permite una distribución uniforme de la fuerza de cierre y que las fibras de colágeno inmaduras se organicen y se orienten rápidamente, cruzando los bordes de la herida e incrementando la resistencia a la tensión de esta.
Este sistema para el cierre de piel exógena garantiza un proceso de cicatrización estable, sin disturbios externos, evita la necrosis tisular asociada con el traumatismo de otras técnicas, evita las marcas de agujas y las cicatrices de las suturas, mejora los resultados estéticos, reduce el tiempo de cierre y potencialmente, el riesgo de infección y de formación de queloides. Su aplicación es fácil y rápida si se la compara con suturas y grapas, y no requiere ningún entrenamiento avanzado para su uso correcto. Disminuye el riesgo de accidentes biológicos por punciones por agujas. Su remoción es similar al retiro de cualquier cinta adhesiva de uso médico. Los pacientes no presentan dolor o molestias, o son mínimas y muestran gran satisfacción con los resultados y con su uso17. Nuestro estudio encontró resultados similares a los expuestos en la bibliografía, promedio de 1 en la escala visual analógica (EVA) para valorar la intensidad del dolor al retiro, un grado de satisfacción muy alto respecto a la cicatrización por parte del paciente. Aunque hubo pérdida de la adhesión en 3 pacientes, estos se manejaron con curaciones simples y afrontamiento sin presentar infección ni ninguna complicación mayor (fig. 5).
La bibliografía muestra que este tipo de sistema de cierre está asociado con un mínimo sobrecosto económico. Sus potenciales beneficios (incluyendo el potencial de disminuir la infección del lecho operatorio y secundariamente disminuyendo costos globales) lo convierten en una atractiva opción para el cierre cutáneo de pacientes con riesgo de complicaciones cutáneas o del cierre de heridas, como son los pacientes con insuficiencia cardíaca, enfermedad renal, cáncer, diabetes, inmunodeficiencia, consumidores de esteroides, alto riesgo de sangrado y procedimientos largos y complejos, como la cirugía de reemplazo articular.
Cubrimiento de la heridaEl manejo de la herida es una parte muy importante de la prevención de las complicaciones después de los reemplazos articulares. La aplicación de un apósito forma parte del adecuado manejo de la herida18.
El cubrimiento de la herida contribuye a la curación y actúa como una barrera física a las bacterias (reduce su migración a la herida), pues inmoviliza o feruliza la herida, a la vez que ofrece protección mecánica y protege el tejido en formación; ayuda con la hemostasia, reduce el espacio muerto, absorbe el exudado y reduce al mínimo el dolor19,20.
Un apósito ideal debe proteger la herida de bacterias y de cuerpos extraños, absorber el exudado excesivo de la herida y evitar la pérdida de líquidos, pero a la vez crear un ambiente tibio y húmedo (el exudado contiene células y factores de crecimiento, y brinda humedad que maximiza la epitelización y protege las terminales nerviosas de la sequedad excesiva con el consiguiente alivio del dolor y cicatrización adecuada; sin embargo, su exceso puede producir maceración y vesículas perilesionales), dar compresión para minimizar el edema y obliterar el espacio muerto, ser adherente lo suficiente para permanecer in situ, pero que no cause rotura de la herida o abrasiones cutáneas al retirarlo y ser trasparente, atractivo estéticamente y rentable21.
Se ha demostrado que el uso de apósitos oclusivos en las heridas aumenta la velocidad de reepitelización y subsiguientemente la síntesis de colágeno al compararla con las heridas abiertas. Este tipo de apósitos crea a nivel celular un medio ambiente hipóxico en que los fibroblastos proliferan y la angiogénesis ocurre más rápidamente. Además, el medio hipóxico enlentece el crecimiento de los patógenos saprofitos. Esto puede derivar en menores tasas de infección de las heridas cubiertas con apósitos oclusivos respecto a las heridas cubiertas con apósitos no oclusivos (2,6 frente a 7,1). En nuestro estudio, no se presentó ninguna infección.
En este estudio, no hubo necesidad de hacer recambio del apósito de cubrimiento. Esto es importante en la prevención de complicaciones ya que con cada cambio de apósitos hay un riesgo potencial de introducir patógenos en la herida o que se contamine por patógenos del aire. Además, el cambio de apósito se asocia con una caída de la temperatura a nivel local, lo que disminuye la actividad mitótica y de los leucocitos, que son necesarios para la curación y se necesitan de 3 a 4 horas para que la actividad celular se reinicie después de un cambio de apósito.
Existen apósitos con función antimicrobiana, pero hay bibliografía a favor y en contra de que estos puedan disminuir el riesgo de infección. El apósito que se usó en este estudio tiene iones de plata como otra estrategia para el control de la infección y, aunque en nuestro estudio no se presentó ningún caso de esta, la bibliografía que avala este efecto no es uniforme ya que hay estudios que muestran actividad antimicrobiana contra enterococos y estafilococos, y disminución de infecciones como mediastinitis postoperatoria22, y otros como una revisión de Cochrane, que no logró demostrar una diferencia en el tiempo de curación o en la tasa de infección entre apósitos con plata o sin esta.
El apósito polifuncional que usamos en este estudio contiene concentraciones óptimas de un surfactante y glicerina más un almidón bloqueado superabsorbente dentro de un sustrato de poliuretano. Estos ingredientes trabajan sinérgicamente para reclutar nutrientes frescos a la herida mientras elimina líquidos lesivos de esta y mantiene un equilibrio ideal de humedad y un proceso de curación dinámico. El surfactante rompe los enlaces que permiten la adhesión de los tejidos desvitalizados o del apósito al lecho de la herida, de tal manera que evita la necesidad de desbridamiento manual y facilita el retiro indoloro (fig. 3). Tiene una película delgada semipermeable trasparente en su respaldo que brinda una barrera a los líquidos y permite el intercambio gaseoso de oxígeno y CO2, y mantiene una tasa de trasmisión de vapor húmedo ideal para optimizar así el equilibrio de humedad y estimular la cicatrización adecuada. La película trasparente permite visualizar la herida y el apósito para determinar si requiere un cambio o verificar la herida. Es lo suficientemente adhesiva para permanecer in situ durante varios días (evitando los problemas asociados con los cambios repetitivos), pero permite el fácil e indoloro retiro. Dentro de sus funciones tiene actividad analgésica y desinflamatoria comprobada. El apósito, además, tiene iones de plata que se mantienen dentro del apósito y generan una acción antimicrobiana efectiva sin la toxicidad asociada a la plata libre23. En este estudio encontramos resultados que concuerdan con lo descrito por la bibliografía, con un promedio de retiro de 18 días, sin requerir cambio hasta ese momento, control del exudado y sangrado de la herida, mínimo o nulo dolor al retiro de este con EVA de 1 por término medio. No se presentó ninguna infección y la satisfacción con la cicatrización fue muy alta.
En cuanto a la pregunta de rentabilidad, la bibliografía indica que los costos directos asociados con un apósito dependen básicamente de dos factores: su costo y el número de cambios requeridos. Sin embargo, el ahorro financiero global que puede generar depende de varios factores, como pocas complicaciones posquirúrgicas relacionadas con la herida, menor número de infecciones del lecho operatorio y de estancia hospitalaria, reducción del número de cambios de apósitos y menos cuidados de enfermería, así que, aun cuando este apósito pueda ser más costoso por unidad, su ahorro global puede ser mayor al compararlo con los sistemas tradicionales24.
En nuestra serie de pacientes manejados con el kit complementario para la prevención de la infección se encontró poco sangrado, incidencia nula de hematoma, secreción, infección y otras complicación mayores; además, observamos un escaso dolor asociado con el retiro de este y una elevada satisfacción en la mayoría de pacientes Estos datos sugieren que el uso del kit complementario para la prevención de la infección puede ayudar a una rápida y adecuada cicatrización, a disminuir el riesgo de complicaciones de la herida y a la prevención de las infecciones del lecho operatorio. Esto se puede traducir en menores tiempos de estancia hospitalaria, menores costos secundarios a reintervenciones y tratamientos complementarios de las complicaciones. Además, genera un alto nivel de satisfacción para los pacientes y parece que mejora los resultados de estos. Este kit es una alternativa y una buena estrategia para ayudar a minimizar los riesgos asociados con la artroplastia de cadera y rodilla, y aumentar la satisfacción con el resultado de los pacientes, y recomendamos que esta sea una opción para el manejo de los pacientes llevados a artroplastia de rodilla y cadera en el Homic y en otras instituciones.
Además, los datos sugieren que se pueda recomendar el uso del kit en pacientes con alto riesgo de complicaciones cutáneas o del cierre de heridas. Estos son pacientes con comorbilidades como insuficiencia cardíaca, enfermedad renal, cáncer, diabetes, inmunodeficiencia o consumidores de esteroides, o pacientes con alto riesgo de sangrado o con procedimientos largos y complejos, como la cirugía de reemplazo articular.
La rentabilidad del kit debe ser evaluada no únicamente por el costo económico directo, sino que también deben tenerse en cuenta los potenciales ahorros derivados de la prevención de complicaciones. Se debe realizar un estudio específico de rentabilidad para obtener una conclusión acerca de este aspecto.
Se deben realizar estudios prospectivos, con mayor número de participantes y comparativos para obtener una evidencia más contundente e importante que avale el uso habitual de este kit en la cirugía de reemplazos articulares y aun en todo tipo de cirugía.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Financiación y conflicto de interesesLas cirugías fueron realizadas dentro de las instalaciones del Homic, fueron cubiertas por el plan de salud de cada individuo intervenido según su plan de beneficios y no generaron gastos adicionales. Los insumos médicos especializados kit CTP complementario para la prevención de la infección utilizados en las intervenciones fueron donados por CTP Médica S.A. Los investigadores no recibieron ningún tipo de beneficio económico o salario, y no se lucraron de forma secundaria a esta investigación. Los costos económicos adicionales fueron asumidos completamente por los investigadores.
El Dr. William Rafael Arbeláez Arbeláez ha actuado como consultor de CTP Médica, comercializadora del kit CTP complementario para la prevención de la infección.