La incidencia de inestabilidad traumática del hombro es de 1,7% en la población general. La estructura ósea del hombro le confiere una inestabilidad inherente. Para la evaluación inicial debe aclararse la edad, la dominancia y la actividad del paciente, así como el número y la dirección de las luxaciones y las condiciones generales de los tejidos. Las radiografías iniciales son la anteroposterior y la proyección axilar o de Velpeau; en caso de lesión ósea se recomienda la proyección anteroposterior con rotación interna, de Stryker, o la axilar. La resonancia nuclear magnética (RMN) permite estudiar lesiones asociadas. Entre los múltiples tratamientos descritos, la reparación artroscópica tipo Bankart es la más usada. En el 90% de los casos de inestabilidad anterior recurrente del hombro se ha reportado un defecto glenoideo anterior, que requiere otros métodos de tratamiento como la transferencia de la coracoides, indicada también en caso de defecto óseo glenoideo y ruptura del subescapular. La técnica quirúrgica ha demostrado ser reproducible a través de los años, y el proceso de rehabilitación acelerado ha permitido el retorno deportivo temprano de los pacientes. Las complicaciones son casi todas secundarias a errores técnicos. Estudios recientes reportan un alto grado de satisfacción y solo el 1% de revisión; no obstante, se considera que no hay evidencia suficiente para considerarla superior a otras en caso de defecto óseo, a pesar de reportarse mejores resultados con la técnica de Bristow-Latarjet frente a otras técnicas con respecto a la valoración subjetiva de la movilidad, la estabilidad y pruebas funcionales subjetivas.
Nivel de evidenciaIV
The incidence of traumatic shoulder instability is 1.7% in the general population. The shoulder bone structure provides inherent instability to the joint. The surgeon must study the patient age, dominance and activity, as well as the number and direction of the dislocations, and finally the general conditions of the soft tissues. Initial radiographs include anteroposterior and axillary or Velpeau view, in case of bone injury an AP internal rotation and Stryker view or axillary view should be taken. Magnetic Resonance Imaging allows the study of associated soft tissue injuries. It has been described a number of surgical treatments for recurrent shoulder instability, nevertheless, arthroscopic Bankart repair is the most used. An anterior glenoid defect has been reported in 90% of cases with recurrent anterior shoulder instability. This kind of injuries might require other treatment methods such as transferring the coracoid process, which works by the so called triple lock concept. This surgery is also indicated in cases of glenoid bone defect and subscapularis rupture. The surgical technique has proved to be reproducible through the years and the rehabilitation process is rapid allowing an early return to sports. Complications are mostly secondary to technical mistakes. Recent studies report 96% of satisfaction with only 1% of patients requiring revision surgery. However, it is considered that there is insufficient evidence to consider Latarjet's technique a better technique, despite of better results reported when comparing subjective assessment of mobility, stability and so far by subjective functional tests.
Evidence levelIV
El tratamiento artroscópico con técnica de Bankart de la inestabilidad anterior de hombro con defecto óseo como un Hill-Sachs o una glenoides en forma de pera invertida aumenta el riesgo de recidiva; Burkhart y De Beer reportaron 4% de recurrencia sin defecto óseo y 67% con defecto óseo hasta 89% en atletas que practican deportes de contacto.
AnatomíaLa estructura ósea del hombro se compara con una bola de golf y el tee, solo la cuarta parte de la cabeza está en contacto con la glenoides. Esta geometría permite un gran arco de movimiento pero le confiere una inestabilidad inherente a la articulación.
La estabilidad del hombro depende de estabilizadores pasivos y activos1. Los estabilizadores pasivos comprenden el labrum glenoideo, la cápsula y sus engrosamientos ligamentarios, la arquitectura ósea y la presión negativa intraarticular. El labrum y los ligamentos juegan un papel crítico en la estabilidad: el labrum amplía y profundiza la cavidad glenoidea aumentando el área de contacto, además de servir de sitio de inserción para estructuras ligamentarias. Los ligamentos que intervienen en la estabilidad son los glenohumerales superior, medio e inferior, siendo este último el más importante estabilizador primario durante la abducción y rotación externa. El ligamento superior es estabilizador primario hacia posterior e inferior, mientras que el medio resiste la subluxación anterior en el rango medio del movimiento en abducción. Los estabilizadores activos son el manguito rotador, la porción larga del bíceps y los músculos escapulares, que en acción coordinada realizan compresión de la articulación.
La coracoides, de localización anterior y un poco por arriba en la escápula, a nivel del cuello y la glena, tiene una dirección inicial hacia arriba y hacia adelante, luego se acoda en una región conocida como la rodilla o el codo de la coracoides y se hace entonces horizontal y con dirección más lateral. Su tamaño tiende a ser mayor en el hombre que en la mujer2 llegando a medir 45,6±4,2mm. El ancho a nivel de la porción media de la coracoides es de 16,1±2,3mm y en la punta de 18,3±1,8mm. Presenta inserciones musculotendinosas y ligamentarias importantes: en su base se insertan los ligamentos coracoclaviculares; en la parte más medial, el ligamento conoides, y en su región más lateral, el ligamento trapezoide, que para la cirugía de Latarjet tiene más importancia ya que su huella llega a una zona más anterior a nivel del codo de la coracoides. Estos ligamentos deben respetarse con la cirugía para evitar inestabilizar la articulación acromioclavicular y determinan el punto máximo de transferencia ósea, es decir, hasta dónde se puede realizarse el corte. Estudios anatómicos como el de Dolan han demostrado que la distancia desde la punta de la coracoides hasta la parte más anterior del ligamento trapezoide es de aproximadamente 28,5±5,1mm. Hacia adelante, siguiendo la zona acodada en la región medial, se inserta el pectoral menor, en la región lateral el ligamento coracoacromial, con una inserción amplia y hacia el vértice del tendón conjunto del coracobraquial por dentro y de la porción corta del bíceps por fuera.
Inestabilidad del hombroLa incidencia de inestabilidad traumática del hombro es de 1,7% en la población general, siendo estas tasas mayores en hombres que realizan deportes de contacto y en soldados. En el 90% de los casos la inestabilidad es anterior3.
La causa más frecuente de luxación es la caída sobre la extremidad extendida con el hombro en abducción y rotación externa, posición en la cual el ligamento glenohumeral inferior es el principal restrictor. Si este se lesiona junto con el labrum anteroinferior se denomina lesión de Bankart, que puede ocurrir hasta en el 90% de las luxaciones traumáticas del hombro.
El hombro es la principal articulación que desarrolla una inestabilidad recurrente, la cual puede definirse como la luxación o subluxación repetida a nivel de la articulación glenohumeral sin aplicar fuerzas externas extraordinarias. Existen tres tipos de factores morfofisiológicos que actuando de forma combinada son responsables de la recurrencia4: el tipo de paciente y su actividad, la predisposición de los tejidos y las lesiones anatómicas originadas por la luxación inicial. En el 2007, Balg y Boileau5 identificaron como factores predisponentes de luxación la edad menor de 20 años, la laxitud ligamentaria, la pérdida ósea glenoidea superior al 15%, la perdida ósea humeral, el tipo de deporte y el retorno a una actividad deportiva de contacto. La tabla 1a muestra los distintos tipos de clasificación de la inestabilidad recurrente del hombro, que deben ser tomados en cuenta para definir el manejo.
Tipos de clasificación de la inestabilidad recurrente del hombro
| Tipos de clasificación | Características |
|---|---|
| Por la causa de origen | Trauma: Lesión de los estabilizadores pasivosFactores intrínsecos: Laxitud ligamentaria, alteración de la anatomía glenoidea o humeral |
| Por la dirección de la inestabilidad: | Anterior (95%)PosteriorInferiorBi o multidireccional (laxitud de los tejidos) |
| Por la reducibilidad: | Luxación reducida por el pacienteAyuda de un médico o persona entrenada |
| Por la discapacidad: | Luxación voluntaria sin incomodidadDolor con actividad del brazo sobre la cabeza y signos de aprehensiónGran incapacidad con luxación y subluxación |
Para realizar la historia clínica hay que recordar que el tratamiento depende de la edad, la dominancia y la actividad del paciente, del número y la dirección de las luxaciones y de las condiciones generales de los tejidos. Entender la fisiopatología y la etiología relacionadas a la inestabilidad glenohumeral ayuda a determinar el riesgo de recurrencia y a definir el manejo. Se debe indagar sobre tratamientos previos, periodos de inmovilización, cirugías, etc. También hay que definir la presencia de lesiones asociadas como déficit neurológico. Al realizar la historia clínica debe especificarse el estado funcional, base del seguimiento, además del estado mental y la presencia de alteraciones hereditarias, entre otros. Debe notarse en un paciente con inestabilidad si este puede luxar de forma voluntaria el hombro. La edad del paciente en el momento de la primera luxación es un factor pronóstico en cuanto a recurrencia, la cual es del 90% en pacientes menores de 20 años y solo del 10% en pacientes mayores de 40 años.
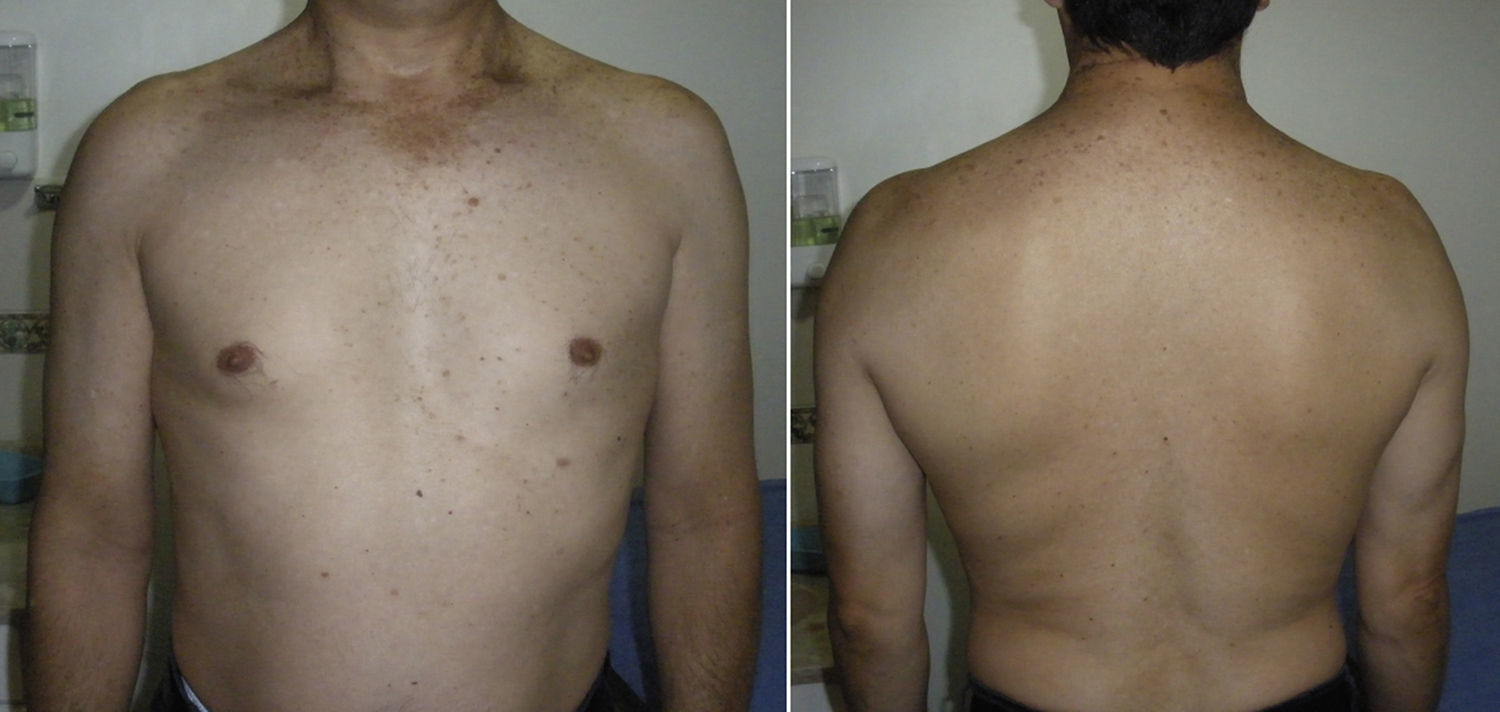
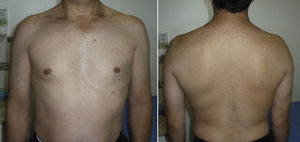
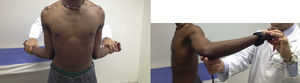
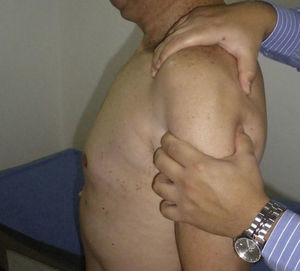
Examen físicoAmbos hombros deben ser examinados. A la inspección debe notarse el grado de atrofia muscular, las cicatrices quirúrgicas previas y la presencia de asimetría (fig. 1). Las zonas de dolor anterior, posterior o de otras articulaciones de la cintura escapular deben ser identificadas a la palpación.
La movilidad debe evaluarse siempre de forma comparativa tanto pasiva como activamente. Deben valorarse signos de hiperelasticidad de otras articulaciones, principalmente codos y manos, que se relacionan con falla de la cirugía y recurrencia de la inestabilidad (fig. 2).
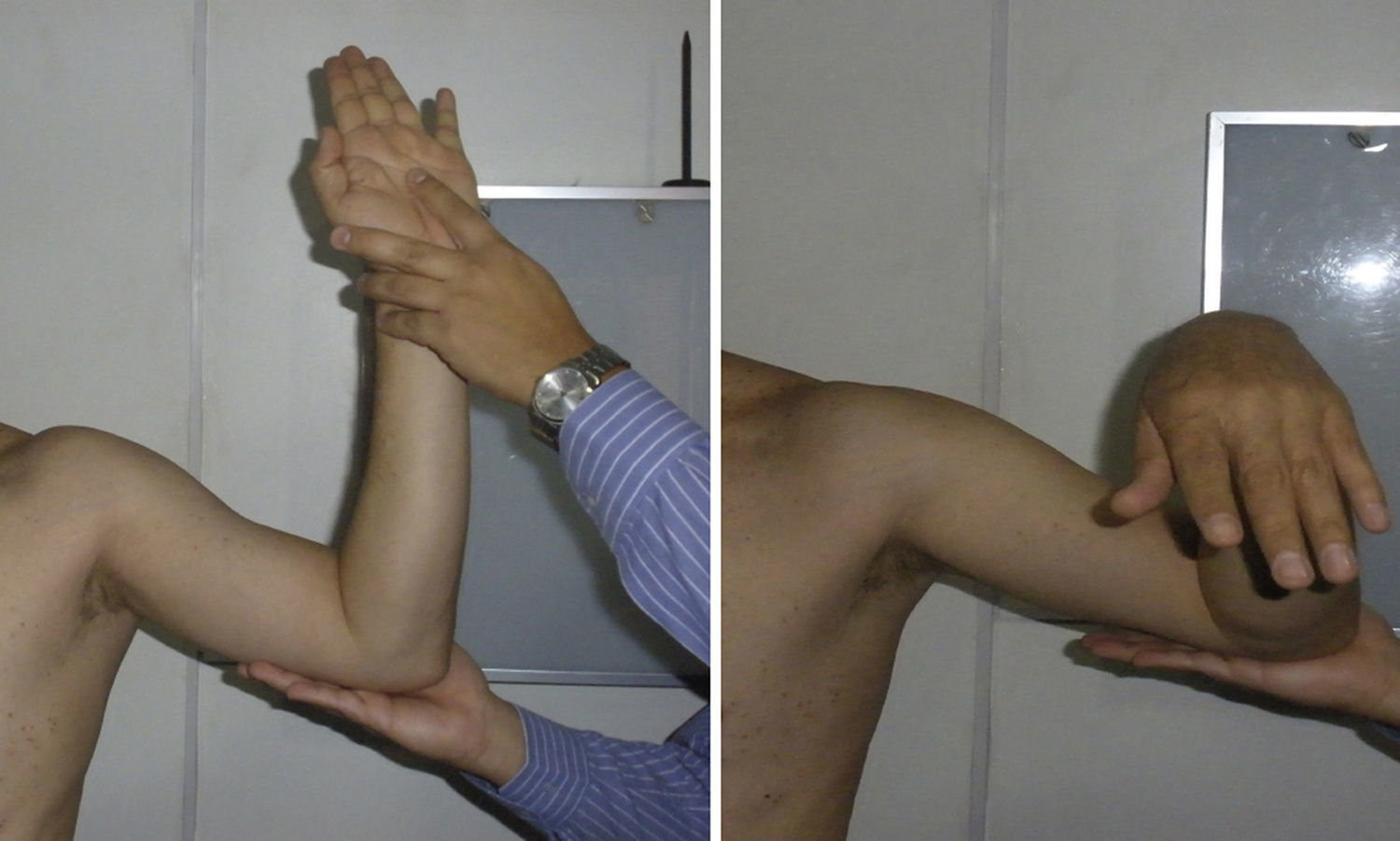
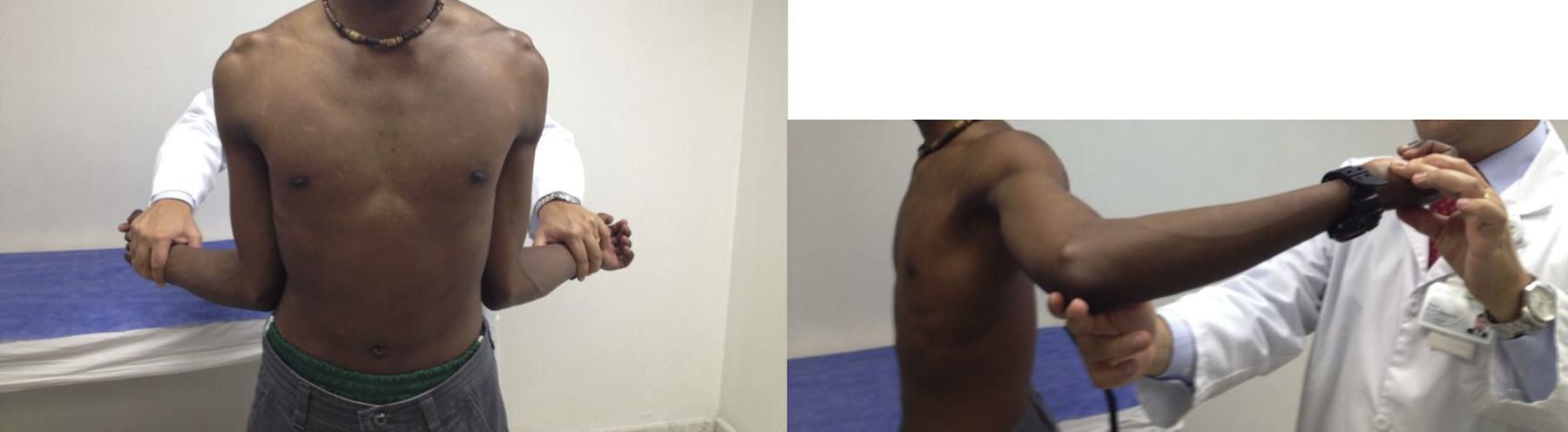
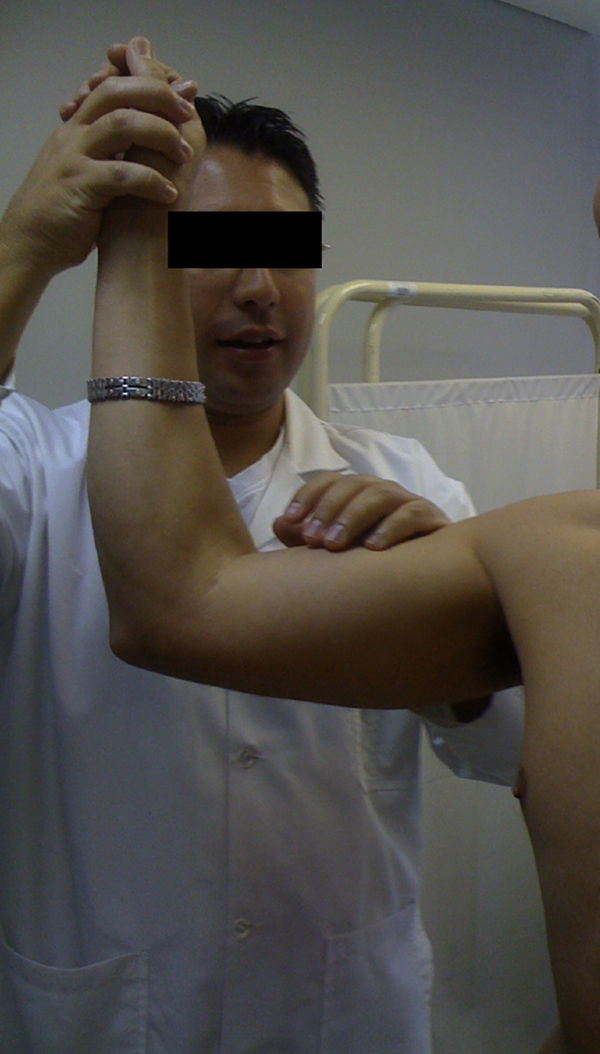
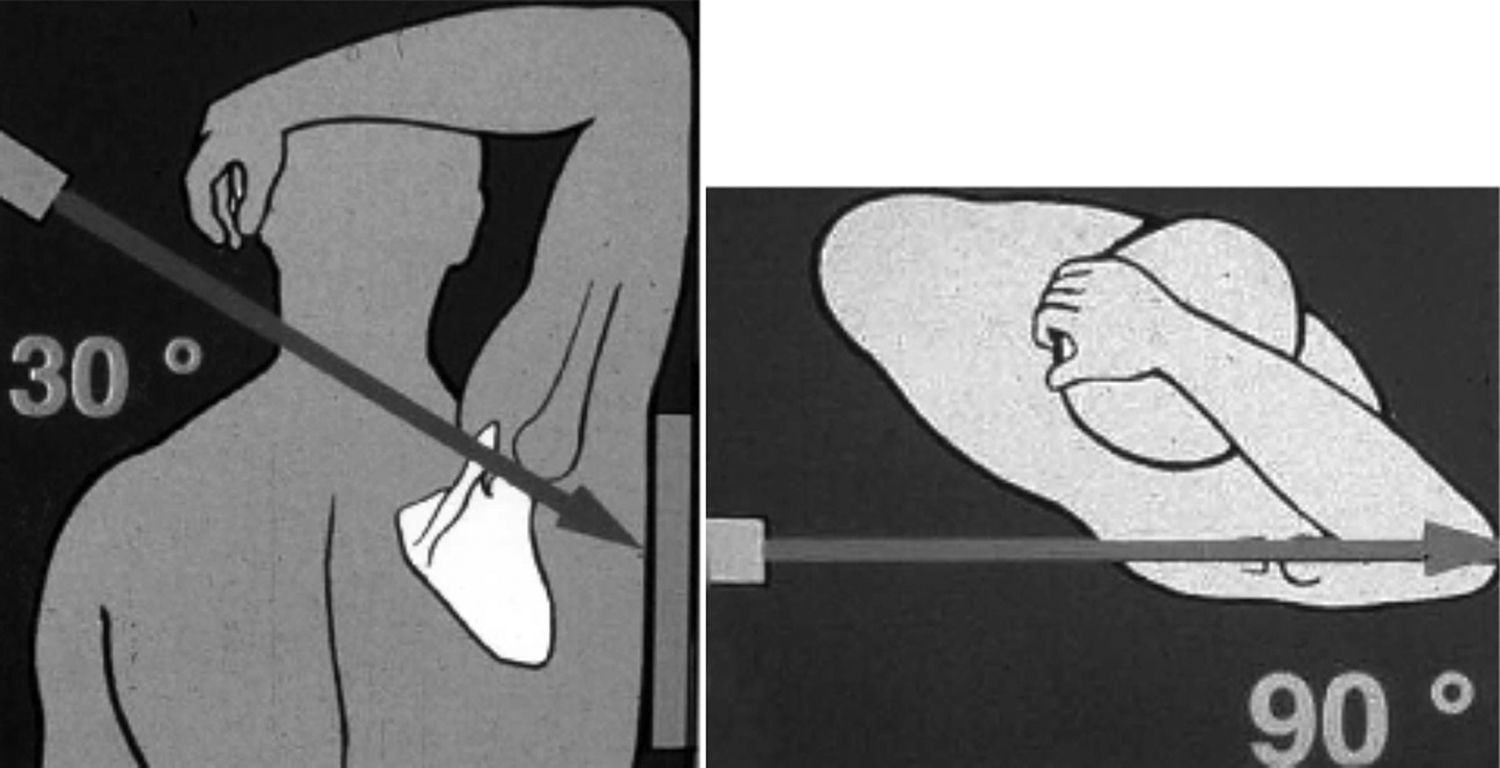
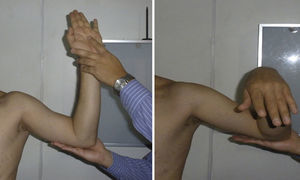
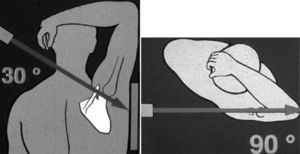
La hiperelasticidad debe evaluarse antes de realizar cualquier otra prueba. Existen dos mediciones. En la primera, el paciente inicia con los codos junto al tórax y en flexión de 90 grados y luego se realiza rotación externa máxima; si esta es mayor a 90 grados, la prueba es positiva (fig. 3A). En la segunda prueba, se realiza con el paciente sentado y con abducción máxima, previa estabilización escapular; si la diferencia entre las dos extremidades es mayor de 15 grados la prueba es positiva (fig. 3B).
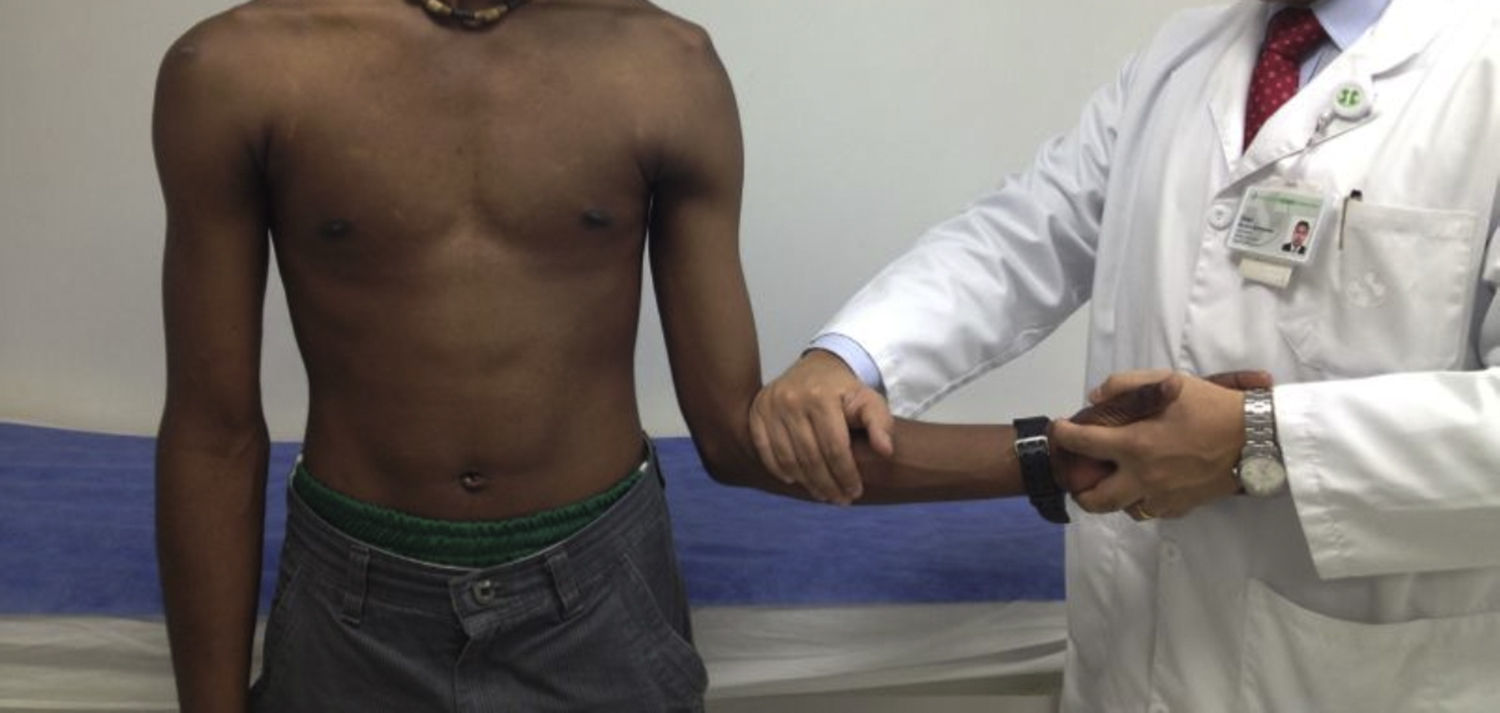
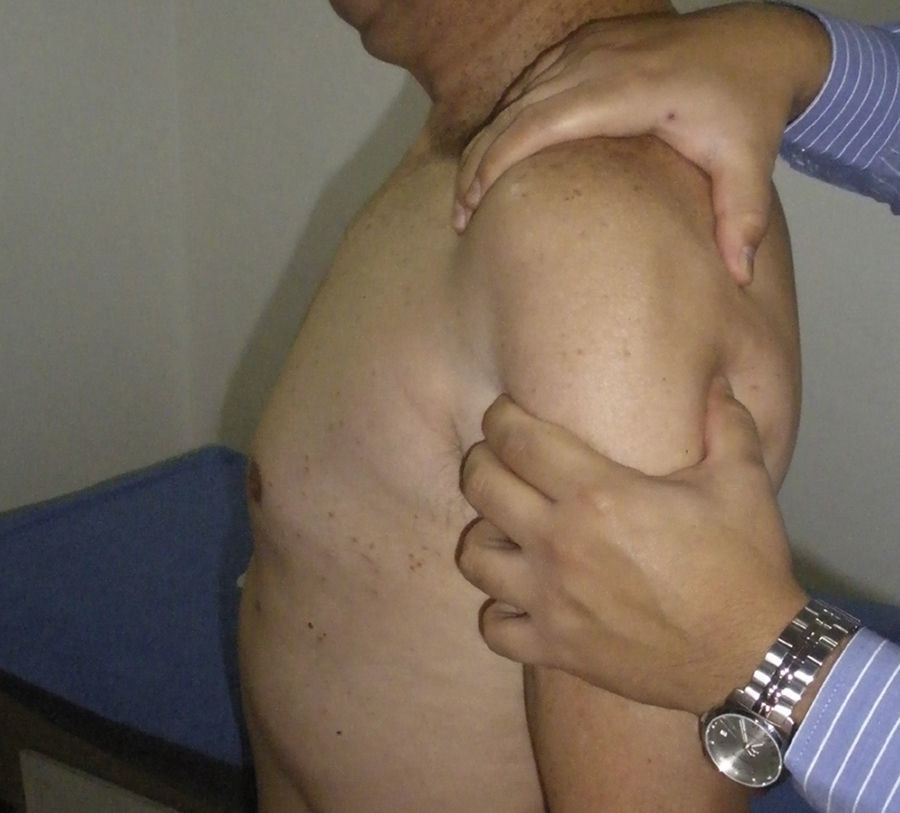
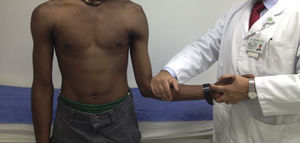
Se realiza la prueba de sulcus, que se puede graduar con 1+ si presenta subluxación de hasta 1cm, 2+ si hay subluxación de 1-2cm y 3+ cuando se encuentra una subluxación mayor de 2cm (fig. 4). El test debe repetirse en rotación externa y si desaparece se confirma competencia del intervalo rotador.
Igualmente, se debe realizar el test de carga y desplazamiento. Esta prueba se realiza en supino, dando carga axial a la extremidad centrando por compresión la cabeza humeral. Después, se aplica una fuerza anterior para trasladar la cabeza mientras se estabiliza la escápula. Se debe realizar a 0°, 45° y 90° de abducción para verificar la laxitud del ligamento glenohumeral superior, medio e inferior respectivamente. Si ocurre traslación hasta el borde glenoideo se considera grado 1+, si es sobre el borde glenoideo con reducción espontánea es grado 2+ y si no reduce es grado 3+.
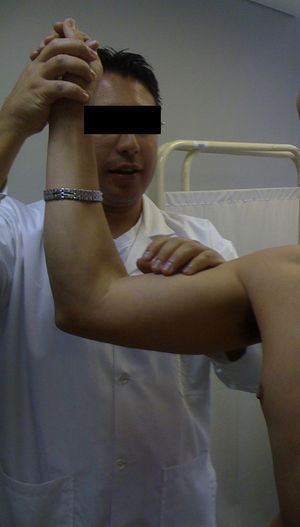
El test de aprehensión es útil para evaluar la presencia de inestabilidad (fig. 5). Se abduce el hombro hasta 90°, se fleja el codo a 90° y se da rotación externa progresiva con una fuerza en dirección anterior; es positiva si aparece dolor y sensación de inestabilidad, que mejora al cambiar la fuerza de anterior hacia posterior. Cuando esta prueba, conocida como “test de relocación”, es positiva a la sexta semana posluxación se considera que el paciente tiene un riesgo de recurrencia alto (71,4%)6.
Entre las maniobras de translación se sencuentra la prueba del cajón anterior, descrita por Gerber y Ganz en 1984. El hombro se coloca entre 80° y 120° de abducción, de 0° a 20° de flexión hacia adelante y de 0° a 30° de rotación externa. La mano izquierda del examinador afirma categóricamente la escápula y la mano derecha imprime un desplazamiento anterior de la cabeza humeral. En el cajón posterior la posición inicial es la misma, pero el examinador imprime un movimiento progresivo de rotación interna y flexión del hombro entre 60° y 80°. Mientras tanto, la mano apoya la escápula y la otra mano realiza un cajón posterior (fig. 6).
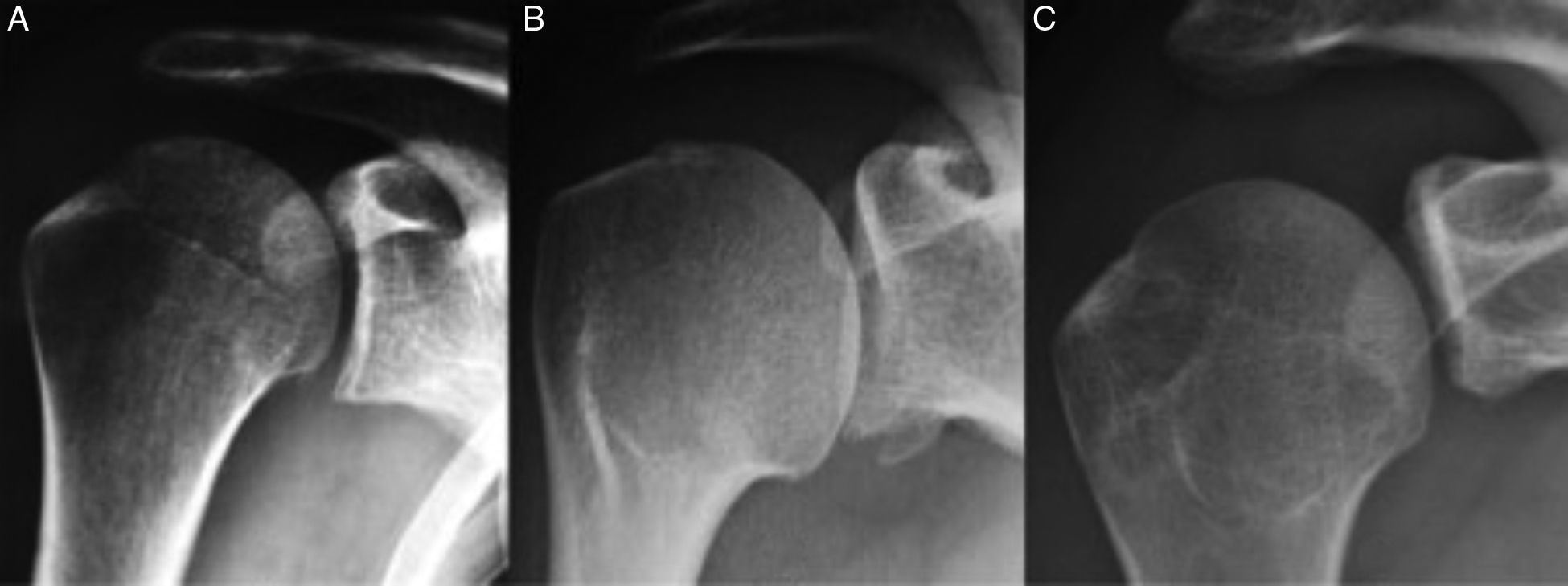
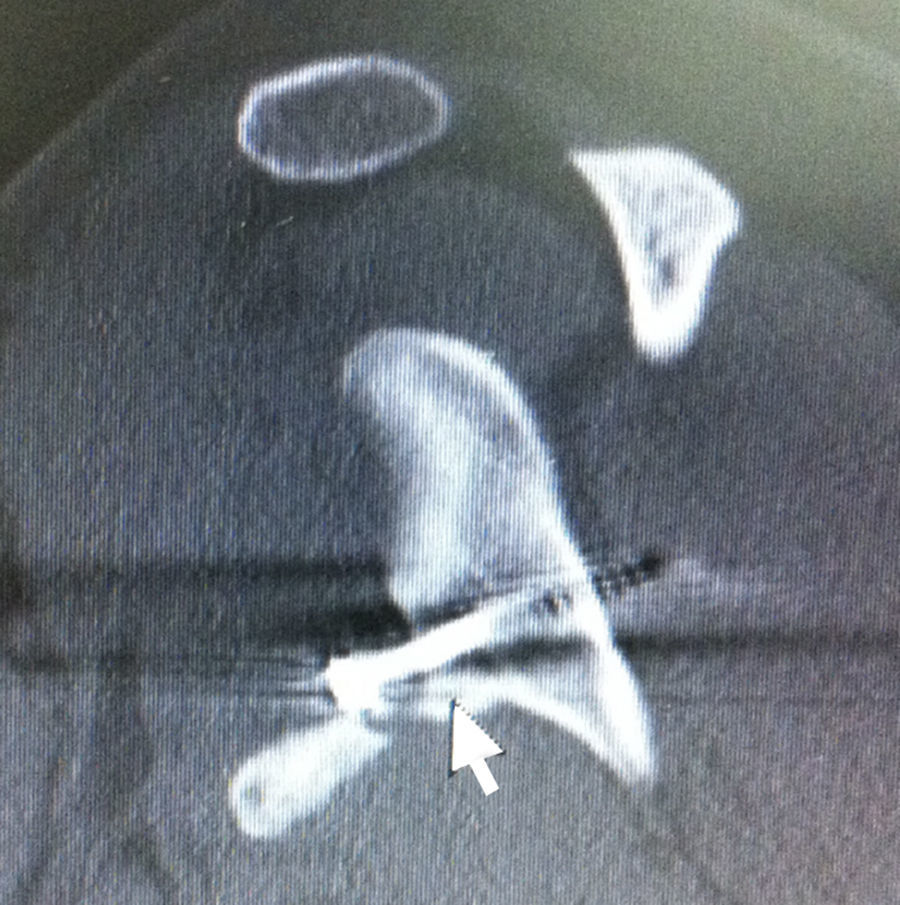
RadiologíaLas radiografías iniciales son la anteroposterior (AP) y la proyección axilar; cuando esta no sea tolerable por dolor se puede realizar una proyección de Velpeau. Otras proyecciones que pueden ser útiles son la proyección de West Point (paciente en decúbito prono con el hombro abducido a 90°, el codo doblado y el brazo colgado al borde de la mesa y el rayo dirigido 25° medial y 25° caudal), la proyección de Didiee (paciente en decúbito prono con la mano en la cresta iliaca ipsilateral y el rayo dirigido hacia lateral a 45° de la superficie del suelo) y la de Stryker. Para visualizar una lesión de Hill-Sachs son mejores la proyección AP con rotación interna y la proyección de Stryker7 (paciente en decúbito supino con el brazo en flexión anterior de hasta 100° con el rayo centrado en la coracoides con inclinación cefálica de 10°) (fig. 7). Una radiografía oblicua apical con el paciente sentado y rotado 45°, con el rayo dirigido 45° caudal es útil también para valorar lesiones tipo Hill-Sachs.
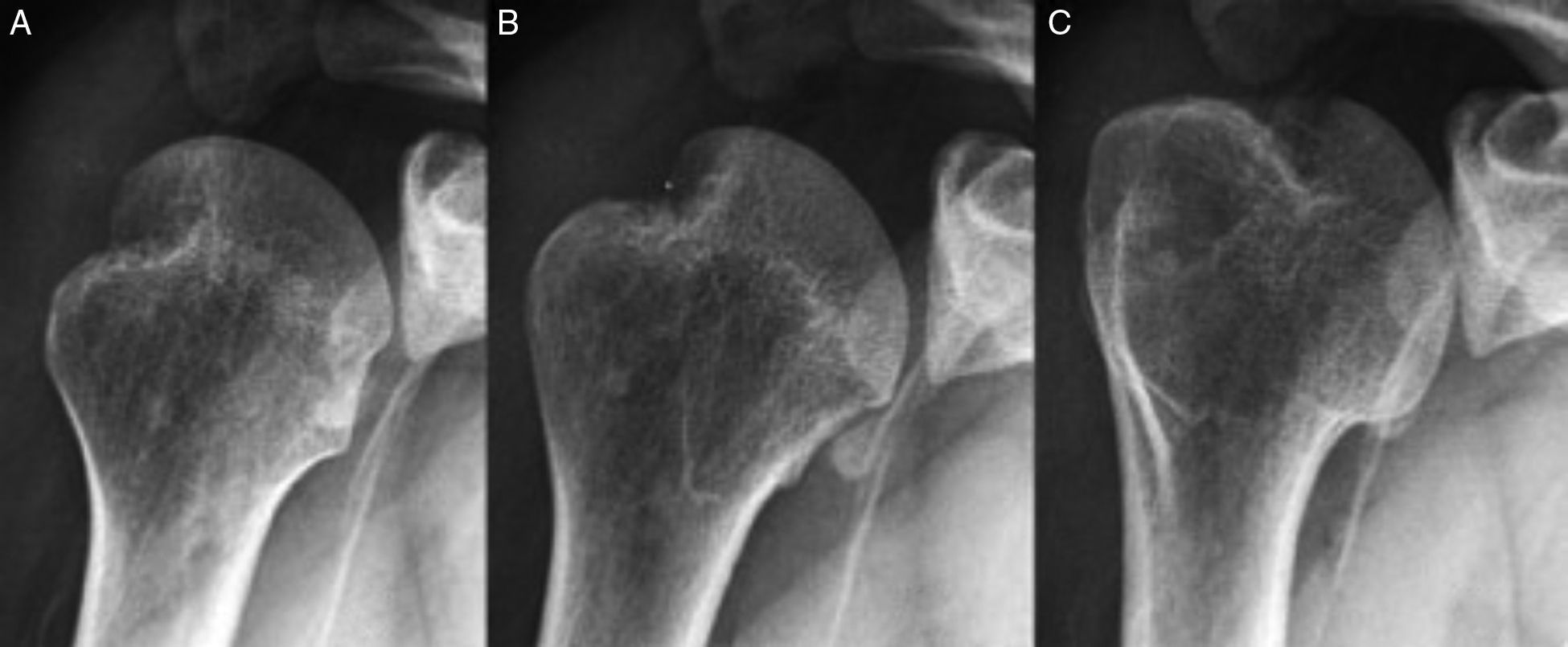
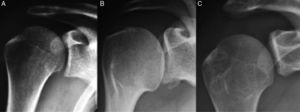
Lesión de Hill-Sachs en la radiografía anteroposterior de hombro en las tres rotaciones. A: Rotación neutra. B: Rotación interna. C: Rotación externa. Imagen tomada de Boileau et al.8.
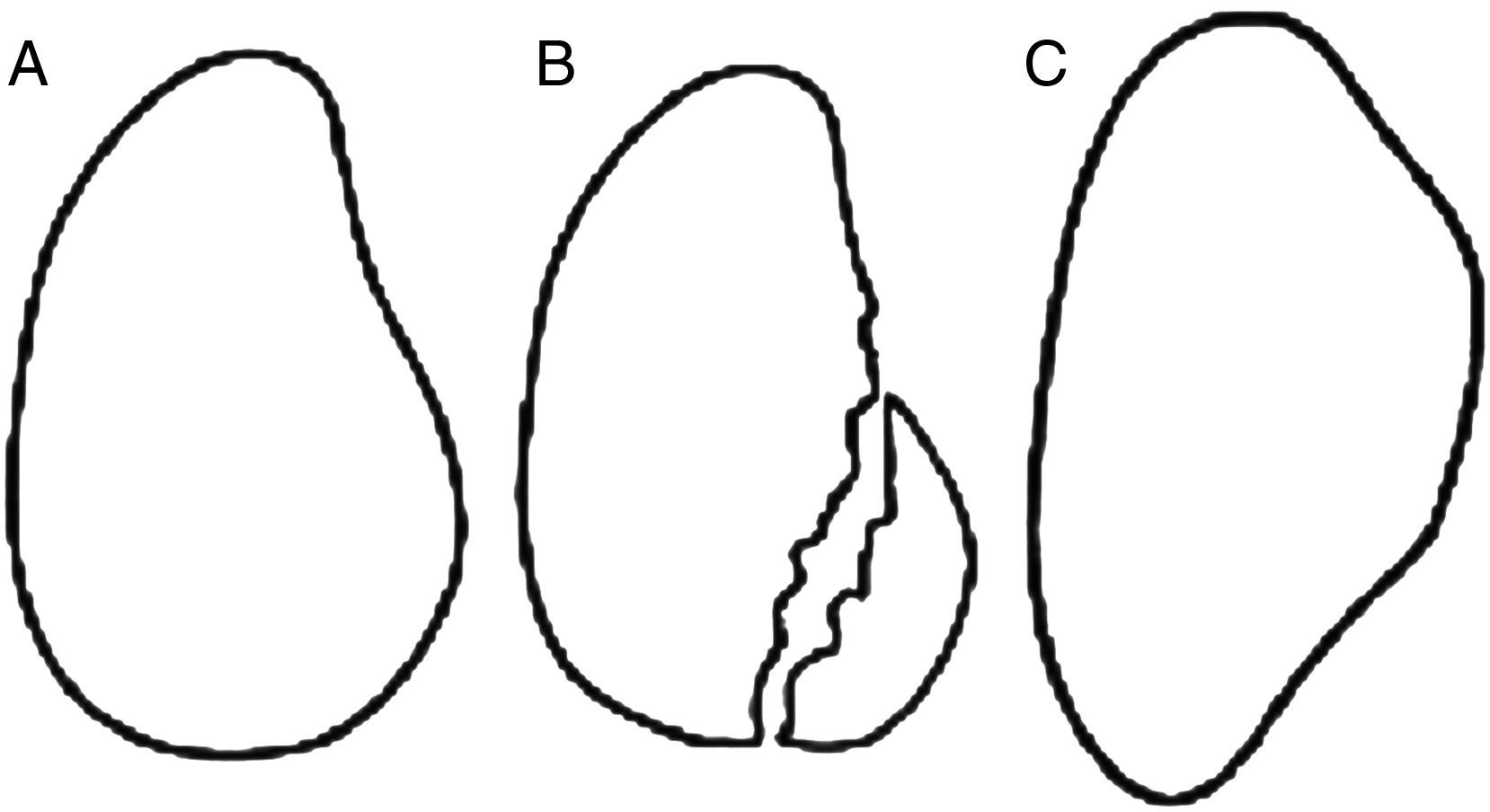
Las fracturas glenoideas anteroinferiores por luxación (Bankart óseo) se visualizan mejor en la proyección de Bernageau o en la proyección axilar (fig. 8). De igual forma, las luxaciones recurrentes pueden producir por desgaste y erosión pérdida ósea del borde glenoideo que cuando supera el 20% puede causar inestabilidad per se (fig. 9).
Las fracturas glenoideas anteroinferiores por luxación (Bankart óseo) se visualizan mejor en la proyección de Bernageau o en la proyección axilar. Imágenes tomadas de Edwards et al.9.
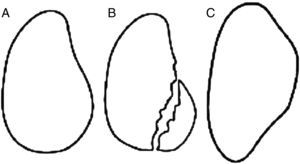
Tipos de lesión ósea glenoidea. A: Estado normal de la glenoides. B: Fractura del reborde anterior e inferior glenoideo. C: Lesión ósea remodelada. Imagen tomada de Lo et al.11.
La tomografía es útil para demostrar y cuantificar anormalidades óseas y la RMN lo es para estudiar lesiones asociadas de partes blandas principalmente al usar medios de contraste articular (artrorresonancia), por lo cual esta constituye actualmente la principal forma de estudio complementario empleada por los cirujanos con un episodio de luxación10.
Además de la lesión tipo Bankart puede darse la avulsión perióstica anterior en manga (ALPSA) o la avulsión humeral del ligamento glenohumeral, las cuales intervienen en la inestabilidad persistente (fig. 10).
Radiografía de hombro anteroposterior. A: Normal. B: Fractura con avulsión del borde glenoideo inferior. C: Remodelación del borde glenoideo inferior. Imagen tomada de Boileau et al.8.
Se han descrito múltiples maniobras para reducir de forma cerrada un episodio de luxación con o sin el uso de sedación o de lidocaína intraarticular, sin existir diferencias entre los métodos o la analgesia usada. Una vez reducido, el tratamiento habitual es la inmovilización en cabestrillo por un periodo corto de 1 a 3 semanas, evitando la posición de abducción y rotación externa. Se maneja el dolor y se busca restaurar la movilidad de forma progresiva con ayuda de terapia física, y posteriormente se realiza fortalecimiento muscular para estabilizar la articulación de forma dinámica. La inmovilización inicial se hace habitualmente en rotación interna. Algunos estudios no evidencian ventajas con inmovilizaciones mayores a una semana demostrando la misma recurrencia de inestabilidad que con inmovilizaciones prolongadas de 3-4 semanas, poniendo incluso en entredicho si tiene algún efecto terapéutico12,13. Desde 2003, Itoi et al. propusieron la inmovilización en 30° de rotación externa considerando que se tensaba el subescapular, con lo cual se evita el edema, la separación y el desplazamiento del labrum anterior; los autores observaron una disminución del índice de reluxación del 42% al 26% en comparación con la inmovilización en rotación interna, tasas que quedan en duda según el estudio de Finestone et al.14, quien no encontró diferencias significativas entre estos dos tipos de inmovilización. Actualmente, se considera que no hay evidencia concluyente al respecto.
Los atletas retornan a su actividad al tener movilidad normal no dolorosa y haber recuperado la fuerza. Existen arneses comerciales que reducen la movilidad evitando posiciones riesgosas; estos pueden usarse en disciplinas de contacto, pero no en atletas con actividad sobre la cabeza, en quienes se pueden usar unos de neopreno que ayudan a mejorar la sensación de posición y protegen al atleta de actividades límites.
Cuando se reduce una luxación sucede una de las siguientes posibilidades15:
- -
Corresponde a un evento solitario.
- -
Ocurren síntomas de inestabilidad (reluxación, subluxación, aprehensión) que desaparecen con el tiempo.
- -
Los síntomas de inestabilidad permanecen pero el paciente decide lidiar con ellos, lo cual implica cambios en su estilo de vida.
- -
Los síntomas de inestabilidad permanecen y el paciente opta por una cirugía.
Los atletas jóvenes (< 25 años) tienden a necesitar un manejo más agresivo; por ello, hasta el 68% de los cirujanos en el Reino Unido prefieren tratar quirúrgicamente el primer episodio de luxación, ya que el tratamiento conservador ha demostrado una recurrencia del 60-90%16,17. En general, en pacientes jóvenes no deportistas se espera la ocurrencia del segundo episodio de luxación para definir el momento de la cirugía. Pacientes mayores con más de tres episodios de luxación deben estabilizarse quirúrgicamente.
Se han descrito un gran número de tratamientos quirúrgicos para el tratamiento de la inestabilidad recurrente del hombro y en definitiva ninguna cirugía puede garantizar 0% de recurrencia. En el pasado se ha utilizado el mismo procedimiento para todos los tipos de inestabilidad, pero hoy algunos prefieren escoger el procedimiento de acuerdo a la patología y al paciente de forma más específica.
En general existen cirugías consideradas anatómicas, que pueden ser abiertas o artroscópicas, y cirugías no anatómicas, que también pueden ser abiertas o artroscópicas. Estas cirugías también pueden clasificarse en cuatro grupos18: osteotomías (Weber), transposiciones coracoideas (Bristow y Eden-Hybinette), capsulorrafias (Putti-Platt) y reparaciones labrales (Bankart).
La inestabilidad anteroinferior puede cursar con avulsión capsulolabral y distensión capsular, descrita por Bankart. En estos casos debe manejarse la reparación labral sumado al acortamiento o plicatura de la cápsula, que se realiza generalmente en el borde glenoideo de la cápsula, y para lo cual se han descrito abordajes abiertos y artroscópicos y fijación con anclajes. Los abordajes abiertos han reportado menores tasas de luxación pero con mayor pérdida de la rotación externa, por lo cual son de uso preferible en atletas de contacto, mientras que los artroscópicos permiten mayor movilidad y por eso serían mejor empleados en atletas con actividad repetida sobre la cabeza.
La reparación capsulolabral abierta anterior tipo Bankart19 descrita en 1923 se realiza por un abordaje deltopectoral. Se secciona horizontalmente el subescapular o se libera y repara, se realiza una incisión en T medial o lateral en la cápsula, se explora la glenoides y el labrum, se realiza abrasión del arco glenoideo anterior y se colocan anclajes, y se fijan tanto la lesión labral como la cápsula anterior. Con el cierre se sobreponen la hoja capsular superior e inferior eliminando el tejido redundante y mejorando la calidad del tejido al reforzar el reparo. Posteriormente se sutura el subescapular.
La reparación artroscópica tipo Bankart es la más usada actualmente en caso de inestabilidad sin lesión ósea, con alto grado de satisfacción del paciente y con excelentes resultados objetivos. Después de una artroscopia diagnóstica desde el portal posterior, se usan dos portales adicionales. Se eleva el labrum y se prepara la glenoides y el cuello escapular con una raspa, se colocan anclajes con sutura en la glenoides anterior cerca del borde comenzando por el más inferior, se pasa la sutura a través del labrum y los ligamentos capsulares atándolos de inferior a superior, disminuyendo el tejido redundante.
Estudios han demostrado resultados comparables entre las cirugías abierta y cerrada20,21; la reparación abierta presenta inestabilidad recurrente en el 5-10% de los casos vs. 6,7-12% para la técnica cerrada, con reintervención del 4,7% y 6,6% respectivamente. Con la técnica abierta se estima una pérdida de 10-40° de rotación externa, que actualmente puede reconocerse como un factor predisponente de artropatía (patología por capsulorrafia)22,23. Sin embargo, Hovelius encontró que el Bankart abierto disminuye la tasa de evolución de la artropatía por luxación con respecto a su curso natural.
Los factores de riesgo para falla de la reparación son: sexo masculino, paciente joven al momento de la luxación inicial, tiempo de luxación hasta la cirugía, laxitud y mala calidad ligamentaria, lesiones ALPSA, Hill-Sachs encajante, pérdida ósea glenoidea mayor del 20% (Bankart óseo), configuración glenoidea en “pera invertida” o en su forma más grave en forma de “banana” y actividad deportiva de contacto24,25. En 2006 Boileau et al. encontraron, además de los factores citados, el uso de menos de 4 suturas labroligamentarias. En estos tipos de patologías puede indicarse una cirugía con técnica no anatómica.
Las lesiones óseas tipo Hill-Sachs son difíciles de manejar. La adición de plicatura del intervalo rotador limita la rotación externa, mientras que la plicatura posterior limita la elevación anterior del brazo. Se introdujo una técnica artroscópica conocida como remplissage, en la cual se realiza capsulotenodesis del subescapular con anclajes para llenar el defecto de Hill-Sachs; con ello se obtiene estabilidad pero se limita la rotación externa.
Se describió el bloqueo anterior óseo de Eden-Hybinette26, en el cual sin tocar la cápsula, después de liberar el subescapular, mediante un abordaje deltopectoral se realiza un corte con osteótomo 5mm medial al borde glenoideo inferior, se levanta lateralmente la osteotomía abriendo un espacio de 5mm y colocando un injerto óseo de 2,5×3,5cm en la zona de osteotomía dejando que protruya 1,5cm del cuello de la escápula.
La transposición del tendón del subescapular de Magnuson-Stack, descrita en 1943, consiste en la transferencia lateral del tendón a la tuberosidad mayor. Se libera superior e inferiormente el subescapular verificando los bordes con movimientos de rotación del brazo mediante un abordaje anterior. Con cincel, en el borde medial de la corredera bicipital, se levanta la inserción tendinosa con cuña ósea y se da rotación interna al brazo trasladándolo lateral a la tuberosidad mayor; el músculo debe tensarse a 50% de rotación externa. Se realiza un canal con cincel en la tuberosidad mayor, donde se fija el fragmento en cuña con la tensión mencionada limitándose de esta forma en un 25-50% la rotación externa con el procedimiento, lo que corresponde en promedio a 25° perdidos.
En 1948 se describió el acortamiento del subescapular de Putti-Platt, el cual se realizaba de forma separada por Putti en 1923 y Platt en 1925. Se secciona el subescapular, se secciona la cápsula, el colgajo lateral remanente del subescapular se sutura al tejido del borde anterior glenoideo incluyendo el labrum, la cápsula medial se coloca sobre este colgajo lateral suturándose y sobre estos dos se coloca la unión tendinomuscular del subescapular, la cual se fija a la tuberosidad mayor sin acortar en exceso el subescapular. Durante el seguimiento se evidenció artrosis por la tensión generada.
La osteotomía rotacional del húmero de Weber se describió para pacientes jóvenes con defecto en la cabeza humeral. Se realiza una incisión perióstica lateral al tendón del bíceps, se expone la diáfisis, con uso de clavos de Kirschner como guía se realiza la osteotomía metafisaria proximal humeral y se fija con placa posterior a rotarse internamente 20-25° la cabeza humeral.
Otra posibilidad sería el uso de aloinjertos o autoinjertos de cresta ilíaca para el manejo de deficiencias óseas; sin embargo, ha sido reportado solo en series de casos pequeñas y aún con poco tiempo de seguimiento.
La lesión del plejo braquial y nervio axilar, la disfunción del deltoides y la infección son contraindicaciones generalizadas para realizar cirugía27.
Cirugía de LatarjetUn defecto glenoideo anterior ha sido reportado en el 22% de las luxaciones anteriores iniciales y en cerca del 90% de los casos de inestabilidad anterior recurrente del hombro. Con la pérdida ósea, la glenoides cambia su forma a la de una “pera invertida”, donde la mitad superior es más ancha que la inferior. Burkhart y De Beer28 en sus estudios concluyeron que el 67% de las reparaciones tipo Bankart presentaban recurrencia con defectos óseos glenoideos, siendo no indicadas las cirugías de partes blandas para el manejo de las mismas. Itoi et al.29 demostraron que defectos óseos con un espesor de al menos 21% de la longitud de la glenoides causan inestabilidad y limitan el rango de movimiento después de la reparación de Bankart. Bigliani et al.30 encontraron que defectos óseos superiores al 25% en la glenoides requerían tratamientos como la transferencia de la coracoides. Gerber y Nyfeller31 mostraron que si la longitud del defecto glenoideo excede el radio máximo anteroposterior de la glenoides (en la zona más ancha) la resistencia a la luxación disminuye al 70% del valor de un hombro normal. Estudios recientes con TAC localizan la lesión ósea anterior32 (a las 3:30, hora del reloj) y no anteroinferior, como se ha dicho en otros estudios; además, ponen en duda la veracidad de la medición del defecto óseo glenoideo33 sin importar la técnica empleada y principalmente con el uso de la proyección axial, con la consecuente errada toma de decisión quirúrgica.
Se han descrito diferentes técnicas para la corrección de la inestabilidad por defectos óseos con colocación de injertos intraarticulares y extraarticulares tomados de la cresta iliaca, como la descrita por Warner, y otros procedimientos como la transferencia del subescapular y la coracoides. Sin embargo, persiste la duda sobre cuándo un método es superior a otro con respecto a estabilidad, función y satisfacción del paciente.
Entre estos procedimientos se describió la transferencia del subescapular al cuello glenoideo para la prevención de la recurrencia de luxaciones glenohumerales, considerada una cirugía eficiente pero controversial. Realizada inicialmente por Bristow, y descrita por Helfet en 1958, la coracoides se transfería al músculo subescapular sin fijarla34. Posteriormente, Latarjet35,36 usó un tornillo para fijar la parte posterior plana de la coracoides al cuello glenoideo, con una incisión longitudinal completa del subescapular. Muchas modificaciones a la técnica han sido descritas, entre ellas la de May37, quien describió posteriormente la fijación con un tornillo desde la punta conocido como “posición parada”.
¿Cómo funciona?La cirugía de Latarjet produce lo que Patte denominó efecto de “triple bloqueo”38:
- -
La transposición de la coracoides produce un bloqueo óseo mecánico a nivel del borde anteroinferior glenoideo. Esto le da ventaja en caso de defecto óseo humeral o glenoideo.
- -
Se considera que el principal efecto estabilizador se produce por la tira o cinturón que forma el tendón conjunto interactuando con la porción inferior del subescapular, con una contribución importante del ligamento coracoacromial que al ser transferido refuerza la cápsula anteroinferior. La estabilización depende realmente de la posición de la extremidad39, siendo en abducción y rotación externa el subescapular y el tendón conjunto los principales estabilizadores por tomar una posición más horizontal, mientras que en rotación neutra y abducción interviene la cápsula con su reforzamiento anterior; esto toma importancia en los procedimientos artroscópicos donde no se realiza el reforzamiento capsular con el coracoacromial.
- -
El tercer mecanismo estabilizador es el reforzamiento capsular y reparo del ligamento glenohumeral inferior a la coracoides a través del ligamento coracoacromial.
Es un procedimiento aceptable para la mayoría de pacientes con inestabilidad anterior del hombro, agudas o crónicas, en caso de defecto óseo glenoideo acompañado de insuficiencia capsular y ligamentaria anterior. Por ello, está indicado en lesiones óseas tipo Bankart mayores de 2mm de espesor y en defectos óseos de la glenoides superiores al 21-25%. En caso de defectos óseos, hay que recalcar que estudios biomecánicos recientes muestran una mayor efectividad del procedimiento de Latarjet frente a la colocación de injerto óseo moldeado40. Otra indicación sería la presencia de una lesión ósea humeral tipo Hill-Sachs grande41.
La indicación de cirugía de Latarjet, sin embargo, puede recaer en un aspecto cultural, y la elección entre la cirugía tipo Bankart y la de Latarjet demuestra una tendencia marcada hacia la primera opción en cirujanos de habla inglesa, mientras que la segunda opción es la elección en cirujanos de formación francesa42. Por esta razón, Randelli43 considera que el momento para el tipo determinado de cirugía debe definirse con el seguimiento de pacientes en los próximos 10 años.
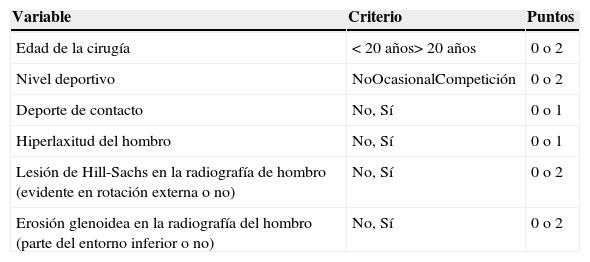
En 2007 Boileau y Balg diseñaron un test de evaluación para el momento de la primera consulta, que incluye el tipo de deporte y la edad, basado además en criterios clínicos y radiológicos simples, denominado índice de gravedad de la inestabilidad (ISIS) para permitir la toma de decisión en cuanto al tipo de cirugía de una forma más objetiva (tabla 1b).
Índice de gravedad de la inestabilidad (ISIS)
| Variable | Criterio | Puntos |
|---|---|---|
| Edad de la cirugía | < 20 años> 20 años | 0 o 2 |
| Nivel deportivo | NoOcasionalCompetición | 0 o 2 |
| Deporte de contacto | No, Sí | 0 o 1 |
| Hiperlaxitud del hombro | No, Sí | 0 o 1 |
| Lesión de Hill-Sachs en la radiografía de hombro (evidente en rotación externa o no) | No, Sí | 0 o 2 |
| Erosión glenoidea en la radiografía del hombro (parte del entorno inferior o no) | No, Sí | 0 o 2 |
Nota. Total posible de puntos: 10. Valores umbral escala ISIS:<3 puntos, riesgo menor al 5%; 3 a 6 puntos, riesgo menor al 10%;>6 puntos, riesgo superior al 70%. Tabla tomada de Boileau et al.8.
En su estudio, ellos definían la hiperlaxitud como la rotación externa con el codo pegado al cuerpo mayor o igual a 85° o test de abducción asimétrico mayor de 20°. A pesar de que Thomazeau et al. presentaron los resultados de un seguimiento a 18 meses usando estos criterios, ellos sugirieron que con el ISIS se pueden seleccionar como candidatos para una cirugía tipo Bankart a aquellos pacientes cuya suma de factores de riesgo sea de 4 puntos o menos (Boileau había descrito un puntaje límite de 3). Se podría entonces sugerir como indicación quirúrgica un puntaje superior a 4 para la realización de la cirugía de Latarjet.
La ruptura del subescapular, que ocurre en pacientes mayores con inestabilidad crónica, y la fractura de la glenoides anterior que compromete más de un tercio de la superficie articular y que amerita fijación interna corresponden ambas a contraindicaciones del procedimiento quirúrgico.
ImaginologíaSe deben realizar radiografías AP con el brazo en rotación externa, rotación neutra y rotación interna. De igual forma debe tomarse un perfil glenoideo que debe ser comparado con el hombro contralateral. Hovelius et al. para su estudio de la glenoides solicitaban una radiografía AP con angulación de 45° hacia caudal y hacia lateral (proyección subcoracoidea), además de una proyección axial modificada por Horsfield y Jones con el rayo desde posterior a 70° de la horizontal en dirección cefálica y 30° hacia medial con chasís sobre el hombro. Dos proyecciones permiten diagnosticar la lesión de la glenoides en el 85% de los casos, y una lesión de Hill-Sachs debe visualizarse en el 75% de los casos.
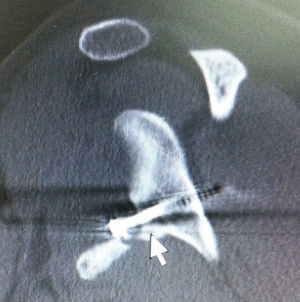
No hay consenso para la medición de defectos óseos glenoideos, aunque es de uso general el TAC en un intento de calcularlo y definir cirugía; por ello, algunos autores sugieren la valoración artroscópica previa a la decisión de realizar una cirugía de Latarjet por defecto óseo44.
TécnicaSe coloca el paciente en posición en silla de playa, bajo anestesia general y con bloqueo escalénico para mejor manejo del dolor; algunos autores recomiendan la colocación de una lámina de tela de 1cm de espesor debajo de la escápula para hacer más palpable el proceso coracoideo.
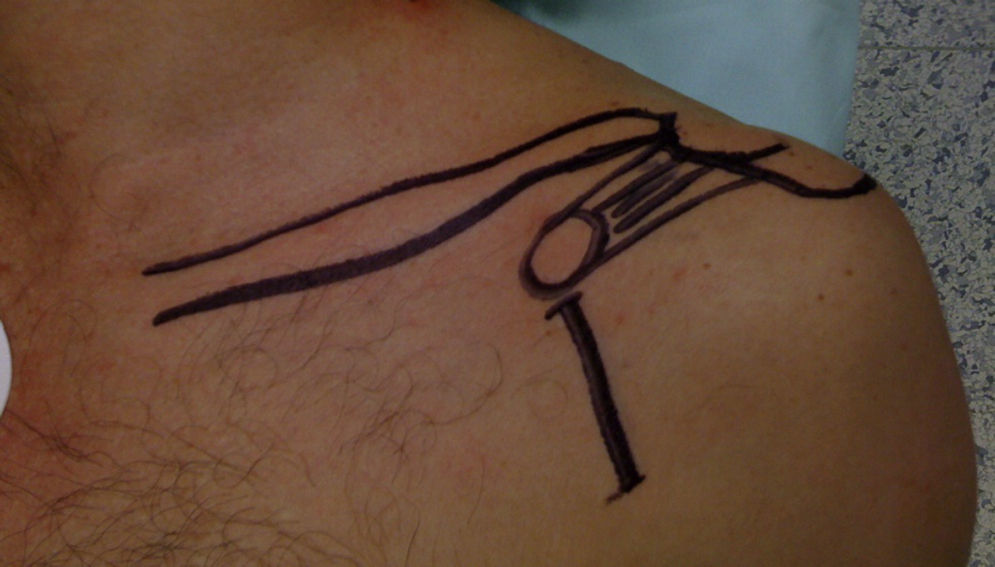
Se realiza una incisión de 5cm que comienza sobre la punta de la coracoides extendiéndose inferiormente hacia el pliegue axilar (fig. 11); esta incisión puede hacerse a partir de 3cm con mínimo incremento en la dificultad del procedimiento. El espacio deltopectoral se ubica superior y medial y se localiza identificando el área pequeña triangular desprovista de músculo. Se identifica la vena cefálica en el intervalo deltopectoral y el plano intermuscular, se desarrolla y se separa con separadores rectos llevando la vena lateralmente. Con frecuencia una rama de la vena cruza el campo quirúrgico y se liga. Se coloca un separador ortoestático entre el pectoral mayor y el deltoides.
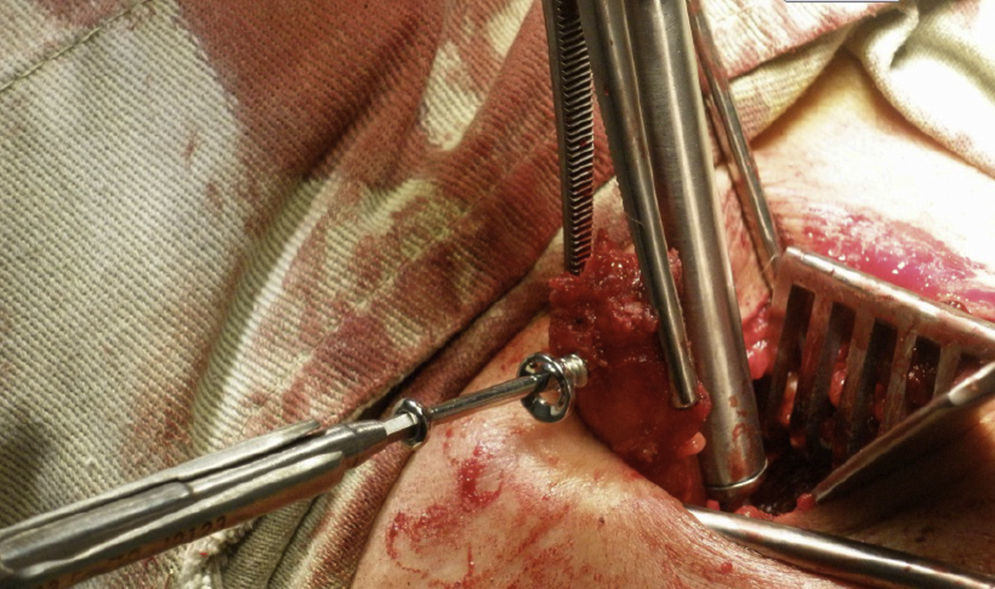
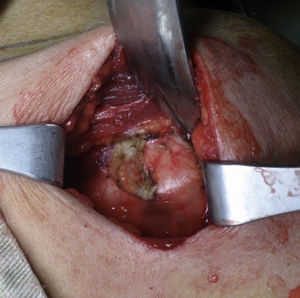
En este momento se lleva el brazo en abducción y rotación externa. Con tijeras de Mayo se limpia la coracoides en su aspecto superior y se coloca un retractor de Hohman en la parte superior de la misma. Se identifica el borde anterior del ligamento coracoacromial y la cara lateral del tendón conjunto. Se secciona el ligamento coracoacromial 1cm lateral a su inserción coracoidea. Se coloca la extremidad en rotación interna sobre el abdomen, se identifica el pectoral menor y se eleva su inserción coracoidea sin dañar el aporte sanguíneo que ingresa medial al tendón conjunto. Luego, deslizando un elevador por su borde medial, se expone la rodilla de la coracoides (fig. 12). El corte de la coracoides se realiza con sierra preferiblemente con una hoja angulada a 90°, mientras se sostiene la coracoides, se abduce y rota externamente la extremidad y se libera el ligamento coracohumeral.
Se pone una compresa en el borde distal de la incisión y se coloca dentro la coracoides volteada y agarrada medial y lateralmente por una pinza. Al voltearse se deja superficial la cara profunda y con ayuda de la sierra se decortica. En este momento se realizan los orificios con broca de 3.2 perpendiculares al eje longitudinal y centrado en cuanto a su espesor; se limpian sus bordes. Se puede liberar el borde lateral del tendón conjunto para permitir mayor movilidad si es necesario. Se lleva el brazo en rotación neutra y se deja la coracoides debajo del separador que sostiene el pectoral mayor.
Se expone el tendón y el músculo subescapular con el brazo en rotación externa y abducción. Una vez identificados los márgenes superior e inferior se divide el músculo en línea con las fibras a nivel de la unión del tercio medio e inferior con ayuda de unas tijeras de Mayo. Si el paciente es laxo puede efectuarse en la unión de la mitad superior e inferior. Se separan los bordes dejando el inferior hacia medial, y se expone la cápsula disminuyendo la rotación externa para mejorar la visibilidad. Se realiza una incisión de 1cm vertical en la cápsula a nivel de la articulación, se visualiza el cartílago y se coloca un retractor de la cabeza humeral dentro de la articulación. Se coloca un retractor de Hohman en el borde inferior del cuello glenoideo exponiendo la glenoides.
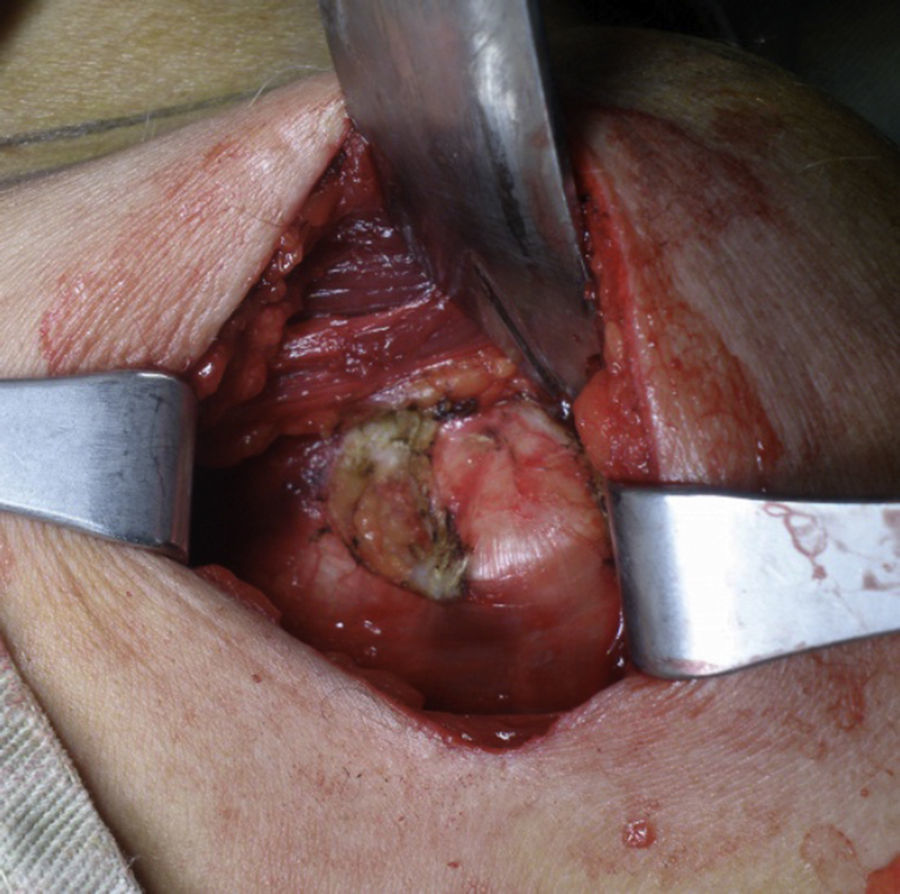
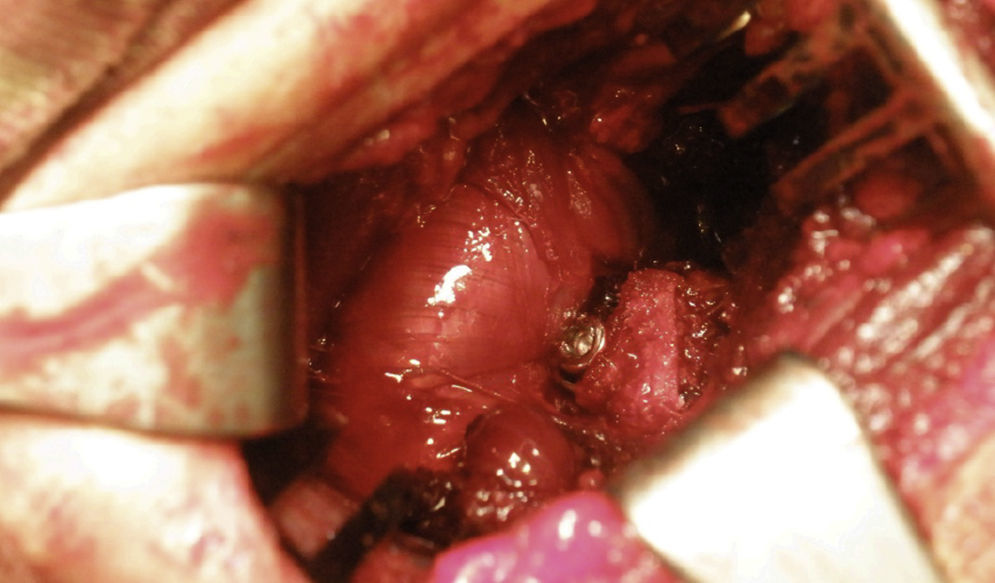
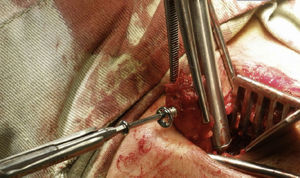
Se secciona el labrum con electrocauterio iniciando desde lateral y extendiéndose 2cm medial, luego 3cm superior y de nuevo lateral configurando una U. Se extrae el labrum exponiendo la lesión de Bankart. Con un osteótomo o una gubia se retira el labrum, la lesión de Bankart y el periostio, y se raspa dejando sangrante el hueso para estimular la incorporación de la coracoides. Se realizan los orificios con broca a las 5 horas del reloj en el hombro, derecho 7mm medial al borde articular glenoideo (fig. 13). Esta medida varía de acuerdo al tamaño de la coracoides: se mide la profundidad del orificio y se le suma la del proceso coracoideo, que normalmente debe dar entre 30 y 40mm. La coracoides se posiciona de 2 a 4mm medial al borde glenoideo45 y se fija con tornillos, que pueden ser maleolares de rosca parcial paralelos o máximo a 15° divergentes de la glenoides. Debe ajustarse de forma adecuada la orientación dejando la coracoides en continuidad con la superficie articular o muy ligeramente medial, nunca lateral. Se debe verificar la posición.
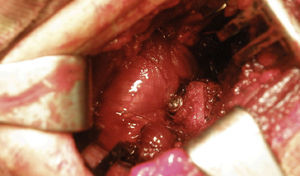
Se lleva el brazo en aducción y rotación externa, y se sutura el remanente del ligamento coracohumeral con la cápsula y el ligamento glenohumeral inferior mediante el uso de dos suturas no absorbibles (triple bloqueo) (fig. 14). Estudios biomecánicos recomiendan el reparo capsular o capsulolabral de esta forma cuando sea necesario con la realización de la cirugía.
Posteriormente se cierra por planos la herida y se deja inmovilizado el hombro con cabestrillo.
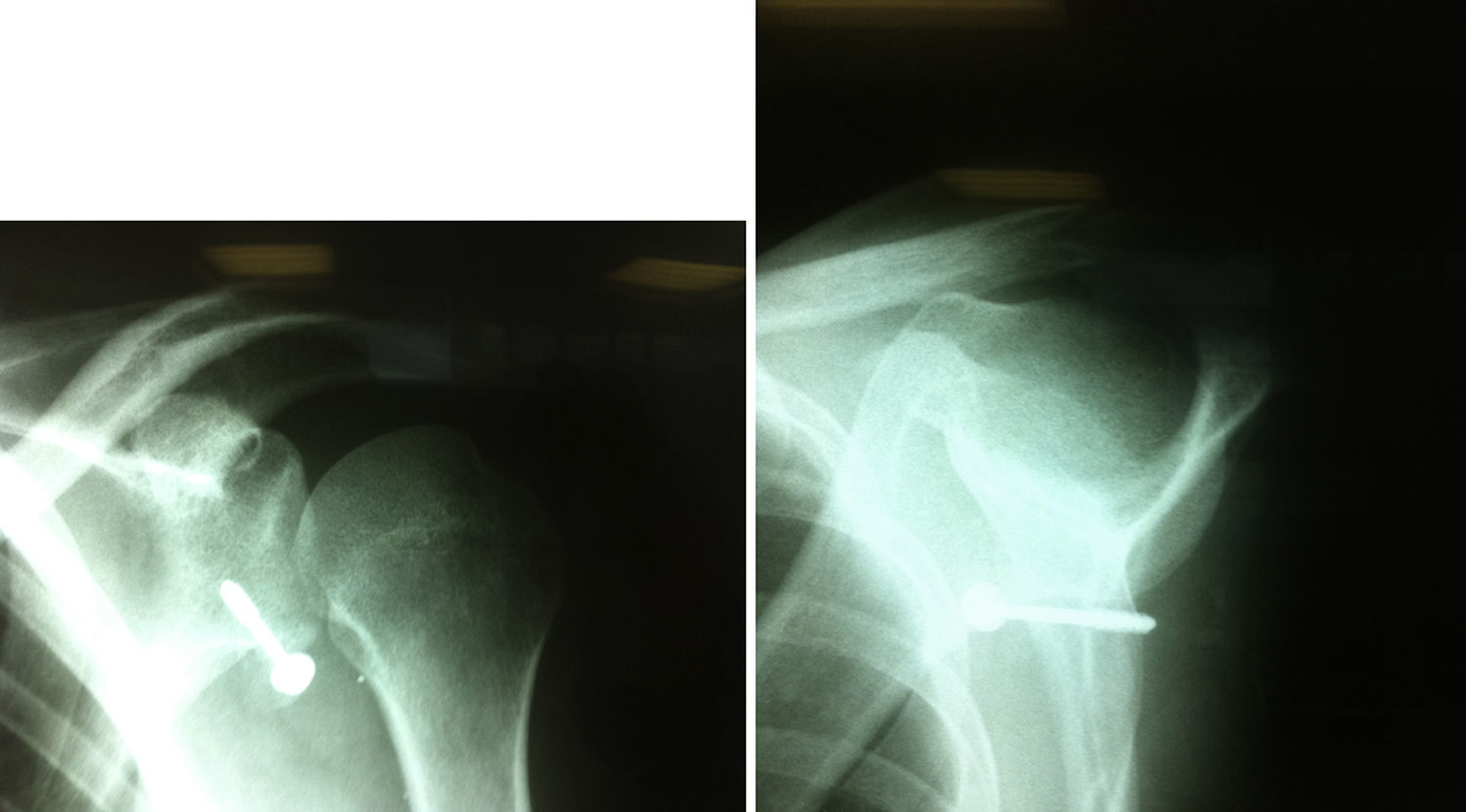
Imágenes posoperatoriasSe deben tomar las mismas proyecciones preoperatorias en el posoperatorio (fig. 15).
Durante el seguimiento a largo plazo pueden evidenciarse cambios artrósicos, mejor visualizados en la proyección subcoracoidea, para la cual se han usado clasificaciones como la de Samilson Prieto, que la divide en: leve (osteofitos menores de 3mm de altura), moderada (osteofitos de 3 a 7mm de altura) y severa (esclerosis marcada u osteofitos mayores de 7mm de altura).
La incongruencia articular se considera cuando en algunas de las proyecciones se evidencia el espacio articular superior ensanchado en comparación con la parte inferior o cuando las líneas articulares de la cabeza humeral y glenoidea no son paralelas.
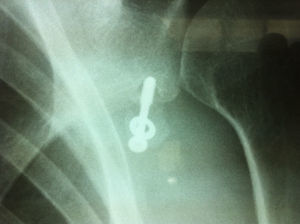
Para el seguimiento de la consolidación del trasplante, la ausencia de una zona radiolúcida se considera consolidación. La unión fibrosa se determina cuando hay una separación no mayor de 5mm, dentro de la cual pueden evidenciarse signos de inestabilidad del tornillo dados por una zona radiolúcida de 1mm o más alrededor del mismo. Si la distancia es mayor de 5mm se puede considerar la migración del trasplante e inestabilidad del implante.
RehabilitaciónSe deja un cabestrillo posterior a la cirugía por aproximadamente 2 semanas para el confort. Durante este periodo debe ejercitarse la extremidad con ejercicios de circunducción; hay que recordarle al paciente la necesidad de movilizar mano, codo y muñeca. Se permite toda actividad de la vida diaria a partir de la sexta semana posoperatoria. La natación se hace de forma progresiva a partir de la tercera semana hasta el tercer mes. El retorno deportivo se recomienda a partir del tercer mes. Ejercicios de movilidad pasiva y activa se indican al paciente sin necesidad de una terapia formal y sin fortalecimiento muscular específico. La terapia se indica en caso de atraso en el proceso de rehabilitación. Se permite la rotación externa sin problemas, ya que la cápsula se sutura en esta posición.
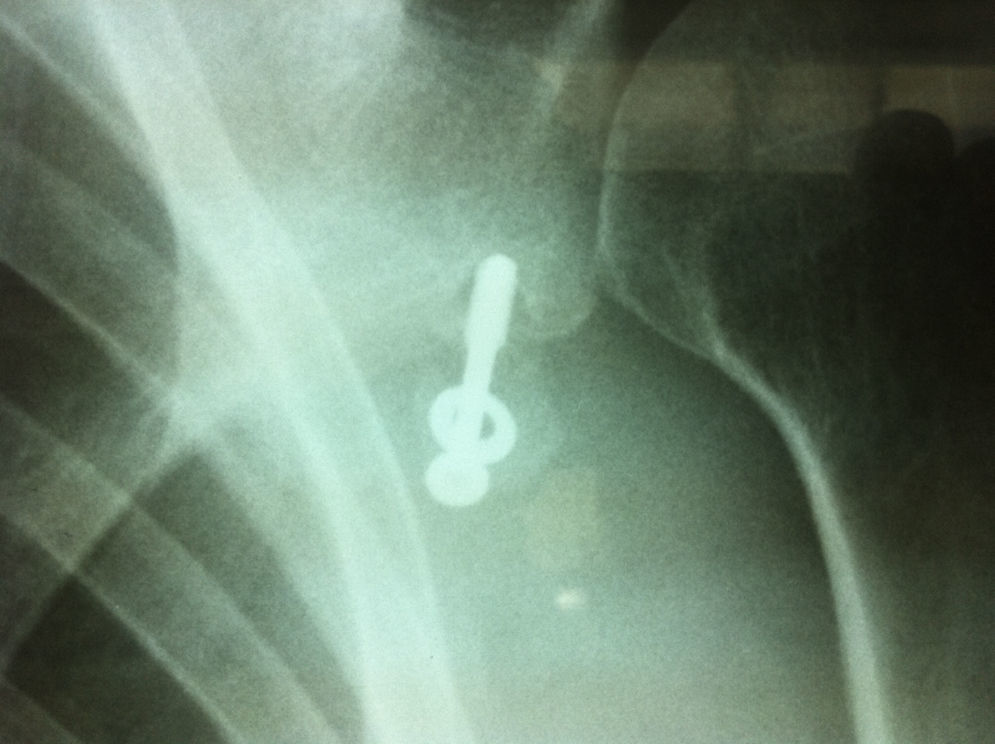
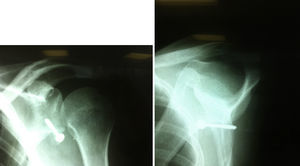
ComplicacionesCasi todas las complicaciones, reportadas hasta en el 25% de los casos, son secundarias a errores técnicos46. La frecuencia y gravedad de las mismas es variable. Entre las complicaciones se encuentran la falla del material de fijación (fig. 16), la unión fibrosa y no unión (fig. 17), la recurrencia de la inestabilidad anterior, la inestabilidad posterior, la fractura de la glenoides, la infección y la rigidez posoperatoria. Puede ocurrir fractura de la coracoides si se ajusta muy fuerte con el tornillo o si este es de gran diámetro, por ejemplo de 4,5mm. La no unión puede ocurrir por fijación o escarificación insuficiente, sin embargo, no se ha relacionado con malos resultados funcionales.
La colocación lateral o prominente del injerto coracoideo vista hasta en el 56% de los casos por Allain et al. puede producir osteoartritis; en caso de evidenciarse en cirugía debe cambiarse la posición del injerto. La colocación medial del injerto se ha reportado en el 5-6% de los casos, lo cual se ha relacionado con inestabilidad recurrente47–49.
Los abordajes anteriores en los últimos estudios reportan disfunción del subescapular debido a la falla del reparo del tendón y a cambios musculares como atrofia e infiltración grasa50,51 que pueden traducirse en debilidad del hombro, pérdida de la rotación interna y disminución de la rotación externa debido a la fibrosis. La pérdida de la rotación externa y la rigidez son raras; para evitarlas debe suturarse siempre en rotación externa el ligamento coracoacromial remanente a la cápsula. Se ha reportado debilidad en rotación externa después de este tipo de reparo52.
Se han descrito en múltiples publicaciones las complicaciones neurológicas (en el 1-8% de los casos), principalmente la lesión del nervio musculocutáneo y del plejo braquial, al igual que lesiones del nervio radial y axilar por tracción y cambio del ángulo de penetración al músculo con la transferencia coracoidea53. Estas complicaciones tienden a ser combinaciones de lesiones motora o sensitiva incompletas de primer o segundo grado (axonotmesis y neuropraxia). La gran mayoría de estos pacientes se recuperan con el paso del tiempo siendo en muy rara ocasión necesaria la cirugía exploratoria del nervio. Southam y Greis reportaron un caso de lesión transitoria tardía del nervio musculocutáneo (13 meses) posterior a actividad física y vibración54. La lesión del nervio supraescapular ha sido descrita por diversos autores en cirugía de hombro y glenoides; se ha establecido una zona segura al dirigir los tornillos hacia inferior en el plano sagital y hacia medial menor de 28°. La colocación del injerto en la cirugía de Latarjet y su fijación con tornillos orientados de inferior a superior y a medial ponen en riesgo el nervio supraescapular, principalmente con la salida del tornillo superior, el cual en un estudio en cadáveres demostró quedar a tan solo 4mm en promedio de la rama mayor del nervio. Por lo tanto, los autores recomendaron la colocación del tornillo no mayor de 10° hacia medial con respecto a la orientación de la cavidad glenoidea en el plano axial55,56.
Se han reportado casos de pseudoaneurisma de la arteria axilar por aflojamiento del tornillo de fijación57. Burkhart et al. reportaron 2 casos de hematoma, de los cuales uno de ellos ameritó drenaje quirúrgico. También se han descrito casos de infección, principalmente superficial.
ResultadosEn los estudios de 1980 y 1991 se reportaron algunas fallas con revisiones difíciles, por lo cual esta técnica había perdido popularidad58. Singer et al. consideraron que había tres posibles causas de artropatía después de la transposición coracoidea. Primero, sugirieron la asociación de esta con la restricción en rotación externa debido a un estrechamiento capsular marcado; luego, lo relacionaron con el efecto de bloqueo óseo de la punta de la coracoides, y por último consideraron el daño primario en la cabeza humeral con cada evento de luxación previo a la cirugía, por lo cual es esperable la artropatía por inestabilidad en un número no determinado de pacientes sin importar el procedimiento quirúrgico empleado.
Allain et al., en 1996, en su estudio retrospectivo de 58 hombros encontraron que en pacientes sin artrosis o con artrosis grado 1 de la clasificación de Samilson con cirugía de Latarjet no había progresión de la artrosis. La progresión se evidenció en pacientes con colocación lateral de la coracoides transferida y en casos con artrosis más avanzada preoperatoria, con un seguimiento de 14,3 años.
Edwards y Walch reportaron en 2002 en 1000 casos una recurrencia de la inestabilidad en el 1% de los casos; el 83% de los pacientes retornaron a su actividad deportiva previa a la lesión; el nivel de satisfacción de los pacientes se ubicó entre bueno y excelente en el 98% de los casos.
Hovelius et al. reportaron en 2004 los resultados de 124 procedimientos de Latarjet con seguimiento prospectivo a 2 y 15 años de posoperatorio; se lograron seguir 118 hombros. El 50% de los pacientes a los 2 años referían haber recuperado su habilidad de lanzamiento previa. A los 15 años de seguimiento 4,3% de los casos presentaron recurrencia y 10% presentó episodios de subluxación; a pesar de ello la gran mayoría (98%) refería estar satisfecho con el procedimiento. El 3,4% de los pacientes ameritó cirugía: una revisión por recurrencia, un retiro de material, una acromioplastia por pinzamiento y una estabilización por inestabilidad posterior. Con el tiempo se presentaba inestabilidad de hombro con compromiso bilateral. La pérdida promedio de rotación externa en aducción fue de 10,7° y en abducción, de 12,4°. Ellos recomiendan la cirugía en pacientes que ameriten revisión por inestabilidad sin inestabilidad multidireccional con cirujanos entrenados.
En 2005 Spoor et al. reportaron los resultados de 34 pacientes, con seguimiento medio de 7,7 años; los autores consideraron que los factores causantes de artropatía eran múltiples, jugando un papel fundamental los episodios de luxación recurrentes previos a la cirugía de Latarjet.
Hovelius et al. reportaron en 2006 los resultados radiográficos de 118 hombros, 111 de los cuales tenían imágenes del hombro contralateral. Encontraron que el 11% de los pacientes tenían cambios artrósicos leves y el 9%, cambios moderados en las radiografías preoperatorias, mientras que a los 15 años del posoperatorio estos cambios estaban presentes en el 15% de los casos. No encontraron relación entre la falta de rotación externa y la artrosis. Consideraron la artropatía como la evolución natural de la inestabilidad, posiblemente agravada por cada episodio de luxación, sin poder diferenciar el efecto de la cirugía sobre ella.
En 2007 Burkhart et al. publican un estudio de 102 pacientes con defectos óseos glenoideos y humerales, 55 de los cuales eran deportistas de contacto, con seguimiento a 59 meses. Los autores encontraron 4,9% de recurrencia, todos en forma temprana, que ameritaron revisión quirúrgica y tuvieron pérdida de la rotación externa entre leve y moderada, por lo cual consideraron la cirugía de Latarjet como efectiva y de elección en los casos de defectos óseos.
Dossim en 2008 reportó, mediante un análisis retrospectivo, los resultados clínicos y radiográficos de la cirugía de Bristow-Latarjet en 93 pacientes, con seguimiento a 8,2 años. Tuvieron buenos y muy buenos resultados en el 73,1% de los pacientes, con retorno deportivo al mismo nivel en el 57,4% de los pacientes y una pérdida promedio de rotación externa menor de 13 grados. Consideraron que la cirugía ofrece excelentes resultados con una tasa alta de satisfacción del paciente.
En 2011 Emami et al.59 presentaron los resultados de 30 pacientes con inestabilidad, con seguimiento por un periodo de 5 años; incluyeron pacientes no deportistas y lesiones tipo Bankart sencillas. Obtuvieron resultados aceptables para cualquier tipo de inestabilidad.
Hovelius et al. reportaron en 2012 el seguimiento de 319 hombros con la técnica de Bristow-Latarjet modificada por May, anexando a los grupos de los trabajos anteriores un nuevo grupo de 34 hombros a los cuales se le realizó una movilización capsular. Los autores concluyeron que el 96% de los pacientes estaban satisfechos o muy satisfechos y que solo el 1% ameritó cirugía de revisión. El trasplante se unió en el 83% de los casos relacionando la inestabilidad residual con una posición medial del injerto en el cuello a 1cm o más del borde glenoideo. No vieron mejoría en los resultados haciendo la reparación de Bankart.
Schmid et al.60 en 2012 reportaron una serie retrospectiva de casos de 47 hombros donde se usó la cirugía como revisión de otros procedimientos fallidos de inestabilidad anterior, con un seguimiento promedio de 38 meses. No se presentaron episodios de reluxación. Relacionaron el número de cirugías previas, el dolor preoperatorio (más importante) y las complicaciones posoperatorias con el dolor residual.
Estudios radiológicos recientes investigaron el grado de osteólisis que ocurre en la coracoides al ser transferida, osteólisis que ocurre principalmente en la parte proximal. Sin embargo, según la opinión de Wellmann, esto forma parte de la remodelación normal al integrarse la coracoides por cambio en la demanda mecánica. Ellos recomendaron la colocación de la punta entre las 4 y las 5 horas en el hombro derecho para mantener siempre durante el arco de movimiento la porción inferior del subescapular por debajo del ecuador de la glenoides.
La luxación clásica, la subluxación, la aprehensión y el dolor que limitan las actividades de la vida diaria pueden considerarse como falla. Estos errores ocurren principalmente por el diagnóstico incorrecto, la selección inapropiada de la cirugía, la no corrección de las lesiones intraoperatorias como Slap o lesiones tipo Bankart y el dejar laxa la cápsula articular durante la cirugía. La mayoría de las reluxaciones son debidas a deportes de contacto y trauma. Algunos autores sugieren para la revisión de la cirugía de Latarjet una estabilización artroscópica evidenciando reluxación en el 16,7-21% de los casos.
Cirugía de Latarjet comparada con otros procedimientosMahirogullari et al. en 2006 compararon la cirugía abierta tipo Bankart con la cirugía de Bristow modificada, con un seguimiento de 25-28 meses en promedio. Encontraron con la cirugía tipo Bankart un 25% de restricción grave de la rotación externa, no vista con la cirugía tipo Bristow. Consideraron ambas cirugías como efectivas en el tratamiento, aunque recomendaban la cirugía de Bankart, por ser anatómica, reservando la cirugía de Bristow para casos con defectos óseos.
En 2010 Beran et al.61 concluyen, a partir de una revisión sistemática, que no hay evidencia suficiente para considerar la cirugía de Latarjet superior a otras en caso de defecto óseo, al igual que consideran insuficiente la información de estudios en cuanto a la imaginología ideal y la progresión de la artrosis según el tipo de procedimiento.
Hovelius et al.62 en 2011 en un estudio retrospectivo que comparó la cirugía de Latarjet con la cirugía abierta tipo Bankart, con un seguimiento mayor de 17 años, mostraron mejores resultados con la técnica de Bristow-Latarjet con respecto a la valoración subjetiva de la movilidad, la estabilidad y la funcionalidad. No hubo diferencia en la estabilidad entre ambos procedimientos, solo en caso de revisión por cirugía previa de estabilización. En la cirugía tipo Bankart encontraron mejores resultados con túneles óseos que con anclajes.
Evolución en los últimos añosEn 2006, Nourrissat et al.63 publicaron un estudio hecho en cadáveres para la colocación y fijación de la coracoides en el borde glenoideo con cirugía mini-open asistida por artroscopia y concluyeron que esta facilitaba la colocación óptima, segura y efectiva del injerto. Posteriormente, se ha evolucionado a la técnica artroscópica, siendo los doctores Lafosse y Boileau los pioneros de diferentes técnicas64–67.
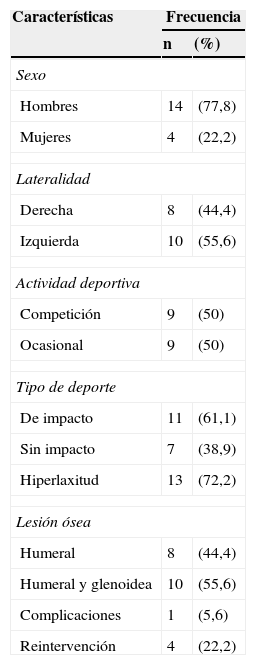
La experiencia de la cirugía de Latarjet en ColombiaSe llevaron a cirugía 18 pacientes con diagnóstico de luxación de hombro, a quienes se les aplicó la escala ISIS para definir la necesidad de cirugía (con resultados iguales o mayores a 6), que fue realizada mediante la técnica de Latarjet. Las variables medidas fueron: edad, sexo, reintervención, tipo de deporte, estabilidad, hiperlaxitud, lesión ósea y complicaciones quirúrgicas. La variable dolor se recolectó de acuerdo a la escala análoga del dolor referida por los pacientes antes del procedimiento y 6 meses después del mismo. Posteriormente se analizaron con medidas de tendencia central y de dispersión de acuerdo a la naturaleza de cada variable.
Las cirugías se realizaron entre marzo de 2010 y marzo de 2012; el 77% de los 18 pacientes eran hombres. El promedio de edad fue de 34,5 años (rango entre 21 y 51 años). Todos los pacientes practicaban algún deporte, de los cuales el 50% lo hacía competitivamente. Asociado a esta frecuencia de práctica, 11 (61,1%) realizaban deportes que representaban contacto físico, que dependiendo del deporte aumentaba en su intensidad (tabla 2). Todos los sujetos presentaron lesión ósea: 8 (44,4%) lesiones humerales (Hill-Sachs) y 10 (55,4%) lesiones del reborde glenoideo asociadas a lesión de Hill-Sachs. De los 18 pacientes, 4 (22,2%) refirieron eventos quirúrgicos previos, que van desde Bankart artroscópico hasta abierto, los cuales se confirmaron mediante la revisión de historias clínicas. Presentaban hiperlaxitud 13 (72,2%) pacientes.
Experiencia en Colombia
| Características | Frecuencia | |
|---|---|---|
| n | (%) | |
| Sexo | ||
| Hombres | 14 | (77,8) |
| Mujeres | 4 | (22,2) |
| Lateralidad | ||
| Derecha | 8 | (44,4) |
| Izquierda | 10 | (55,6) |
| Actividad deportiva | ||
| Competición | 9 | (50) |
| Ocasional | 9 | (50) |
| Tipo de deporte | ||
| De impacto | 11 | (61,1) |
| Sin impacto | 7 | (38,9) |
| Hiperlaxitud | 13 | (72,2) |
| Lesión ósea | ||
| Humeral | 8 | (44,4) |
| Humeral y glenoidea | 10 | (55,6) |
| Complicaciones | 1 | (5,6) |
| Reintervención | 4 | (22,2) |
Todos los pacientes fueron operados por el mismo cirujano. A 4 pacientes se les fijó la coracoides con 2 tornillos y a 16 con un solo tornillo. A todos los pacientes se les dejó un cabestrillo por 3 semanas e iniciaron fisioterapia según protocolo desde la semana 4 hasta la 12.
La única complicación posoperatoria fue una lesión parcial del nervio axilar con reinervación. Dos pacientes consultaron después de la cirugía por un nuevo trauma, uno de ellos por un accidente de tránsito y el otro por una caída de altura. En cuanto a la satisfacción del procedimiento se encontraron resultados entre excelentes y buenos en el 94,4% de los casos y malos en el 5,5%.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.