La ultrasonografía realizada por especialistas no radiólogos es una herramienta que contribuye al diagnóstico y monitoreo de los pacientes neurocríticos. Adicionalmente es económica, precisa, no invasiva y rápida, lo que mejora la seguridad y oportunidad en escenarios donde la toma inmediata de decisiones es imperativa, tales como salas de cirugía, unidades de cuidado crítico o servicios de urgencias.
El objetivo es realizar una revisión narrativa presentando las aplicaciones ultrasonográficas enfocadas al sistema nervioso central (SNC) que pueden ser útiles en neuroanestesia y cuidado neurocrítico. Se realizó una búsqueda en bases de datos de los términos relacionados en la literatura médica. Se seleccionaron y revisaron artículos de relevancia para realizar una revisión no sistemática que se centró en la visualización de la línea media y de los ventrículos laterales, en la medición de la vaina del nervio óptico como subrogador de hipertensión endocraneana y en la visualización de la arteria cerebral media a través de doppler color.
Se prevé que continuarán los avances en la exploración ultrasonográfica del SNC debido a sus ventajas, la buena correlación con los estudios considerados como estándar de oro y la creciente disponibilidad de ecógrafo. Es de esperar que se mejore la oportunidad y ayude a dirigir la toma de decisiones objetivamente. Se reconoce la importancia del desarrollo de habilidades en el manejo de este método de exploración para aplicarlo en los servicios donde sea requerido.
Ultrasonography performed by non-radiologist specialists is a tool that contributes to the diagnosis and monitoring of neurocritical patients. It is a non-invasive, low-cost, accurate and fast method that helps improve safety and timeliness in settings where prompt decision-making is imperative, such as in the operating room, critical care units or the emergency room.
The objective is to conduct a narrative review, presenting ultrasound applications focused on the central nervous system that may be useful in neuroanesthesia and neurocritical care. A search was performed of related terms on databases in the medical literature. Relevant papers where selected and reviewed to perform a non-systematic review focusing on the visualization of the midline and lateral ventricles, the measurement of the optic nerve sheath as a surrogate marker of intracranial hypertension, and the use of colour Doppler for visualizing the middle cerebral artery.
It is expected that the use of ultrasound examination of the central nervous system will continue to evolve given its advantages, good correlation with studies considered as the gold standard, and the growing availability of the device. Advancements in this field are expected to improve timeliness and provide objective guidance for decision-making. We recognize the importance of developing skills in the use of this method of exploration in those services where it is required.
La ultrasonografía realizada por médicos especialistas no radiólogos lentamente se ha posicionado como una herramienta económica, efectiva, segura, no invasiva y rápida, que facilita el ejercicio profesional de pediatras1, especialistas en medicina de urgencias, cuidado crítico2 y anestesiólogos3, entre otros. El uso cotidiano del ultrasonógrafo mejora la seguridad, la oportunidad y potencialmente los resultados en diferentes escenarios clínicos3.
Las aplicaciones más comunes son: cateterización guiada por ultrasonografía4, valoración abdominal en trauma (Fast) y extendida (e-Fast)5, ecocardiografía6, tamización en enfermedades aórticas7 y procedimientos como drenaje de ascitis, derrame pleural y guía de bloqueos anestésicos.
Sin embargo, se han planteado diferentes escenarios para el uso de la ultrasonografía dirigidos a la resolución de problemas clínicos específicos: ¿cómo está la volemia? ¿Se requiere el inicio de inotrópicos? ¿Es necesaria una craneotomía descompresiva? Algunas de estas preguntas pueden responderse a través de nuevas aplicaciones como valoración de volemia por medición de la vena cava inferior8, ultrasonografía torácica, protocolos en paciente crítico9–11, ultrasonografía ocular12 o ultrasonografía del sistema nervioso central (SNC).
Esta revisión se centra en las aplicaciones ultrasonográficas en el SNC de relevancia en anestesia y cuidado crítico.
MetodologíaSe realizó una búsqueda de los términos: ecografía, ultrasonografía, línea media cerebral, ecografía del SNC, ecografía doppler cerebral, ultrasonografía del nervio óptico en la literatura médica disponible en las base de datos de Pubmed hasta el mes de abril del 2014. Se seleccionaron y revisaron artículos de relevancia sin límite de antigüedad, y finalmente se realizó una revisión narrativa sobre las aplicaciones de la ecografía en el SNC.
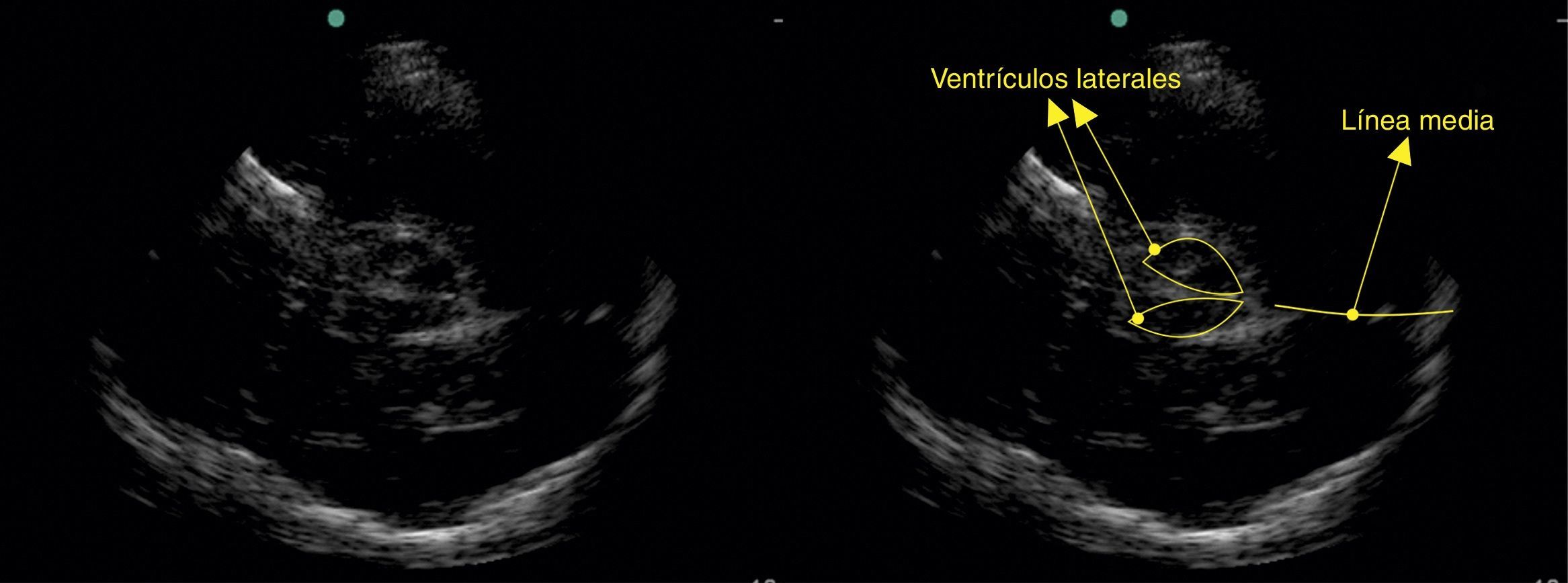
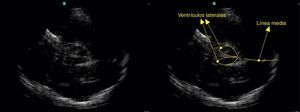
Visualización de la línea media, ventrículos y lesiones en el parénquima cerebralEl desplazamiento de la línea media cerebral es uno de los parámetros que denota severidad en patologías neurológicas y en ocasiones define el manejo quirúrgico. Reportes de casos han mostrado que es posible visualizar la línea media en la ventana ósea a través de la escama del hueso temporal13. Se requiere un transductor de baja frecuencia (1 a 5mhz) y software para doppler trascraneano que optimiza las imágenes cuando se realiza ultrasonografía de cerebro.
En esencia, es la misma técnica para realizar un doppler trascraneano color, solo que las estructuras serán visualizadas en modoB (fig. 1). Se pueden visualizar los ventrículos laterales y la línea media; esta última se ha reportado desviada en pacientes con ataque cerebrovascular, hematomas durales y ocasionalmente hemorragias gangliobasales. Se pueden localizar catéteres de derivación con esta técnica14,15. Es importante recordar que hasta un 15% de los pacientes no tienen una buena ventana ultrasonográfica, por lo que no serán visibles estas estructuras16.
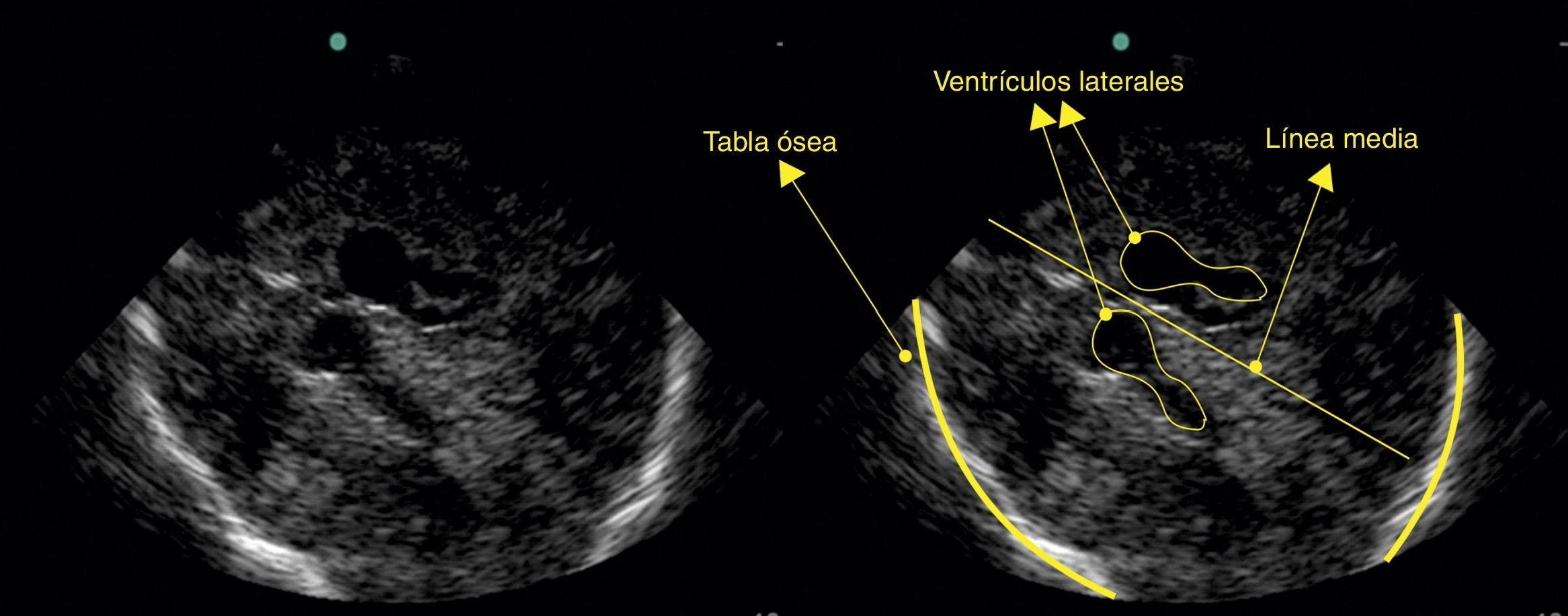
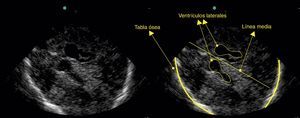
En pacientes con craneotomía descompresiva (fig. 2) se facilita la valoración de parénquima cerebral, puesto que los artefactos y la sombra acústica ósea no se presentan. En estos pacientes el transductor se posiciona en los sitios donde no hay presente tejido óseo y no requiere una referencia anatómica específica. En este grupo de pacientes se ha reportado seguimiento de tamaño de hematomas intracerebrales, posición de catéteres de derivación17 y monitoreo o seguimiento de la desviación de línea media con el tratamiento instaurado18.
Medición del nervio óptico y su correlación con hipertensión endocraneanaLa hipertensión intracraneana es una condición que amenaza la vida. Su medición se realiza con dispositivos intracraneanos, los cuales se asocian a complicaciones como infección, hemorragia o disfunción19.
La búsqueda de ayudas diagnósticas con menor morbilidad se ha centrado en métodos no invasivos, como la resonancia magnética nuclear, la tomografía axial computarizada y la ecografía doppler transcraneal. Sin embargo, la correlación de estos métodos con valores específicos de presión intracraneana es limitada20,21.
En 1965 se realizó el primer reporte de ultrasonografía del ojo22. Recientemente se ha propuesto que la medición del diámetro de la vaina del nervio óptico a través de la ventana ocular puede ser un método no invasivo para la detección de hipertensión endocraneana19,23. Adicionalmente, se ha demostrado una buena reproducibilidad intra e interobservador24.
La explicación de esta medición se encuentra en que la porción más distal del nervio óptico está recubierta por la duramadre, formando una membrana conocida como vaina del nervio óptico25. A medida que la presión intracraneana se eleva, el líquido cefalorraquídeo se distribuye por la duramadre hacia la vaina del nervio óptico, la cual se dilata. Estos cambios son mayores en la parte anterior de la vaina del nervio, justo detrás del globo ocular, la cual es fácilmente accesible con el ultrasonógrafo26–28.
Conociendo que los signos clínicos de hipertensión endocraneana son tardíos, la detección temprana por ultrasonografía permite la toma de medidas terapéuticas que contribuyen a mejores resultados29,30, consume poco tiempo con relación a otros estudios de neuroimágenes y evita el traslado de pacientes críticos. Adicionalmente, permite la posibilidad de evaluar la respuesta al tratamiento realizando mediciones seriadas31–33.
Como curva de aprendizaje se proponen 10 mediciones con 3 escaneos anormales para un médico con experiencia en ultrasonografía, y 25 escaneos pueden resultar adecuados para un ultrasonografista no experimentado32.
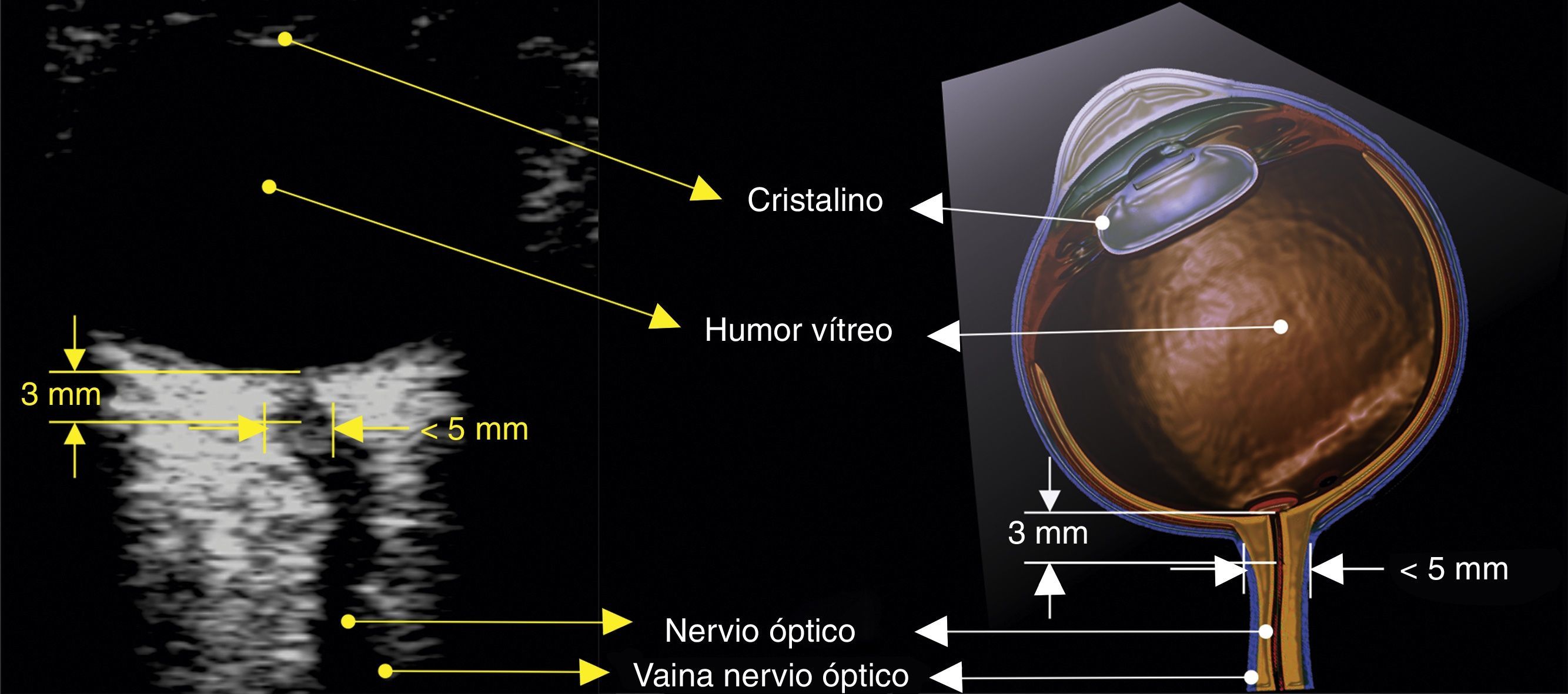
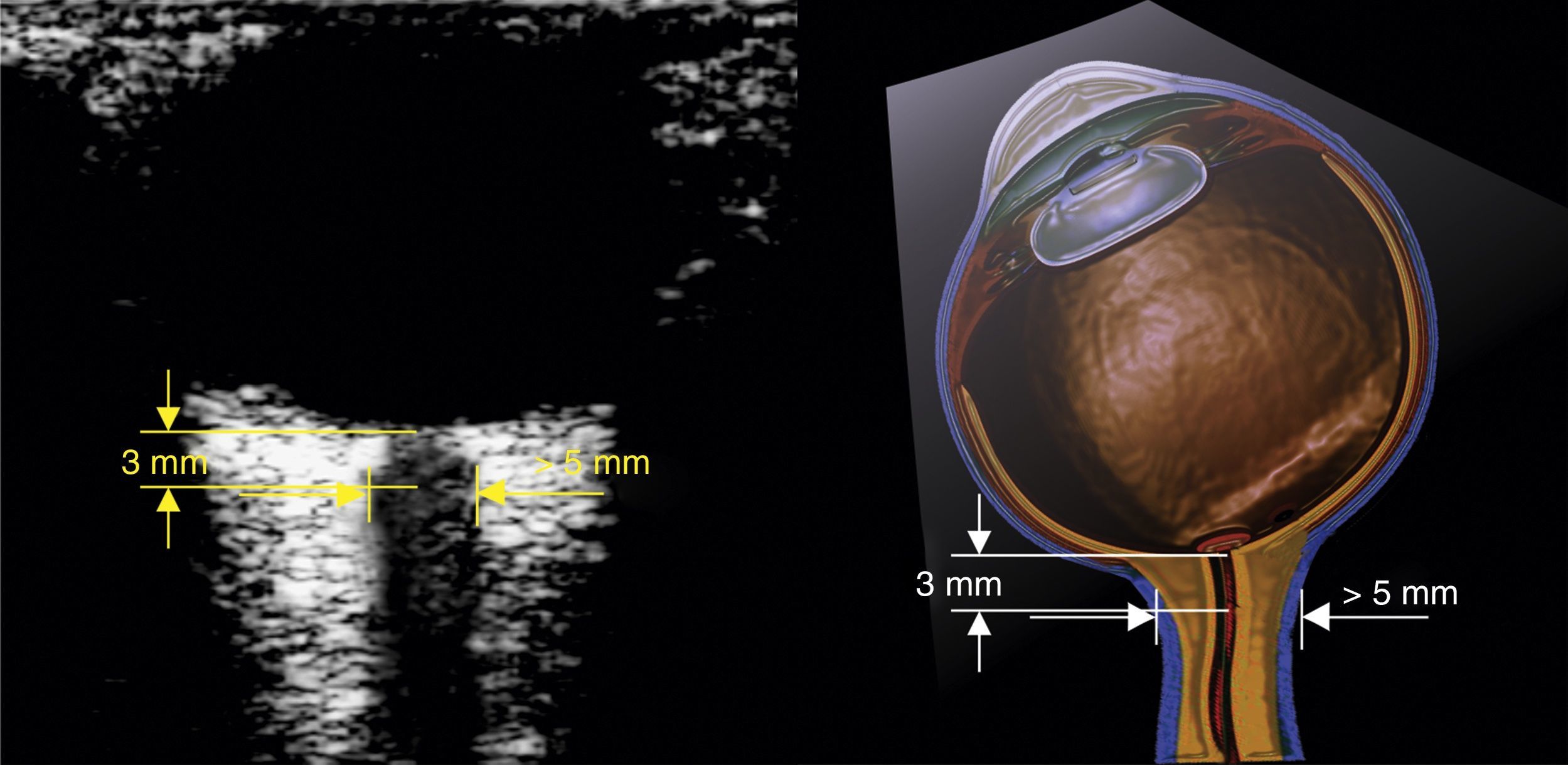
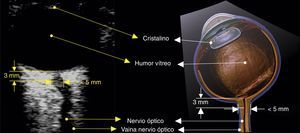
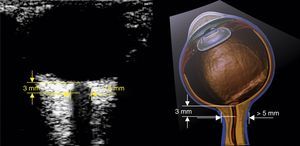
¿Cómo se mide la vaina del nervio óptico?Se debe contar con un transductor lineal de alta frecuencia (7-10mhz)22. El ecógrafo se configura para permitir visualizar estructuras hasta 5-6cm de profundidad. El transductor se ubica sobre el párpado del ojo cerrado previa aplicación de abundante gel conductor.
El nervio óptico se identifica como la estructura hipoecoica de trayecto regular posterior al globo ocular. El estándar de medición requiere trazar una línea vertical que se inicia en la unión del nervio óptico con el globo ocular; esta línea es simplemente una referencia y debe medir 3mm. Una vez localizados estos 3mm se traza una línea horizontal de borde a borde del nervio óptico; esta segunda línea es la que mide el valor en milímetros del nervio óptico (figs. 3 y 4)32,33.
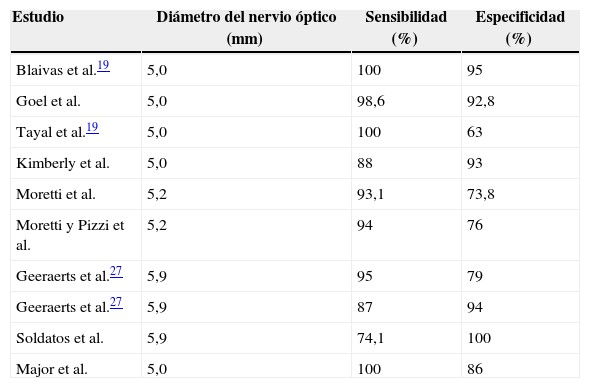
Para la mayoría de los autores revisados 5mm es el punto de corte para que el estudio se considere positivo para hipertensión endocraneana; otros autores proponen valores diferentes (tabla 1).
| Estudio | Diámetro del nervio óptico (mm) | Sensibilidad (%) | Especificidad (%) |
|---|---|---|---|
| Blaivas et al.19 | 5,0 | 100 | 95 |
| Goel et al. | 5,0 | 98,6 | 92,8 |
| Tayal et al.19 | 5,0 | 100 | 63 |
| Kimberly et al. | 5,0 | 88 | 93 |
| Moretti et al. | 5,2 | 93,1 | 73,8 |
| Moretti y Pizzi et al. | 5,2 | 94 | 76 |
| Geeraerts et al.27 | 5,9 | 95 | 79 |
| Geeraerts et al.27 | 5,9 | 87 | 94 |
| Soldatos et al. | 5,9 | 74,1 | 100 |
| Major et al. | 5,0 | 100 | 86 |
Adaptada de Qayyum23.
Fuente: autores.
Se resalta una revisión sistemática publicada en 2011 de Dubourg et al.33 y que evaluaba la precisión diagnóstica de la medición del nervio óptico en comparación con la medición invasiva de la presión intraparenquimatosa como el estándar de oro; se incluyeron 6 estudios prospectivos de cohorte con un total de 231 pacientes sin detectarse heterogeneidad significativa para la sensibilidad y la especificidad de la medición ultrasonográfica33. La medición de la vaina del nervio óptico tiene una sensibilidad de 0,90 (IC95%: 0,80-0,95) una especificidad de 0,85 (IC95%: 0,73-0,93). Esta revisión también mostró una fiabilidad entre los evaluadores de 0,2 a 0,3mm. Su inconveniente es que no se contó con un valor de corte preciso para definir la dilatación de la vaina del nervio óptico en todos los estudios. La medición del diámetro de la vaina del nervio óptico demuestra buena precisión diagnóstica para detectar la hipertensión intracraneal e influye en la decisión de remitir a los pacientes a centros especializados33.
Existen detractores de la medición del nervio óptico en hipertensión endocraneana34. Sin embargo, hasta ahora la falta de correlación no parece ser con la técnica o el proceso fisiopatológico sino por no contarse con un valor de corte estándar que sugiera el límite entre la normalidad y la hipertensión35. También es necesario estandarizar la técnica de escaneo, teniendo en cuenta que el ojo es una esfera y virtualmente podría realizarse longitudinal o trasversalmente sin conocerse qué tanto podría alterar los resultados24,35–37.
Para resolver lo anterior, en 2013 se creó la iniciativa «prospero». Se pretende evaluar la precisión diagnóstica de la ecografía del diámetro de la vaina del nervio óptico que permita detectar la hipertensión endocraneana y determinar un valor de corte preciso para establecer una base de datos a nivel del paciente individual38.
Doppler color trascraneanoEl acceso ultrasonográfico a las arterias intracraneanas es una técnica que supone dificultades mayores en comparación con la evaluación del nervio óptico o de la línea media. La curva de aprendizaje es extensa, y en el 15% de los pacientes no se obtendrá una buena ventana ultrasonográfica, por lo que no es fácil acceder a estas imágenes16.
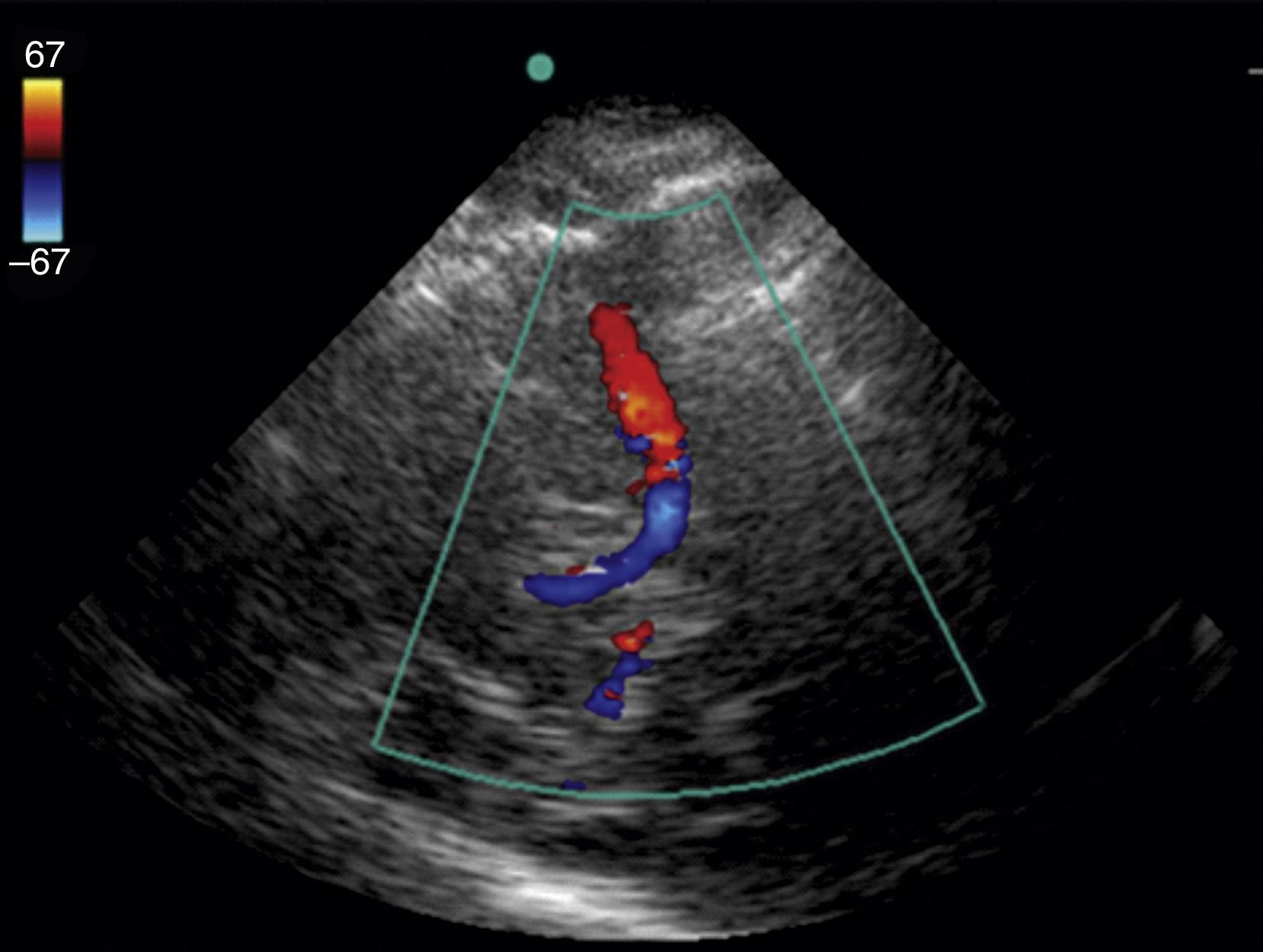
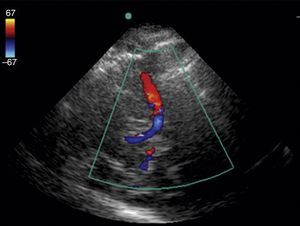
Parte de lo anterior puede sobrepasarse si se realiza un doppler trascraneano añadiendo la función color; se requiere un ultrasonógrafo con un transductor microconvex de 1 a 5Mhz y software con función doppler y color. La ventana ultrasonográfica se obtiene a través de la escama del hueso temporal (fig. 5). Una segunda ventana puede realizarse a través del ojo para encontrar la arteria oftálmica, y una tercera ventana a través de la región postauricular para acceder a la arteria cerebral posterior. La adición de la función color posibilita la visualización de las arterias intracraneales, especialmente la arteria cerebral media38 (fig. 5).
Las dos aplicaciones más aceptadas del doppler trascraneano son control de vasoespasmo en pacientes con hemorragia subaracnoidea (evidencia clase IIa)16,38–47 y el apoyo del diagnóstico de muerte cerebral (evidencia IIa)39–48. Otras aplicaciones pero aún con evidencia limitada son el neuromonitoreo a través de velocidades de flujo en las principales arterias cerebrales, en el que se pretende monitorizar la hemodinámica cerebral42–45. Se ha propuesto la evaluación de la integridad de la autorregulación cerebral a través de la relación del flujo de la arteria cerebral media y sus velocidades medidas por doppler con la presión arterial media46.
Ha sido de interés en cuidado neurocrítico y para neuroanestesiología la posibilidad de tener un neuromonitoreo de pacientes críticos en unidades de cuidados intensivos o en salas de cirugía. El doppler trascraneano color tiene un potencial invaluable como herramienta que proporciona información dinámica, en tiempo real y no invasiva sobre variables manipulables de la hemodinámica cerebral y que potencialmente impactan en el desenlace final de los pacientes49,50.
ConclusionesLa ecografía del sistema nervioso central realizada por especialistas no radiólogos es un método de exploración económico, versátil y preciso cada vez más disponible que permite mejorar la oportunidad y dirigir la toma de decisiones objetivamente. En un futuro cercano se prevé una gran expansión de estas aplicaciones y su correlación con procesos fisiopatológicos puntuales que influyan en la toma de decisiones de pacientes neurocríticos.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.