El síndrome del empujador se caracteriza por un empuje del paciente hacia el lado hemiparético con el lado contralateral, en sedestación, en bipedestación y durante el movimiento, sobrepasando la línea media frente a la acción gravitatoria, lo que produce un inadecuado ajuste y control postural.
ObjetivoDeterminar la efectividad del tratamiento fisioterapéutico en el síndrome del empujador postictus y extraer pautas para su correcta identificación y abordaje interdisciplinar.
MétodoSe realizó una revisión sistemática (2000-2019), empleando para ello las bases de datos especializadas MEDLINE, Scopus, PEDro y Web of Science. Los descriptores utilizados en las estrategias de búsqueda fueron «pusher syndrome», «pushing behaviour», «controversive pushing», treatment, «physical therapy», physiotherapy.
ResultadosAunque aún la evidencia es limitada, la intervención intensiva de Fisioterapia en el paciente con síndrome del empujador tras sufrir un ictus parece mejorar los síntomas de este cuadro clínico en cuanto a la severidad y el control postural. De entre las diferentes formas de tratamiento, parece ser eficaz el entrenamiento a través de feedback visual, especialmente utilizando la plataforma de equilibrio de Nintendo Wii.
ConclusiónEs necesaria una intervención fisioterapéutica individualizada con cada paciente para facilitar y orientar las estrategias motoras más eficaces, siendo esencial las sinergias de trabajo entre los miembros del equipo interdisciplinar (con pautas concretas en transferencias y actividades funcionales entre sesiones) para llevar a cabo una continuidad de cuidados que garantice el mantenimiento de los logros obtenidos.
Pusher syndrome is characterized by the patient pushing towards the hemiparetic side with the contralateral side, in a sitting position, standing and during movement, surpassing the gravitational mean line, which produces inappropriate adjustment and postural control.
ObjectiveTo determine the effectiveness of physiotherapy treatment in post-stroke pusher syndrome and to extract guidelines for its correct identification and interdisciplinary approach.
MethodA systematic review was carried out (2000-2019), using the specialized databases MEDLINE, Scopus, PEDro and Web of Science. The descriptors used in the search strategies were “pusher syndrome”, “pushing behaviour”, “controversial pushing”, treatment, “physical therapy”, physiotherapy.
ResultsAlthough the evidence is still limited, the intensive intervention of Physiotherapy in the patient with pusher syndrome post-stroke seems to improve the clinical symptoms in terms of severity and postural control. Among the different forms of treatment, training through visual feedback seems to be effective, especially using the Nintendo Wii balance platform.
ConclusionAn individualized physiotherapeutic intervention with each patient is necessary to facilitate and guide the most effective motor strategies, work synergies between the members of the interdisciplinary team are essential (with specific guidelines on transfers and functional activities between sessions) to ensure continuity of care that guarantees achievements are maintained.
El accidente cerebrovascular (ACV) constituye la primera causa de discapacidad permanente en adultos1, estimándose un total de 350.000 personas en España con discapacidad tras sufrir un ACV2, destacándose por prevalencia el riesgo de caídas y déficits funcionales3, y cuya incidencia continúa en aumento pese a los avances en su prevención, diagnóstico y tratamiento, llegándose a prever un incremento del 35% de los casos en Europa entre 2017 y 20504.
Dentro de la heterogeneidad de su sintomatología, podemos destacar en prevalencia los déficits motores y, en concreto, la hemiparesia5. Un 10% de los pacientes hemiparéticos desarrollará el denominado síndrome del empujador (SE), alcanzando un 63% de prevalencia en casos de ACV severo6,7. El SE se caracteriza por un empuje del paciente hacia el lado hemiparético con el lado contralateral, tanto en sedestación como en bipedestación y movimiento, sobrepasando la línea media frente a la acción gravitatoria8,9 y produciendo un inadecuado ajuste y control postural10,11, parámetros básicos en las actividades motoras12. Este empuje, que además ofrece una resistencia a la corrección pasiva8,13, se produce con una abducción y extensión del miembro superior menos afecto en busca de una superficie de contacto, patrón que se repite en el miembro inferior ipsilateral al contactar con el suelo9,14.
En muchos de los casos, el desconocimiento de esta patología y de sus características conduce a una creencia de mal pronóstico de recuperación total de este síndrome, ya que la mayor prevalencia en lesiones del hemisferio derecho asocia otras alteraciones como déficit atencional, encontrando pacientes poco colaboradores y de complicado manejo por la sintomatología que presentan, con gran inestabilidad y riesgo de caídas15. Pese a la falta de consenso, el pronóstico de estos pacientes parece favorable, sin embargo, la evidencia coincide en un mayor tiempo de recuperación en pacientes hemiparéticos con SE que en aquellos que no lo padecen8, en torno a 3-6 semanas adicionales de recuperación para alcanzar el mismo nivel funcional9, pudiendo llegar la clínica a persistir a los 3 meses, lo que genera una recuperación funcional y motora inferior que en pacientes no empujadores16. Así, el tiempo transcurrido hasta la recuperación completa está relacionado con el número y la magnitud de las alteraciones presentes, incluyendo alteraciones motoras, propioceptivas, visuales y cognitivas17.
Aunque tradicionalmente solo se había descrito el SE como consecuencia de un ACV18, constatando estudios posteriores, su presencia se aprecia en otros trastornos del sistema nervioso central, como algunas neoplasias y en traumatismos craneoencefálicos19; pese a ello, la mayor prevalencia del SE en pacientes postictus hace que los estudios se centren mayoritariamente en esta población.
El desconocimiento del SE por parte de muchos de los profesionales del equipo interdisciplinar, así como la escasez de registros en la historia clínica, contribuyen a que se infravalore su potencial de recuperación15,20. El abordaje del SE requiere de este enfoque interdisciplinar, englobando, entre otros profesionales, fisioterapeutas, enfermeros, terapeutas ocupacionales y médicos20, así como la necesidad de un enfoque fisioterapéutico individualizado adaptado a las necesidades de cada paciente desde una perspectiva global.
La Fisioterapia en el SE tras un ACV busca restablecer la condición de salud, y por tanto mejorar la calidad de vida del sujeto, contribuyendo a una evolución favorable al prevenir las posibles complicaciones. Según la literatura científica, los sujetos que han sufrido un ictus y reciben fisioterapia, destacando el reaprendizaje motor orientado a tareas21, gozan de mayor recuperación funcional y motora y, por tanto, mayor independencia para las actividades de la vida diaria, acortando además los tiempos de recuperación10. Por otra parte, los profesionales de Enfermería son esenciales en la educación sanitaria del paciente hospitalizado y de sus cuidadores principales de forma continuada, estableciendo planes de cuidado bajo la premisa del cuidado holístico20. Asimismo, tienen un rol importante en la detección del SE y otras complicaciones cuando el paciente aún no ha sido derivado a Fisioterapia, sobre todo en el ámbito hospitalario, siendo necesario un adecuado registro en la historia clínica para su derivación, así como una óptima comunicación interdisciplinar, para mejorar la calidad de la atención al paciente, con los beneficios que ello conlleva en su evolución22. Aunque existen muchas guías interdisciplinares de práctica clínica sobre rehabilitación e intervención en pacientes con ictus, a menudo no se incorporan a la práctica diaria de Enfermería, debido a que las pautas que incluyen carecen de información sobre la detección temprana de problemas mediante instrumentos válidos y fiables, así como intervenciones relevantes y factibles para ser usadas por los profesionales de Enfermería en el contexto diario de la atención al paciente con ictus23. Como los pacientes con ictus necesitan intensificar el entrenamiento, los enfermeros tienen un papel esencial en la creación de oportunidades para que los pacientes pongan en práctica tareas funcionales fuera y entre las sesiones de Fisioterapia24. Además, consensuar protocolos de actuación conjunta entre Enfermería y Fisioterapia para mejorar la higiene postural y reducir el riesgo de úlceras por presión25 es importante en pacientes con SE, ya que este puede suponer una dificultad añadida en el manejo de presiones. El conocimiento de Enfermería de este cuadro clínico permitirá su detección temprana, su comunicación a otros profesionales sanitarios del equipo interdisciplinar y un mejor manejo del paciente, evitando así la aparición de úlceras por presión y otras lesiones musculoesqueléticas que podrían comprometer la rehabilitación y reeducación funcional del paciente25,26. A continuación, se detallan los diagnósticos de Enfermería y Fisioterapia con relación al SE.
Algunos de los diagnósticos de Enfermería, según la taxonomía NANDA, manejados con más frecuencia en este tipo de pacientes son27:
- •
Relacionados con alteraciones neuromusculares y otros problemas físicos:
- -
[00123] Desatención unilateral.
- -
[00085] Deterioro de la movilidad física.
- -
[00047] Riesgo de deterioro de la integridad cutánea.
- -
[00103] Deterioro de la deglución.
- -
[00051] Deterioro de la comunicación verbal.
- -
- •
Relacionados con alteraciones emocionales, familiares…
- -
[00120] Baja autoestima situacional.
- -
[00069] Afrontamiento inefectivo.
- -
- •
Relacionados con el cuidado diario del paciente y sus necesidades básicas:
- -
Diagnósticos referentes al déficit de autocuidados: [00102], [00108] y [00109] (alimentación; baño-higiene; vestido-acicalamiento).
- -
[00020] Incontinencia urinaria funcional.
- -
Algunos de los diagnósticos genéricos de Fisioterapia en este síndrome según la Clasificación Internacional de la Funcionalidad (CIF) son28:
- •
Funciones corporales: Deficiencia moderada en b735 (funciones relacionadas con tono muscular).
- •
Estructuras corporales: Deficiencia moderada en s110a (estructura del cerebro) y s760c (estructura del tronco).
- •
Actividades corporales y Participación: Dificultad grave generalizada en d4a (movilidad), d5a (autocuidado) y grave en d6a (vida doméstica).
Teniendo en cuenta las características del SE, así como la demora que puede provocar en la recuperación, es de gran importancia establecer un adecuado diagnóstico de estas alteraciones y disponer de herramientas adecuadas para su evaluación29, como son la Scale for Contraversive Pushing (SCP) y la Burke Lateropulsion Scale (BLS). La SCP, más empleada, evalúa la postura espontánea del paciente, la extensión de miembro superior no parético y la resistencia a la corrección pasiva; por otra parte, la BLS evalúa la aparición de resistencia ante la corrección de una postura inclinada, el grado de resistencia y el momento en la que aparece29,30. Otra de las escalas más empleadas es la Berg Balance Scale (BBS), que analiza el equilibrio estático y dinámico del paciente31.
El tratamiento de Fisioterapia es específico para este síndrome y, a pesar de la escasez de estudios, nuestro objetivo es determinar la efectividad del tratamiento fisioterapéutico en el individuo con SE como consecuencia de un ACV y extraer pautas para su correcta identificación y abordaje interdisciplinar.
MetodologíaSe ha realizado una revisión sistemática de la literatura de acuerdo a las normas Preferred Reporting for Systematic Reviews and Meta-Analyses (PRISMA)32 desde enero 2000 hasta julio 2019, mediante 2 revisores independientes, incluyendo artículos escritos en inglés o español, realizados en humanos, con el objetivo de analizar la efectividad del tratamiento de Fisioterapia dirigido a sujetos con SE tras sufrir un ACV. Con este fin, se realizó una búsqueda bibliográfica en las bases de datos especializadas MEDLINE, Scopus, PEDro y Web of Science, utilizando estrategias de búsqueda que incluían los siguientes descriptores: («pusher syndrome» OR «pushing behaviour» OR «controversive pushing») AND (treatment OR «physical therapy» OR physiotherapy).
Criterios de inclusión, basados en los criterios PICO32:
- -
Tipos de estudios: ensayos clínicos aleatorizados, series de casos y estudios piloto (comparando distintas intervenciones).
- -
Tipos de participantes: hombres y mujeres sin considerar un rango de edad específico con SE tras sufrir un ACV.
- -
Tipos de intervención y comparación: técnicas de fisioterapia como tratamiento para dicho síndrome, tratamientos adicionales a la Fisioterapia convencional (FC), comparación con otras técnicas o no comparación (series de casos).
- -
Tipo de resultados: obtenidos a través de test/escalas específicas y validadas (SCP, BLS, BBS, etc.).
Criterios de exclusión:
- -
Estudios de un solo caso clínico.
- -
Estudios que incluyan solo escalas de valoración, en los que no se implemente ninguna intervención fisioterapéutica.
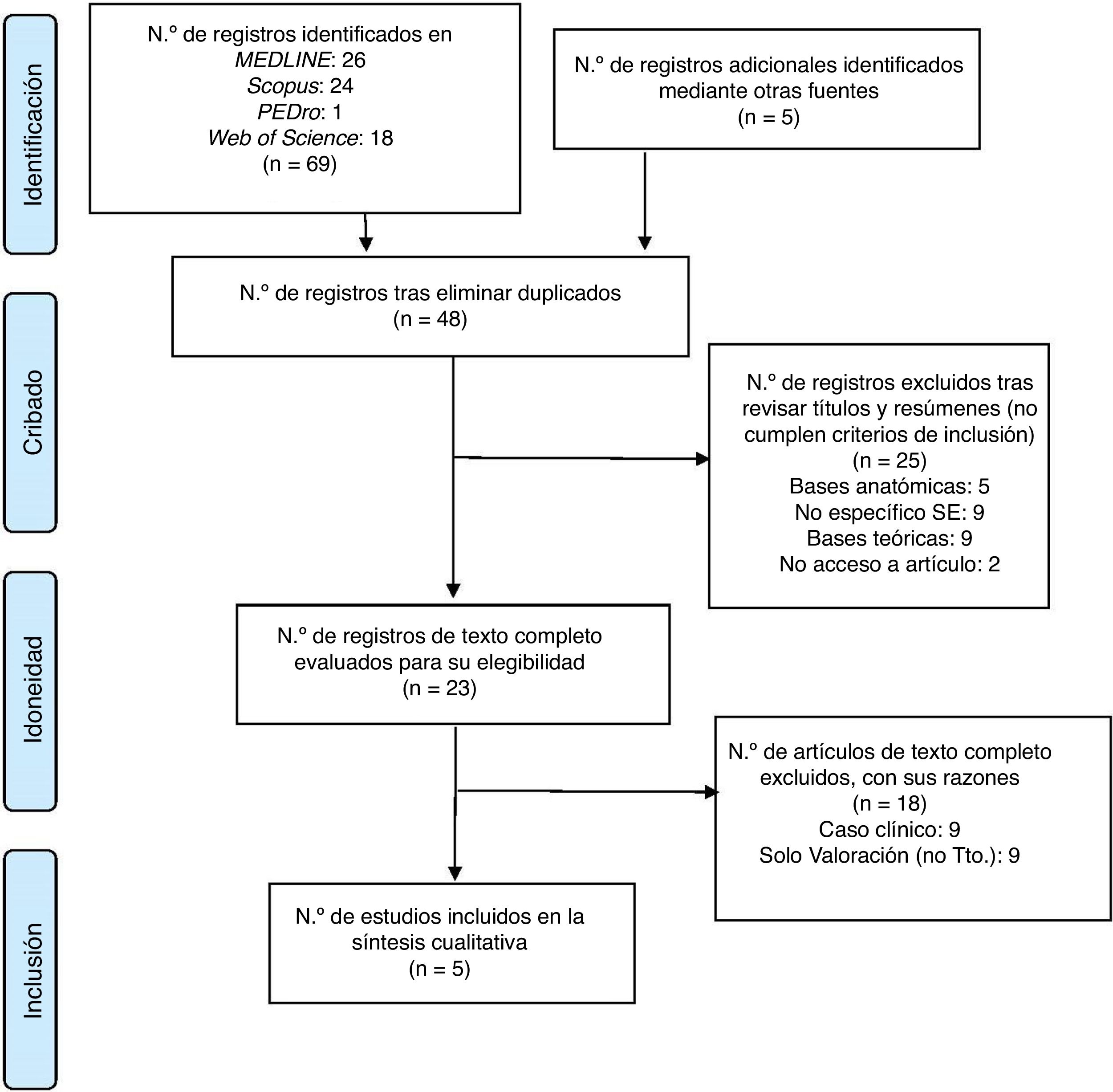
En la figura. 1 se detalla el proceso de selección de artículos tras aplicar los criterios de inclusión.
Diagrama de flujo del proceso de selección de artículos según normas PRISMA. Fuente: Moher et al.32.
Se evaluó la calidad metodológica de los estudios seleccionados mediante la guía CASPe33 en los ensayos clínicos aleatorizados. A pesar de que estudios de series de casos representan un menor nivel de evidencia, fueron incluidos dada la escasez de estudios relacionados con el tema, en un esfuerzo de analizar información extra de estudios preexperimentales cuyos protocolos puedan orientar metodológicamente futuros ensayos clínicos.
El nivel de evidencia y grado de recomendación fue evaluado a través de la propuesta de clasificación del Centre for Evidence –Based Medicine de Oxford (CEBM), uno de los sistemas de jerarquización de la evidencia más empleados en el ámbito de salud por su alto grado de especialización según el tipo de escenario clínico34.
ResultadosTras aplicar dichos criterios y eliminar resultados duplicados, 5 artículos fueron tomados en consideración, representados y sintetizados en la tabla 1:
Síntesis de resultados
| Autor (año)NE, GR | Tipo estudio | Edad | Tiempo postictus | Tratamiento | N.o sujetos | Variable | N.o sesiones | Resultados |
|---|---|---|---|---|---|---|---|---|
| Broetz et al. (2004)37)C, 4 | Serie de casos | 63(51-79 años) | 4 días (2-6) | Autopercepción lateralidad+FV (proporcionado por fisioterapeuta)+transferencia peso (tareas MS sano)+dual task | N=8 | SCP (días 4, 12, 18 y 24) | 24 ses30min/ses6ses/sem6semanas | Mejora recuperación SE e independencia funcional (<días hospitalización) |
| Krewer et al. (2013)35)A, 1b | ECA cross-over trial | 65+9 años | 8+3 meses | 1. GVS2. Robótica: Lokomat3. FC+FV | N=25GE: 15GC: 10 | SCPBLS | 1 ses (efecto inmediato) | No efecto significativo GVSSignificación en BLS de Lokomat vs. FC+FV (no SCP) |
| Yang et al. (2015)38A, 1b | ECA | 60+15 años | 6+4 meses | Mismo protocolo FV (GE: 20min FC+20min Nintendo Wii; GC: 20min FC+20min FV terapia espejo) | N=12GE: 7GC: 5 | SCPBBSFMA (MMSS-MMII) | 9 ses40min/ses3 ses/sem3 semanas | Ttos beneficiosos (tto con Ninendo Wii más beneficioso que terapia espejo) |
| Yun et al. (2018)36A, 1b | ECA | 64+8 años | 30+7 días | FC: Bobath (transferencias+ejerc. fuerza+FV)RAGT: Lokomat+RV FV | N=36RAGT=18FC=18 | BLSBBSPASSFMASSEP | 15 ses30min/ses5 ses/sem3 semanas | RAGT más efectivo en mejora de lateropulsión y equilibrio que FC |
| Pardo et al. (2019)41C, 4 | Serie de casos | 55+13 años | 10+5días | 45min FI: Transferencias + ejerc. terapéutico45min FG: = que FI+silla de ruedas | N=5 | SCPFIMSU1CMSA | 19 ses90min/ses5 ses/sem4 semanas | Mejores resultados en equilibrio que en control de MS-MI |
BBS: Berg Balance Scale; BLS: Burke Lateropulsion Scale; CMSA: Chedoke McMaster Stroke Assessment; ECA: ensayo clínico controlado aleatorizado; FC: fisioterapia convencional; FG: fisioterapia grupal; FI: fisioterapia individual; FIM: Functional Independence Measure; FMA: Fugl-Meyer Assesment Scale; FV: feedback visual; GC: grupo control (no síndrome del empujador); GE: grupo experimental (síndrome del empujador); GR: grado de recomendación; GVS: Galvanic Vestibular Stimulation; MI: miembro inferior; MS: miembro superior; NE: nivel de evidencia; PASS: Postural Assessment Scale for Stroke; RAGT: Robot-Assisted Gait Training; RV: realidad virtual; SCP: Scale for Controversive Pushing; SSEP: Somatosensory Evoked Potentials; SU1: Sit Unsupported for 1minute.
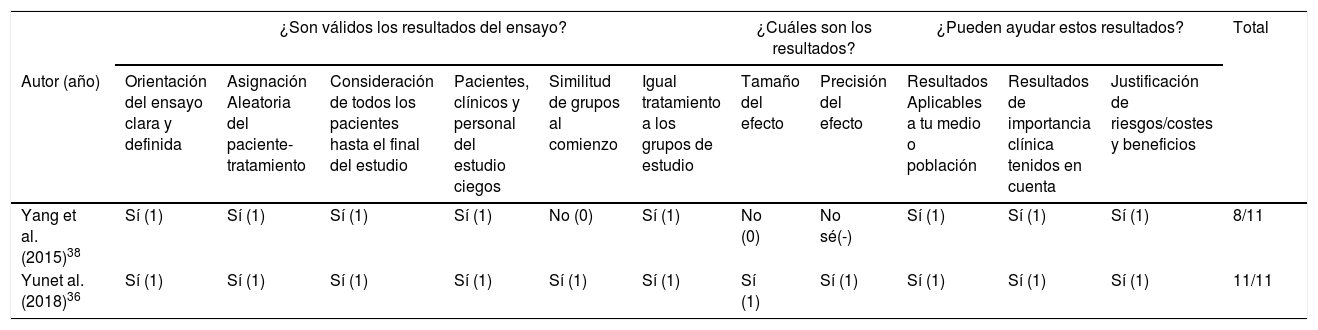
En la tabla 2 se exponen los resultados de la checklist de CASPe sobre calidad metodológica de los ensayos clínicos aleatorizados que fueron incluidos. A pesar de que el estudio de Krewer et al.35 es considerado ensayo clínico aleatorizado, no obtuvo una puntuación mínima de calidad en CASPe, ya que no consiguió una respuesta afirmativa en las 3 preguntas eliminatorias de la checklist (en cuanto a la aleatorización de los pacientes y el seguimiento de los mismos). No obstante, se aprecia una alta calidad metodológica en el estudio más reciente publicado36, que puede ser referente para futuras publicaciones.
Resultados de calidad metodológica de los estudios según la guía CASPe
| ¿Son válidos los resultados del ensayo? | ¿Cuáles son los resultados? | ¿Pueden ayudar estos resultados? | Total | |||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Autor (año) | Orientación del ensayo clara y definida | Asignación Aleatoria del paciente-tratamiento | Consideración de todos los pacientes hasta el final del estudio | Pacientes, clínicos y personal del estudio ciegos | Similitud de grupos al comienzo | Igual tratamiento a los grupos de estudio | Tamaño del efecto | Precisión del efecto | Resultados Aplicables a tu medio o población | Resultados de importancia clínica tenidos en cuenta | Justificación de riesgos/costes y beneficios | |
| Yang et al. (2015)38 | Sí (1) | Sí (1) | Sí (1) | Sí (1) | No (0) | Sí (1) | No (0) | No sé(-) | Sí (1) | Sí (1) | Sí (1) | 8/11 |
| Yunet al. (2018)36 | Sí (1) | Sí (1) | Sí (1) | Sí (1) | Sí (1) | Sí (1) | Sí (1) | Sí (1) | Sí (1) | Sí (1) | Sí (1) | 11/11 |
Tras el análisis, y dada la escasez y heterogeneidad de los estudios, es difícil extraer una conclusión sólida derivada de los resultados obtenidos acerca de los distintos métodos de tratamiento para el SE en sujetos con ACV. No obstante, para obtener más información han sido incluidos estudios como series de casos que, a pesar de no ofrecer una comparativa de tratamientos y presentar un grado de recomendación favorable, aunque no concluyente, pueden arrojar luz acerca de los distintos protocolos de evaluación y tratamiento, teniendo en cuenta que sí puede establecerse una comparación con otros estudios que usan las mismas escalas de evaluación, sobre todo en las 2 escalas más usadas, SCP y BLS.
Cuatro de los 5 estudios seleccionados han utilizado el feedback visual como complemento a otras terapias con efectos positivos en la mejora de la severidad del síndrome35–38, si bien, aunque otros estudios no lo contemplen como tal, se encuentra implícito en la descripción del tratamiento que realizan, dando respuesta a déficits visuoperceptivos que presentan estos pacientes17. De los tipos de feedback, parece que el proporcionado por nuevas tecnologías como la videoconsola Nintendo Wii, es más efectivo que el proporcionado por la terapia espejo convencional38, ambas terapias adicionales a la FC que el paciente realizaba, destacando el equilibrio, a pesar de que ambas terapias fueron beneficiosas; sería interesante que los autores hubiesen detallado si durante el tratamiento mediante la Wii, el fisioterapeuta asistió manualmente al paciente, ya que ha sido demostrado que este tratamiento parece ser efectivo siempre que sea acompañado de esta asistencia para evitar compensaciones39. El feedback mediante realidad virtual unido a la robótica (Lokomat) también parece ser una buena opción, dada la posibilidad de repetición que ofrece esta tecnología, así como la verticalización precoz por la desgravitación mediante arnés35,36; a pesar de que estos autores reportan mejores resultados con esta terapia que con el feedback proporcionado con la FC, no queda reflejado en el estudio si el fisioterapeuta asistía al paciente durante la sesión de robótica, ya que posibles claves y correcciones pudieron ser fundamentales y los efectos podrían deberse más a la verticalización prolongada que permite este sistema, en un momento en que es difícil mantener en bipedestación sin ayuda de forma continuada durante la sesión de fisioterapia, teniendo en cuenta que, en ictus subagudos, ha sido demostrada más efectiva la FC40. Estas terapias han sido usadas en ictus crónicos35,38, o en cualquier caso una vez transcurrido al menos un mes del episodio de ictus36. La fisioterapia precoz e intensiva en ictus agudos, reduce los síntomas del SE9 y es precisamente en estos primeros días postictus cuando las claves visuales incluidas en la FC que el paciente realiza son fundamentales, de ahí la importancia de la repetición de algunas de estas claves durante las 24horas, en las distintas tareas que el paciente hospitalizado comience a realizar y la necesidad de supervisión por los profesionales de Enfermería.
El número de sesiones no parece ser decisivo para obtener resultados positivos a corto plazo, ya que incluso tras una sola sesión se obtuvieron estos cambios, medidos solo en uno de los estudios35, resaltando sobre todo resultados significativos cuando el feedback se combinaba con robótica. Sería interesante que en estudios futuros se realizara una evaluación tras la primera sesión para poder comparar los resultados de diferentes terapias, no solo en el estadio crónico. Estos resultados se refieren sobre todo a la mejora de la lateropulsión del síndrome y el equilibrio, obteniéndose una mejora funcional con reducción del número de sesiones cuando se realiza el feedback visual durante la FC con una progresión37 (primero hacer consciente al paciente de la lateropulsión y su posición respecto al entorno, seguido de correcciones con claves manuales y facilitaciones manuales, para terminar integrando actividades como el manejo de silla de ruedas y dual task que requieren de una mayor demanda cognitiva). Además de la mejora del empuje, los pacientes que han seguido este tratamiento han sido capaces de mantener la postura erecta de manera estable e independiente, incluso bajo técnicas de distracción (al tratarse de una serie de casos con datos no concluyentes, sería interesante realizar estudios en los que se comparen distintas terapias en este estadio). En este sentido, conviene destacar que no solo la precocidad y la variedad de terapias son efectivas, también la intensidad de la misma, con óptimos resultados cuando el tiempo de fisioterapia fue aumentado41.
En los estudios analizados no existen grandes diferencias en cuanto a la edad del paciente, que pudiesen condicionar la recuperación, independientemente del tipo de fisioterapia realizada, existiendo rangos muy heterogéneos en algunos casos. Se reporta, a su vez, que el ACV isquémico es el más frecuente en los estudios, siendo el hemisferio cerebral derecho el más afectado con un mayor riesgo de heminegligencia, en consonancia con la literatura42. Por otro lado, también es común la escala de valoración utilizada, SCP, escala estandarizada para pacientes con comportamiento empujador que muestra aplicabilidad clínica en cuanto a validez y confiabilidad en los resultados. A pesar de que Broetz et al.37 no presentan grupo control, los resultados son prometedores; la temporalización más concentrada (mayor número de sesiones por semana y el número de sesiones totales), pudo contribuir a estos resultados, siendo necesario tenerlo en cuenta para la realización de estudios futuros en este estadio.
Los resultados señalan que la mayoría de los pacientes con SE mostraron una mejora en el control postural y la calidad de vida tras la intervención de Fisioterapia, proporcionando el aprendizaje y automatización de estrategias óptimas de movimiento35,37,38, sin embargo solo uno de los estudios reporta una evaluación follow-up 4 semanas postintervención para comprobar si los resultados se mantienen36, lo que sería conveniente en la implementación de estudios futuros. Por otro lado, en ninguno de los artículos seleccionados se menciona la supervisión continuada de los profesionales de Enfermería entre sesiones de Fisioterapia, para permitir una mayor adherencia a las pautas posturales establecidas43. La dificultad estriba en que, en determinadas ocasiones, no existe un consenso de pautas incluso dentro de una misma disciplina. En el caso del SE, revisando trabajos más teóricos, los autores coinciden en la importancia de usar claves visuales como estrategias compensadoras de la alteración de la percepción de verticalidad que el sujeto tiene44,45, así como insistir más en la transferencia de sedestación a bipedestación que en la de sedestación silla-cama, no existiendo consenso en cuanto al lado desde el que se debe transferir el paciente de la silla de ruedas a la cama, defendiendo unos autores su realización desde el lado no parético44 y otros desde el lado parético para potenciar el apoyo sobre este lado45; ante la dificultad de este último en un estadio inicial, lo lógico sería pensar la realización desde el no parético al inicio y más tarde potenciarlo desde el parético; no obstante, sería interesante implementar estudios que investiguen este tipo de cuestiones prácticas que son esenciales en la repetición continuada de tareas concretas pautadas por el fisioterapeuta, siendo los profesionales de Enfermería claves en la generación y supervisión de estas situaciones durante su práctica clínica24. Es necesario realizar, además de un tratamiento fisioterapéutico específico e individualizado dando especial relevancia al feedback visual (apoyándose en nuevas tecnologías si es posible)46, un protocolo de pautas de actuación interdisciplinar47, para unificar criterios y consensuar el abordaje de diferentes correcciones posturales25 y llevar a cabo programas de salud basados en la evidencia científica más reciente48 y con rigor experimental, mejorando así los procesos de enseñanza y aprendizaje en el currículum enfermero49. Ya que la evidencia científica es insuficiente para establecer conclusiones extrapolables a todos los pacientes que sufren del SE, son necesarias investigaciones futuras que diluciden qué tratamientos de Fisioterapia y sistemas tecnológicos50 son los más adecuados para mejorar este síndrome y los efectos a largo plazo de los mismos.
ConclusiónAunque aún la evidencia es limitada, la intervención precoz de Fisioterapia en el paciente con SE tras sufrir un ACV parece mejorar los síntomas de este cuadro clínico en cuanto a la severidad y el control postural, siendo necesaria una intervención fisioterapéutica individualizada con cada paciente (con un número mínimo de sesiones) para facilitar y orientar las estrategias motoras más eficaces. El uso del feedback visual, proporcionado por distintas vías según el estadio del paciente, parece ser una de las técnicas que aporta mayores ventajas, proporcionado por el fisioterapeuta mediante claves visuales, pudiendo usar nuevas tecnologías como la plataforma de equilibrio de la videoconsola Nintendo Wii o la realidad virtual para optimizar los resultados. Cuando esta última se combina además con sistemas robotizados de marcha como Lokomat en pacientes subagudos-crónicos, se obtienen mejores resultados a nivel de equilibrio, probablemente por la repetición de tareas y verticalización prolongada por desgravitación que permiten estos sistemas. Así, resulta necesario intensificar el tratamiento de fisioterapia, mediante pautas marcadas de verticalización, transferencias y actividades funcionales entre las sesiones. Es fundamental una detección precoz, prestando atención sobre todo a pacientes postictus isquémico del hemisferio derecho, por lo que son esenciales las sinergias de trabajo entre los miembros del equipo interdisciplinar (destacando los profesionales de Enfermería) para llevar a cabo una continuidad de cuidados que garantice el mantenimiento de los logros obtenidos.
Limitaciones del estudioLa escasa evidencia disponible sobre el tratamiento de Fisioterapia en pacientes con SE postictus, así como la heterogeneidad de los estudios disponibles, constituyen las limitaciones clave de este estudio, lo cual no permite la realización de un metaanálisis, ni concluir la mayor idoneidad de un tratamiento frente a otro. No obstante, sí se aprecia consenso en la literatura al catalogar al tratamiento fisioterápico como uno de los pilares fundamentales en el abordaje multidisciplinar de estos pacientes.
Futuras líneas de investigaciónSe evidencia la necesidad de llevar a cabo estudios de investigación en pacientes con SE postictus en los que se valore y se profundice sobre la efectividad de la Fisioterapia, así como la implicación del resto del equipo multidisciplinar en dicho proceso.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.