Establecer la utilidad de la resonancia magnética (RM) en pacientes con reemplazo total de rodilla (RTR) dolorosa tras la aplicación de un protocolo optimizado y determinar en qué medida estos hallazgos modifican la conducta terapéutica.
Materiales y métodosSe analizaron con protocolo optimizado las RM de 15 pacientes con RTR dolorosa, realizadas entre marzo de 2013 y febrero de 2014. La evaluación fue hecha por un especialista en musculoesquelético y los hallazgos fueron registrados.
ResultadosDe nuestra población, el 74% eran mujeres y la media de edad fue de 74 +/– 7 años. Se identificaron posibles causas de dolor en el 80% de los casos y se modificó la conducta médica en el 33%. Se encontró líquido articular en el 93% y signos de sinovitis en el 33%. Los tendones rotuliano, cuadricipital y poplíteo se vieron correctamente en el 77%, 92% y 69%, respectivamente; mientras que los ligamentos colaterales medial y lateral fueron visibles en el 46% y 54%, respectivamente.
DiscusiónSi bien hay publicaciones con diferentes prevalencias de sinovitis y demás hallazgos, la mayoría ha demostrado que la RM de rodilla con un protocolo optimizado permite generar cambios en la conducta terapéutica. A su vez, el método siempre ha visualizado los ligamentos y tendones de la rodilla con un éxito similar al de nuestro trabajo.
ConclusiónAun careciendo de softwares comerciales específicos que reduzcan el artificio metálico, la aplicación de un protocolo optimizado logra identificar hallazgos que guían el tratamiento y permite evaluar las estructuras ligamentarias.
To establish the usefulness of magnetic resonance (MR) in patients with total knee replacement (TKR) pain after applying an optimised protocol, and to determinate which of the findings influence medical decision.
Materials and methodsFifteen patients suffering knee pain after TKR were studied using an optimised MR examination protocol from March 2013 to February 2014. The MR was interpreted by a musculoskeletal radiologist and findings were registered.
ResultsOut of the 15 patients, 74% were female. Mean age was 74 +/– 7 years. The cause of pain was identified in 80% of the cases, and the medical decision was changed in 33%. Increased intra-articular fluid was seen in 93%, and signs of synovitis in 33%. The patellar, quadricipital, and popliteal tendons were correctly assessed in 77%, 92%, and 69% of patients, respectively, while the tibial and the fibula collateral ligaments were correctly assessed in 46% and 54% of patients, respectively.
DiscussionDespite other articles showing a different prevalence of synovitis and MR findings, most of them showed that an optimised protocol impacted on clinical care. Also, most of the adjacent anatomical structures were successfully observed, as in our case.
ConclusionEven in the absence of metal reduction tailored sequences, an optimised protocol manages to diagnose conditions that alter clinical decisions and allows the identification of adjacent anatomical structures.
El reemplazo total de rodilla (RTR) es un procedimiento frecuente desde su introducción en los años sesenta1. Constituye la cirugía de elección en los casos de artrosis avanzada y su principal objetivo es reducir el dolor y restituir la función de la articulación afectada. En ambos casos genera una mejora en la calidad de vida social, recreativa y deportiva.
Si bien los resultados son exitosos en un alto porcentaje de los casos en lo que refiere a desaparición del dolor, existe un 20% de pacientes que padece una dolencia crónica posquirúrgica (esto es, un dolor que aparece después de la cirugía y que se mantiene al menos por 2 meses)2. Sus causas más frecuentes se describen en la tabla 1.
Causas de dolor después del reemplazo total de rodilla
| Causas articulares | Causas no articulares |
|---|---|
| Infección Inestabilidad Desórdenes patelofemorales Colecciones líquidas Osteólisis periprotésicas Aflojamiento protésico Fracturas protésicas y/o periprotésicas Mal alineamiento/ fricción | Enfermedades de la cadera (artritis, necrosis avascular, fractura, etc.) Desórdenes espinales Enfermedades vasculares (insuficiencia, aneurismas, trombosis) Bursitis o tendinosis Distrofia simpática refleja Desórdenes mentales o psicológicos |
Diferenciar clínica e imagenológicamente estos procesos resulta un gran desafío, aun en manos especializadas, pero es importante debido a que muchos casos pueden tener una nueva indicación quirúrgica para su resolución. Los métodos complementarios por imágenes, desde esta perspectiva, cumplen un rol fundamental1,3.
La radiología convencional es útil para la evaluación del alineamiento de los componentes y la interface hueso–prótesis, aunque tiene sus limitaciones en el examen de las alteraciones de los tejidos blandos. Por su parte, la artrografía constituye un método invasivo para el paciente y sus hallazgos patológicos suelen ser inespecíficos al igual que con la medicina nuclear. Esta última se utiliza principalmente para el diagnóstico de aflojamiento e infección, pero no para la evaluación de los tejidos periprotésicos. Sus hallazgos, además, no suelen modificar el manejo posterior de los pacientes. En cuanto al ultrasonido, si bien resulta bastante prometedor en la identificación de los tejidos blandos gracias al avance en la calidad de los transductores, es un método más dependiente del operador y no evalúa correctamente el componente óseo.
El papel de la resonancia magnética (RM) tradicional es limitado en el estudio de pacientes con artroplastias, debido a su susceptibilidad al artefacto metálico. Sin embargo, existen reportes que sugieren algunos recursos para mejorar la calidad de las imágenes y disminuir los artificios3–5. Por ejemplo: aumentar el ancho de banda y reducir la fuerza del campo magnético, o bien disminuir el tamaño del voxel, orientar la frecuencia en dirección al eje largo de la prótesis y utilizar secuencias turbo espín eco, son algunas de las estrategias que permiten atenuar la pérdida de señal en la vecindad del implante, así como también está demostrado que el uso de las secuencias de recuperación de inversión corta-tau (STIR), en lugar de las de saturación grasa (Fat-Sat), mejora la visualización3.
A su vez, se han desarrollado softwares comerciales que combinan estas tácticas y consiguen, así, imágenes de gran calidad que permiten el análisis de elementos hasta entonces no evaluables (o evaluados con dificultad) con las secuencias tradicionales. Lamentablemente, debido a su alto costo el acceso a ellos es bajo, por lo que algunos centros de imágenes se ven obligados a aplicar protocolos convencionales con algunos parámetros optimizados para obtener una imagen de calidad.
El objetivo del trabajo es determinar la utilidad de la RM en pacientes con reemplazo total de rodilla dolorosa, tras la aplicación de un protocolo optimizado para prótesis. A su vez, se intenta establecer en qué medida la RM produce un cambio en la conducta terapéutica.
Materiales y métodosSe realizó un estudio retrospectivo analizando las RM de 15 pacientes con RTR mediante protocolo convencional optimizado en nuestra institución entre marzo de 2013 y febrero de 2014. Por la naturaleza del protocolo y el manejo confidencial de los datos, el Comité de Ética no presentó objeciones en la realización del trabajo.
Todos los pacientes presentaban prótesis bicompartimentales (material del componente femoral: aleación de cromo, cobalto y molibdeno; componente tibial: titanio y aluminio) y rótula propia no removida. Solo se incluyeron casos con cirugías por osteoartrosis que presentaban dolor crónico posquirúrgico como síntoma principal al momento del estudio. Aquellos que no cumplían con estos criterios quedaron excluidos.
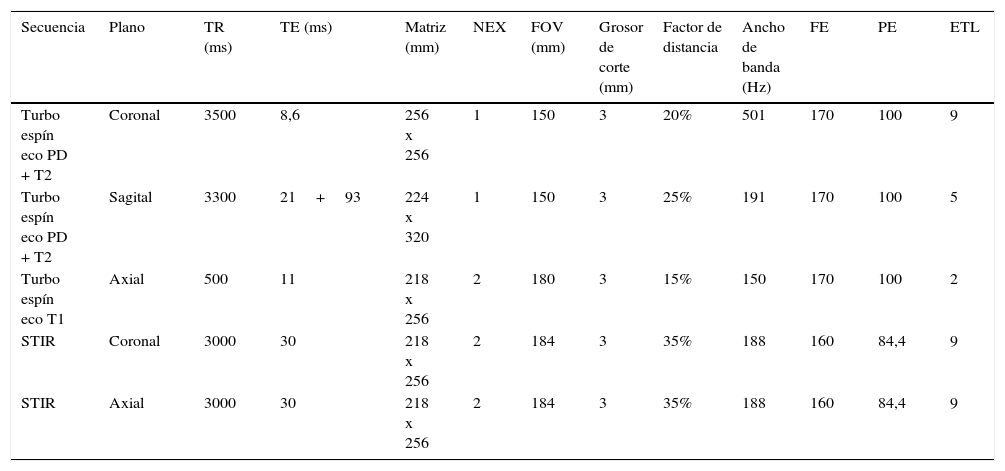
Las resonancias fueron realizadas con un resonador 1.5 Tesla (Avanto-Siemens o Achieva Philips). La rodilla se colocó en mínima flexión (15-20°) y se utilizó una bobina de rodilla de 8 canales. Las secuencias y los parámetros optimizados fueron idénticos en los dos equipos y para todos los pacientes (tabla 2).
Protocolo
| Secuencia | Plano | TR (ms) | TE (ms) | Matriz (mm) | NEX | FOV (mm) | Grosor de corte (mm) | Factor de distancia | Ancho de banda (Hz) | FE | PE | ETL |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Turbo espín eco PD + T2 | Coronal | 3500 | 8,6 | 256 x 256 | 1 | 150 | 3 | 20% | 501 | 170 | 100 | 9 |
| Turbo espín eco PD + T2 | Sagital | 3300 | 21+93 | 224 x 320 | 1 | 150 | 3 | 25% | 191 | 170 | 100 | 5 |
| Turbo espín eco T1 | Axial | 500 | 11 | 218 x 256 | 2 | 180 | 3 | 15% | 150 | 170 | 100 | 2 |
| STIR | Coronal | 3000 | 30 | 218 x 256 | 2 | 184 | 3 | 35% | 188 | 160 | 84,4 | 9 |
| STIR | Axial | 3000 | 30 | 218 x 256 | 2 | 184 | 3 | 35% | 188 | 160 | 84,4 | 9 |
TR: tiempo de repetición; TE: tiempo de eco; NEX: número de excitaciones; FOV: campo de visión; FE: codificación de frecuencia; PE: codificación de fase; ETL: longitud tren de eco; PD: densidad protónica; STIR: secuencia de recuperación de inversión corta-tau.
Las imágenes fueron evaluadas por un médico especialista en el sistema musculoesquelético con más de 20 años de experiencia. Los elementos anatómicos que se tuvieron en cuenta fueron el ligamento colateral medial, el ligamento colateral lateral, el tendón rotuliano, el tendón del músculo cuádriceps y el tendón del poplíteo. Para su valoración se aplicó la escala Likert (tabla 3) y para analizar los resultados se diferenciaron dos grupos. En el primero se incluyeron los valores 0 y 1 de la escala Likert (considerados como aquellos evaluados incorrectamente) y el grupo 2 abarcó los valores 2 y 3 (esto es, los que sí se pudieron ver de forma correcta).
Adicionalmente, se buscaron signos de osteólisis y de sinovitis, así como la presencia de cuerpos libres y de líquido articular (subjetivamente clasificado en leve, moderado o severo). Estos y otros hallazgos descritos fuera de la sistemática explicada se clasificaron finalmente según los cambios que generaron o no en la conducta o el tratamiento médico de acuerdo con la historia clínica electrónica.
Todos los datos se registraron en forma tabular, y se realizó un análisis descriptivo de las variables continuas (con media y desvío estándar o mediana e intervalo intercuartil según distribución) y de las variables categóricas (con proporciones y valores absolutos).
ResultadosLas características poblacionales de nuestra muestra (n = 15) se muestran en la tabla 4. Todos los pacientes presentaban dolor como síntoma inicial.
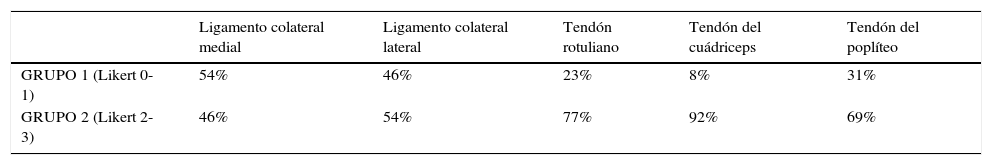
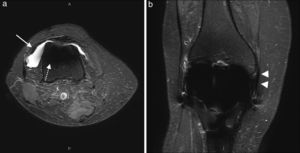
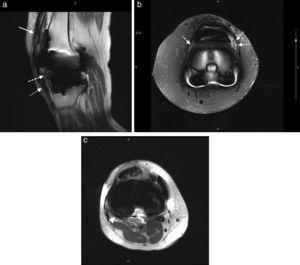
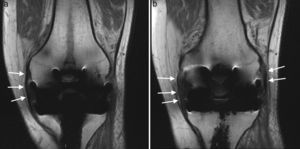
En el estudio se encontró un aumento de líquido articular en el 93% (n = 14) de los casos (fig. 1), siendo en el 79% leve y en el 21% moderado. Se observaron signos de sinovitis en el 33% (n = 4) de los pacientes y se registró cuerpo libre en un solo paciente (que correspondió a un osículo infrapatelar). En ninguno de los casos se evidenciaron signos de osteólisis. En cuanto al estudio de los tendones y ligamentos (figs. 2 y 3), los datos se expresan en la tabla 5.
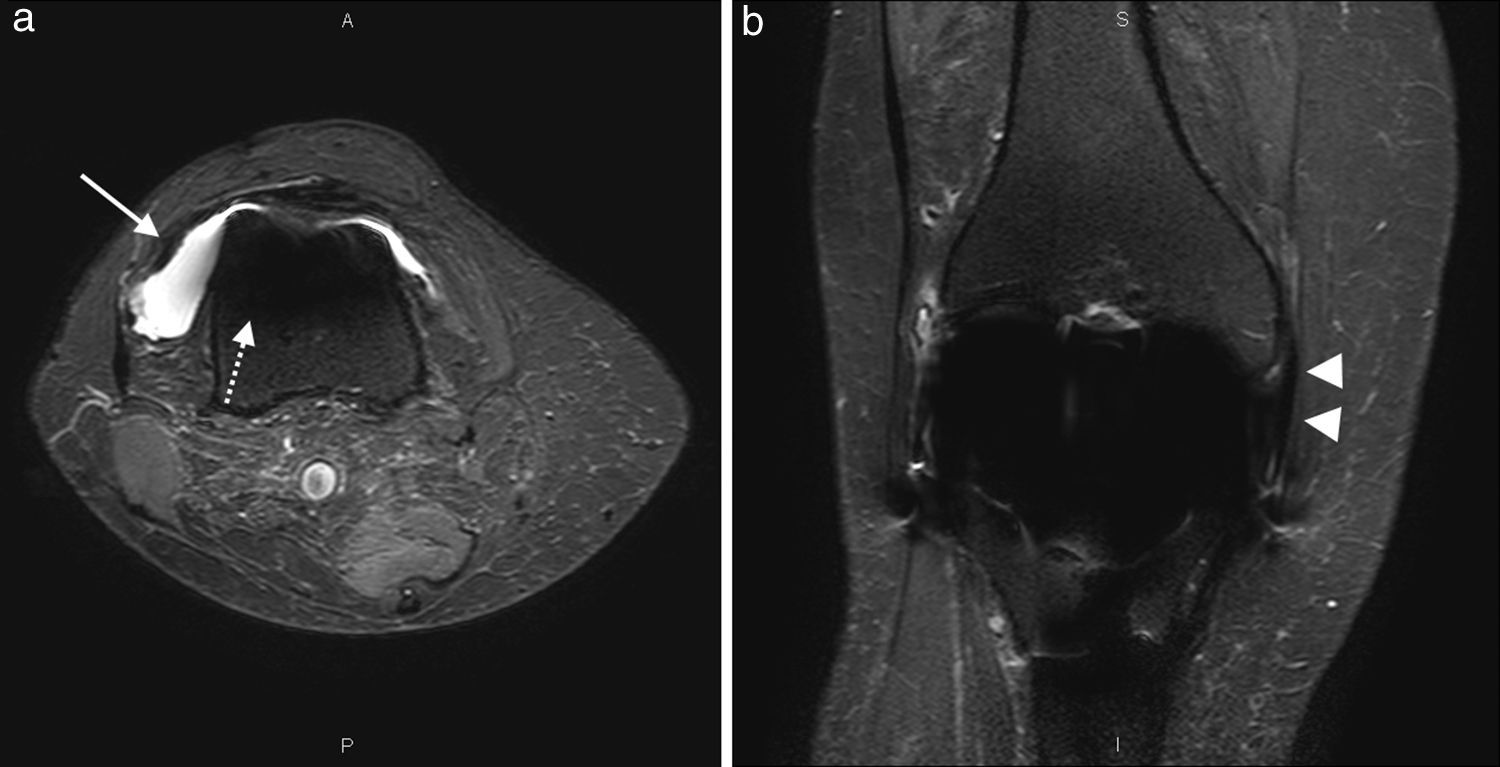
(a) El plano axial en secuencia STIR muestra una moderada cantidad de líquido articular hiperintenso (flecha), fácilmente distinguible de la ausencia de señal generada por la prótesis metálica (flecha de puntos). (b) El plano coronal en secuencia STIR tiene una visión parcial en el sector proximal del ligamento colateral medial con una escala Likert de 1 (cabezas de flecha). Nótese que el sector distal de la inserción no se logra ver correctamente.
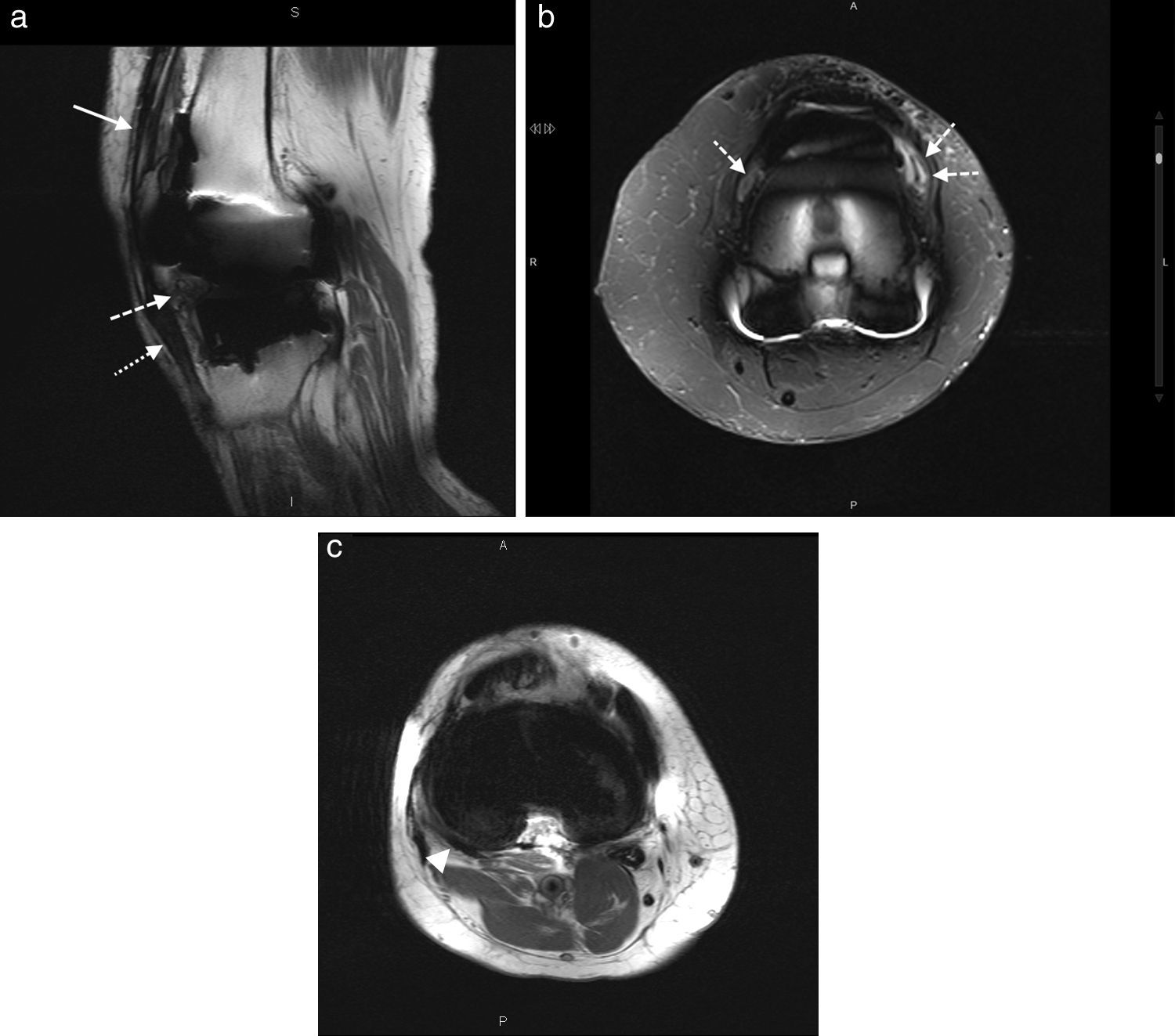
(a) El plano sagital en densidad protónica muestra completamente el tendón del cuádriceps (flecha) y el rotuliano (flecha de puntos). Además, se observa la presencia de sinovitis en la región infrarotuliana (flecha de líneas), (b) mejor visualizada en el plano axial en secuencia STIR. (c) El plano axial en densidad protónica evidencia el tendón poplíteo (cabeza de flecha).
En un 80% (n = 12) la RM identificó causas posibles de dolor (tabla 6), pero solo en 5 pacientes (33%) se modificó la conducta médica (tabla 7).
En este estudio, los hallazgos de las RM en los pacientes con RTR dolorosa justificaron el dolor posoperatorio en el 80% de los casos y generaron un cambio de conducta médica en el 33%. No obstante, Sofka et al.3 presentaron un porcentaje superior en la modificación del tratamiento, aunque no aclararon el número total. Esta diferencia se debe principalmente a que en esa publicación la presencia de osteólisis fue superior a la nuestra. También los autores encontraron en varios de sus pacientes (15%) una cicatriz densa infrapatelar, que el equipo quirúrgico optó por manejar por artroscopia, mientras que en nuestra muestra solo hubo un caso con este hallazgo (6,5%) y su manejo fue conservador.
Si bien en nuestro trabajo no se encontraron causas que justificaran una remoción protésica, evitar una cirugía es igual de importante. Desde esta perspectiva, uno de nuestros pacientes no fue operado debido a que se descartó una osteonecrosis de rótula y en otro paciente se descartó un neuroma del safeno interno que se sospechaba causal de dolor.
A su vez, en la mayoría de nuestros pacientes se observó líquido articular aumentado en mayor o menor medida, en concordancia con Raphael et al.1 y Sofka et al.3 En ambas investigaciones se comunicó que en pacientes con prótesis de rodilla la RM con protocolos optimizados similares a los nuestros reconoció el derrame articular en un alto porcentaje de los casos, aunque no aclararon el número total de estos.
Por otra parte, el hallazgo de sinovitis representa un dato trascendente por su vinculación con posibles complicaciones futuras. La pérdida de hueso inducida por el desgaste comienza como un proceso sinovial en los tejidos blandos que conduce a un aumento de los osteoclastos mediados por citoquinas y a una reducción en el número de los osteoblastos; esto finalmente puede generar un aflojamiento aséptico, por lo que la identificación temprana permite delimitar el subgrupo de pacientes que deberá ser controlado clínica e imagenológicamente en caso de ser necesario.
Al respecto, Hayter et al.6 compararon las secuencias MAVRIC (multi-acquisition variable-resonance image combination) con un protocolo optimizado similar al de nuestro estudio y encontraron que, a pesar de que estas secuencias mejoran la identificación de la sinovial, su uso no aumenta la cantidad de diagnósticos de sinovitis. Por ello, concluyeron que su utilización no sería necesaria con este criterio diagnóstico. No obstante, vale aclarar que en su serie este hallazgo se observó en el 86% de los casos, mientras que en la nuestra solo se constató en el 33%. Si tenemos en cuenta que Sofka et al.3 identificaron sinovitis únicamente en el 17% de sus pacientes, se puede inferir que posiblemente esta disparidad de valores se deba a prevalencias diferentes en las poblaciones estudiadas y no al método utilizado para el diagnóstico.
En cuanto a la osteólisis, contrariamente a nuestra serie (en la que no hubo hallazgos de este tipo), Raphael et al.1 reportaron esta entidad en un 48% de pacientes estudiados bajo condiciones técnicas similares de RM, aunque cabe aclarar que no especificaron el material de las prótesis en ningún momento. Además, en este mismo estudio los autores reportaron que la exploración fue mucho más sencilla con el uso de las secuencias MAVRIC, pero aclararon que la presencia de osteólisis en el componente tibial puede ser vista con el protocolo optimizado y con las secuencias especiales para prótesis, a diferencia de lo que ocurre en el componente femoral. En este, la afección solo puede ser detectada con las secuencias MAVRIC, por lo que se deduce que el componente femoral se ve más comprometido por el artefacto metálico que el tibial.
Las diferencias entre este último estudio y el nuestro podrían deberse a una distinta prevalencia de la patología en las poblaciones, aunque no se descarta que responda a la utilización de materiales protésicos diferentes, ya que, tal como se mencionó, Raphael et al.1 demostraron la existencia de desigualdades en el nivel del artificio de los materiales y, por consiguiente, en la interpretación de las imágenes.
Finalmente, el 92% (60/65) de los tendones y ligamentos incluidos en el análisis de las imágenes pudo ser observado a través del protocolo optimizado, independientemente de si su visualización fue incompleta, buena o excelente. Como se describió anteriormente, en nuestra investigación se dividieron los resultados en dos grupos, de acuerdo a si la evaluación fue correcta (grupo 2) o incorrecta (grupo 1). Así, encontramos que las estructuras más alejadas de la prótesis, como el tendón del cuádriceps, el rotuliano o el del poplíteo, fueron mejor visualizadas (con una escala de Likert más alta) que los ligamentos colaterales. Estos, por su proximidad con la prótesis, se vieron más afectados por el artificio metálico y obtuvieron números más bajos en la escala.
En coincidencia, la literatura consultada también concluyó que los ligamentos y tendones, pese al artificio, son estructuras que suelen verse total o parcialmente y que en definitiva pueden ser evaluadas para descartar las causas de dolor. Al respecto, Raphael et al.1 constataron una baja variabilidad interobservador en el reconocimiento de los ligamentos colaterales, el tendón rotuliano y el del cuádriceps mediante el uso de secuencias optimizadas más allá del artefacto existente, reafirmando así que estas estructuras son evaluables a pesar de la prótesis.
Como limitaciones de nuestro estudio, se reconoce principalmente el reducido número de la muestra, que impide arribar a conclusiones categóricas. Otra radica en la utilización de dos equipos diferentes de resonancia magnética que no permite asegurar que la calidad haya sido exactamente la misma, a pesar de haber aplicado los mismos parámetros técnicos.
Además, al momento de evaluar el artefacto metálico hay que considerar que existen diferentes materiales protésicos que provocan distintos grados de afectación en las imágenes de RM1. En nuestra institución, solo se utilizan aleaciones de cromo, cobalto y molibdeno, pero en el estudio comparativo de Raphael et al.1 se demostró que existe mayor acuerdo interobservador y menor variabilidad en el análisis de las RM realizadas a pacientes con prótesis de rodilla de zirconio que en las de los pacientes con prótesis de cromo con cobalto (como las que se usaron en este estudio). Por ello, es posible interpretar como desventaja que el artificio probablemente haya sido mayor en nuestras prótesis.
ConclusiónSi bien existen muchos métodos por imágenes para estudiar las prótesis dolorosas, la mayoría son inespecíficos e insuficientes. La RM, en este sentido, representa una muy buena opción, en tanto evalúa los tejidos blandos y el componente óseo. Idealmente se pueden aplicar las secuencias creadas exclusivamente para reducir el artefacto metálico, pero, aun en ausencia de ellas, el método brinda información para identificar posibles causas de dolor y llevar a cabo acciones dirigidas a hacerlas desaparecer o a mejorar la sintomatología.
En particular, la utilización de un protocolo optimizado permite evaluar la existencia de líquido, el estado de los tendones y ligamentos, y la presencia de sinovitis. Sin embargo, todavía falta implementarle mejoras a fin de que facilite el reconocimiento de los signos de osteólisis y reduzca el artificio metálico al punto que permita observar los signos de aflojamiento protésico.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.