El desgarro del músculo recto femoral (RF) es el más frecuente dentro del grupo muscular cuadricipital y representa una de las causas más habituales de lesiones musculares del miembro inferior (luego de la injuria del grupo isquiotibial). Dada la complejidad de su anatomía, la sintomatología puede ser poco clara, por lo que los métodos de diagnóstico por imagen y, en especial, la resonancia magnética (RM) aportan información precisa sobre el tipo de desgarro, topografía, extensión y severidad.
En el presente artículo, se describe detalladamente la anatomía del RF y su estudio selectivo mediante RM, con aportes técnicos específicos para optimizar este método de estudio. Además, se desarrollan los conceptos actuales del desgarro tendinoso, miotendinoso y el infrecuente desgarro miofascial, aportando datos clave que deben estar contemplados en el informe de RM y que son de suma importancia para el médico traumatólogo.
The tear of the anterior rectus femoris is the most frequent injury of the quadriceps muscle group, and one of the most common causes of lower limb muscle lesions (after the injury of the hamstring muscle group). As its anatomy is complex, and symptoms may be unclear, imaging and in particular, Magnetic Resonance Imaging (MRI) provides precise information on the type of tear, topography, extent, and severity.
This article presents a detailed description of the anatomy of the RF and a selective study by MRI, with specific technical inputs to optimise this study method. The current concepts of tendinous, myotendinous, and the infrequent myofascial muscle-tendon tears are also presented, with details of key information that must be contemplated in MRI reports of paramount importance to the traumatology doctor.
La lesión del grupo muscular cuádriceps femoral (músculo cuádriceps crural, según la antigua nomenclatura) es muy frecuente en la población general y más aún en atletas, generalmente por la hiperextensión de la cadera con flexión de la rodilla (en actividades como patear, correr, practicar artes marciales, etc.). Luego de las injurias del grupo muscular isquiotibial, representa la causa más frecuente de desgarros musculares del miembro inferior1,2.
El grupo muscular cuadricipital está formado por cuatro músculos: recto femoral (RF), vasto interno (VI), vasto externo (VE) y crural (denominados por la nomenclatura antigua recto anterior, vasto medial, lateral e intermedio, respectivamente). El RF es el único de los cuatro músculos que atraviesa dos articulaciones, por lo que, además de conformar el grupo de los músculos flexores primarios de la cadera, también extiende la articulación de la rodilla2–5. Debido a esta característica, su longitud fusiforme, su tendencia a efectuar una contracción excéntrica y su alto porcentaje de fibras de contracción rápida tipo II, es el que se lesiona con más frecuencia en comparación con el resto de los vastos del cuádriceps6–9.
Los pacientes con una lesión del RF presentan una sintomatología muy variada; por tal motivo, los métodos de diagnóstico por imágenes juegan un rol fundamental al momento de determinar con precisión el tipo de desgarro, topografía y grado de severidad. La ultrasonografía, además de tener un bajo costo, evalúa las fibras musculares y partes blandas, pero la resonancia magnética (RM) presenta una mayor especificidad para el diagnóstico etiológico, sobre todo en estadios subagudos y crónicos de la injuria donde el edema de las partes blandas es menor6,10,11.
En este artículo se describe la anatomía y los conceptos actuales del desgarro del RF por RM, desde su sitio de inserción proximal hasta el compromiso del tendón cuadricipital.
Aspectos anatómicos del recto femoralEl RF es el único de las cuatro porciones del grupo muscular cuádriceps femoral que atraviesa dos articulaciones. Mientras el VI, VE y crural se extienden desde el fémur hasta la tibia, y resultan fundamentales para la extensión de la articulación de la rodilla, el RF se inserta desde el hueso ilíaco hasta la tibia, siendo también un flexor de la articulación coxofemoral12,13.
El RF es un músculo bipenado. Es decir, está formado por fascículos que se dirigen en ángulo hacia el tendón central o en eje longitudinal del músculo, otorgando mayor fuerza muscular12. Su anatomía es compleja, pero fácilmente distinguible en las imágenes de RM (figs. 1 y 2). Su sitio de inserción proximal está constituido por dos porciones, un tendón directo (TDRF) y otro reflejo o indirecto (TIRF): el primero se inserta en la espina ilíaca anteroinferior, mientras que el segundo lo hace en el surco supraacetabular y el sector lateral de la cápsula de la articulación coxofemoral1. Además, el TDRF actúa fundamentalmente en el inicio de la flexión de la cadera, mientras que el TIRF ejerce su función una vez que la flexión coxofemoral ha comenzado2.
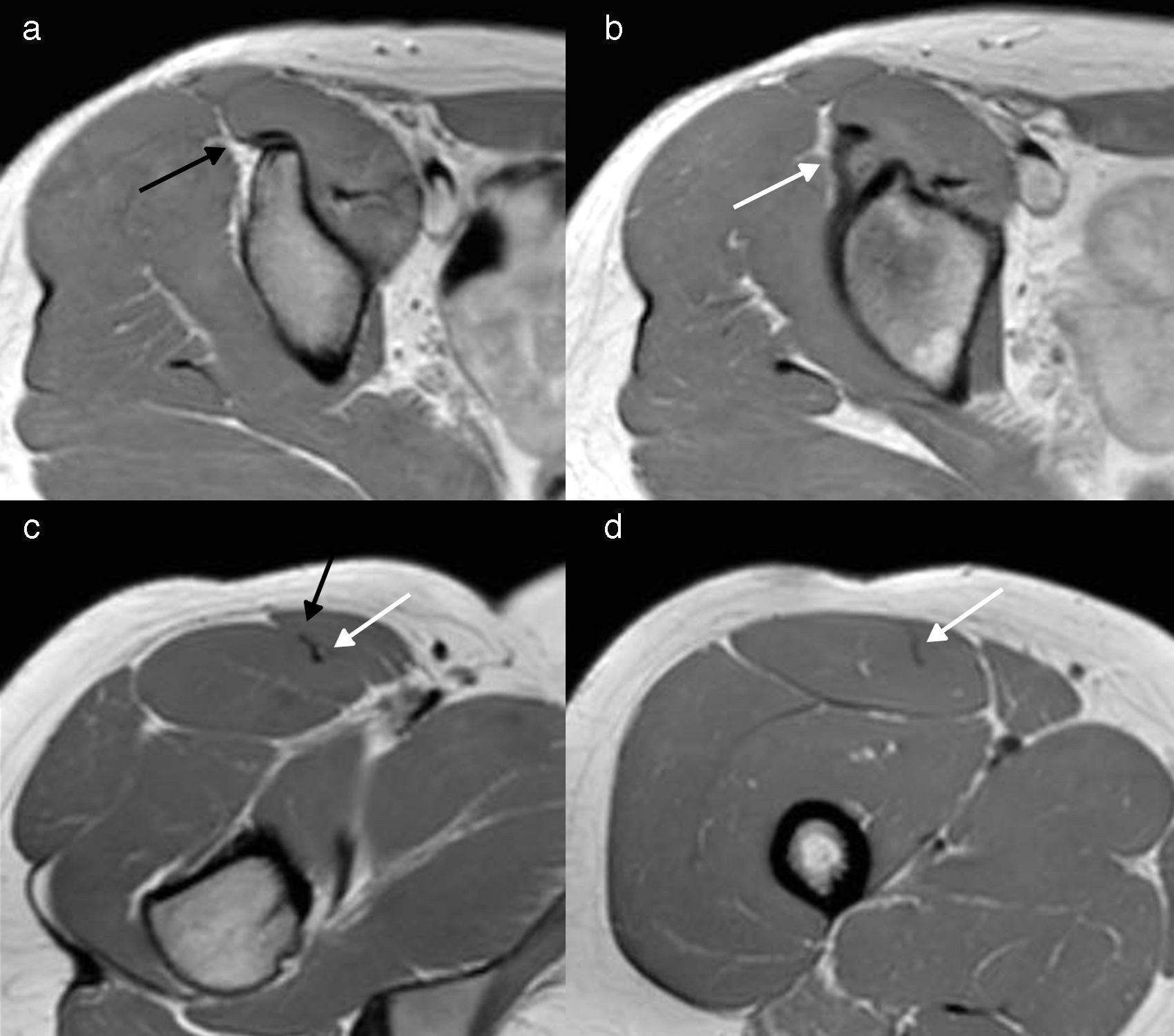
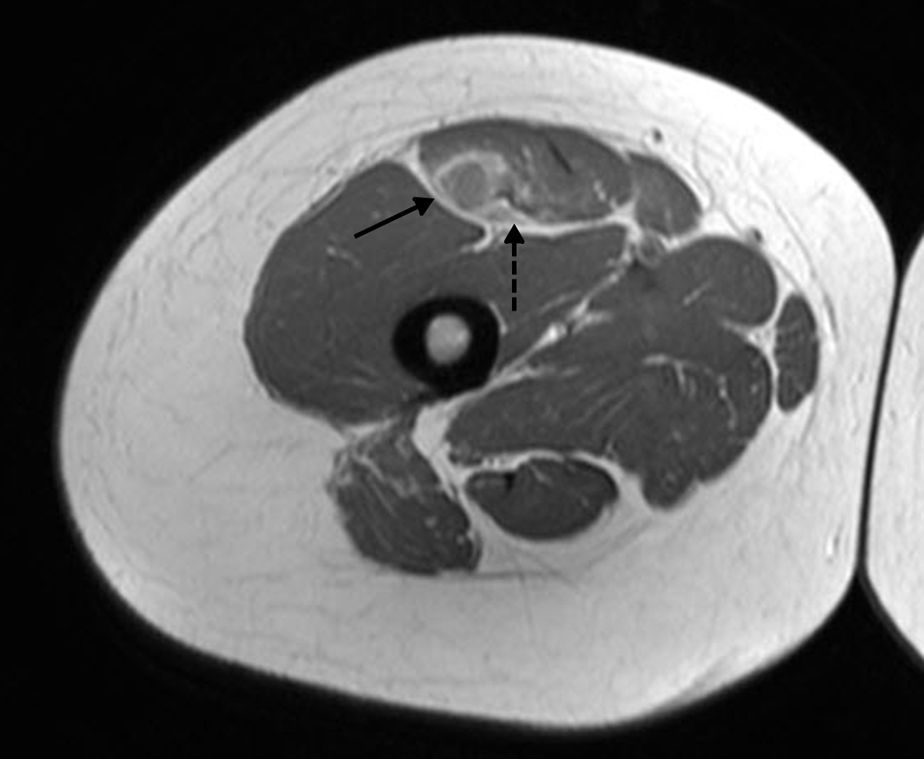
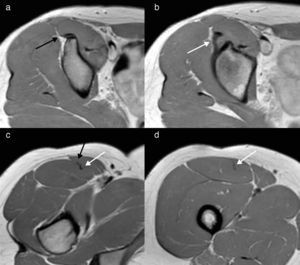
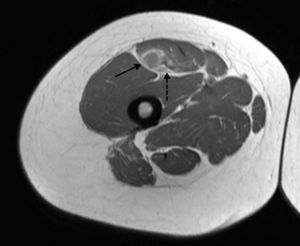
Anatomía normal. Imágenes ponderadas en densidad protónica (DP) en plano axial: (a) inserción proximal del TDRF (flecha negra) y (b) del TIRF (flecha blanca); (c) unión miotendinosa proximal del TIRF (flecha blanca) y del TDRF (flecha negra) en el tercio proximal del muslo; (d) unión miotendinosa del TIRF en el tercio medio del muslo (flecha blanca).
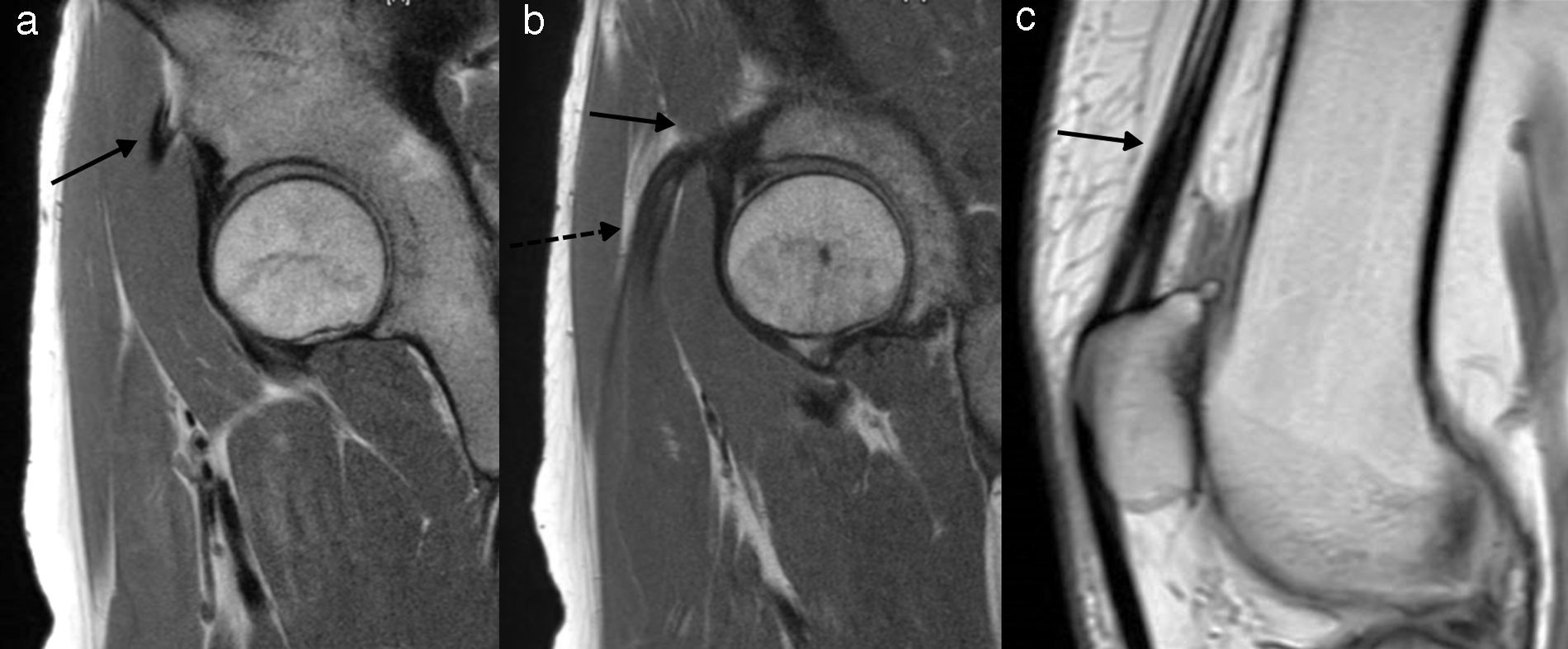
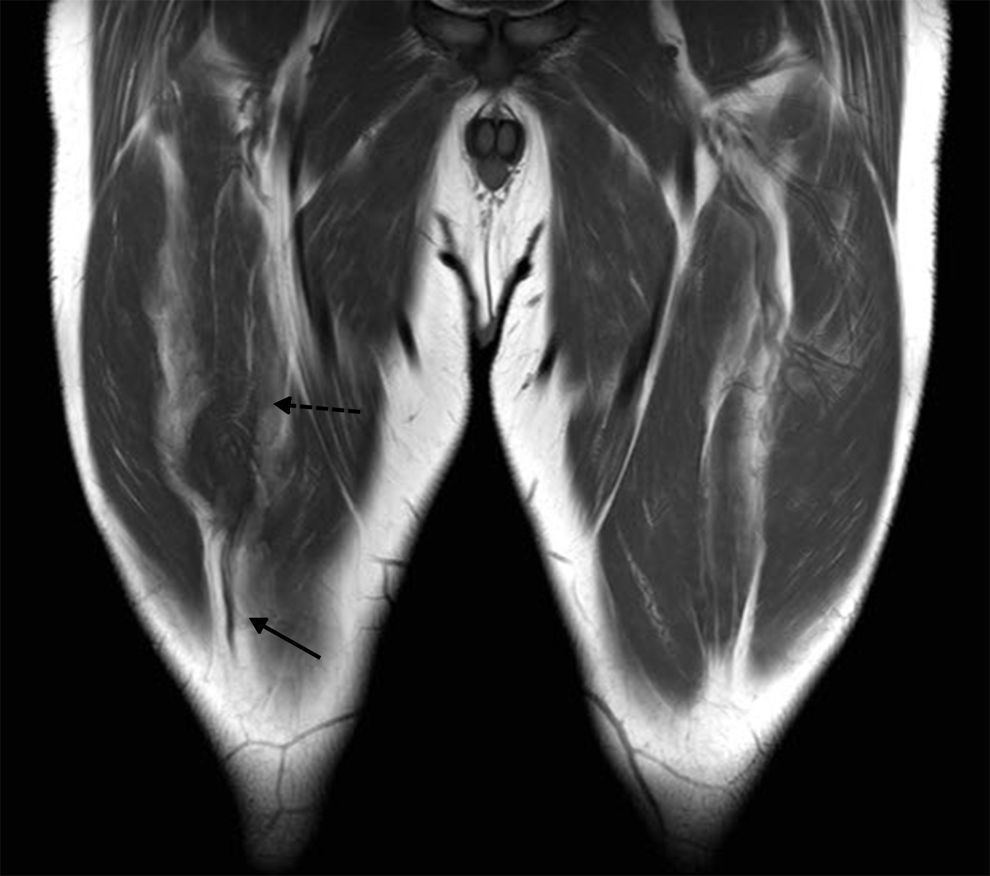
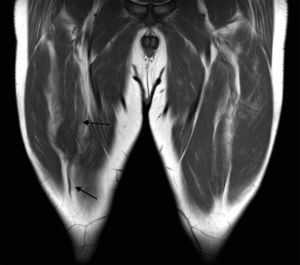
Anatomía normal. Imágenes ponderadas en DP, plano sagital (a y b) oblicuo y (c) estricto. (a) La flecha señala la inserción proximal del TDRF. (b) La flecha sólida indica la inserción del TIRF, mientras que la flecha discontinua identifica el íntimo contacto que adquieren ambos cabos tendinosos proximalmente. (c) Se advierte el aspecto trilaminar habitual del tendón cuadricipital con interdigitaciones de tejido adiposo (flecha).
A escasos milímetros de su inserción proximal, ambos tendones adquieren íntimo contacto; sin embargo, posteriormente ocupan sitios diferentes en el muslo. El TDRF adquiere una posición ventral y ligeramente medial, tiene un trayecto corto con una unión miotendinosa muy proximal en el muslo y sus fibras tendinosas se distribuyen hacia la superficie anterior del RF uniéndose con su fascia muscular proximal1,14,15. A este nivel, en condiciones normales puede resultar difícil diferenciar anatómicamente la fascia muscular anterior de la unión miotendinosa, ya que el tendón se muestra con un ligero engrosamiento focal en continuidad con la fascia (fig. 1c). Por su parte, el TIRF presenta una morfología ovoidea horizontal y se extiende por el centro del vientre muscular, para luego adelgazarse y alcanzar el tercio inferior del muslo adquiriendo una forma lineal con eje mayor sagital1,16–18.
El tendón del cuádriceps es una estructura trilaminar formada por la coalescencia de los cuatro tendones. El borde superior de la rótula permite la inserción del RF (plano superficial) y crural (plano profundo), al mismo tiempo que el VI y el VE se insertan en su sector medial y lateral respectivamente, conformando los retináculos rotulianos (plano intermedio). A continuación, a través del tendón rotuliano, alcanzan la tuberosidad anterior de la tibia19–21.
Técnica de resonancia magnéticaDada la gran extensión del RF en el muslo, es posible que resulte dificultosa su visualización completa en un estudio de RM. Por ello, se sugiere iniciarlo con una secuencia en plano coronal con un amplio campo de visión (FOV 400/420mm) que incluya ambos muslos, desde las espinas ilíacas anteroinferiores hasta las dos rótulas, a fin de realizar un análisis comparativo de su volumen y establecer el sitio a estudiar. Luego, se pueden hacer secuencias selectivas con una mejor resolución, dirigidas al área de interés.
Nuestro protocolo de estudio incluye secuencias ponderadas en T2 con supresión grasa (tiempo de repetición [TR]/ tiempo de eco [TE] 2500/90ms) en los planos coronal y axial, axial en ponderación T2 doble eco (TR/TE 1 2400/8ms; TR/TE2 2400/110ms) y coronal en ponderación T1 (TR/TE 500/18ms).
Opcionalmente, se pueden agregar secuencias ponderadas en T2 con supresión grasa en el plano sagital estricto al eje del muslo (pacientes con lesión de la unión miofascial o injuria miotendinosa del TDRF) y en el plano sagital oblicuo paralelo a la espina ilíaca anteroinferior (cuando se observa una lesión tendinosa proximal). También es posible complementar el estudio con secuencias ponderadas en T1 con supresión grasa para valorar colecciones hemáticas con mayor contraste imagenológico, ya que se presentan espontáneamente hiperintensas en la etapa aguda; y con las secuencias en ponderación gradiente de eco (GRE), que son de utilidad para identificar lesiones secuelares con depósitos de hemosiderina (efecto blooming), visibles como áreas focales marcadamente hipointensas. No suele ser necesaria la administración del contraste endovenoso paramagnético, aunque eventualmente se evidencia un realce a predominio en la periferia del área del desgarro agudo relacionado con hipervascularización regional.
Desgarros del recto femoral y hallazgos en resonancia magnéticaLa ingesta de ciertos medicamentos (esteroides, fluoroquinolona, entre otros), así como el antecedente de diabetes, gota, lupus eritematoso sistémico, artritis reumatoidea, insuficiencia renal y obesidad, pueden ser factores predisponentes de desgarro. Además, en estos pacientes se han descrito algunos casos de desgarro bilateral del RF22–25.
Las lesiones musculares ocurren con mayor frecuencia en pacientes de sexo masculino de mediana edad por sobrecarga muscular indirecta, producto de una descomposición de las fuerzas de contracción. Se pueden ocasionar por mecanismo directo (contusiones, laceraciones) o indirecto (estiramiento de las fibras más allá de su elasticidad normal por medio de una contracción repentina y forzada). En cuanto a su topografía, se localizan en la porción tendinosa, unión miotendinosa (sitio de desgarro más frecuente) y/o unión miofascial7,26.
En general, las lesiones agudas suelen mostrar una sintomatología muy acentuada inmediatamente después de sufrir el mecanismo de lesión, pero las injurias agudas de la unión miotendinosa y miofascial del TIRF pueden tener un inicio más insidioso1,2. Asimismo, es posible que los síntomas del desgarro se mantengan ocultos debido al reclutamiento del resto de los músculos del cuádriceps, aunque en este caso el paciente no podrá alcanzar la fuerza muscular que tenía antes de la lesión27,28. Por tal motivo, las imágenes de RM juegan un rol esencial para comprobar la topografía, extensión y severidad de la lesión del RF y, en consecuencia, para establecer un manejo terapéutico adecuado. Un compromiso fibrilar mayor del 15% del área muscular con una longitud superior a los 13cm y una localización central al vientre muscular presenta un peor pronóstico y mayor tiempo de rehabilitación.
Un diagnóstico temprano es fundamental para evitar la retracción muscular y la formación de tejido cicatrizal29,30.
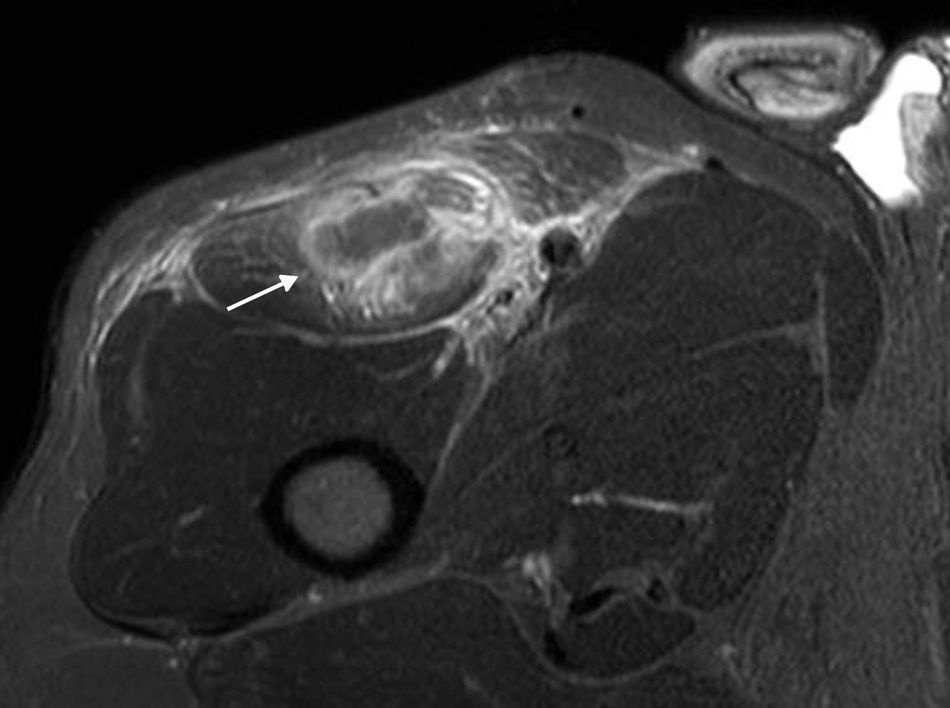
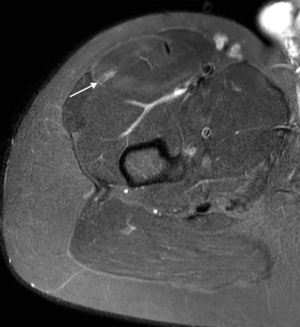
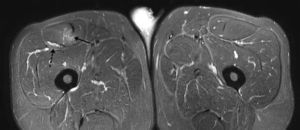
Contusión muscularLa contusión es frecuente en relación con la topografía superficial del RF en el muslo. Se caracteriza por evidenciar un edema miofibrilar difuso sin desgarro definido, con o sin hematomas asociados y con un aumento del volumen muscular en comparación con su contralateral31 (fig. 3).
En casos de lesión del RF por una contusión, o bien en desgarros severos, se identifican hematomas que se muestran espontáneamente hiperintensos o hipointensos en secuencias ponderadas en T1, dependiendo de la composición y el tiempo de evolución.
El hematoma se origina por la lesión de las venas intramusculares y se puede desarrollar intra o intermuscularmente. El intramuscular se distribuye dentro de la fascia muscular intacta, lo cual aumenta la presión intramuscular y consecuentemente comprime los vasos sangrantes, limitando el sangrado y el tamaño del hematoma. En cambio, el intermuscular se extiende hacia el espacio intersticial e interfascial debido a la ruptura de la fascia muscular, sin aumentar la presión regional, por lo que el hematoma adquiere un tamaño mayor31,32.
Los hematomas crónicos deben ser diferenciados de los procesos tumorales, en tanto ambos muestran un aspecto heterogéneo. Además, los primeros pueden presentar nódulos murales por neovascularización y una cápsula fibrosa hipointensa en todas las secuencias. En ocasiones, la única manera de distinguirlos es mediante control evolutivo, observando una reducción del tamaño del hematoma2,33,34. Por ello, el médico radiólogo debe realizar una medición precisa de su extensión y determinar el efecto de masa sobre estructuras adyacentes, así como también la relación con el musculo sartorio, cuya compresión puede comprometer la recuperación y el drenaje de los metabolitos de la zona1.
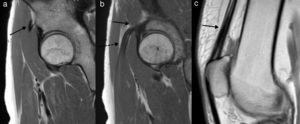
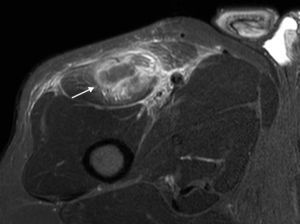
Lesión tendinosa proximalSe clasifica en parcial o total (fig. 4). Tal como se mencionó antes, las secuencias en el plano axial y sagital oblicuo a la espina ilíaca anteroinferior son de gran ayuda para determinar qué tendón está comprometido (TDRF y/o TIRF), y en el caso de desgarros completos permiten medir correctamente el área o brecha de desgarro.
Estas lesiones pueden asociarse a una avulsión de la espina ilíaca anteroinferior por el TDRF, debido a que su función se ejerce fundamentalmente al inicio de la flexión de la cadera y eso lo vuelve más vulnerable. Las avulsiones suelen presentarse en pacientes con inmadurez esquelética (avulsión de la apófisis de la espina ilíaca anteroinferior) 2,35,36.
El microtrauma repetitivo puede desarrollar una avulsión crónica que debe ser diferenciada de los procesos tumorales porque presentan un crecimiento óseo excesivo2,37,38.
Lesión de la unión miotendinosaRepresenta el tipo de desgarro más frecuente del RF (especialmente, en relación con el TIRF), ya que es un punto de debilidad biomecánica del músculo. En cuanto a la severidad de las lesiones de la unión miotendinosa, existen tres categorías2:
- •
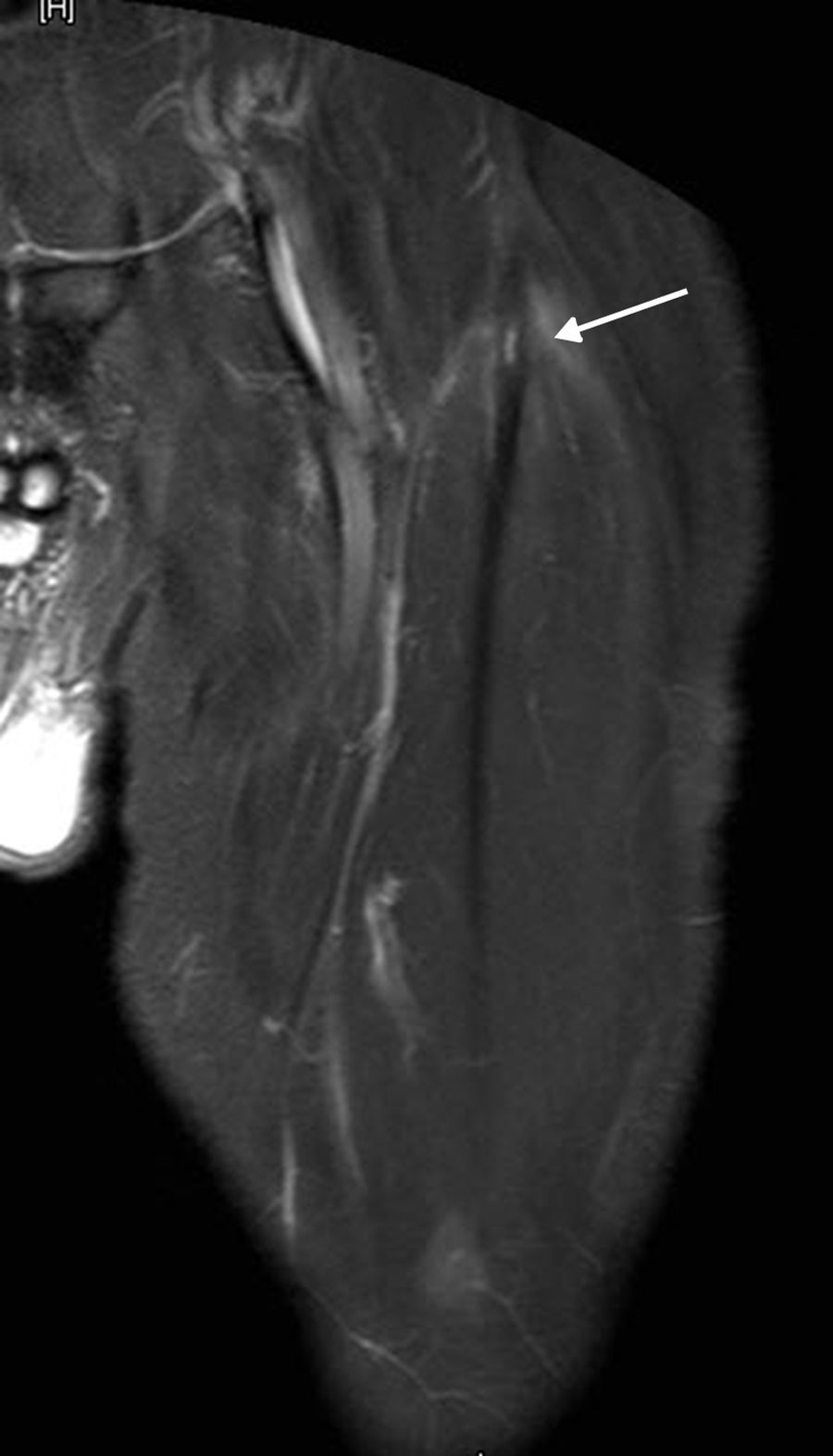
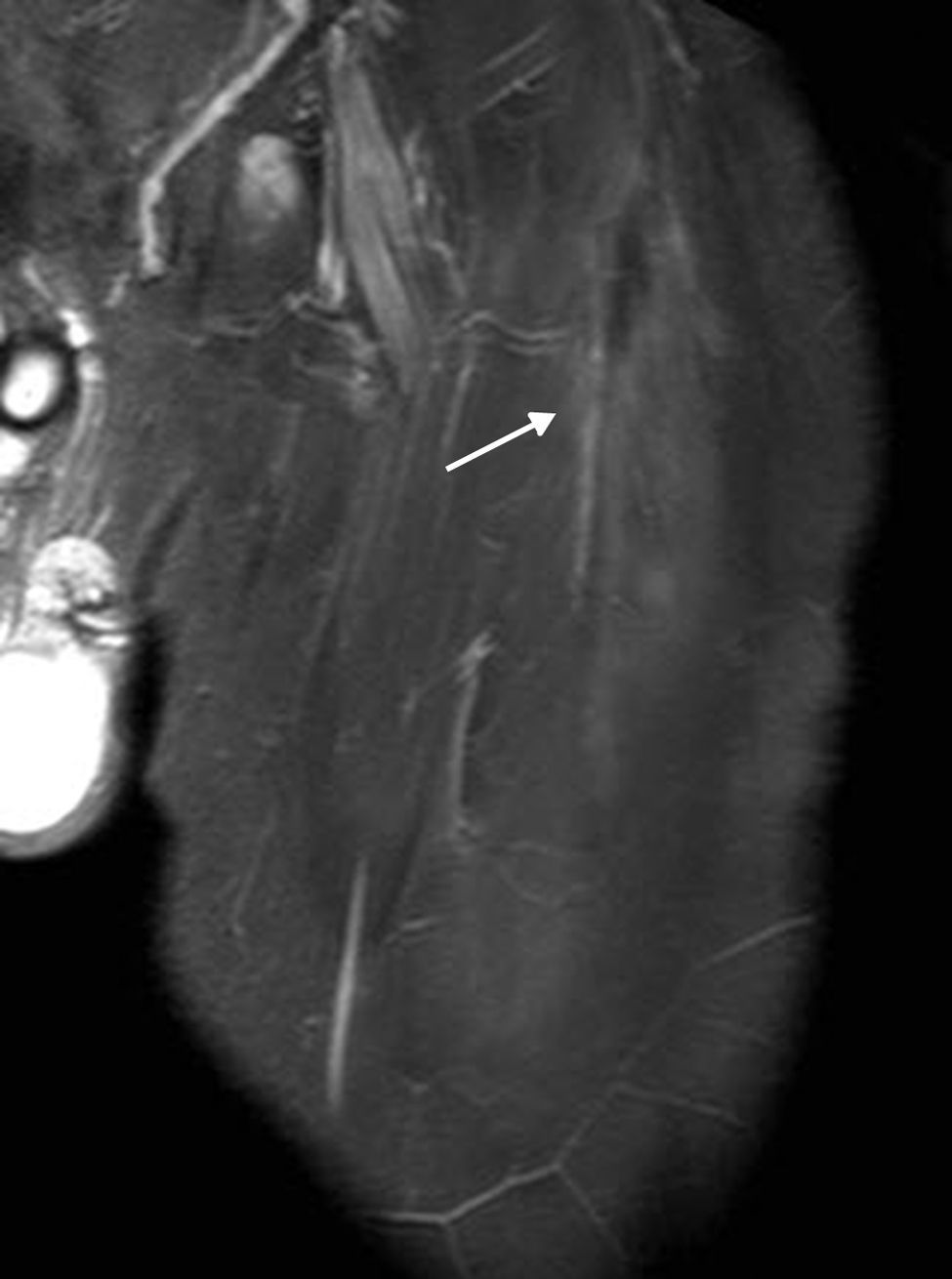
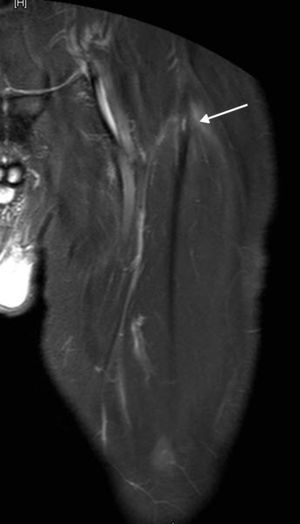
Grado I: injuria microscópica sin pérdida funcional. En la RM se observa edema y hemorragia intersticial peritendinosa sin un área focal de desgarro. El edema se extiende entre las fibras musculares adyacentes al tendón con una apariencia de “plumas” (fig. 5). El compromiso miofibrilar no supera el 5% de las fibras del músculo1,6.
- •
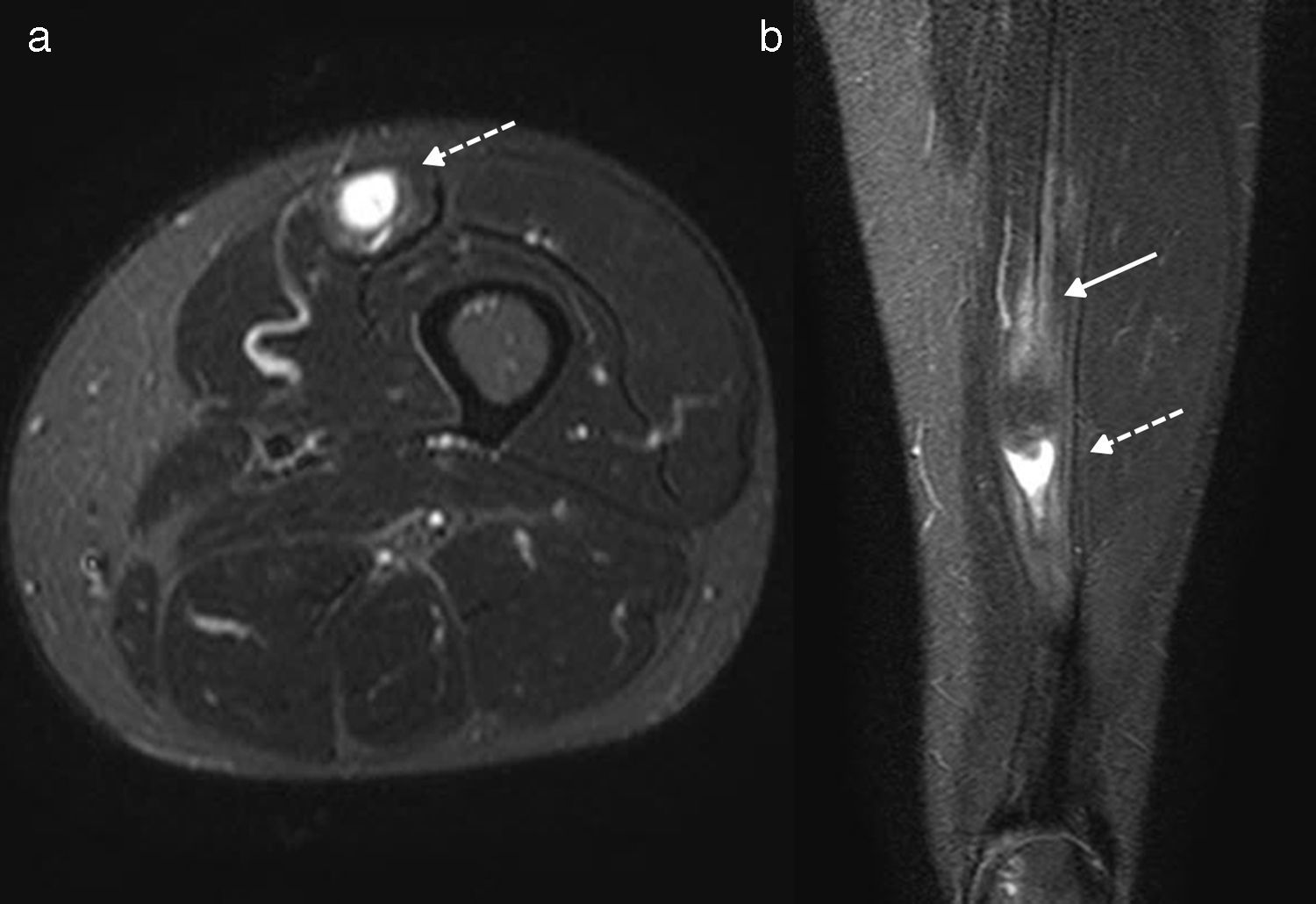
Grado II: desgarro parcial con pérdida parcial de la fuerza muscular y del rango de movilidad. En la RM se advierte un desgarro parcial de la unión miotendinosa, cuya forma de presentación dependerá de la extensión de la lesión y de su cronicidad. En los procesos agudos se identifica un defecto parcial lleno de líquido y una hemorragia alrededor de la unión miotendinosa. En este sentido, en las secuencias ponderadas en T2 en el plano axial se ha descrito el signo del ojo de buey (bull's eye), que se caracteriza por mostrar el tendón central hipointenso rodeado por un área de hiperintensidad (hemorragia y líquido peritendinoso)2,38 (fig. 6).
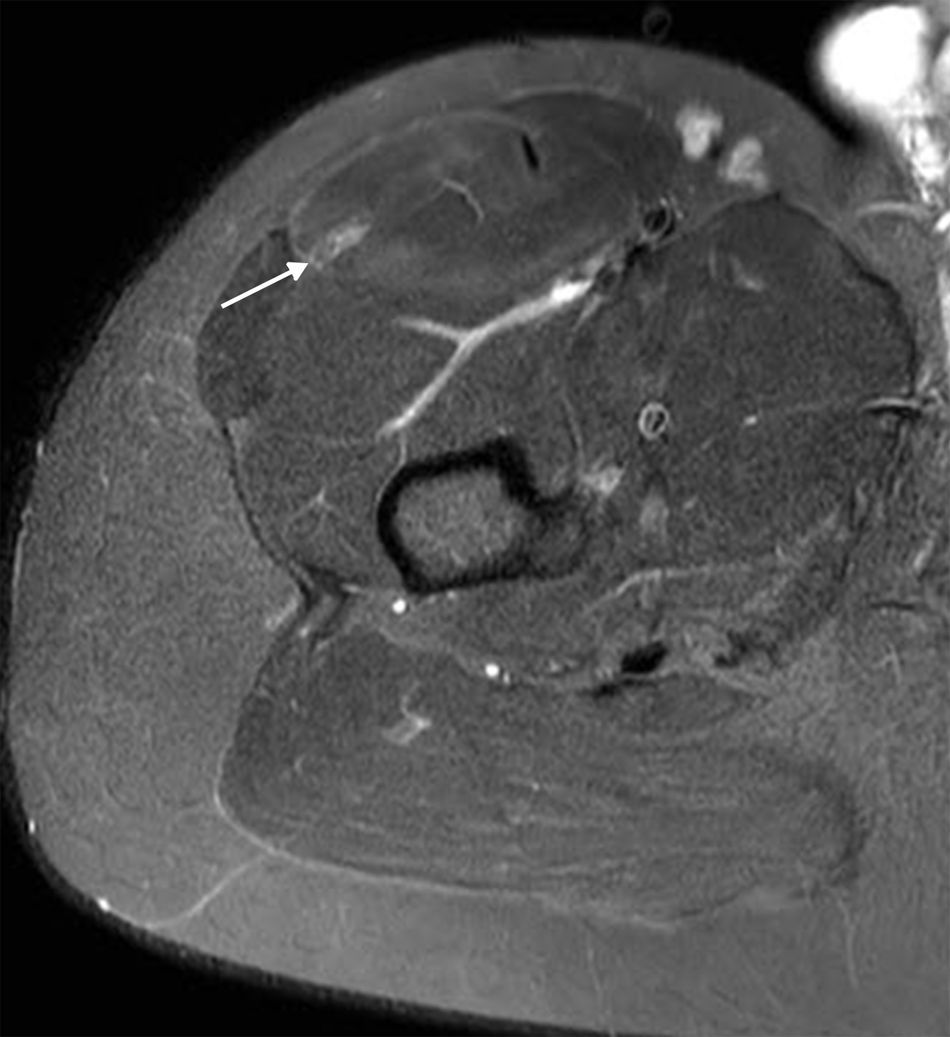
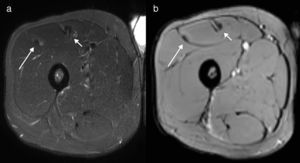
Figura 6.Desgarro grado II de la unión miotendinosa del TIRF. Las imágenes en ponderación T2 con supresión grasa, en plano (a) axial y (b) coronal, demuestran un edema peritendinoso (flecha sólida) y una discontinuidad fibrilar focal con contenido líquido (flecha discontinua). Obsérvese la aparición del signo del ojo de buey en el plano axial con el TIRF central.
- •
Grado III: desgarro completo con o sin retracción y con pérdida funcional completa2 (fig. 7).
La injuria de la unión miotendinosa del TDRF presenta una localización anterior y proximal al muslo, que habitualmente se observa en RM como edema y líquido entre el tercio proximal y anterior del RF y la fascia muscular. En cuanto a su proximidad con la fascia muscular anterior, puede resultar dificultoso diferenciarla de un desgarro de la unión miofascial. Algunos autores sugieren que estas lesiones de la unión miotendinosa del TDRF pueden asociarse a cierto componente miofascial1.
Anatómicamente, la unión miotendinosa del TIRF tiene una mayor extensión cefalocaudal que la del TDRF y se localiza en el centro de las fibras del vientre muscular del RF. Por lo tanto, una lesión a este nivel es mucho más fácil de visualizar en las imágenes de RM. Generalmente esta se extiende entre el tercio proximal y medio del muslo, y se evidencia con irregularidad, líquido y edema de la unión, dependiendo de la severidad de la lesión1,2.
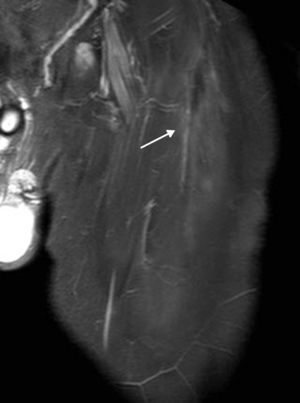
Lesión de la unión miofascialEste tipo de lesión es menos frecuente que las anteriores, y suele ser el motivo de resultados falsos negativos en estudios de ultrasonografía. Si bien se puede localizar en cualquier sitio del vientre muscular con o sin disrupción fascial, suele distribuirse entre el tercio proximal y medio del muslo. En RM se manifiesta con fibras musculares que pierden la morfología habitual y presentan signos de edema con compromiso parcial o desgarro completo de la fascia adyacente. Las colecciones se distribuyen disecando el plano comprendido entre la fascia y el vientre muscular (fascia indemne) (fig. 8) y también pueden extenderse hacia el plano intermuscular (desgarro fascial)1 (fig. 9).
Tal como mencionamos, puede ser difícil la diferenciación entre un desgarro de la unión miotendinosa del TDRF y un desgarro miofascial de las fibras proximales y anteriores, en relación con su cercanía. Por el contrario, un desgarro miofascial del sector posterolateral es sencillamente distinguible del miotendinoso del TIRF, ya que el primero presenta edema y/o colecciones con una distribución excéntrica al vientre muscular, mientras que el segundo se localiza circundante al TIRF en el centro del músculo RF1,2.
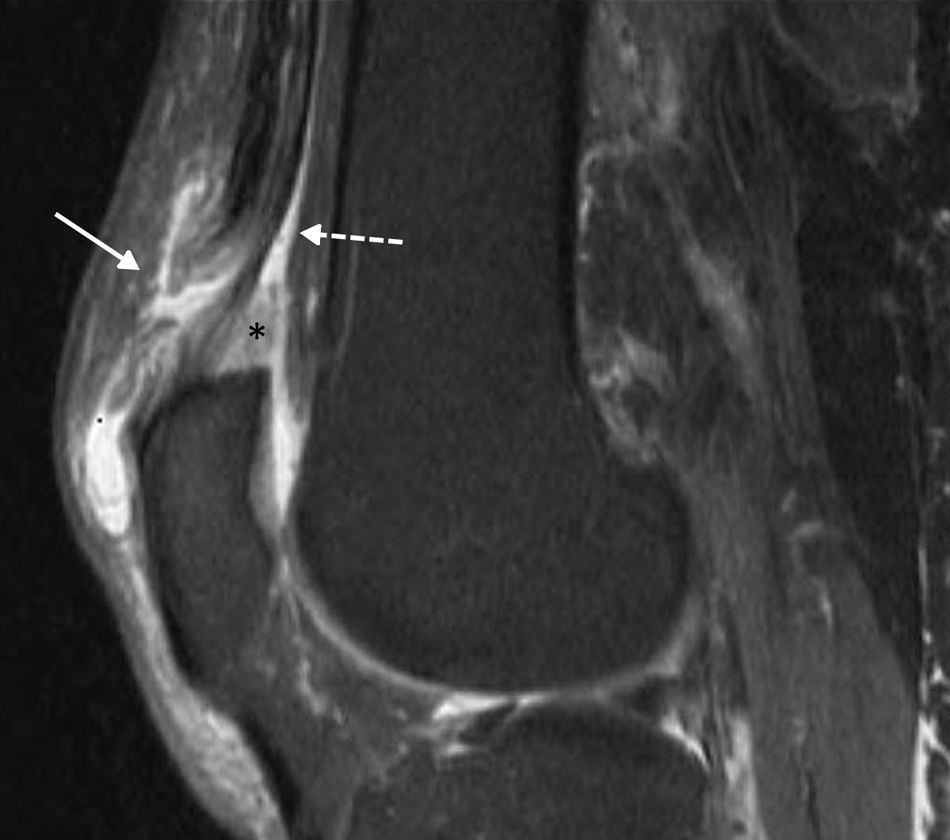
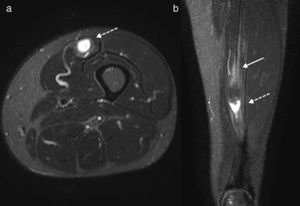
Lesión tendinosa distalComo se describió previamente, el tendón cuadricipital suele presentar un aspecto trilaminar (56% de los casos), conformado por la confluencia de los cuatro tendones en tres planos (plano superficial: RF; plano intermedio: VI y VE; y plano profundo: crural). Por ello, es normal la visualización de interdigitaciones de grasa entre estos tendones6. La lesión a este nivel puede ser parcial o total, y comprometer uno o varios tendones (fig. 10). Frecuentemente la lesión se localiza a nivel del plano superficial, es decir, en la porción conformada por el RF (fig. 11). En el caso de desgarros completos se requiere una resolución quirúrgica y se visualizará retracción de los cabos tendinosos comprometidos, ondulación del tendón rotuliano y descenso de la patela10,20,21.
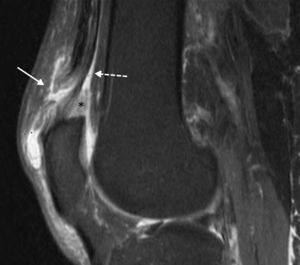
Imagen ponderada en T2 con supresión grasa, en plano sagital, de un paciente con desgarro completo del tendón distal del RF (flecha sólida) e injuria intrasustancia del cabo tendinoso. La flecha discontinua señala la inserción habitual de los tendones del VI y VE (plano intermedio) y crural (plano profundo). Además, se observa edema de la almohadilla grasa subcuadricipital (asterisco).
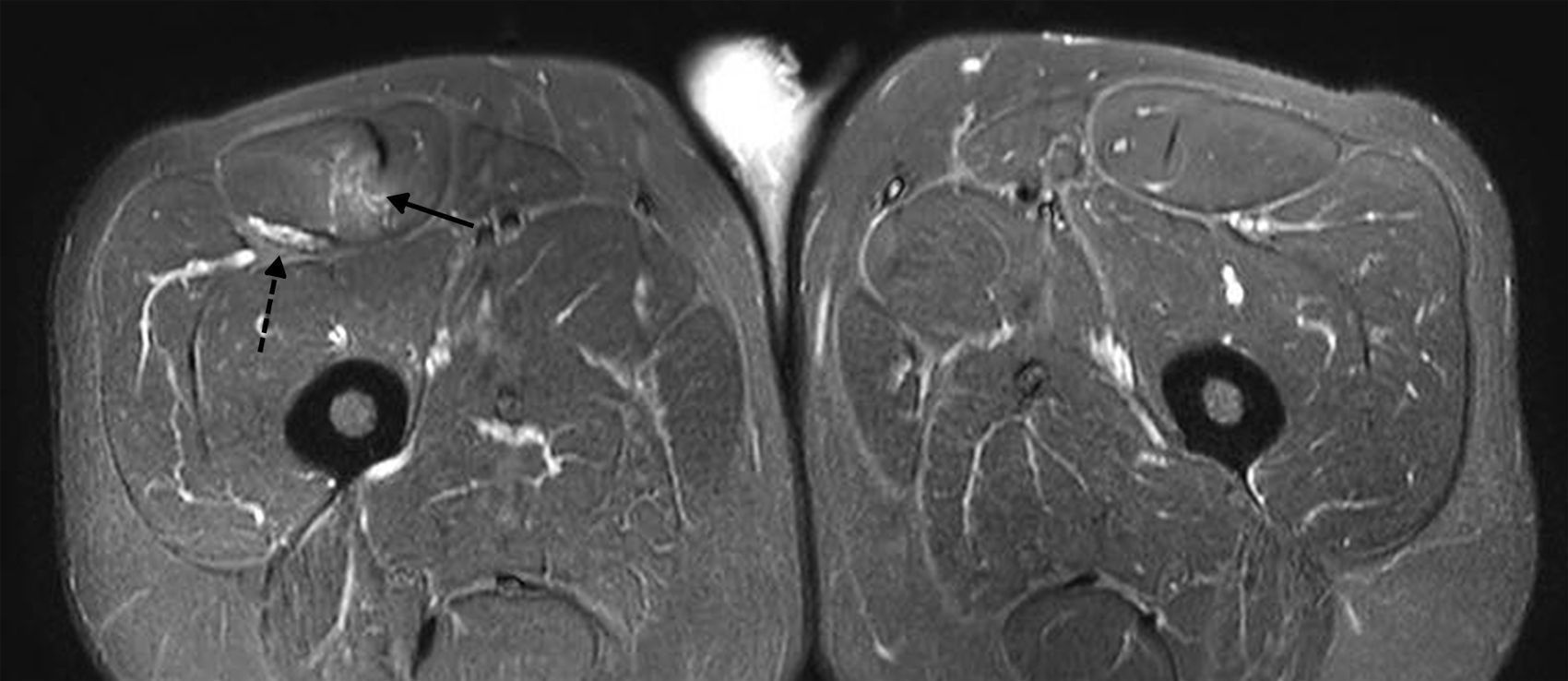
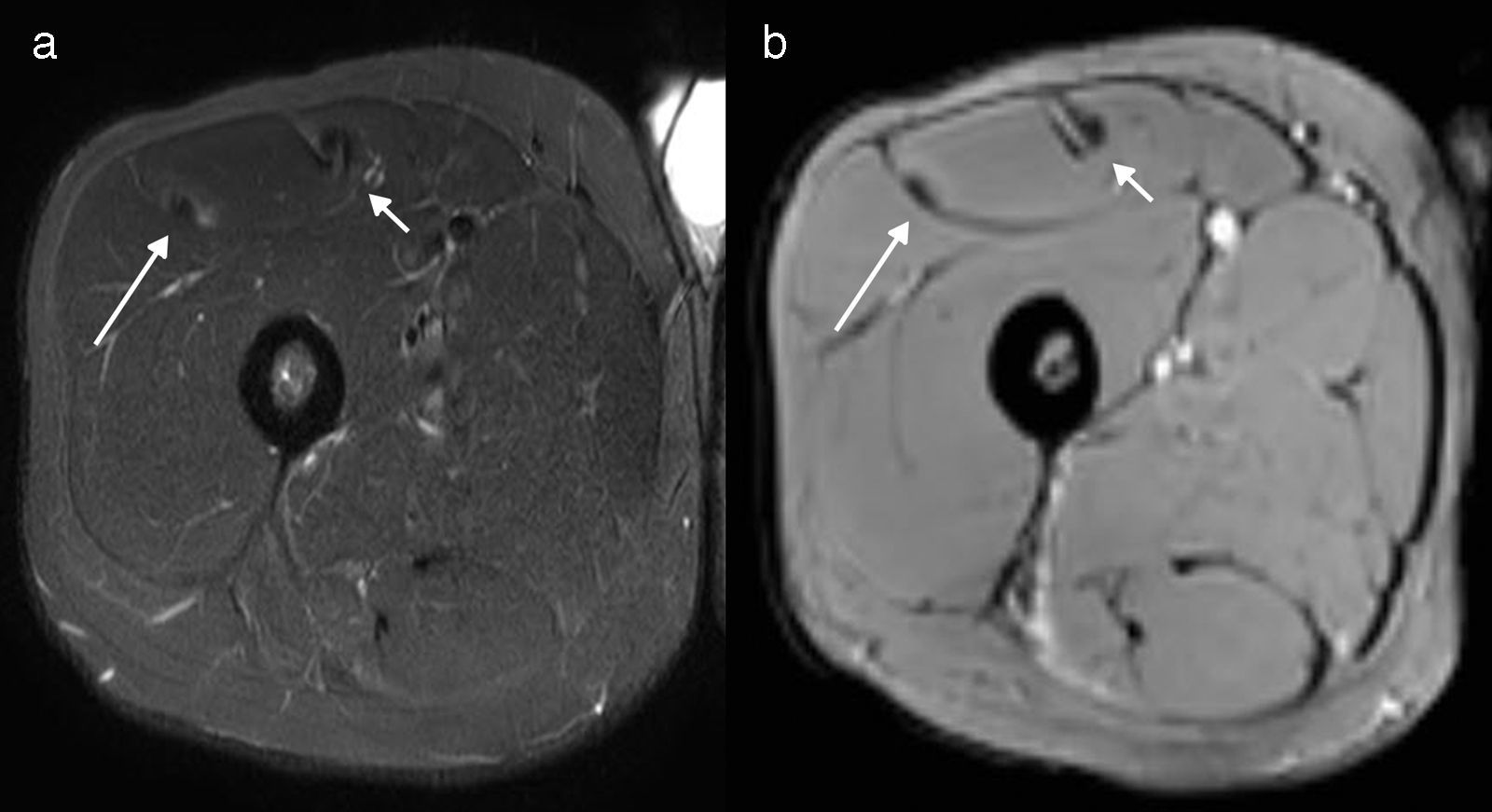
En general, se debe tener en cuenta que el antecedente de una lesión del cuádriceps o del grupo muscular isquiotibial incrementa el riesgo de padecer nuevas lesiones del RF1,20. Por tal motivo, en un mismo estudio se pueden observar lesiones en etapa aguda o crónica, y/o como una reagudización de una lesión de larga data10,21. Los desgarros crónicos suelen manifestarse con un reemplazo graso y una atrofia miofibrilar, asociados a tractos lineales hipointensos en secuencias ponderadas en T1 y T2 que representan fibrosis y tejido cicatrizal alrededor o de forma adyacente al tendón. Además, se puede observar el efecto blooming en la secuencia GRE con marcada hipointensidad de señal por el depósito de hemosiderina2 (fig. 12).
Paciente con un desgarro crónico reagudizado de la unión miotendinosa proximal del TIRF (flechas cortas) y de la unión miofascial posterolateral del RF (flechas largas). (a) Imagen en ponderación T2 con supresión grasa, en plano axial, evidencia el edema debido a los desgarros en etapa aguda. (b) Secuencia GRE en plano axial identifica hipointensidad de señal por depósito de hemosiderina, vinculada con el antecedente de desgarro secuelar.
A modo de resumen educacional se adjuntan dos tablas: en la tabla 1 se describen los aspectos anatómicos relevantes del RF aplicados al estudio de RM y en la tabla 2 los puntos que deben estar señalados en el informe del médico radiólogo y que son relevantes para el abordaje terapéutico traumatológico.
Claves anatómicas e imagenológicas del recto femoral
| • El TDRF contribuye al aspecto más medial y anterior del vientre muscular del recto femoral y el TIRF a su porción posterolateral. |
| • En condiciones normales el TDRF solo se visualiza en resonancia magnética a la altura de la cadera; en cambio, si presenta edema o líquido, se puede individualizar en toda su extensión hasta el tercio proximal del muslo. |
| • Las secuencias sagitales oblicuas a la espina ilíaca anteroinferior favorecen la visualización de los tendones proximales (TDRF y TIRF) y la brecha del desgarro. |
| • Las secuencias eco de gradiente son útiles para detectar depósitos de hemosiderina en lesiones cicatrizales. Además, las secuencias ponderadas en T1 determinan la presencia de reemplazo graso en estas lesiones. |
TDRF: tendón directo; TIRF: tendón reflejo o indirecto.
Informe de resonancia magnética: ¿qué espera el médico traumatólogo?
| • Determinar la topografía del desgarro: tendinoso (TDRF y/o TIRF), unión miotendinosa y/o miofascial. |
| • Extensión del desgarro (porcentaje aproximado de fibras comprometidas en un área de sección). |
| • En los casos de desgarro completo, incluir la medida de la brecha del desgarro y el estado de los cabos remanentes. |
| • Describir la topografía y medida de colecciones o hematomas (¿impronta al músculo sartorio?). |
| • Indemnidad o compromiso de la fascia muscular. |
TDRF: tendón directo; TIRF: tendón reflejo o indirecto.
En conclusión, el estudio de RM del músculo RF brinda información precisa sobre la severidad y extensión de la lesión, así como también determina si pertenece a una lesión de novo o a una reagudización de un desgarro crónico. Un análisis general del muslo (idealmente una RM inicial comparativa de ambos muslos) y luego algunas secuencias selectivas con mayor resolución en el área de interés permiten determinar con exactitud la topografía del desgarro. Asimismo, las imágenes de RM juegan un rol fundamental para el diagnóstico diferencial en pacientes con sintomatología incierta, frecuentemente relacionada con lesiones de la unión miotendinosa grado I, o bien con desgarros de la unión miofascial de dificultosa visualización mediante ultrasonografía.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses, excepto la Dra. Mariluis que declara como posible conflicto de interés ser miembro del Comité de Redacción de la Revista Argentina de Radiología.