En un trabajo en dos partes se exponen las característi-cas clínicas, los aspectos epidemiológicos, el diagnósti-co diferencial, las posibles alternativas de tratamiento y los distintos métodos de seguimiento de tumores benignos de la mucosa oral. En la primera parte de este trabajo de revisión se abordan las neoplasias epiteliales y los tumores de las glándulas salivales menores. Los tumores epiteliales se asocian sobre todo a virus del papiloma humano (VPH), representando el papilo-ma de células escamosas, la verruga vulgar, el condilo-ma acuminado y la hiperplasia epitelial focal (HEF) las formas más frecuentes. En este artículo se comenta tam-bién el papel que desempeñan los VPH en la carcino-génesis (carcinoma de células escamosas). Los tumores benignos de las glándulas salivales menores son menos frecuentes. Se pueden observar alguna vez adenomas monomórficos o pleomórficos sobre todo en el paladar duro. Otras neoplasias como el tumor de Warthin son excepcionales en las glándulas salivales menores. Dado que la glándula sublingual está situada inmediatamente por debajo de la mucosa es posible identificar las neoplasias de las mismas durante una simple inspección intraoral, si bien los tumores benignos en esta localización son extremadamente raros. La mayor parte de los tumores de la glándula submaxilar son malignos y tras-cienden los objetivos de este trabajo.
IntroducciónLas alteraciones de la mucosa oral pueden adoptar formas múltiples y abarcan desde una lesión inocua a tumores malignos que repercuten de forma importante en la calidad de vida del paciente tanto por el pronóstico como por el tratamiento. El odontólogo desempeña una función esencial en la revisión sistemática de la mucosa oral. El odontólogo también es un especialista en enfer-medades de la cavidad oral y los pacientes acuden re-gularmente a su consulta. La revisión sistemática de la mucosa oral permite detectar en esta posibles lesiones precozmente y con un esfuerzo mínimo e iniciar un tratamiento adecuado o remitir al paciente a un centro es-pecializado15,16.
La mucosa oral consta de dos capas: el epitelio pa-vimentoso estratificado y la lámina propia subyacente. Esta capa más profunda contiene tejido conectivo, nu-merosos capilares sanguíneos, células inmunocompeten-tes (linfocitos, células de Langerhans, entre otros) y ner-vios. En las zonas de mucosa oral no adherida, debajo de la lámina propia se encuentra una capa adicional más profunda: la submucosa. Esta contiene glándulas mu-cosas y glándulas salivales además de tejido conectivo laxo, vasos de mayor calibre y tejido adiposo. Todos es-tos tejidos pueden ser el origen de alteraciones neoplá-sicas.
En la cavidad oral se pueden distinguir, igual que en el resto del organismo, tumores benignos y tumores malignos. Los tumores benignos son bastante más frecuentes en la cavidad oral que los tumores malignos. En función del tejido a partir del que se originan, las neoplasias se diferencian en epiteliales o mesenquimales. Los tumores benignos son de crecimiento lento, desplazan estructuras adyacentes pero no metastatizan. Además, se caracterizan por tener un crecimiento autolimitado y suelen estar encapsulados. Por el contrario, los tumores malignos son de crecimiento rápido, invaden el tejido adyacente y lo destruyen. Los tumores malignos también dan lugar a metástasis.
En este trabajo en dos partes se revisan las neoplasias benignas de la mucosa oral y sus formas más frecuentes y se analizan los diagnósticos diferenciales.
Tumores epiteliales benignosPapiloma de células escamosas, verruga vulgar, condiloma acuminado e hiperplasia epitelial focalLos virus del papiloma humano (VPH) se consideran «virus de riesgo» causantes de infecciones persistentes en la región cervical, vulvar, anal, peneana y también orofaríngea. En la cavidad oral también pueden aparecer lesiones asociadas al VPH11,21. Actualmente se conocen más de 100 tipos distintos de VPH7,18 que pueden dar lugar a enfermedades específicas en función del tipo. Entre los tumores orales benignos causados por el VPH destacan el papiloma de células escamosas, la verruga vulgar, el condiloma acuminado y la hiperplasia epitelial focal18.
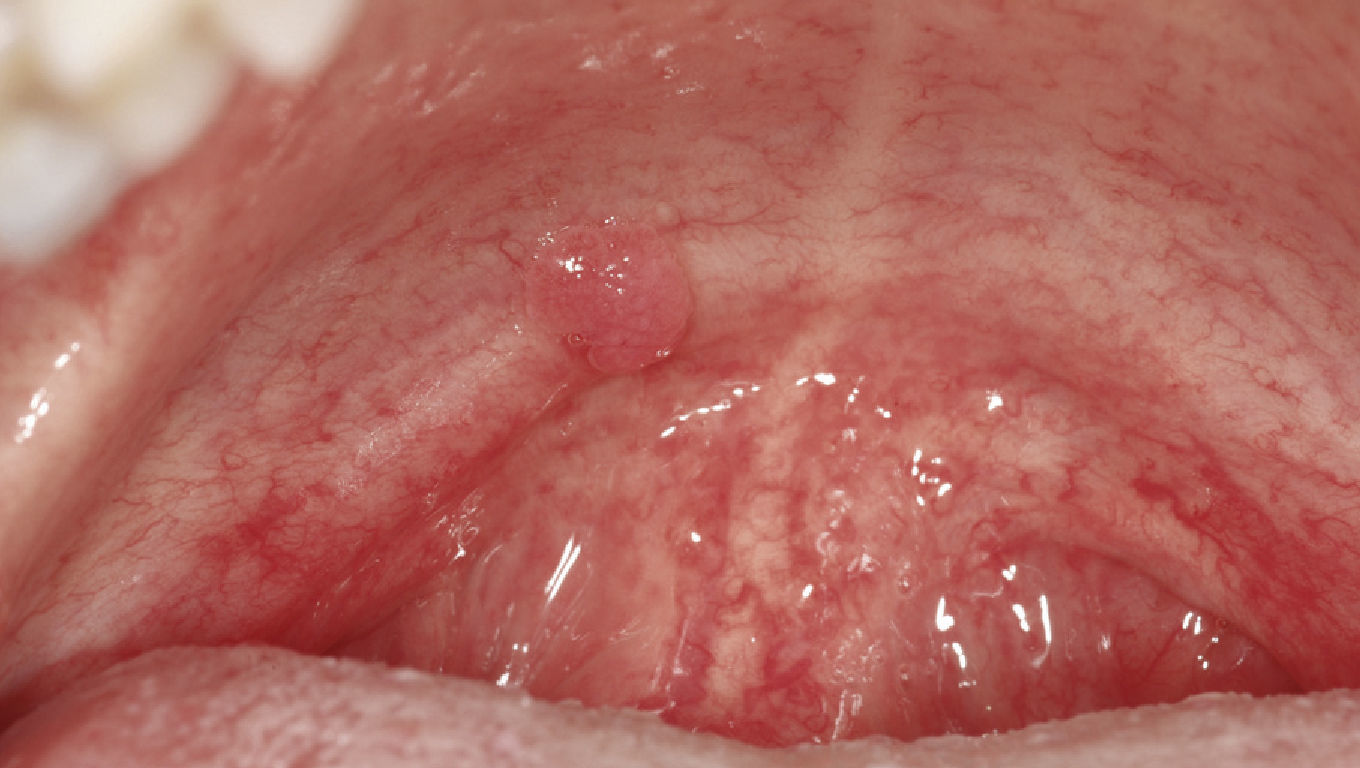
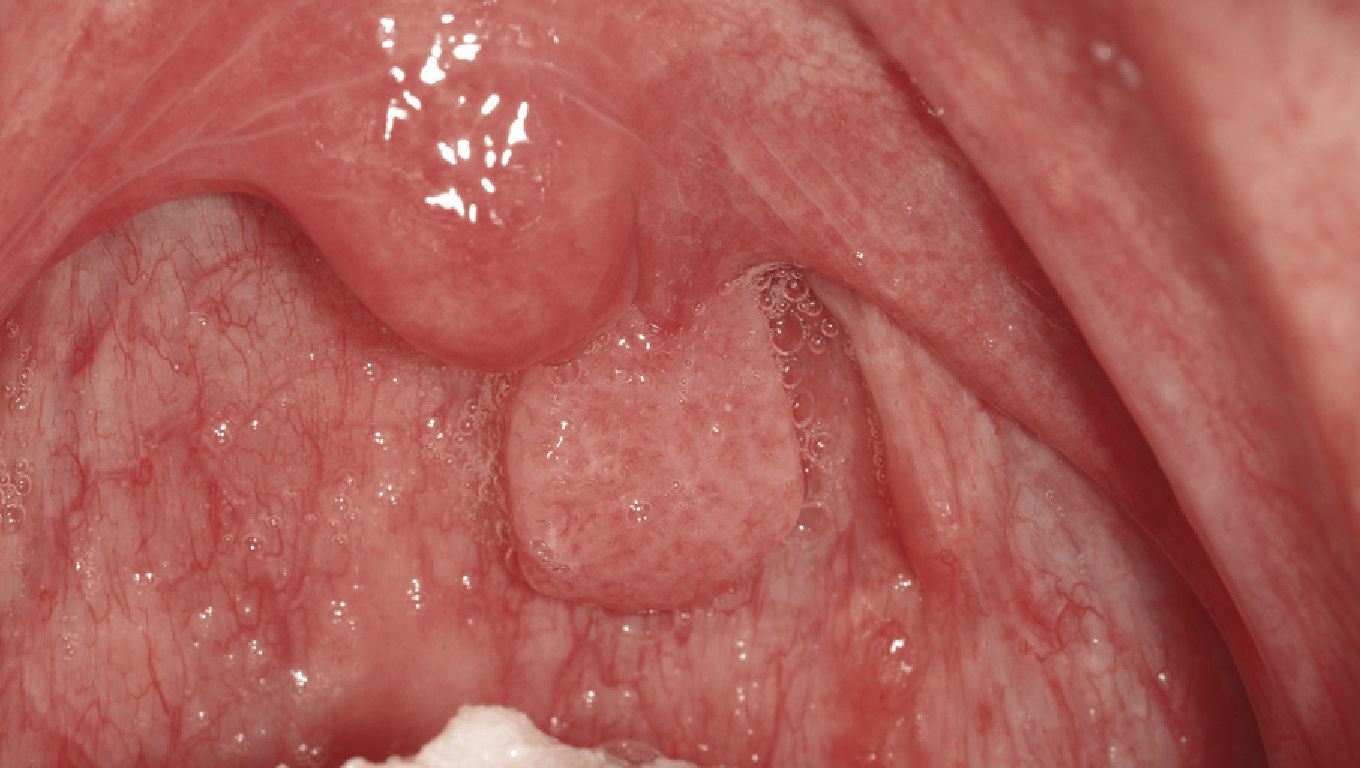
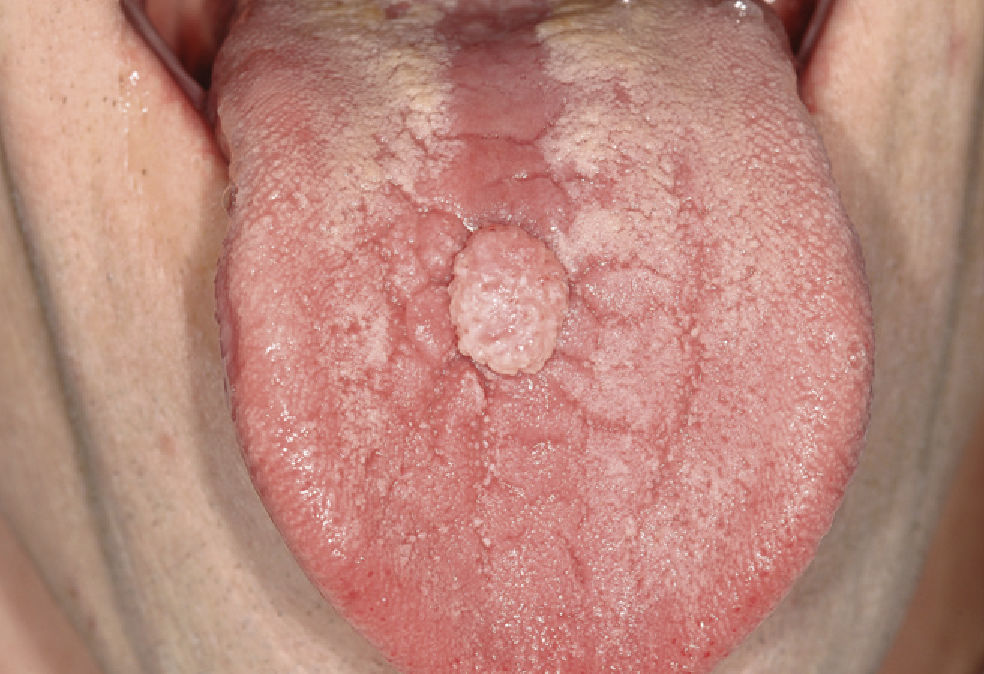
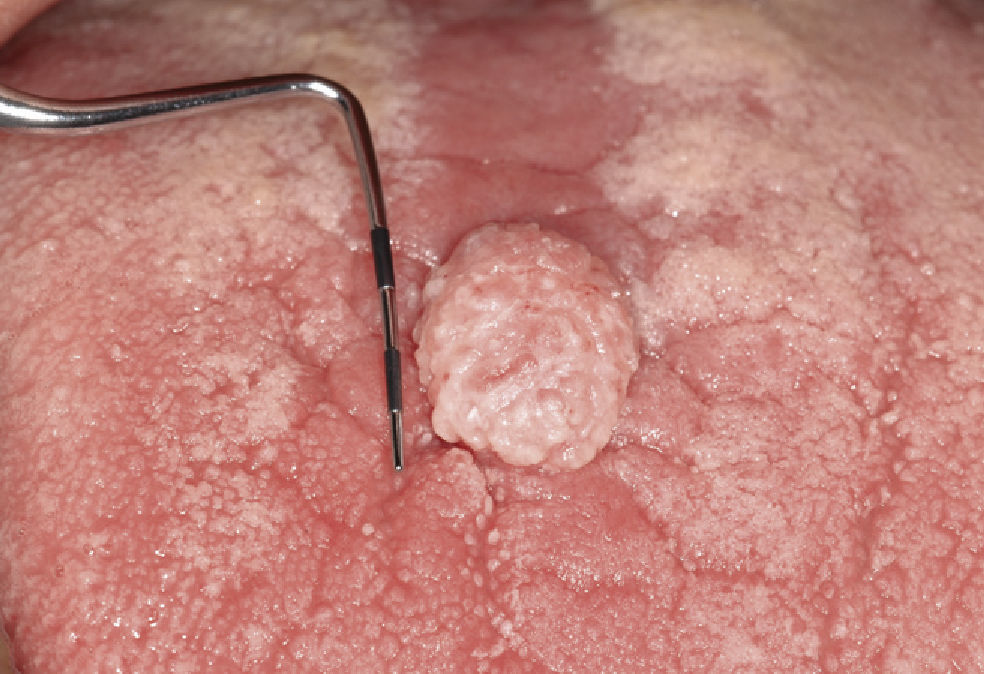
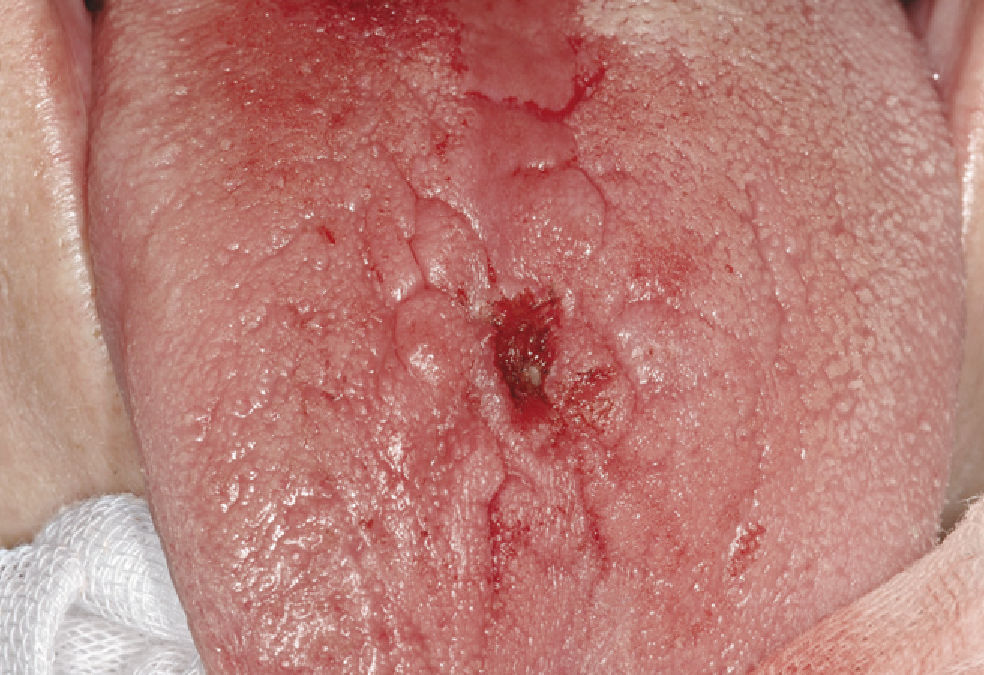
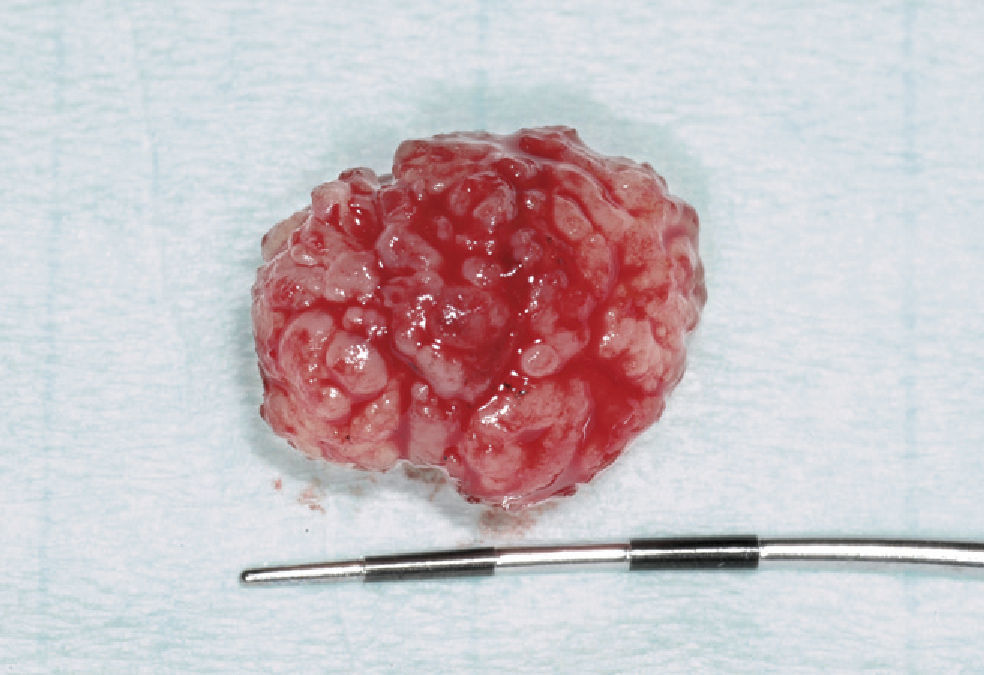
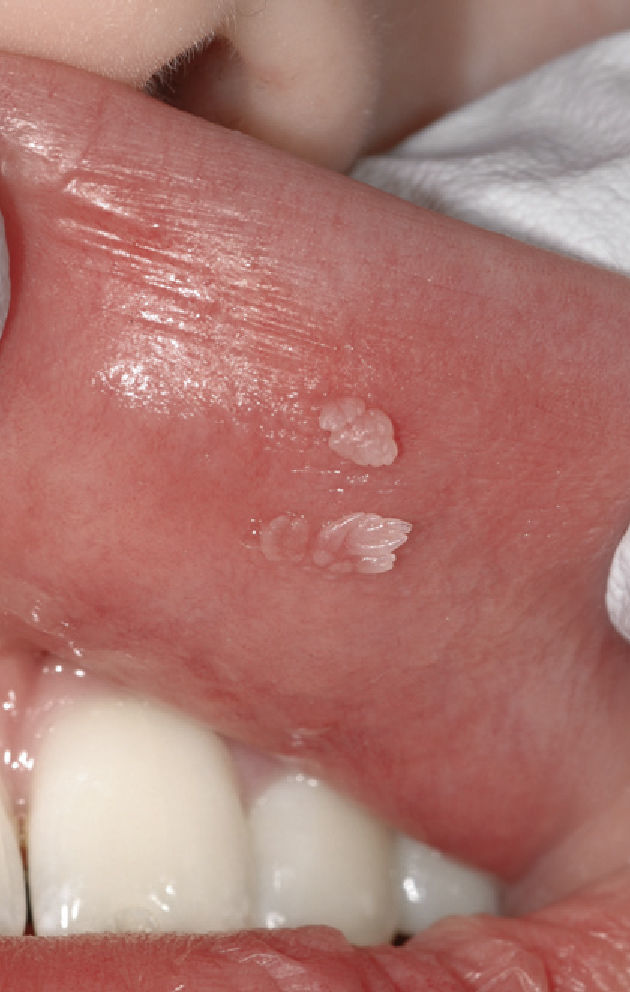
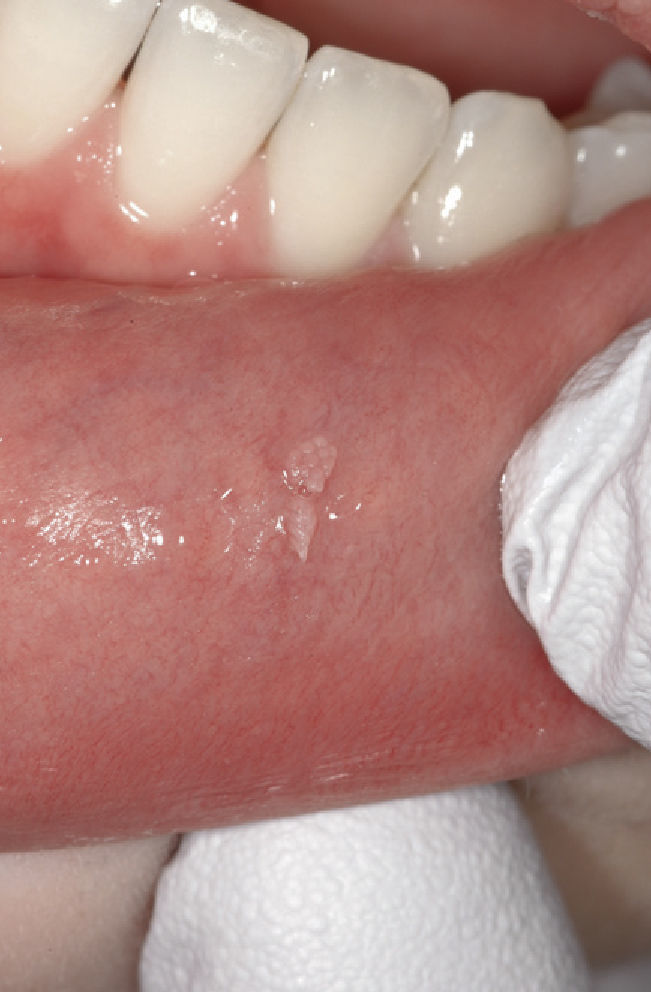
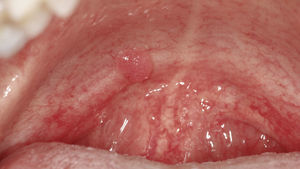
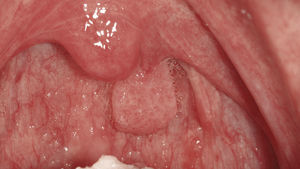
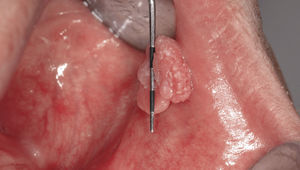
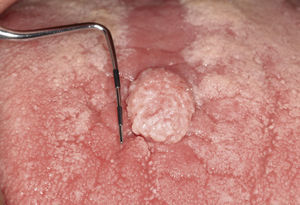
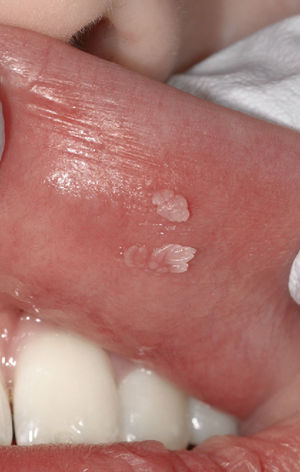
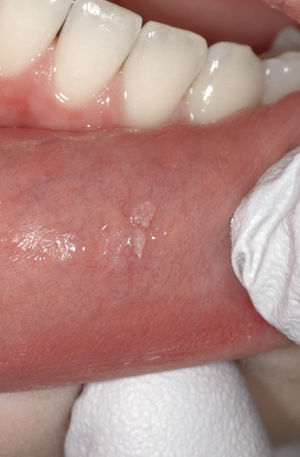
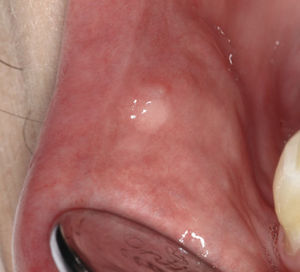
Papiloma de células escamosasSi bien en la bibliografía más reciente se insiste reitera-damente en que el papiloma de células escamosas y la verruga vulgar son clínicamente indistintos se ha optado por exponerlos de forma separada en el presente trabajo de revisión. El papiloma de células escamosas muestra un pico de incidencia entre la tercera y la quinta década de la vida. Suele tratarse de una lesión solitaria de crecimiento relativamente rápido hasta alcanzar un diámetro de 1–5 mm7. Los papilomas de células escamosas orales suelen tener una consistencia blanda y a menudo son pediculados. Son exofíticos en forma de coliflor con pro-longaciones blanquecinas y una superficie papilar a ve-rrugosa. Se localizan sobre todo en el paladar blando, la lengua, el frenillo lingual y el labio inferior7 (figs. 1–3, fig. 4a, fig. 4b, fig. 4c, fig. 4d, fig. 4e). Los VPH tipo 6 y 11 desempeñan un papel importante en estos tumores desde el punto de vista etiopatogénico7,18.
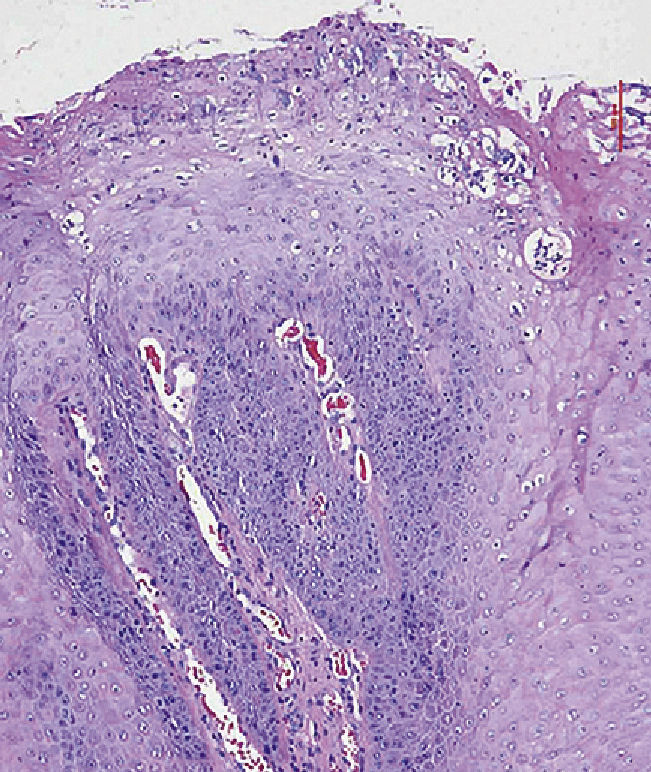
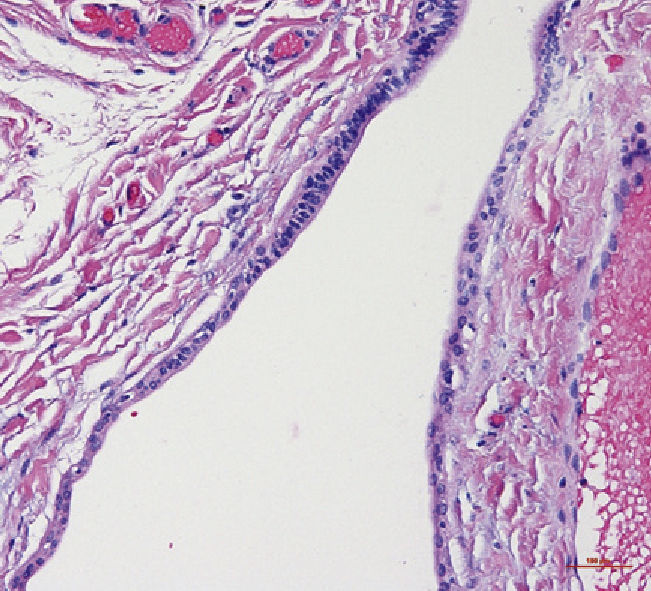
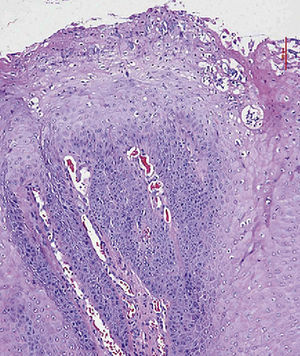
La imagen histológica muestra una proliferación epitelial marcada con crestas epidérmicas ensanchadas y papilomatosis que penetran profun-damente en el tejido conectivo. En la superficie se observan una tendencia evidente a la queratinización y una coilocitosis (tinción de HE, 10 aumentos).
En pacientes inmunodeprimidos y sobre todo en pa-cientes con infección por el VIH (SIDA) o en recepto-res de trasplantes de órganos sólidos se pueden obser-var formas más severas de alteraciones inducidas por el VPH. Las lesiones son de mayor tamaño y más nume-rosas que en los pacientes inmunocompetentes y con-fluyen ocasionalmente hasta afectar áreas de mucosa extensas. En ocasiones toda la mucosa oral (igual que la mucosa genital y anal) puede mostrar un aspecto papilomatoso. En estos casos la filiación de las lesiones a veces ya no es tan evidente3.
Desde el punto de vista histológico destaca la formación de prolongaciones digitiformes cuyos extremos aparecen queratinizados. La estratificación epitelial está conservada y, en ocasiones, pueden aparecer mitosis. Las atipias epiteliales son raras. Los VPH se pueden identificar con métodos inmunocitoquímicos o mediante la técnica de hibridación in situ8.
En niños son frecuentes las regresiones espontáneas, por lo que no requieren tratamiento. Los casos restantes se pueden solucionar mediante una escisión simple. Las recidivas son excepcionales8.
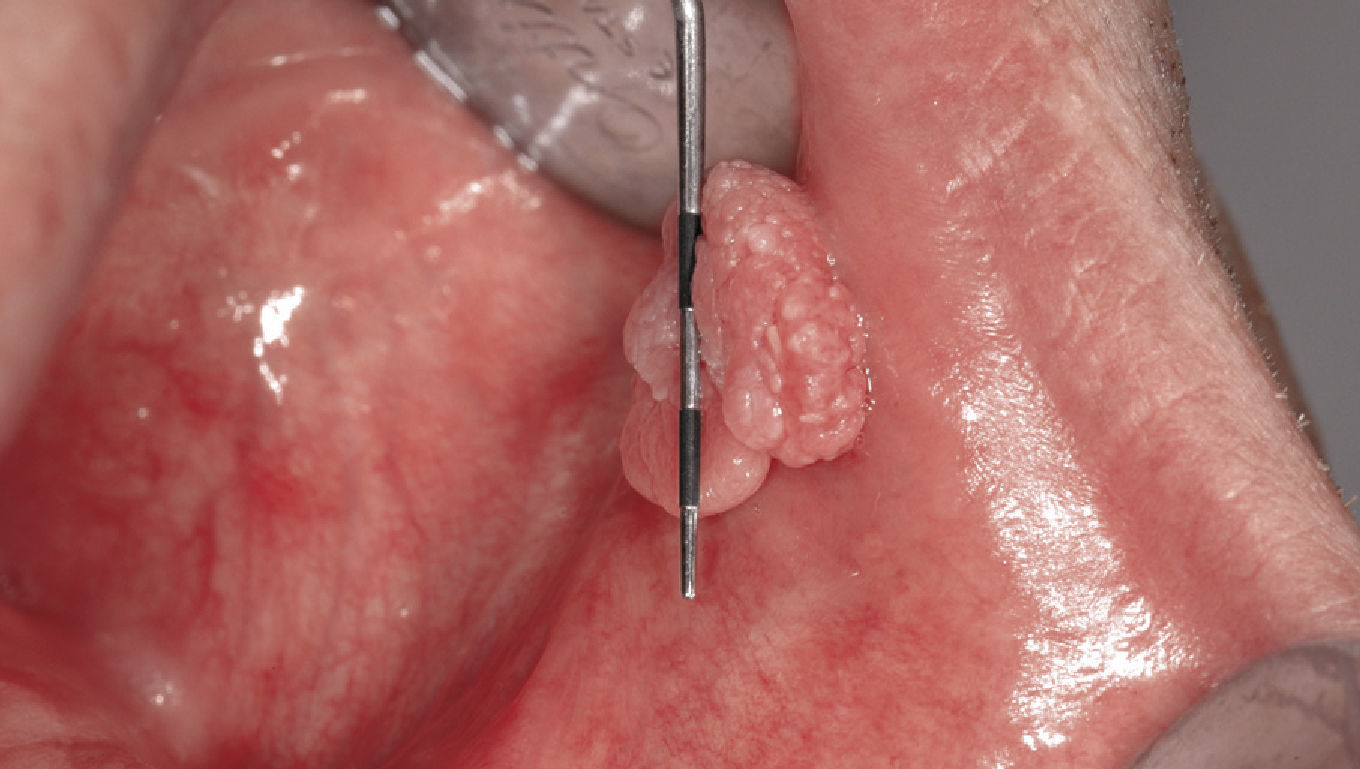
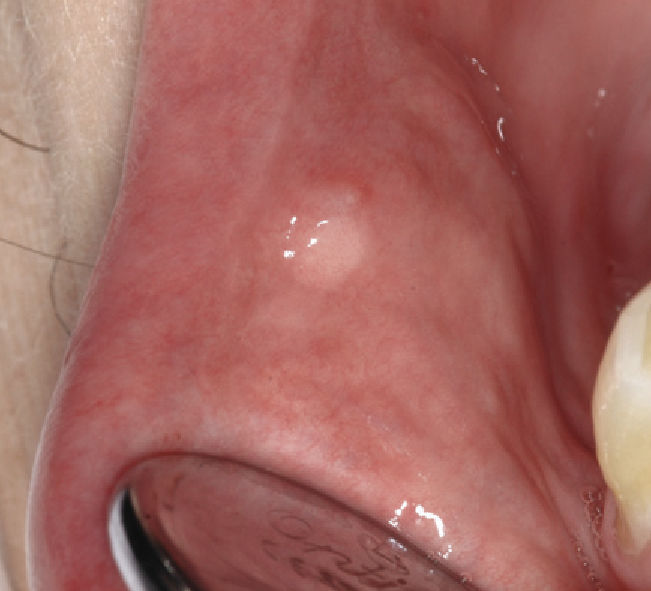
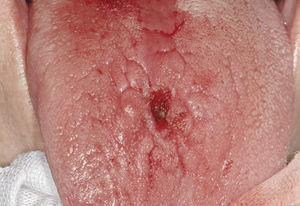
Verruga vulgarEste tumor (sinónimos: verruga vírica, verruga común, «common wart») aparece sobre todo en la piel y duran-te la infancia, pero también puede surgir en la mucosa oral (labios, paladar duro, dorso de la lengua y encías), es decir, en todas aquellas localizaciones en las que el epitelio queratinizado se asemeja al epitelio cutáneo (figs. 5a y 5b). Las verrugas orales se deben sobre todo a una infección por VPH tipo 2 y 577. Las verrugas son contagiosas y se pueden propagar a otras zonas cutá-neas o a la mucosa (autoinoculación).
La histología de la verruga vulgar prácticamente es idéntica a la del papiloma de células escamosas y el tratamiento también es igual. Desde el punto de vista clínico hay que hacer el diagnóstico diferencial con el papiloma de células escamosas y con el condiloma acuminado.
Condiloma acuminadoEsta variante de las verrugas (sinónimos: verrugas geni-tales, verrugas venéreas) se transmite sobre todo a través de relaciones sexuales orogenitales (anales), por autoinoculación o por transmisión materno-filial durante el parto7. Los condilomas son más frecuentes en pacientes infectados por el VIH8. En la cavidad oral se localizan principalmente en la zona de la mucosa labial, en el paladar blando, el suelo de la boca y el frenillo lingual7,8. Los condilomas suelen aparecer a menudo agrupados. El tamaño de algunas alteraciones aisladas puede ser mayor que el de los papilomas o de las verrugas. Los VPH implicados más frecuentemente en esta variante de neoplasias son los tipos 6 y 117,18.
La estructura histológica de un condiloma acuminado es comparable a la del papiloma de células escamosas y a la de la verruga vulgar. El tratamiento consiste en una escisión simple con bisturí o láser de CO2. Sin embargo, las recidivas son frecuentes en los pacientes con infección por el VIH8.
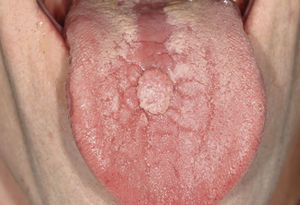
Hiperplasia epitelial focal (HEF)Esta alteración (sinónimos: enfermedad de Heck, «Heck's disease») fue descrita por primera vez en 1965 por Archard et al1 en poblaciones indígenas de Estados Unidos y Brasil así como en esquimales de Alaska. Esta enfermedad es excepcional en la población centroeuro-pea. Las hiperplasias epiteliales focales se manifiestan por nódulos redondos ligeramente sobreelevados. Por regla general son asintomáticos. Suelen mostrar un color que varía entre una tonalidad pálida y una parecida a la mucosa. Suelen estar afectados la mucosa oral, los labios, la lengua y sobre todo el labio inferior. Al extender la mucosa afectada, los nódulos desaparecen en la mucosa. En la mayoría de los casos persisten durante algunos años y después regresan espontáneamente. Se considera que los VPH tipo 13 y 32 son los patógenos causales de estas alteraciones8.
Desde el punto de vista histológico se observan acan-tosis exofíticas (sin prolongaciones digitiformes). Además de los coilocitos se pueden observar también cuerpos mi-tosoides. Se trata de núcleos celulares que contienen he-terocromatina apelmazada, lo que da una apariencia de mitosis. Es frecuente que en los niños la HEF experimen-te una regresión espontánea. La escisión quirúrgica no esnecesaria y, por ahora, no hay constancia de que la HEF pueda experimentar una transformación maligna8.
Las infecciones por el VPH y su trascendencia en la tumorogénesisActualmente se considera demostrado que la mayoría de los carcinomas cervicales se deben a infecciones per-sistentes por tipos de VPH de alto riesgo, sobre todo el VPH tipo 16 y 1811. Además, estos dos tipos también pueden causar otros carcinomas (carcinoma vulvar, vaginal, anal, peneano y orofaríngeo). En ocasiones se identifican también en los carcinomas de células esca-mosas orales los subtipos de VPH altamente infeccio-sos8 (VPH 16 y 18). Se podría considerar la posibilidad de la vía de contagio orogenital. Hoy por hoy no se dis-pone de datos definitivos acerca de la trascendencia del VPH en el carcinoma de células escamosas oral.
La franja de edad comprendida entre los 16 y los 25 años es la que presenta el máximo riesgo de contagio del VPH. El virus se transmite por contacto con la piel o la mucosa5 (sobre todo durante las relaciones sexuales). El sistema inmunitario combate con éxito aproximadamente el 90% de las infecciones por el VPH, por lo que la infección se erradica sin mayores consecuencias para la persona afectada. Sin embargo, en 1 de cada 10 personas, los virus permanecen en el lugar de la infección después del contagio y se puede desarrollar una lesión clínicamente sinto-mática inducida por el VPH5. Si estas células alteradas de la mucosa genital no se detectan a tiempo pueden sufrir una transformación y evolucionar en varias etapas prema-lignas (lesiones precancerosas) a un carcinoma cervical5. Este tipo de cáncer evoluciona normalmente de forma muy lenta, es decir, a lo largo de varios años e incluso de décadas. Actualmente no se dispone de un tratamien-to que permita eliminar el VPH intracelular. Las células cervicales atípicas, infectadas por el virus, se pueden de-tectar con una prueba preventiva (frotis de Papanicolau) y mediante un examen histológico5,6,11.
Actualización: vacunas anti-VPHLas vacunas contra el VPH sólo tienen finalidades preventivas ya que no erradican infecciones estable-cidas por el VPH ni enfermedades relacionadas con el VPH11,19,21. En Alemania y en Suiza existen actualmente dos vacunas autorizadas12,17: Gardasil (Sanofi Pasteur MSD, Baar, Suiza) y Cervarix (GlaxoSmithKline, Münchenbuchsee, Suiza). Gardasil es una vacuna anti-VPH recombinante cuadrivalente (es decir, contiene los antígenos de los cuatro tipos de VPH 6, 11, 16 y 18) y confiere protección en más del 90% de los casos frente a una infección persistente y frente a condilomas acu-minados, lesiones precancerosas y carcinomas provoca-dos por los tipos de VPH correspondientes21. Cervarix es una vacuna anti-VPH bivalente frente al VPH tipos 16 y 18. Esta vacuna previene la aparición del cáncer de cuello uterino y de sus lesiones precancerosas asociadas a los tipos 16 y 18 del virus del papiloma humano21. Suiza no ha autorizado Cervarix hasta marzo de 20102. Sin embargo, aproximadamente el 25% de los cánceres de cuello uteri-no son provocados por VPH no incluidos en las vacunas. Por lo tanto, la vacuna no confiere protección frente a es-tas enfermedades. Aunque los hombres se infectan con la misma frecuencia que las mujeres con el VPH y también pueden transmitirlo a sus parejas, se está estudiando to-davía el beneficio de la vacuna en los hombres. En Suiza, el Departamento Federal para la Salud Pública (BAG) y la Comisión Federal de Vacunas recomiendan vacunar a todas las niñas entre 11 y 14 años, es decir, antes de la primera relación sexual6. Quedan algunas cuestiones pen-dientes de aclarar como los beneficios de la vacuna a ni-vel de cavidad oral, la duración del efecto protector o la necesidad de administrar una dosis de recuerdo y la in-fluencia de la vacuna sobre la detección de las lesiones y, por lo tanto, sobre la calidad de las pruebas preventivas.
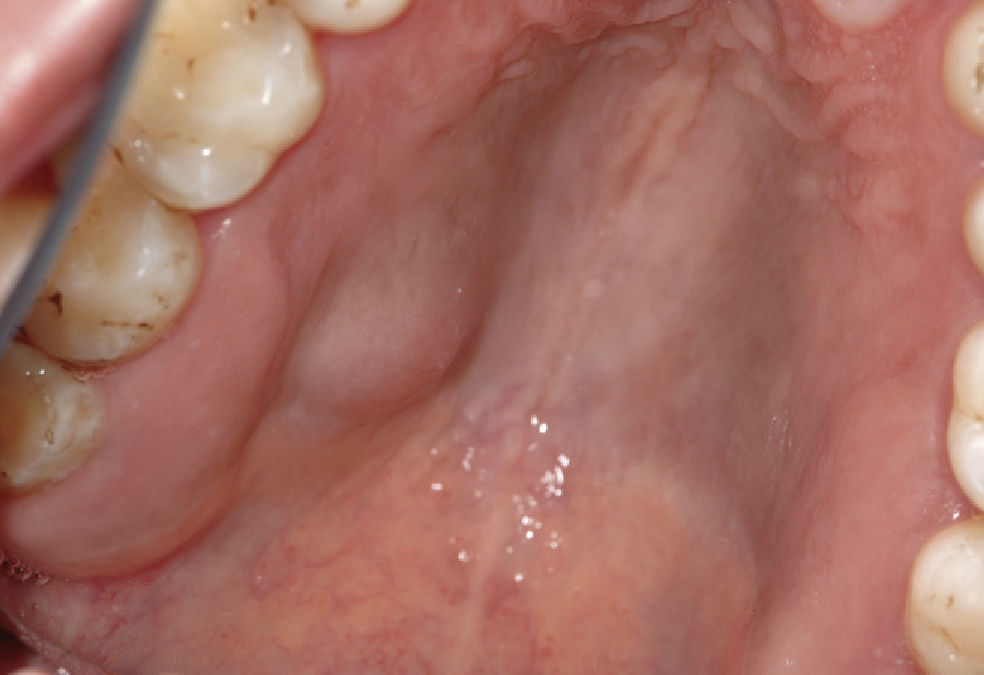
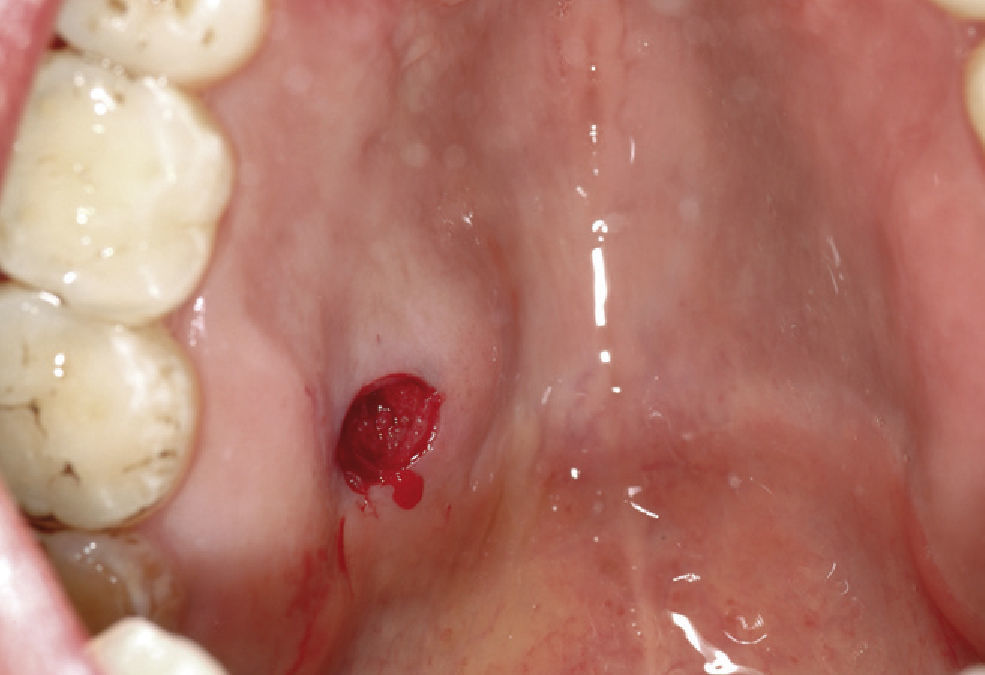
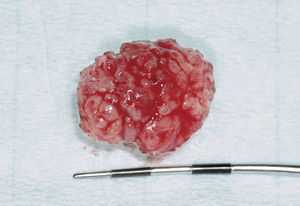
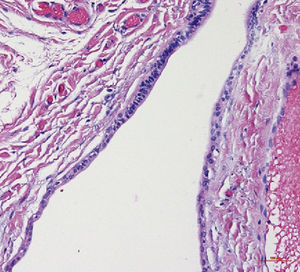
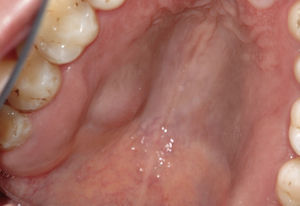
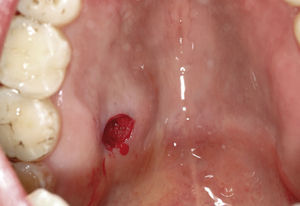
Tumores de las glándulas salivales menoresLos tumores de las glándulas salivales menores (en inglés, minor salivary gland tumors) son relativamente raros y representan junto con las neoplasias de las glándulas salivales mayores el 10–15% de todos los tumores de las glándulas salivales13. Algunos autores opinan que la mayoría de los tumores de las glándulas salivales menores son malignos, tratándose sobre todo de carcinomas adenoide quísticos, adenocarcinomas o carcinomas mucoepidermoides10. Por otra parte también existen estudios como el de Buchner et al4 que mostraron que de 380 tumores de las glándulas salivales menores, 224 (59%) eran benignos y sólo 156 (41%) eran malignos. Toida et al20 también mostraron que de 82 tumores in-traorales de las glándulas salivales menores 55 eran benignos y sólo 27 eran malignos. Yih et al22 obtuvieron resultados similares con un 56% de tumores benignos y únicamente un 44% de neoplasias malignas. Sin embargo, los autores coinciden en que el grupo mayoritario de tumores benignos de las glándulas salivales menores son adenomas pleomórficos4,10,13,22. Pons et al13 hallaron un 55,3% de adenomas pleomórficos, un 11,1% de cis-toadenomas (figs. 6a y 6b) y algunos mioepiteliomas, adenomas de células basales, tumores de Warthin y adenomas canaliculares.
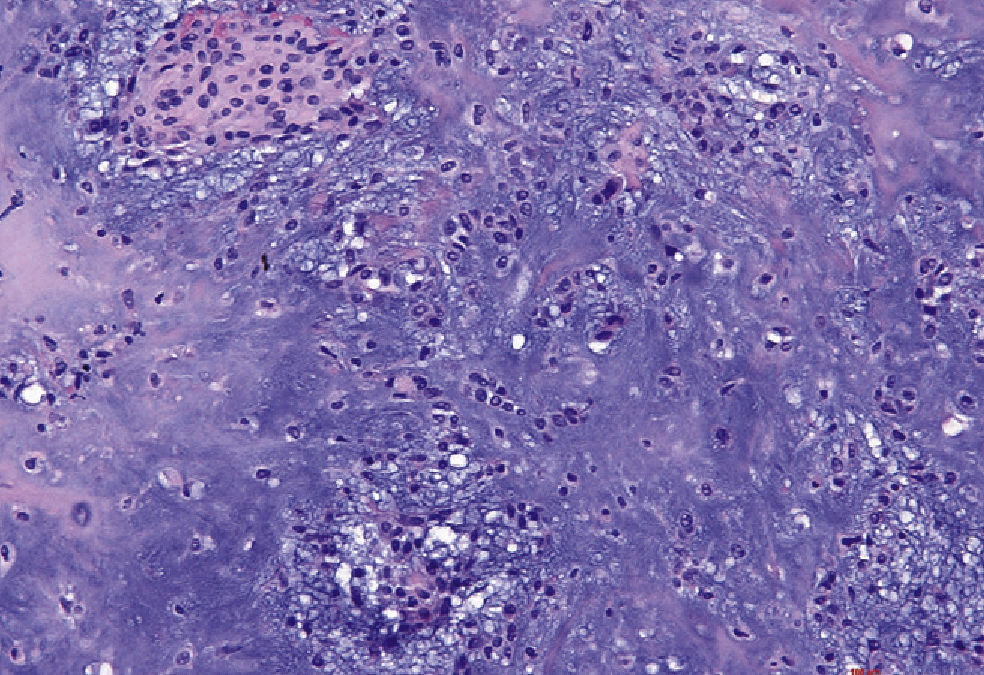
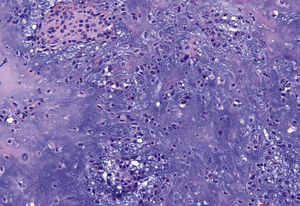
Corte histopatológico de una muestra de tejido obtenida me-diante biopsia (tinción de HE, 20 au-mentos): lesión quística bien delimi-tada revestida por epitelio cúbico y con signos de metaplasia apocrina. El quiste está rodeado por una cáp-sula de tejido conectivo con vasos sanguíneos ectásicos.
El adenoma pleomórfico es el tumor benigno de las glándulas salivales más frecuente (fig. 7a, fig. 7b, fig. 7c, fig. 7d). Pueden afectarse tanto las glándulas salivales mayores como las glándulas salivales menores intraorales. Sin embargo, el 70% de todos los adenomas pleomórficos se localiza en la glándula parótida. Por lo demás, se encuentran adenomas pleomórficos en la glándula submaxilar y en las glándulas salivales menores. En cambio, la glándula su-blingual sólo se ve afectada en contadas ocasiones. El cistoadenoma es un tumor benigno relativamente raro que supone aproximadamente el 6–11% de todos los tumores benignos de las glándulas salivales9.
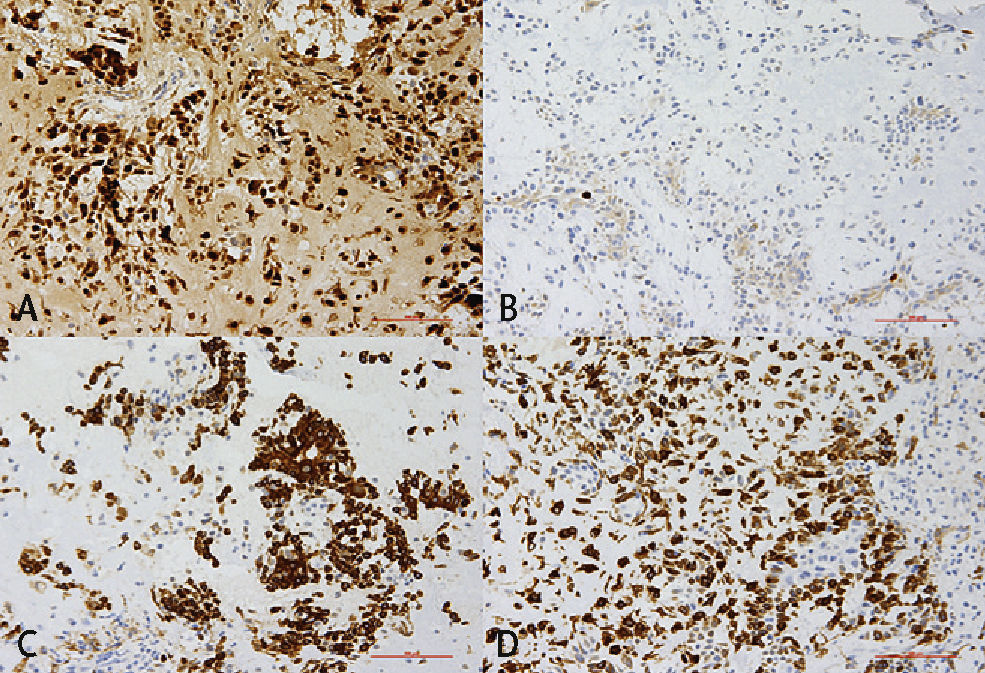
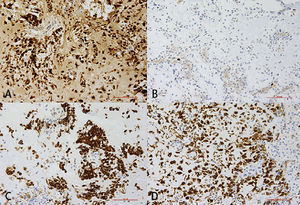
Examen inmunohistoquímico para la tipifica-ción exacta de la lesión: A=proteína S100; condrocitos y células fusiformes (células mioepiteliales) con expre-sión de la proteína S100. B=antígeno Ki-67 (marcador de proliferación); la fracción de proliferación es baja y es inferior al 1%. C=citoqueratina de peso molecular alto (high molecular weight cytokeratin/CKHMW), las células epiteliales expresan citoqueratinas. D=proteína ácida fibrilar glial (glial fibrillary acidic protein/GFAP) (filamen-to intermediario en el citoplasma de las células gliales), acumulación densa de células mioepiteliales con expre-sión de la proteína ácida fibrilar glial.
Dos terceras partes de los tumores de las glándulas salivales menores afectan a mujeres y una tercera parte a hombres. Estos tumores pueden aparecer en cualquier etapa de la vida, pero la edad media en el momento de la aparición se sitúa entre los 40 y los 60 años. La localización más frecuente es el paladar duro en su tercio posterior, seguido del paladar blando y de la mucosa del labio inferior. Sin embargo, pueden aparecer también en la mucosa yugal y en el trígono retromolar13. Por regla general, la sintomatología clínica no es llamativa y, con frecuencia, sólo se observa una ligera tumefacción que es indolora a la palpación. Además, los tumores de las glándulas salivales menores se caracterizan por un creci-miento lento y se manifiestan en forma de nódulos tisu-lares duros, desplazables, situados debajo de la mucosa intacta. Se pueden observar también pequeñas tramas vasculares sobre el tumor o en los márgenes del mismo.
La aparición de úlceras, alteraciones sensitivas y trastor-nos del habla es excepcional.
La tasa alta de recidivas (5–30%) es característica de este tipo de tumores debido sobre todo a una escisión quirúrgica incompleta. Reichart et al14 presentaron recientemente un caso de un carcinoma incluido en un adenoma pleomórfico de una glándula salival menor. Estos casos son extraordina-riamente raros y sólo se pueden detectar mediante exáme-nes histopatológicos minuciosos. Después del tratamiento quirúrgico de un tumor de glándulas salivales están indica-dos controles postoperatorios periódicos.
ConclusiónEn la primera parte de este trabajo de revisión se han abor-dado las neoplasias epiteliales benignas de la mucosa oral y los tumores de las glándulas salivales menores. Las lesiones epiteliales provocadas por el virus del papiloma humano son relativamente frecuentes. En la cavidad oral destacan por su importancia los papilomas y las verrugas vulgares. Las cuestiones como el posible papel de los VPH tipos 16 y 18 de «alto riesgo» en la patogénesis del carcinoma de células escamosas y la posibilidad de disminuir la incidencia de los carcinomas orales mediante la vacuna profiláctica anti-VPH en las mujeres tendrán una gran trascendencia en el futuro. Los tumores benignos de las glándulas salivales menores son en conjunto relativamente raros. El adenoma pleomórfico es el tumor benigno de las glándulas salivales menores más fre-cuente y suele afectar la glándula parótida de adultos de me-diana edad. En general, los tumores de las glándulas salivales menores tienden a recidivar y la incidencia de neoplasias malignas primarias es relativamente alta.