Introducción
Los trastornos funcionales del sistema estomatognático tienen su origen en los músculos masticatorios, en las articulaciones temporomandibulares o en las estructuras asociadas. El dolor, la limitación de la movilidad mandibular y los ruidos en la articulación temporomandibular pueden ser síntomas de un trastorno funcional. Algunos estudios recientes mostraron que aproximadamente un 16% de la población presenta alteraciones funcionales del sistema estomatognático que requieren tratamiento2.
De ello se deduce que aproximadamente 1 de cada 6 personas adultas necesita un tratamiento. Existe una probabilidad muy alta de que alguna de ellas acuda a la consulta dental y reciba un tratamiento protésico sin que se detecten previamente los síntomas existentes ni se tengan en cuenta las necesidades de tratamiento. Esta situación favorece la aparición de complicaciones en relación con la nueva prótesis y también puede tener consecuencias médico-legales. De ahí la importancia de llevar a cabo y documentar una exploración funcional antes de planificar el tratamiento, y de iniciar la terapia correspondiente si procede. Sin embargo, cabe preguntarse cuál es la exploración más adecuada y cuáles las opciones terapéuticas más eficaces en la práctica diaria. En los apartados siguientes se abordan estas cuestiones y se presentan conceptos aplicables en la consulta dental.
Exploración diagnóstica clínica y funcional
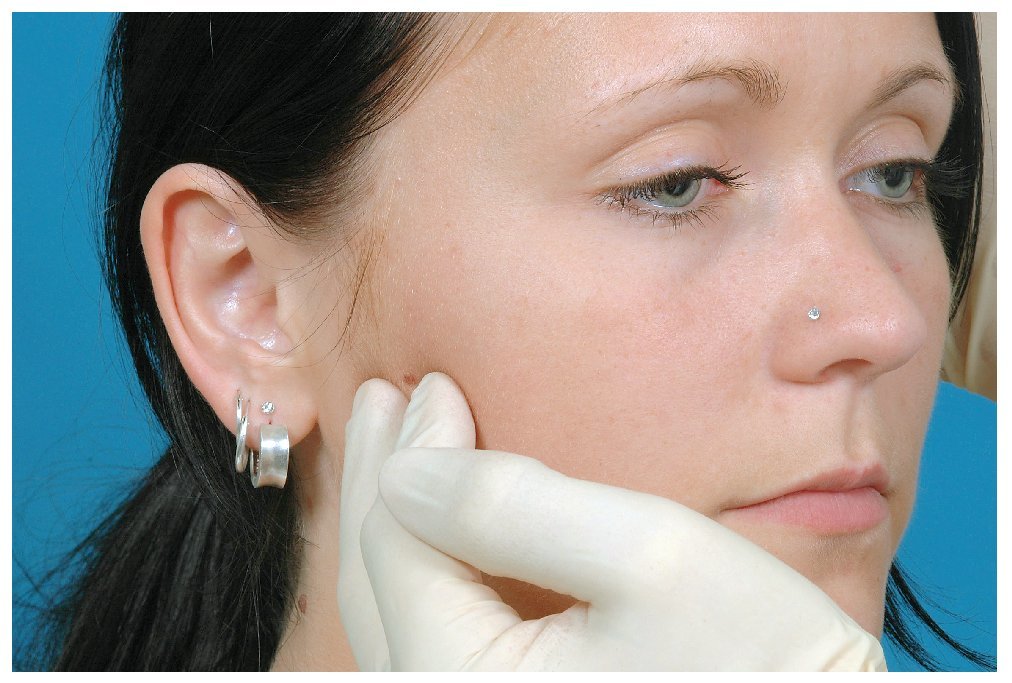
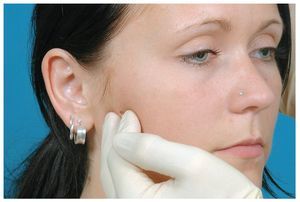
Se recomienda llevar a cabo una exploración diagnóstica funcional en el marco del estudio preprotésico sobre todo en rehabilitaciones de gran envergadura que modifican la relación intermaxilar. Para este tipo de exploraciones se dispone de diferentes protocolos y formularios que pueden crear confusión: ¿qué formulario se debe utilizar? ¿Qué cuadros se pueden diagnosticar mediante estas exploraciones? Además del «Estado funcional clínico del Grupo de Trabajo para el Análisis Funcional de la Sociedad Alemana de Odontología (DGZMK)», también es útil el «Research Diagnostic Criteria for Temporomandibular Disorders (RDC/TMD)». Se trata de un protocolo fiable, reconocido a nivel internacional7,19, que puede ser descargado gratuitamente de Internet también en lengua alemana (www.rdc-tmdinternational.org; fig. 1). Igual que en otros protocolos, en este protocolo de exploración también se palpan grupos musculares (fig. 2), se identifican ruidos de la articulación temporomandibular y se mide la movilidad mandibular durante la exploración física. En este contexto se presta especial atención a la aparición de dolores. Sin embargo, el protocolo no incluye la evaluación de la oclusión, por lo que conviene tener en cuenta este punto, aunque no existe unanimidad respecto a la trascendencia de la oclusión en la aparición y el mantenimiento de los trastornos funcionales3. Un examinador inexperto no necesitará más de 15 min para llevar a cabo la exploración. Independientemente del tipo de protocolo que se utilice, éste debe permitir distinguir entre trastornos funcionales artrogénicos y miogénicos. Los síntomas guía que justifican una intervención incluyen sobre todo el dolor y las limitaciones funcionales, pero quedan excluidos los ruidos articulares como único síntoma. El dolor puede aparecer tanto en reposo como con el movimiento. El dolor al movimiento puede estar asociado o no a un esfuerzo (masticar, dar un mordisco, etc.). Por lo tanto, las limitaciones funcionales pueden tener su origen en el dolor, pero la disminución indolora de la apertura bucal también puede influir negativamente en la vida diaria del paciente. En resumen, las molestias temporomandibulares afectan considerablemente la calidad de vida relacionada con la salud bucal.
Figura 1. Página inicial de la web del International RDC/TMD Consortium con toda la información necesaria y las traducciones de los protocolos de exploración en diferentes idiomas.
Figura 2. Palpación unilateral de la musculatura en el lado derecho e izquierdo por separado.
Pruebas de imagen
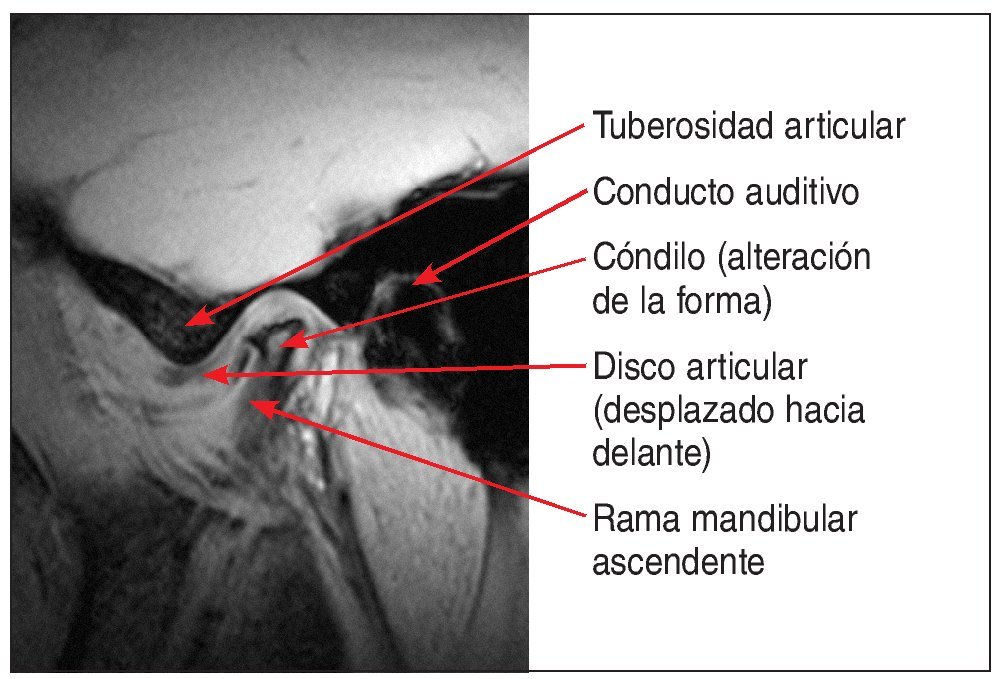
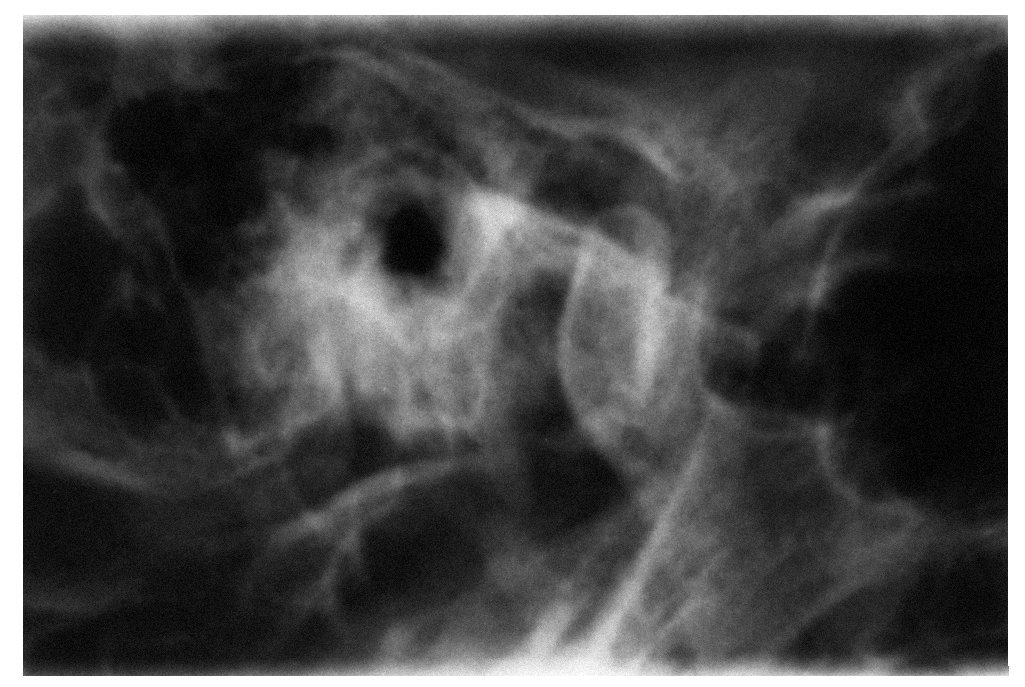
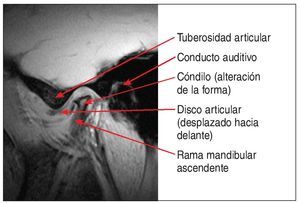
Se debe considerar la posibilidad de practicar una resonancia magnética (RM) en pacientes que presentan un cuadro de dolor funcional de origen articular y resistente al tratamiento de larga duración o tumefacciones de la articulación temporomandibular de etiología desconocida. Con una exposición nula a la radiación y un buen contraste entre tejidos duros y tejidos blandos, este procedimiento permite evaluar con precisión la posición del disco y la forma del cóndilo (fig. 3). En pacientes que presentan un desplazamiento discal anterior con reducción, en los que se pretende estabilizar la reducción mediante una prótesis, parece lógico comprobar la ubicación del disco en posición sin chasquido mediante la RM antes de confeccionar la prótesis definitiva en esa posición una vez superado un período de prueba con un provisional. Las otras técnicas de imagen no son adecuadas para el diagnóstico de los trastornos funcionales de la articulación temporomandibular, ya que no proporcionan una imagen suficientemente contrastada de los tejidos blandos, su interpretación es complicada (fig. 4) y se acompañan de una exposición considerable a la radiación. También debe procederse con precaución al interpretar las radiografías panorámicas, dado que la presencia de fenómenos de proyección dificultan o impiden evaluar con precisión la forma del cóndilo14,18.
Figura 3. Imagen de RM sagital de una ATM con desplazamiento discal anterior en combinación con un cambio de forma del cóndilo.
Figura 4. Radiografía de la ATM. Es poco útil para el diagnóstico de trastornos funcionales.
Intervenciones de terapia funcional dentro del tratamiento preprotésico
Pérdida de dimensión vertical
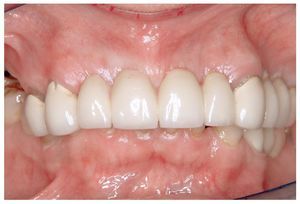
Si la rehabilitación protésica tiene por objetivo el aumento de la dimensión vertical para solventar una pérdida de la misma se debe llevar a cabo un análisis funcional clínico exhaustivo (fig. 5). En este contexto es irrelevante si el paciente ya lleva una prótesis que debe ser sustituida o si se deben restaurar dientes naturales dañados.
Figura 5. Situación inicial previa a un aumento de mordida.
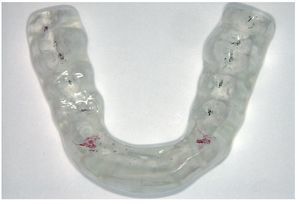
Antes de proceder al tratamiento definitivo de una pérdida de dimensión vertical con una prótesis se efectuará un aumento de la mordida provisional con una férula (fig. 6). Esto permite detectar precozmente los posibles problemas de adaptación que puedan surgir y eliminarlos introduciendo modificaciones en la férula. En casos excepcionales, el aumento de mordida provisional podrá mostrar que el paciente no tolera la elevación de la dimensión vertical. Esto da una idea de la necesidad del aumento de mordida provisional y reversible antes de realizar la rehabilitación definitiva con una prótesis.
Figura 6. Aumento de mordida provisional con una férula.
Cambios en la relación intermaxilar existente
En todos los demás cambios de la relación intermaxilar (además del aumento de mordida en la pérdida de dimensión vertical) también es recomendable realizar un ajuste provisional reversible de la «nueva mordida» antes del tratamiento definitivo. Éste es el caso, por ejemplo, en el tratamiento de reducción con prótesis de un desplazamiento discal anterior con reducción.
Dolor miofascial
Si los resultados de las exploraciones clínicas funcionales apuntan a un diagnóstico de dolor miofascial, se recomienda realizar un tratamiento funcional antes de iniciar la rehabilitación. Para ello se dispone de una serie de procedimientos más o menos bien estudiados: tratamiento con férulas11, fisioterapia12, infiltración de puntos gatillo1, inyección de toxina botulínica24, técnica de rociado y estiramiento10, farmacoterapia, acupuntura23, intervenciones psicosociales9, etc. En la consulta dental, el tratamiento con férulas combinado, si procede, con un tratamiento farmacológico se ha impuesto como una opción terapéutica no invasiva y reversible en la mayoría de los pacientes6,17. Entretanto se ha estudiado su mecanismo de acción y se ha constatado que el cambio en los patrones de estimulación de la musculatura masticatoria de sem pe ña un papel importante15,16.
Otros procedimientos también han mostrado una eficacia terapéutica, pero son invasivos (como la infiltración de puntos gatillo), costosos (intervención psicosocial) o no se han estudiado suficientemente (como la acupuntura). Sin embargo, no debería dejar de mencionarse que en un número reducido de pacientes con dolor crónico es imprescindible integrar intervenciones psicosociales en el tratamiento global. Este tipo de intervenciones deben correr a cargo de los especialistas correspondientes (como psicólogos clínicos). El cribado psicosocial de estos pacientes se debería realizar mediante cuestionarios específicos en la consulta dental, aunque sólo es a título orientativo y no sirve para establecer un diagnóstico.
Enfermedades de la ATM
En este tipo de patología destacan sobre todo los desplazamientos discales (con o sin reducción al abrir la boca) y las alteraciones de la forma del cóndilo (como las que se producen en la artrosis). Sin embargo, otras alteraciones, como los derrames articulares, también pueden provocar trastornos funcionales. Estos cuadros clínicos se pueden deber a otras causas más raras (como los cuerpos libres).
Aunque en los desplazamientos discales y en los cambios de forma del cóndilo el tratamiento no es curativo, es posible conseguir un control adecuado de los síntomas. Además, por motivos médico-legales, se recomienda documentar el estado funcional de las ATM antes de proceder a rehabilitaciones protésicas de gran envergadura.
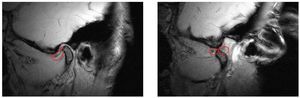
Desplazamiento discal anterior con reducción (fig. 7)
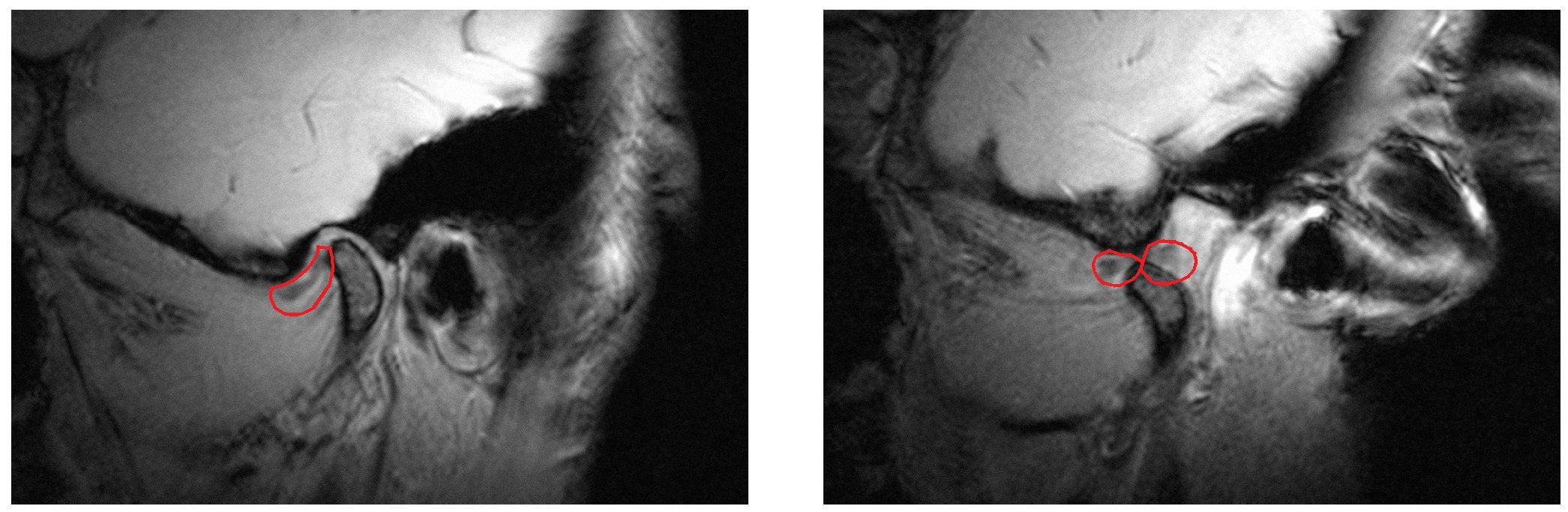
Figura 7. Desplazamiento discal anterior con reducción (disco enmarcado en rojo) (izquierda: boca cerrada, derecha: boca abierta). Este tipo de desplazamiento se caracteriza por chasquidos al abrir y cerrar la boca. La apertura y el cierre no suelen ser dolorosos.
En este caso, con la boca cerrada, el disco se coloca por delante del cóndilo y vuelve a su posición normal al abrir la boca. Es frecuente percibir un chasquido al abrir o cerrar la boca. Aunque este cuadro no necesita forzosamente un tratamiento, puede ser útil reducir el desplazamiento discal antes de una rehabilitación oral previamente programada (por ejemplo con una prótesis híbrida). Para ello se confecciona una férula en protrusión, libre de chasquidos y, más adelante, se estabiliza la nueva posición mandibular mediante la prótesis. Sin embargo, este procedimiento no es adecuado para pacientes que no necesiten una prótesis de al menos una arcada completa. La indicación para reducir el desplazamiento discal se debe evaluar de forma especialmente crítica en pacientes asintomáticos que padecen el desplazamiento discal anterior con reducción desde hace tiempo y que ya se han adaptado a la situación.
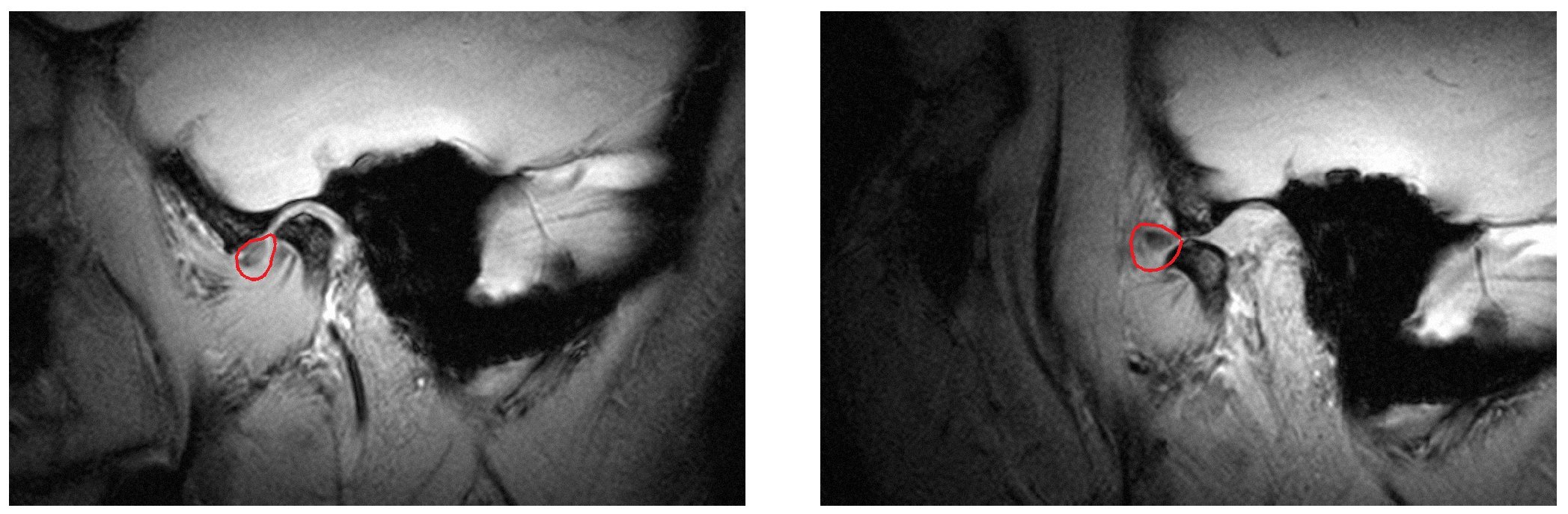
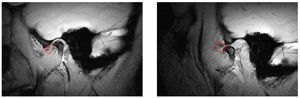
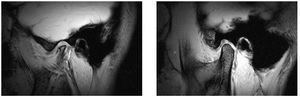
Desplazamiento discal anterior sin reducción (fig. 8)
Figura 8. Desplazamiento discal anterior sin reducción (disco enmarcado en rojo) (izquierda: boca cerrada, derecha: boca abierta). Este tipo de desplazamiento se caracteriza en la fase aguda por dolor y disminución de la movilidad mandibular. En estadio crónico, el paciente puede estar asintomático, pero es posible desencadenar estos síntomas mediante determinadas maniobras.
El disco se coloca en estos casos por delante del cóndilo tanto con la boca abierta como con la boca cerrada. La apertura puede estar limitada en la fase aguda y todo intento de forzar más la apertura puede provocar dolor. Además, al abrir la boca, la mandíbula se desvía hacia el lado afectado. Desde el punto de vista terapéutico, las opciones son limitadas y ninguna de ellas es curativa. Se dispone, por un lado, de procedimientos invasivos13, cuya eficacia además es discutible y, por otro lado, de procedimientos no invasivos como el tratamiento con férulas22.
Debido a la situación de desplazamiento anterior permanente del disco, la evolución de la sintomatología depende en gran medida de la capacidad de adaptación de las estructuras de la ATM.
Curiosamente, muchos de los pacientes con desplazamiento discal anterior sin reducción no presentan ninguno de los síntomas descritos20. Durante la entrevista para obtener la anamnesis, y también mediante cuestionarios específicos, se pueden recoger datos importantes sugestivos de la existencia de un desplazamiento discal anterior sin reducción (como una apertura bucal limitada en el pasado). Esto subraya la importancia de prestar especial atención a la anamnesis.
En ausencia de sintomatología, indudablemente no hace falta una intervención terapéutica, pero es posible que este grupo de pacientes desarrolle más frecuentemente molestias después de una rehabilitación protésica. Los pacientes deben ser informados de esta posibilidad si se identifican datos positivos en la anamnesis.
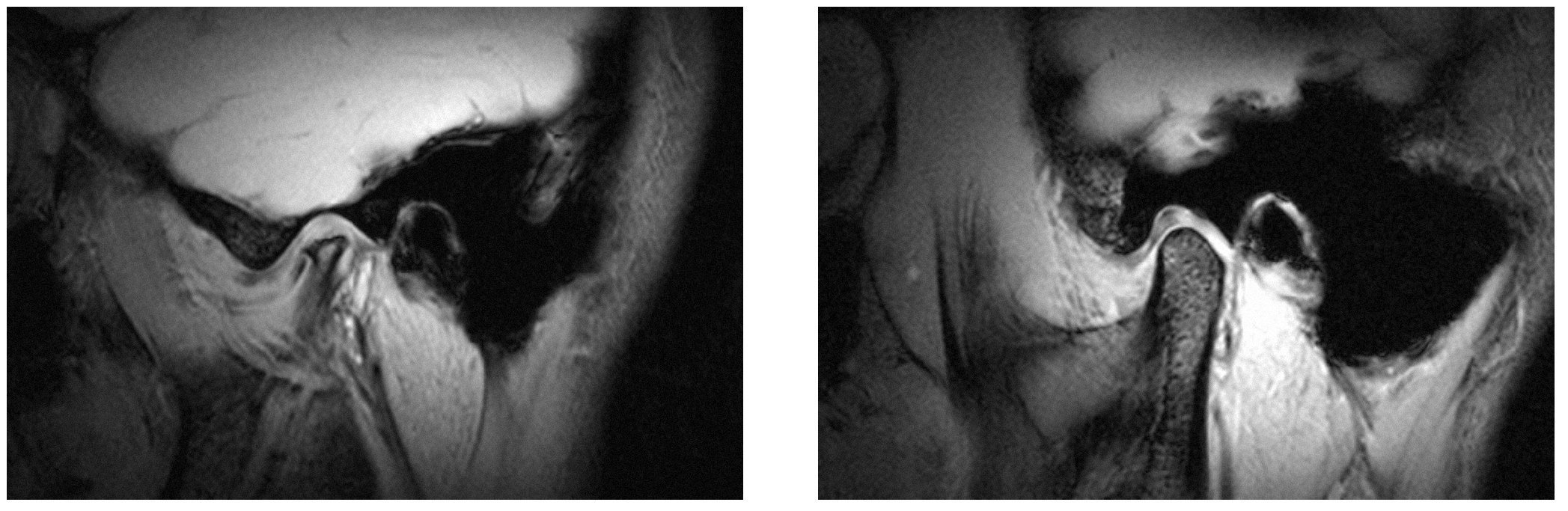
Artrosis de la ATM (fig. 9)
Figura 9. Artrosis de la ATM (derecha: cóndilo normal). Si el cuadro se acompaña de dolor se trata de una artrosis de la ATM en fase activa. En la exploración clínica, los movimientos de la articulación temporomandibular se acompañan a menudo de un ruido de fricción.
La artrosis se acompaña de un cambio de forma del cóndilo articular y es un hallazgo relativamente frecuente en muestras aleatorias representativas de pacientes5. En esta situación se constata a menudo una discrepancia entre el diagnóstico y la sintomatología, es decir, muchos pacientes presentan signos claros de artrosis (en pruebas de imagen), pero no refieren ningún tipo de molestia. Por el contrario, otros pacientes sólo muestran signos leves (en pruebas de imagen), pero presentan una sintomatología florida. Las alternativas terapéuticas son limitadas: tratamiento con férulas, farmacoterapia y/o procedimientos invasivos. En un estudio reciente se ha demostrado la eficacia de los procedimientos invasivos8, aunque se deberían reservar para el tratamiento de pacientes con limitaciones importantes y dolor intenso. Las alternativas conservadoras, como el tratamiento con férulas, se pueden utilizar solas o en combinación con procedimientos invasivos4 (como el «lavado articular»). En la consulta dental, la combinación de una férula y farmacoterapia (por ejemplo con ibuprofeno 400 mg, asociado a un protector gástrico si procede) ha proporcionado buenos resultados. En general, las alteraciones artrósicas de la ATM evolucionan por brotes, por lo que una artrosis inactiva puede experimentar en cualquier momento una agudización y pasar a una artrosis activa. En un estudio reciente21 se estableció la hipótesis según la que la reconstrucción de un apoyo posterior en estos pacientes podría favorecer la mejoría de las molestias. Estos resultados se han visto confirmados por un estudio reciente publicado en revistas de renombre internacional25: la falta de piezas en el sector posterior, sobre todo en varios cuadrantes, incide en una mayor prevalencia de trastornos funcionales.
Derrames articulares
Los derrames articulares se pueden deber, por ejemplo, a traumatismos. Los trastornos funcionales que se acompañan de derrame articular incluyen sobrecargas articulares como las provocadas por bruxismo y apretamiento. Los pacientes afectados ya no logran poner en contacto los dientes posteriores durante la oclusión o si lo consiguen les provoca un dolor intenso. El tratamiento de estos pacientes con una férula de mordida sencilla (que cubra todos los dientes y consiga el contacto de los dientes posteriores durante la oclusión) es bastante eficaz.
Correspondencia: M. Schmitter.
Policlínica de Prostodoncia. Clínica de Odontologia, Medicina Oral y Maxilofacial de la Clínica Universitaria de Heidelberg.
Im Neuenheimer Feld 400, 69120 Heidelberg, Alemania.
Correo electrónico: Marc.Schmitter@med.uni-heidelberg.de