La incontinencia urinaria de urgencia (IUU) es la pérdida involuntaria de orina asociada a un fuerte deseo de orinar que se denomina «urgencia miccional». Se debe a una «contractilidad aumentada de la vejiga urinaria», que en condiciones normales solo se contrae voluntariamente. Cuando las contracciones del detrusor se objetivan durante un estudio urodinámico, se denomina hiperactividad del detrusor (HD), que puede ser causada por enfermedad neurológica (HD de origen neurogénico) o sin causa detectable (HD idiopática). También puede ser secundaria a una obstrucción uretral (estenosis, hipercorrección quirúrgica, etc.).
La IU mixta (IUM) es la asociación de síntomas de pérdida involuntaria de orina con los esfuerzos (IUE) con síntomas de IUU.
El complejo sintomático denominado «vejiga hiperactiva» (VH) se define como la presencia de «urgencia miccional», con o sin incontinencia de urgencia, a menudo asociada a un aumento de la frecuencia diurna y/o nocturna (nicturia). También se denomina «síndrome de urgencia» o «síndrome de urgencia-frecuencia». Esta combinación de síntomas es sugestiva de hiperactividad del músculo detrusor, demostrable por estudio urodinámico, pero puede ser debida a otras formas de disfunción uretrovesical. El término de VH solo puede utilizarse si no hay infección probada u otra enfermedad demostrable.
La población diana está compuesta por las mujeres con IUU y las mujeres que presentan urgencia y aumento de la frecuencia miccional, con o sin IUU.
Actividad a realizarEs fundamental hacer el diagnóstico diferencial entre IUU e IUE. Hay que descartar en primer lugar la infección urinaria, el residuo posmiccional significativo y cualquier enfermedad orgánica intravesical que pueda causar síntomas similares.
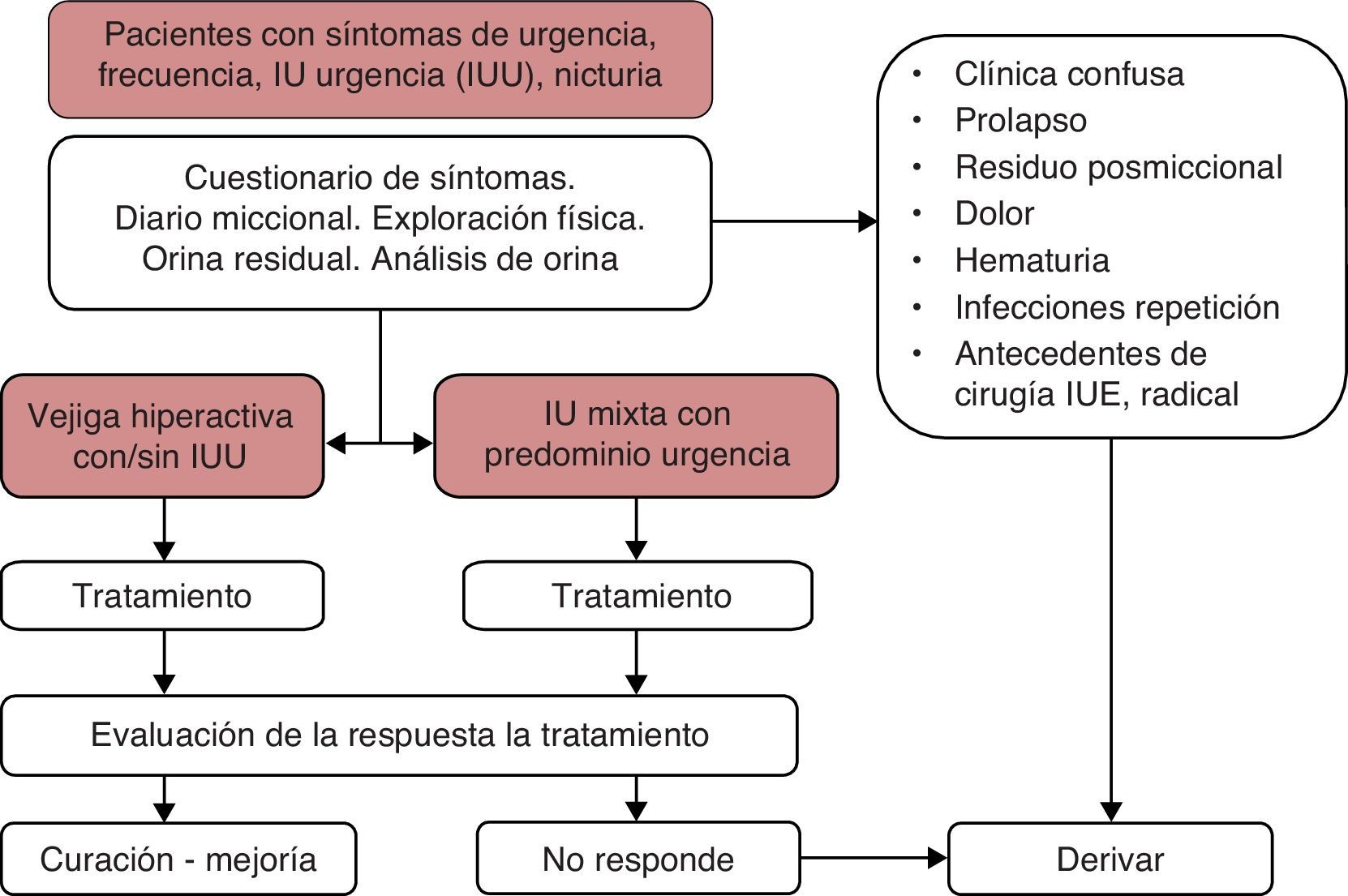
DiagnósticoSiguiendo el esquema del protocolo de diagnóstico (ver protocolo específico) definimos a continuación las características principales de las pacientes que nos conducirán al diagnóstico de IUU/VH:
- •
Síntomas: urgencia miccional como síntoma principal, que puede ir acompañado de IUU y de aumento de la frecuencia miccional. La gravedad se determina en función de la frecuencia de los episodios de urgencia y de escapes involuntarios consecutivos a la misma.
- •
Análisis de orina: su objetivo es descartar la infección de orina y la hematuria, en cuyo caso debemos completar el estudio. Si hay infección se debe tratar antes de proseguir el estudio. Si se detecta hematuria reiterada se recomienda realizar una consulta al urólogo para descartar enfermedad intravesical o de vías urinarias.
- •
Factores de riesgo que pueden favorecer o agravar los síntomas de IUU/VH y que deben corregirse como medida terapéutica inicial: sobrepeso, ingesta excesiva de líquidos, excitantes (cafeína, teína, etc.) y el tratamiento con diuréticos.
- •
La afectación de la calidad de vida que produce la IUU/VH es muy importante. Esta disfunción, por su carácter impredecible, tiene mayor repercusión que la IUE.
- •
El diario miccional es muy útil para el diagnóstico de la IUU/VH, ya que nos aporta una información objetiva de ingesta de líquidos, número de micciones y episodios de urgencia y de incontinencia.
- •
Exploración física: suele proporcionar pocos elementos para el diagnóstico de la IUU/VH. La objetivación de una pérdida de orina importante que se produce sin ningún esfuerzo y simultánea a una sensación de urgencia es difícil de evidenciar durante la exploración física. La objetivación de pérdida con el esfuerzo en una paciente con síntomas de IUU/VH nos orienta hacia una IUM.
En las pacientes en las que se evidencia un prolapso genital importante, y que presentan sintomatología urinaria, hay que considerar que este puede asociarse a un músculo detrusor hiperactivo o a una disfunción del vaciado imputable a dicho prolapso. La única forma de confirmar el tipo de disfunción miccional asociado al prolapso es mediante un estudio urodinámico.
La medida de la orina residual tras una micción espontánea nos permite descartar una disfunción del vaciado que puede asociarse a síntomas de urgencia y aumento de frecuencia miccional.
Tratamiento de la incontinencia urinaria de urgencia y de la vejiga hiperactivaTiene como objetivo aliviar los síntomas de aumento de frecuencia miccional, urgencia y de incontinencia de urgencia (fig. 1). La International Consultation on Incontinence (ICI), en su última reunión de consenso, acordó distinguir 2 niveles en el tratamiento de las mujeres con VH. Un tratamiento inicial o de primera línea que puede ser aplicable en cualquier entorno asistencial (desde la atención primaria hasta la especializada) y un tratamiento de segunda línea, solo para las pacientes que no han respondido de forma satisfactoria al tratamiento inicial y aplicable únicamente en unidades especializadas.
En el momento actual el tratamiento de primera línea para las pacientes con VH, con o sin IUU, se basa fundamentalmente en el tratamiento conservador y farmacológico.
Tratamiento conservadorComprende cualquier forma de terapia, que no sea quirúrgica ni farmacológica: cambios del estilo de vida, fisioterapia y reeducación vesical.
Cambio del estilo de vidaPérdida de pesoLa obesidad es un factor de riesgo independiente de la IU en la mujer. Existe evidencia de mejoría de la IU después de una pérdida importante de peso en mujeres con obesidad mórbida (nivel de evidencia 2). Las mujeres con IU que presentan obesidad moderada y pierden peso mejoran más que las que no lo pierden (grado de recomendación B).
Cambios en la dietaCambios como la reducción de la ingesta excesiva de líquidos y excitantes (grado de recomendación C). Los datos sobre la ingesta de cafeína y la IU son contradictorios. Ensayos clínicos con muestras de tamaño reducido sugieren que la reducción de la ingesta de cafeína mejora la continencia (nivel de evidencia 1) (grado de recomendación A).
Reeducación vesicalIncluye todas las pautas de control de la micción que tienen por objeto la educación de los hábitos miccionales y la recuperación del control.
La forma más habitual consiste en realizar micciones programadas. Para ello el intervalo inicial entre las mismas se determina de acuerdo con la información aportada por la paciente (a poder ser basado en un diario miccional), para lo cual se debe establecer uno cuya duración sea fácilmente alcanzable por ella. En ese momento debe orinar tanto si tiene ganas como si no. Cuando la paciente ha sido capaz de mantener los intervalos entre micciones durante una semana se indica un incremento del tiempo entre micciones de unos 15-30min. El objetivo final es llegar a intervalos entre micciones de 3-4h (grado de recomendación A).
FisioterapiaExiste evidencia de la eficacia que aporta la reeducación de los músculos del suelo pélvico mediante la realización de ejercicios de contracción activa, tanto para la IUU, como para la IUM (nivel de evidencia 1). No está claramente establecido el tipo de rehabilitación a realizar en estas pacientes, en cuanto al número y tipo de contracciones, pero sí existe evidencia de que si la terapia está supervisada por un profesional experto resulta más eficaz que si la mujer no dispone de esta supervisión (grado de recomendación A).
La electroestimulación vaginal de baja intensidad (4-9Hz), aplicada 2 veces al día en el domicilio, está indicada en mujeres con un músculo detrusor hiperactivo (grado de recomendación B). Estudios recientes señalan también la eficacia a largo plazo de la estimulación del nervio tibial posterior por vía percutánea para las pacientes con VH que no han respondido al tratamiento farmacológico y conservador inicial (grado de recomendación B).
Tratamiento farmacológicoEl tratamiento farmacológico se considera indicado para mujeres con diagnóstico clínico de IUU/VH, en las que se ha descartado la infección urinaria y la enfermedad orgánica como causa de sus síntomas urinarios. Actualmente hay 2 grupos de fármacos con indicación para tratar a estas pacientes:
Antagonistas de los receptores muscarínicos. AnticolinérgicosLos fármacos empleados hasta el momento actual para tratar la IUU/VH tienen como objetivo inhibir las contracciones involuntarias del detrusor. La contracción vesical se produce como consecuencia de la activación del sistema nervioso parasimpático, cuyos receptores son muscarínicos y se activan mediante la acetilcolina. Por este motivo el tratamiento se basa en el bloqueo de dichos receptores mediante el empleo de fármacos antimuscarínicos-anticolinérgicos. Existen varios fármacos con este efecto, que han demostrado en estudios aleatorizados, en revisiones sistemáticas y metaanálisis, su mayor eficacia en relación con el placebo para controlar los síntomas de los pacientes con VH.
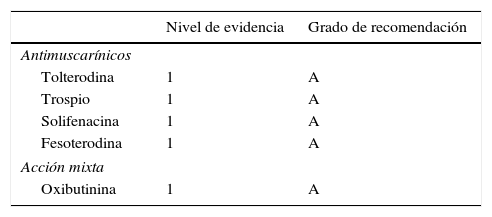
La lista de fármacos con efectos anticolinérgicos disponibles actualmente en España se muestra en la tabla 1. La oxibutinina, cloruro de trospio, tolterodina, solifenacina y fesoterodina son los fármacos que disponemos en la actualidad en nuestro país y que ofrecen una tasa aceptable de curación o mejoría clínica (grado de recomendación A).
Relación de fármacos para tratamiento de la vejiga hiperactiva disponibles actualmente en España (2014)
| Nivel de evidencia | Grado de recomendación | |
|---|---|---|
| Antimuscarínicos | ||
| Tolterodina | 1 | A |
| Trospio | 1 | A |
| Solifenacina | 1 | A |
| Fesoterodina | 1 | A |
| Acción mixta | ||
| Oxibutinina | 1 | A |
Modificada de: Abrams P, Cardozo L, Khoury S, et al., eds. Incontinence. 5th International Consultation on Incontinence, Paris, February 2012. Plymouth: Health Publication; 2009. Disponible en: http://www.icud.info/index.html.
Al indicar el tratamiento con anticolinérgicos es importante advertir a la mujer que si al empezar a tomar la medicación nota sequedad de boca y estreñimiento esto puede indicar que el tratamiento ha empezado a hacer efecto, y que los beneficios completos puede no notarlos hasta que lleve 4 semanas tomando la medicación.
Agonistas de los receptores adrenérgicosMirabegron es un agonista de los receptores beta-3 adrenérgicos, disponible en Europa desde el año 2013. Presenta un mecanismo de acción totalmente distinto al de los anticolinérgicos y en la actualidad existe también evidencia sobre su eficacia como tratamiento farmacológico de primera línea en casos de VH (grado de recomendación B).
Se han publicado tres ensayos clínicos fase III de 12 semanas y uno de 52 semanas, que demuestran la eficacia y buena tolerabilidad de mirabegron como tratamiento de la VH. La incidencia de boca seca observada en estos estudios fue similar a la del placebo y menor que la que presentaba la tolterodina. La incidencia de efectos adversos cardiovasculares es también igual a la que se observó en el grupo con placebo. La experiencia post-comercialización con mirabegron y su utilización a largo plazo son claves para seguir manteniendo esta afirmación.
Los resultados de eficacia con Mirabegron se han observado tanto en pacientes que no han tenido un tratamiento previo para la VH, como en aquellas que no han respondido o no toleran el tratamiento con anticolinérgicos; los agonistas beta 3 serían el fármaco recomendable en estas pacientes (Grado de recomendación A).
Tratamiento de la atrofia urogenitalLas mujeres menopáusicas con síntomas de VH pueden notar una mejoría de sus síntomas urinarios al tratar el componente de atrofia urogenital (nivel de evidencia 2). Es recomendable el tratamiento adyuvante con estrógenos vaginales en las mujeres con VH o IUU (grado de recomendación B).
Tratamiento de la incontinencia urinaria mixtaEl tratamiento inicial de la IUM con predominio del componente de urgencia debe ser conservador y farmacológico, siguiendo las mismas pautas que con la IUU/VH. Si tras el tratamiento remite el componente de urgencia y persiste la IUE esta puede ser tratada según el protocolo de IUE.
En los casos de IUM con un claro predominio del componente de esfuerzo puede plantearse de entrada el tratamiento de la IUE. Diversos estudios demuestran que el tratamiento quirúrgico de la IUE en las pacientes con IU mixta puede mejorar los síntomas de IUU en algo más de la mitad de los casos.
Seguimiento del tratamiento inicialLas pacientes diagnosticadas de IUU/VH, en las que se instaura un programa de reeducación vesical de larga duración, deben ser evaluadas cada 6-12 meses. El objetivo es analizar la evolución en la eficacia para el control de los síntomas.
Cuando se ha instaurado un tratamiento farmacológico se aconseja ofrecer a la mujer un control a partir de las 4 semanas, ya sea por teléfono o presencial en la consulta. Preguntar a la mujer si está satisfecha con el resultado del tratamiento:
- •
Si la mejoría es óptima seguir con el fármaco.
- •
Si no hay mejoría o esta es mínima cambiar la dosis o probar un nuevo fármaco y revisar de nuevo el efecto a las 4 semanas.
- •
Si la mujer no quiere probar un segundo fármaco remitirla a una unidad especializada.
La eficacia de los tratamientos se mide con más exactitud si se utilizan instrumentos validados de calidad de vida y de satisfacción con el tratamiento. En caso de gran mejoría de los síntomas se debe seguir con la disciplina miccional, y se puede probar a reducir progresivamente el tratamiento farmacológico.
Si no se obtiene respuesta con este tratamiento de primera línea hay que explicar a la paciente que puede optar a ser tratada con terapias de segunda línea. Estas mujeres deberían ser derivadas a una unidad especializada en enfermedad uroginecológica, donde se pudieran aplicar pruebas diagnósticas más complejas como el estudio urodinámico, cistoscopia, etc. Según los resultados de estas pruebas la paciente puede tener posibilidades de mejoría con terapias de segunda línea.
Tratamientos de segunda líneaLos tratamientos de segunda línea incluyen: la inyección de toxina botulínica y la neuromodulación sacra. La ICI recomienda estos 2 tipos de tratamiento para las mujeres con VH idiopática que no han respondido al tratamiento inicial y en los que se ha descartado cualquier enfermedad orgánica. No existe evidencia, ni tampoco existe acuerdo entre los expertos, sobre cuál de estos 2 tratamientos debería ser aplicado en primer lugar, siendo en el momento actual un tema de discusión en foros científicos. Desde el punto de vista del clínico, si la paciente no tiene contraindicación para ninguna de las 2 opciones terapéuticas, la decisión debería tomarse de acuerdo con sus preferencias, con la disponibilidad del producto, así como con la posibilidad de control posterior de la paciente tras la aplicación del tratamiento.
Toxina botulínicaLa única toxina botulínica aprobada para uso en pacientes con VH idiopática es la Onabotulintoxina (Botox®). En 2 estudios aleatorizados la inyección intravesical de esta toxina ha demostrado ser significativamente más eficaz que el placebo para curar o mejorar los síntomas de IUU, tanto en pacientes con VH neurogénica, como en pacientes con VH idiopática (nivel de evidencia 1), convirtiéndolo en un tratamiento recomendable para las mujeres con VH idiopática que no han respondido al tratamiento inicial (grado de recomendación A). Como efectos adversos cabe destacar el riesgo significativamente superior respecto al placebo, de presentar después de la inyección un residuo posmiccional elevado, que puede requerir autosondaje en un número limitado de pacientes y también el riesgo significativamente mayor de infección urinaria tras la inyección de la toxina botulínica (nivel de evidencia 1). En las pacientes en que el tratamiento ha sido eficaz, cuando se produce una recurrencia de los síntomas de VH, la reinyección es efectiva en la mayoría de casos (nivel de evidencia 3).
La indicación de toxina botulínica en una mujer con VH puede realizarla un profesional de la ginecología con formación específica en uroginecología. Dado que en nuestro país no existe el reconocimiento de la subespecialidad de uroginecología, la inyección intravesical de la toxina botulínica debe ser realizada en presencia de o directamente por un urólogo debidamente entrenado en esta técnica.
Neuromodulación sacraLa neuromodulación sacra es un procedimiento que se aplica en 2 etapas: una fase de prueba y la implantación definitiva del neuromodulador. El implante definitivo se realiza cuando en la fase inicial se ha observado que este tratamiento permite controlar los síntomas de forma que la paciente esté mejor que antes del implante.
Existe nivel de evidencia 1 que permite afirmar que la neuromodulación sacra es significativamente más eficaz en las pacientes que han tenido una respuesta positiva en la fase de prueba, que cuando el tratamiento se ha aplicado a pacientes con VH sin que hayan sido sometidas a la prueba inicial. La curación o mejoría de los síntomas parece que se mantiene hasta más de 5 años (nivel de evidencia 3). Los efectos adversos son poco frecuentes y están sobre todo relacionados con la inserción del neuromodulador.
En el momento actual se acepta que en las pacientes con IUU sugestiva de VH de origen idiopático, y que no han respondido al tratamiento inicial, el tratamiento con neuromodulación sacra puede ser recomendable (grado de recomendación A). La indicación de neuromodulación sacra en una mujer con VH puede realizarla un profesional de la ginecología con formación específica en uroginecología. La aplicación de la técnica de neuromodulación, tanto en la fase de prueba, como para la colocación del implante definitivo, requiere un entrenamiento quirúrgico específico y solo debe ser realizado en un entorno supraespecializado donde exista un grupo multidisciplinar que conozca bien la técnica y que pueda ofrecer una sistemática de control de la paciente a largo plazo.
Recomendaciones al paciente (educación para la salud)- •
Deben favorecerse las dietas equilibradas, para conseguir el peso adecuado, puesto que se ha demostrado que el sobrepeso es un factor de riesgo para la incontinencia.
- •
Es aconsejable evitar el consumo excesivo de bebidas irritantes vesicales que contengan gas, cafeína, teína, etc. Hay una serie de alimentos que aumentan la producción de orina (sandía, espárragos, melón, ensaladas, etc.), pero no es necesario excluirlos de la dieta, tan solo controlar la cantidad que se consume. La ingesta de líquido ha de adaptarse a las necesidades de la mujer.
- •
Debe tenerse especial cuidado en evitar malos hábitos miccionales, como pueden ser el demorar el tiempo entre micción y micción, o las micciones en intervalos muy cortos de tiempo.
- •
La misma actitud debe tenerse con los hábitos defecatorios, que han de conseguir mantener un correcto ritmo deposicional, evitando el estreñimiento crónico a través de la modulación dietética con una dieta rica en fibra y evitando la toma de laxantes.
Se deberá evaluar el protocolo máximo cada 4 años.
Los protocolos asistenciales de la Sociedad Española de Ginecología y Obstetricia pretenden contribuir al buen quehacer profesional de todos los ginecólogos, especialmente los más alejados de los grandes hospitales y clínicas universitarias. Presentan métodos y técnicas de atención clínica aceptadas y utilizadas por especialistas en cada tema. Estos protocolos no deben interpretarse de forma rígida ni excluyente, sino que deben servir de guía para la atención individualizada a las pacientes. No agotan todas las posibilidades ni pretenden sustituir a los protocolos ya existentes en departamentos y servicios hospitalarios.
| Niveles de evidencia |
| Nivel 1. Revisiones sistemáticas. Metaanálisis. Estudios aleatorizados de buena calidad Nivel 2. Estudios aleatorizados individuales, entre los que puede existir algún tipo de inconsistencia en el tamaño de la muestra o la posibilidad de sesgo. Estudios observacionales prospectivos de buena calidad Nivel 3. Estudios de casos y controles Nivel 4. Opinión de expertos |
| Grados de recomendación para los tratamientos |
| Grado A de recomendación: basado en nivel de evidencia 1 Grado B de recomendación: basado en nivel de evidencia 2 y 3 Grado C de recomendación: basado en nivel de evidencia 4 |