Presentamos el caso de una mujer de 74 años con una lesión vulvar asociada a prurito vulvar, de 2 años de evolución. La paciente ha sido tratada con múltiples tratamiento tópicos y, por persistencia de la lesión y sintomatología, fue derivada a nuestra consulta. Se realiza una biopsia de la lesión y corresponde a una neoplasia vulvar intraepitelial diferenciada. El tratamiento inicial fue una escisión amplia, con el hallazgo anatomopatológico de carcinoma oculta escamoso de vulva. Posteriormente, se realiza una vulvectomía radical con biopsia selectiva de ganglio centinela, confirmando el diagnóstico de carcinoma epidermoide vulva estadio iB.
We present the case of a 74-year-old woman with a 2-year history of a vulvar lesion associated with pruritus. The patient was treated with multiple topical treatments but, due to the persistence of the lesion and symptoms, she was referred to our clinic. The results of biopsy of the lesion corresponded to differentiated vulvar intraepithelial neoplasia. The initial treatment was wide local excision, with the pathological finding of occult differentiated squamous carcinoma of the vulva. The lesion was treated surgically through radical vulvectomy with sentinel node biopsy, which confirmed the diagnosis of stage iB squamous vulvar carcinoma.
La neoplasia vulvar intraepitelial (VIN) es una lesión precancerosa del epitelio escamoso de la vulva. A pesar de que el cáncer de vulva es un tumor poco frecuente, en los últimos años se ha constatado un aumento importante en la incidencia del VIN. Se debe principalmente a un incremento en la prevalencia de infecciones por VPH1, y en el caso de la VIN diferenciada, a una mejora en los métodos diagnósticos de las lesiones premalignas2. La detección de lesiones preneoplásicas en la vulva no es sencillo. Al igual que en otras enfermedades de la vulva, el diagnóstico se basa en una buena anamnesis, en una inspección detallada de la vulva y, finalmente, en la biopsia de las lesiones sospechosas
Presentamos el caso de una mujer anciana con lesión vulvar y prurito asociado, de más de un año de evolución, que fue tratada con múltiples tratamientos tópicos, y que tras una adecuada inspección y biopsia se diagnosticó de VIN diferenciada, cuyo tratamiento fue la exéresis amplia, donde encontramos un carcinoma oculto de vulva.
Caso clínicoPaciente de 74 años que acude a consultas externas de ginecología de nuestro hospital remitida por su médico de atención primaria por una lesión vulvar de más de un año de evolución, que se acompaña de prurito vulvovaginal que no cede tras el tratamiento local con antimicóticos, corticoides y estrógenos tópicos.
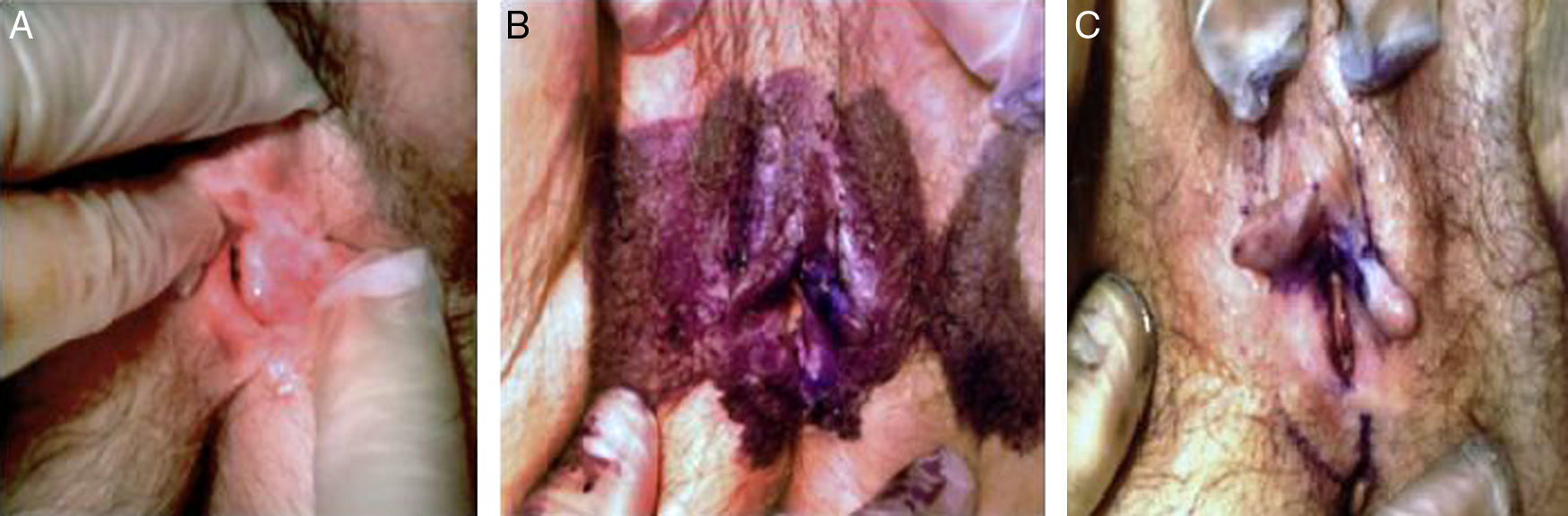
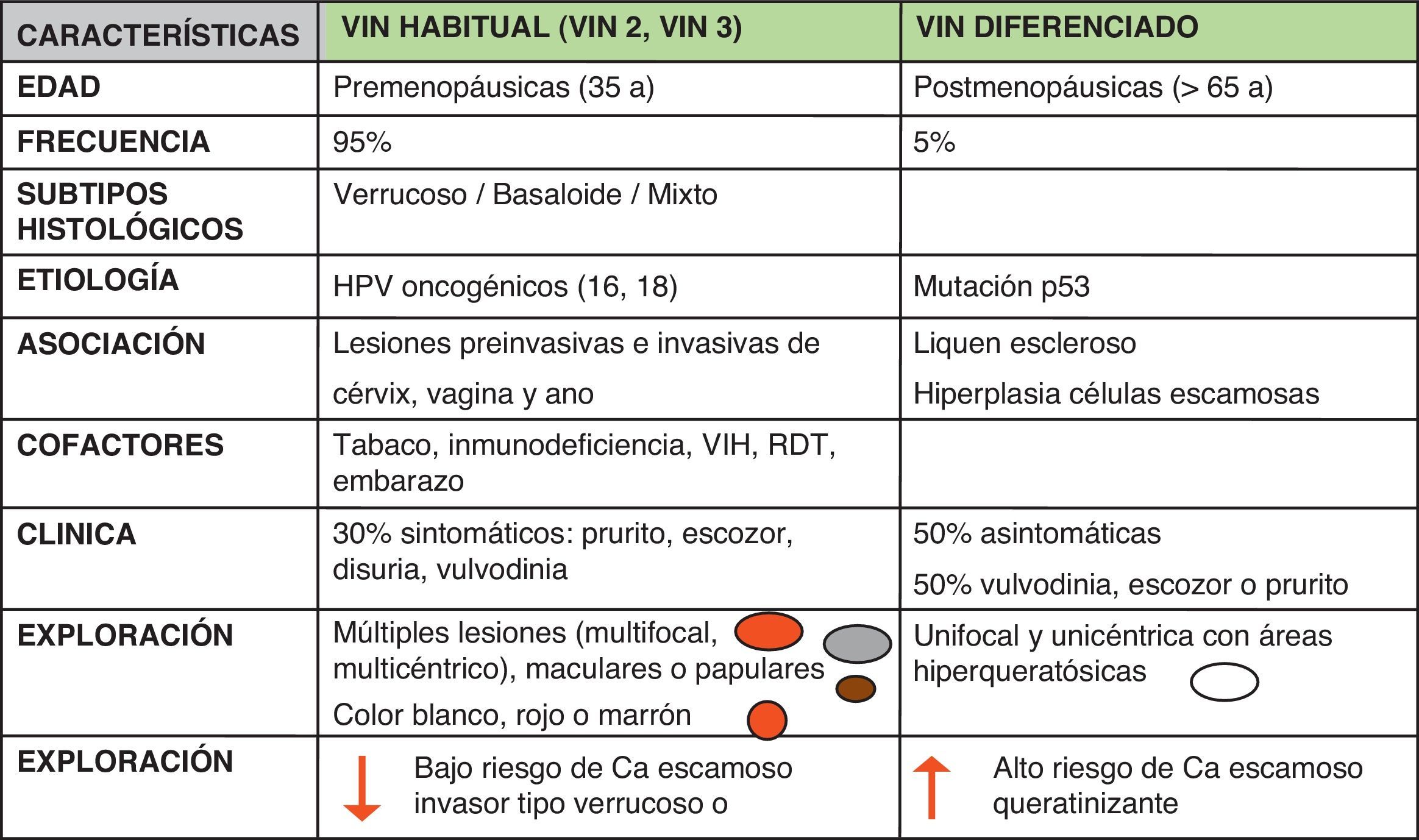
En la anamnesis no presenta antecedentes personales de interés. En la exploración física presenta unos genitales externos atróficos, donde se observa una lesión blanquecina de 1×1cm en la cara interna del labio menor izquierdo (fig. 1). En la especuloscopia no se hallan alteraciones en la vagina ni en el cérvix. Se realiza el test de Collins (azul de toluidina más ácido acético) para seleccionar la zona (fig. 1), confirmando una zona con mayor captación de azul extendiéndose hacia el clítoris y el borde superior de labio menor derecho. Se biopsia con punch de Keyes de 4mm, con el diagnóstico anatomopatólogico de VIN de alto grado (clasificación de la International Society for the Study of Vulvovaginal Disease [ISSVD] 1976)3.
Localización más precisa de la lesión a través del test de Collins (azul de toluidina y posterior ácido acético 26%) A) En la exploración se objetiva una lesión blanquecina de 1×1cm en cara interna de labio menor izquierdo. B) Se realiza test de Collins: pintando con azul de toluidina al 1% la zona sospechosa. C) Lavado con ácido acético: el azul de toluidina es captado por los núcleos celulares, de esta forma se confirma una zona con mayor captación de azul extendiéndose hacia el clítoris y el borde superior de labio menor derecho, donde se realiza la biopsia.
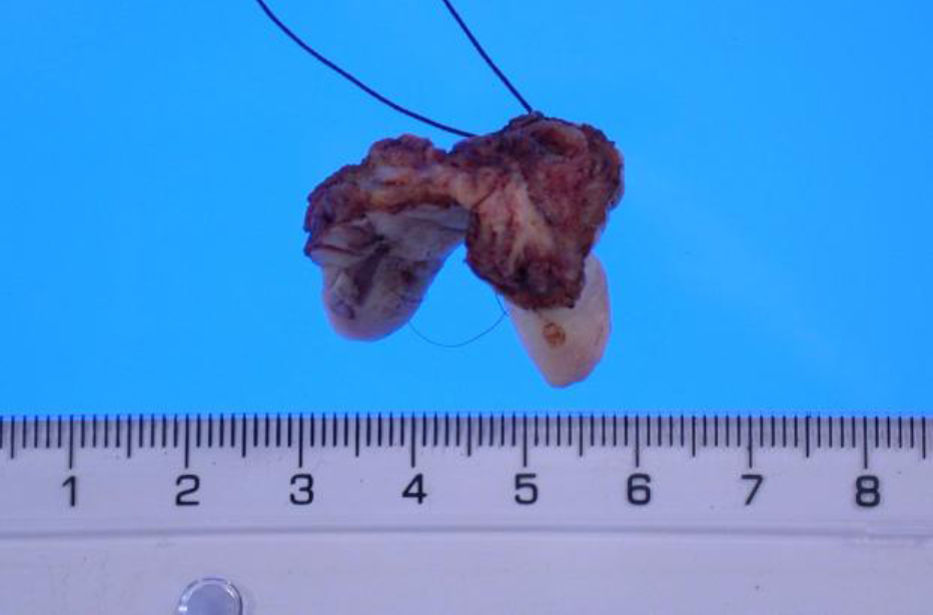
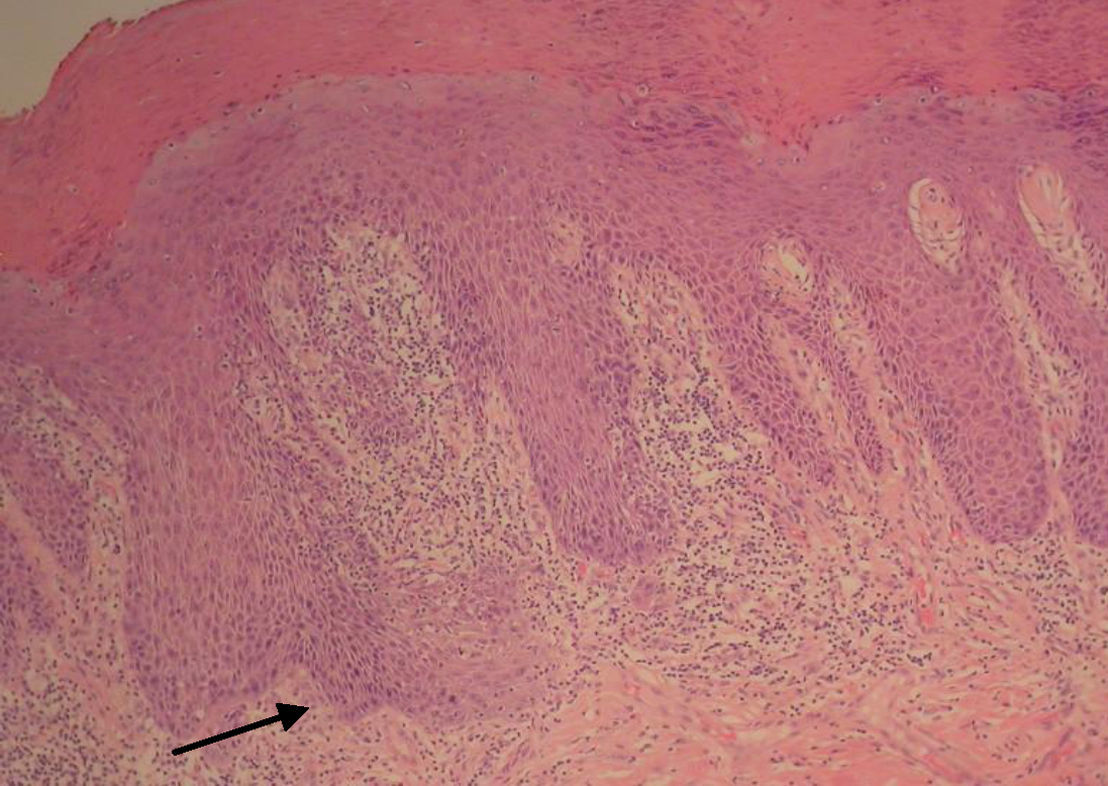
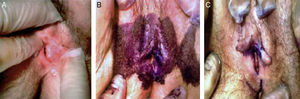
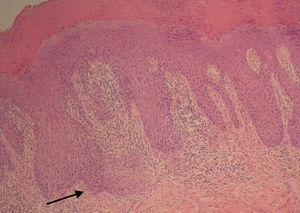
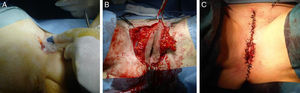
Teniendo en cuenta las características de la lesión, se procede a realizar una exéresis amplia en quirófano (fig. 2), El estudio anatomopatológico de la pieza describe un foco de carcinoma de células escamosas moderadamente diferenciado de 1,1cm y 3mm de invasión de profundidad en el seno de lesión neoplásica intraepitelial (VIN) de tipo diferenciado (clasificación ISSVD 2004)4 (fig. 3).
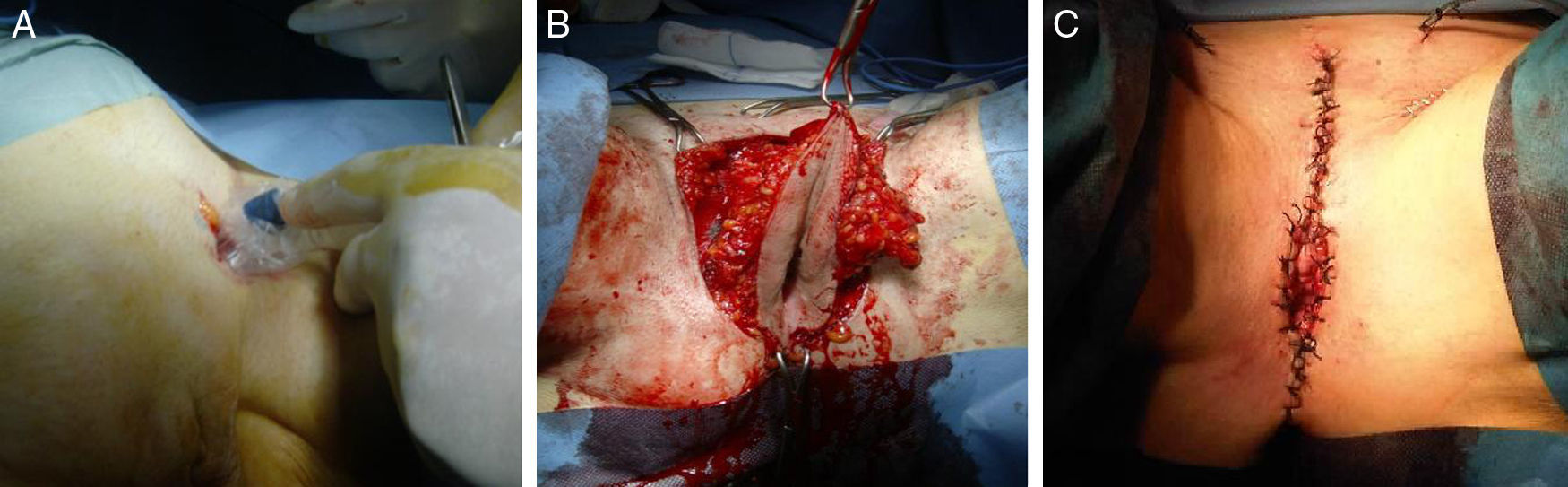
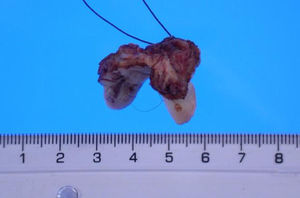
Previo estudio de extensión con escáner toraco-abdomino-pélvico sin hallazgos relevantes, se realiza una vulvectomía radical, previa biopsia selectiva de dos ganglios centinelas (fig. 4). El diagnóstico definitivo fue de carcinoma escamoso de vulva en estadio iB. No se realizó tratamiento adyuvante. La paciente, tras 6 meses de la intervención, se encuentra en remisión clínica.
DiscusiónLas VIN se dividen histológicamente5 en no escamosas (que incluye el melanoma in situ y la enfermedad de Paget de la vulva)6 y el tipo escamoso (VIN usual y VIN diferenciada)7, siendo este último el caso el que aquí se expone.
Se trata de una la lesión precursora del cáncer epidermoide de vulva, por lo que su diagnóstico y tratamiento tienen como objetivo la prevención secundaria. Dada la baja incidencia poblacional del cáncer de vulva, no es eficiente su cribado. Para detectar la VIN son fundamentales la exploración detallada y la biopsia de las lesiones sospechosas, como se realizó en el caso que aquí se presenta8.
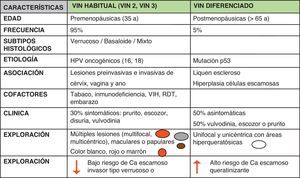
En 1976, la ISSVD3 introdujo los términos de «carcinoma in situ» y «lesiones vulvares atípicas», a semejanza de la clasificación del cuello uterino, pero la realidad es diferente y la gradación de lesiones VIN i, ii y iiino coincide con una secuenciación pronóstica, como sucede en el cuello del útero. Por ello, en 20044 esta misma sociedad reclasificó la VIN de tipo escamoso como un concepto que incluía a un conjunto de lesiones de tipo neoplásico, diferentes según su etiología, morfología, biología y comportamiento (fig. 5):
- –
VIN de tipo habitual: es la más frecuente (90-95% de los casos), se describe siempre ligada al VPH y se diagnostica de preferencia en la mujer joven; suele ser multifocal y recidivante, y corresponde al concepto inicial de VIN i, ii y iii9. VIN diferenciada (simple): es el caso que aquí presentamos. Son menos frecuentes, aparece en mujer anciana, unicéntrica y precozmente invasiva, sin etiología viral, asociada a mutación p5310, cuyo síntoma más común es el prurito vulvar. (En este caso, la paciente lo presentaba desde hacía más de un año).
Debido a esta variabilidad en la terminología, es mejor que el patólogo especifique qué sistema terminológico está usando, especialmente si el diagnóstico es de VIN, sin ninguna otra especificación. En este caso, inicialmente se clasificó como VIN iii3 y finalmente con la exéresis de la zona como VIN diferenciada4.
La VIN diferenciada se asocia con más frecuencia al carcinoma escamoso queratinizante que la VIN usual (67% vs. 33% a VIN habitual). La tasa de progresión de la VIN diferenciada es mucho más elevada: el 32,8% cuando no son tratadas. Además, las pacientes con VIN diferenciada adyacente a carcinoma escamoso tienen mayor probabilidad de presentar recurrencias (×3)11. El carcinoma invasivo que aparece en las pacientes tratadas por VIN aparecen en un 50% como carcinomas invasores ocultos descubiertos en la fase diagnóstica12, como en este caso, que se trató la VIN diferenciada con exéresis quirúrgica amplia, apareciendo un foco de carcinoma. El otro 50% restante se detecta en el seguimiento, bien en la misma localización inicial (si la resección fue incompleta, la media observada de aparición del cáncer a los 2,4 años del seguimiento), o en un lugar distinto debido a un nuevo cambio neoplásico en área de riesgo13.
Los objetivos del tratamiento en las neoplasias intraepiteliales serán prevenir el desarrollo de cáncer invasivo y aliviar los síntomas, intentando preservar la anatomía y la función de la vulva.
Si se trata de VIN diferenciada, el tratamiento es quirúrgico (escisión local amplia, vulvectomía superficial), ya que tiene la ventaja de obtener material histológico, porque en muchas de estas mujeres puede estar presente un carcinoma invasivo oculto de células escamosas14. Por ello, en el caso que nos ocupa, se decidió realizar una exéresis amplia de la lesión con márgenes de seguridad apropiados, cerciorando el diagnóstico histopatológico y tratando la lesión con criterios oncológicos, realizando una vulvectomía con biopsia selectiva de ganglio centinela, tras la confirmación de carcinoma infiltrante de vulva.
Si se trata de VIN usual asociada a infección por VPH, el tratamiento quirúrgico consiste actualmente en la resección de las lesiones visibles con bisturí frío, intentando conservar la normal anatomía de la vulva y su funcionalidad; nunca hay que olvidar que en las lesiones de etiología viral la posibilidad de recidiva es elevada. También se pueden destruir las lesiones mediante vaporización con láser, que tiene la ventaja de causar una menor alteración de la anatomía vulvar. Estaría indicada en lesiones multicéntricas, zonas perianales, clitorídeas y uretrales. En los últimos años, el tratamiento médico con imiquimod15 ha demostrado su efectividad, ya que no deja cicatrices ni repercute negativamente en la función sexual. El imiquimod es una sustancia moduladora de la respuesta inmunitaria16, a través de la liberación de citocinas que aumentan la actividad de las células T frente al VPH16; la tasa de recurrencias se sitúa entre el 13 y el 16%. Existen otras terapias menos usadas, como la fotodinamia17, la aplicación tópica de 5-fluorouracilo, que se tolera peor que el imiquimod debido a sus numerosos efectos secundarios (dolor, inflamación, edema, etc.).
Por tanto, el tratamiento debe ser individualizado, basado en un adecuado diagnóstico histopatológico a través de la biopsia, ya que será diferente el abordaje terapéutico según el tipo de VIN.
Todo ello nos hace insistir en que cualquier lesión vulvar de más de 6 semanas de duración que no se resuelve con tratamientos tópicos habituales nos debe poner alerta y debe ser biopsiada, independientemente de la edad de la paciente, como en este caso en que, tras más de un año de tratamiento, el diagnóstico se basó en una exéresis amplia, encontrándonos un carcinoma oculto de vulva.
Responsabilidades éticasProtección de personas y animales. Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informado. Los autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.