Se estima que en torno a un 10% de los casos de herpes zóster (HZ) involucran al dermatómo correspondiente a la rama oftálmica del nervio trigémino (V1), hablando en este caso de herpes zóster oftálmico (HZO)1. Es importante un diagnóstico y tratamiento precoces, ya que es frecuente la aparición de complicaciones oftalmológicas o a nivel del sistema nervioso central2. Se ha comunicado un aumento de casos de HZ coincidiendo con la pandemia por SARS-CoV-2 (COVID-19), afectando tanto a los pacientes COVID-19 positivo, achacándose a factores inmunológicos, como a los pacientes COVID-19 negativo, en probable relación a un aumento de estrés psicológico3. Presentamos 3 casos de HZ en territorio V1 con PCR para SARS-CoV-2 negativa diagnosticados durante la pandemia de COVID-19, cuyas características se resumen en la tabla 1.
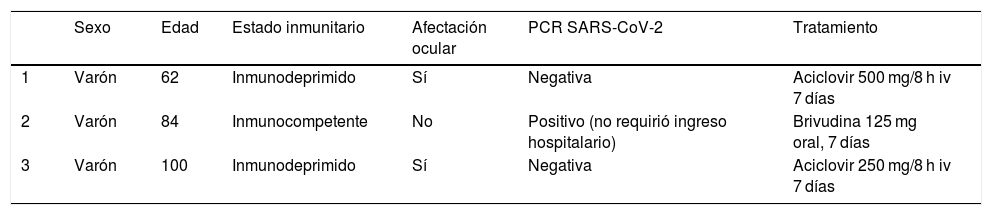
Características clínicas de los 3 pacientes con herpes zóster oftálmico
| Sexo | Edad | Estado inmunitario | Afectación ocular | PCR SARS-CoV-2 | Tratamiento | |
|---|---|---|---|---|---|---|
| 1 | Varón | 62 | Inmunodeprimido | Sí | Negativa | Aciclovir 500 mg/8 h iv 7 días |
| 2 | Varón | 84 | Inmunocompetente | No | Positivo (no requirió ingreso hospitalario) | Brivudina 125 mg oral, 7 días |
| 3 | Varón | 100 | Inmunodeprimido | Sí | Negativa | Aciclovir 250 mg/8 h iv 7 días |
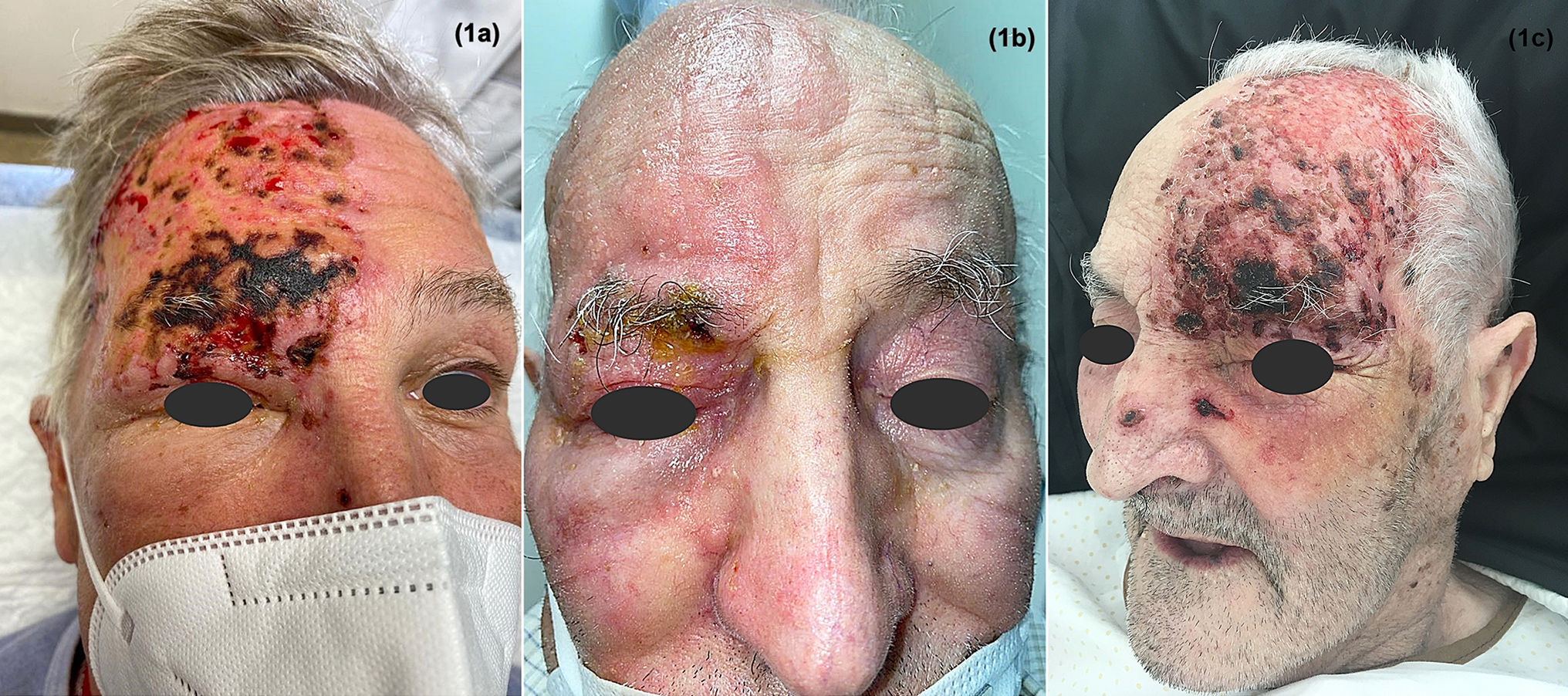
Un varón de 63 años, tratado con metotrexato por artritis reumatoide, refería lesiones en aumento en la hemifrente derecha y dolor urente local desde hacía 10 días. En la exploración se observaron lesiones hemorrágicas y necróticas agrupadas afectando la región frontal y el arco ciliar derechos (fig. 1A). La sospecha clínica fue de HZ en territorio V1, siendo un posible desencadenante una quemadura química sufrida unas semanas antes. Se realizó una valoración por parte de oftalmología con el diagnóstico de queratouveítis herpética asociada a la reactivación del VVZ. Se decidió realizar el ingreso hospitalario y tratamiento con aciclovir intravenoso durante 7 días junto a curas locales, con evolución favorable.
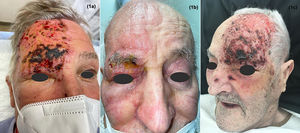
Pacientes con herpes zóster en territorio V1. A destacar, marcada distribución unilateral abarcando desde el vértex hasta la región infraorbitaria, involucrando asimismo la raíz, la parte lateral y la punta de nariz. A y C) Eritema y costras hemorrágicas y necróticas. B) Eritema y vesiculación, con costras melicéricas sobre la región ciliar.
Un varón de 84 años, con hipertensión arterial y diabetes mellitus tipo II, acudió por lesiones cutáneas dolorosas en la hemicara derecha de 3 días de evolución. Se apreciaban vesículas agrupadas sobre un fondo eritematoso en la hemifrente y la región frontoparietal derechas (fig. 1B) sin afectación oftalmológica. Ante el diagnóstico clínico y la ausencia de criterios de riesgo se decidió seguir un tratamiento domiciliario con brivudina 125 mg durante 7 días. Al ser contacto de riesgo de un paciente con SARS-CoV-2 + se realizó PCR con resultado positivo dado su carácter asintomático, pero se dio de alta con seguimiento domiciliario por AP.
Un varón de 100 años, institucionalizado y con historia personal de hipertensión arterial y amaurosis, fue remitido por lesiones eritematocostrosas y necróticas de 5 días de evolución que abarcaban el ápex nasal, la zona periorbitaria y la zona frontoparietal izquierdas, respetando la línea media (fig. 1C). A nivel ocular presentaba afectación corneal con ampollas epiteliales en el ojo izquierdo. Se inició tratamiento hospitalario con aciclovir intravenoso durante 7 días y curas locales, con resolución sin desarrollar complicaciones.
El nervio oftálmico conduce la información sensitiva de la región frontoparietal, el párpado superior y la córnea, la nariz y la mucosa nasal. Entre sus divisiones se encuentra el nervio nasociliar, que recoge buena parte de la información sensitiva del área orbitaria, la nariz y el seno etmoidal. Así, la presencia de lesiones herpéticas en el área nasal (signo de Hutchinson) aumenta considerablemente la probabilidad de padecer complicaciones oculares (fig. 1). Dada la potencial morbilidad asociada, las guías de la Asociación Europea de Dermatología y Venereología4,5 recomiendan en todos los casos de HZO la valoración por el oftalmólogo y el inicio de terapia antiviral, ya sea oral o intravenosa en función de las características del paciente, y de ser posible antes de las primeras 72 h. Sin tratamiento antiviral temprano, la mitad de los pacientes con HZO tendrán afectación ocular, de etiología infecciosa o inflamatoria6, siendo la queratitis la más común y la necrosis retiniana aguda la más temida. Además, existe riesgo de secuelas neurológicas permanentes y de neuralgia posherpética.
El principal factor de riesgo para desarrollar HZ, incluyendo a HZO, es la edad7. Se han realizado estudios de casos y controles como el de Zhang et al.8 que apoyan la teoría de que los traumatismos mecánicos también actuarían como desencadenantes de esta entidad, y, como ocurría en el primer caso, el HZO tras una quemadura química también ha sido descrito9,10. Asimismo, la inmunodepresión es un factor de riesgo importante para padecer HZ, y en este contexto se ha descrito un aumento de los casos en los pacientes COVID-19 positivo en relación con el estado de linfopenia y la alteración funcional de los linfocitos T, incluso como manifestación de una infección latente11. Tartari et al.12 comunicaron 3 casos de HZ necrosante en los pacientes COVID-19 positivo con linfopenia, afectándose en todos ellos la segunda rama del trigémino. En los pacientes con negatividad para SARS-CoV-2 el aumento de casos de HZ se puede achacar, mayoritariamente, a un aumento de estrés psicológico, aunque no está del todo clara la fisiopatología. Kim et al.13 observaron que, en comparación con los controles, los pacientes recientemente diagnosticados de HZ tenían una reducción en la secreción de interferón-gamma por parte de las células NK, así como frecuentes eventos de estrés psicológico previo. No obstante, la actividad reducida de las células NK no parecía ser un mediador inmunológico entre el estrés y el HZ.
En conclusión, dado el incremento de diagnósticos de HZ (incluyendo HZO) durante la pandemia de COVID-19, y dada la probabilidad de presentación como única manifestación, recomendamos estar alertas y evaluar la realización de un cribado de SARS-CoV-2 mediante una correcta anamnesis en todos los pacientes que se diagnostiquen de HZ si acompañan sintomatología sugerente.
Conflicto de interesesNinguno.