La insuficiencia cardíaca (IC) es un síndrome complejo de síntomas y signos que se producen por la incapacidad de los ventrículos de enviar la sangre necesaria para cubrir las necesidades metabólicas de los órganos. El cuadro típico se caracteriza por disnea, fatiga (desde el punto de vista muscular) y retención hidrosalina (edemas) que provocan una intolerancia al ejercicio, congestión pulmonar y/o periférica. Todos estos síntomas son secundarios a un mecanismo de compensación neurohormonal (activación adrenérgica y de eje renina-angiotensina-aldos-terona) que, aunque inicialmente tiene una función protectora (contribuye a mantener el gasto cardíaco), a largo plazo causa un mayor deterioro.
La insuficiencia cardíaca se clasifica en diferentes tipos, atendiendo a diversos factores (tabla 1).
Tabla 1. Tipos de insuficiencia cardíaca (IC)
Causas y factores precipitantesLa IC puede producirse por cualquier situación que someta al corazón a una carga de trabajo demasiado alta durante cierto período, por una disfunción del músculo cardíaco o por ambas cosas. La hipertensión y la cardiopatía sistémica se consideran los principales factores causales. Pero se deben considerar también algunas causas subyacentes, como la cardiopatía coronaria, valvulopatías y enfermedades del pericardio o de los grandes vasos.
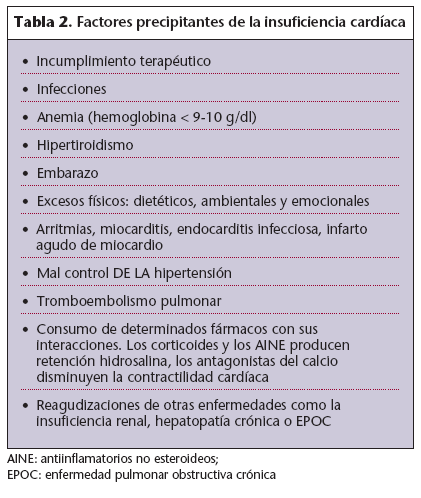
Hay numerosos factores que pueden actuar como precipitantes de la IC (tabla 2) y, una vez instaurada, el pronóstico dependerá del diagnóstico y del tratamiento. Sin embargo, la existencia de una disfunción ventricular indica un pronóstico desfavorable. La mortalidad global de la IC a los 5 años del diagnóstico inicial es del 50%.
Tabla 2. Factores precipitantes de la insuficiencia cardíaca
Un estudio realizado en noviembre de 2001 por el Grupo de trabajo de Insuficiencia Cardíaca de la Sociedad Española de Medicina Interna (SEMI), entre 2.145 pacientes con una media de edad de 77,2 años, concluyó que la coexistencia de otras enfermedades en pacientes ingresados por IC tiene gran trascendencia clínica e influye en las posibilidades terapéuticas y en el pronóstico. Más de un 60% de los pacientes presentaba otras enfermedades significativas, como diabetes mellitus (38,6%) y enfermedad pulmonar obstructiva crónica (EPOC)(30,6%), que necesitan una atención paralela para tener éxito con el tratamiento de la IC.
DiagnósticoHablar de insuficiencia cardíaca significa referirse a insuficiencia cardíaca crónica, cuyo diagnóstico es fundamentalmente clínico.
Síntomas clínicosSon el primer paso en el diagnóstico, pero la sensibilidad y la especificidad de algunos estudios es baja para que se puedan considerar determinantes. Muchos de los signos que se consideran fundamentales para el diagnóstico son frecuentes en la población general y a menudo no se deben a IC, sino a otras enfermedades prevalentes: disnea, ortopnea, disnea paroxística nocturna, fatiga o debilidad, edemas.
La New York Heart Association clasifica la IC en 4 grupos, según los síntomas clínicos:
- Clase I. Pacientes que no presentan síntomas con la actividad física ordinaria.
- Clase II. Pacientes que presentan sintomatología con la actividad física ordinaria, pero con limitaciones mínimas para su realización.
- Clase III. Pacientes con una fuerte limitación en la realización de la actividad física ordinaria, pero sin síntomas en estado de reposo.
- Clase IV. Pacientes que reflejan síntomas en estado de reposo.
Los signos o datos más importantes que se pueden detectar en la exploración física son: crepitaciones en la auscultación pulmonar, ingurgitación yugular, auscultación de tercer y cuarto tonos cardíacos, pérdida de peso tras el tratamiento, hepatomegalia congestiva.
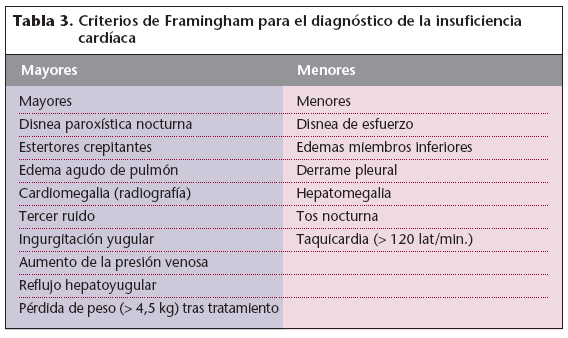
Criterios diagnósticosLa pobre sensibilidad de los datos clínicos y físicos ha hecho que se agrupen en criterios para establecer el diagnóstico. Los más conocidos son los de Framingham (tabla 3). Para diagnosticar la enfermedad es necesaria la presencia de 2 criterios mayores, o de 1 mayor y 2 menores.
Tabla 3. Criterios de Framingham para el diagnóstico de la insuficiencia cardíaca
Pruebas diagnósticasLa exploración se complementa con una serie de pruebas diagnósticas que ayudan a establecer el diagnóstico:
- Electrocardiograma y radiografía de tórax. No reflejan datos patognomónicos, pero orientan al diagnóstico.
- Ecocardiograma. Es determinante para establecer una valoración objetiva de la función ventricular sistólica que se mide con la fracción de eyección del ventrículo izquierdo.
- Analítica. Complementa los datos anteriores y contribuye al control farmacológico posterior.
- Otras pruebas. Destacan la ventriculografía isotópica, la monitorización con Holter para la detección de arritmias, la resonancia magnética y la coronariografía.
El primer paso en el tratamiento es la prevención de los factores precipitantes que se han indicado con anterioridad, entre los cuales destaca la toma de fármacos del grupo de los antiinflamatorios no esteorideos (AINE) por la alta frecuencia de su consumo. La falta de control de las medidas de base provoca, en numerosas ocasiones, ingresos hospitalarios por desestabilización.
DietaSe aconseja restringir el sodio (<3 g/día) en casos de IC leve o moderada. En casos de IC avanzada, descompensada, o cuando se requieren dosis altas de diuréticos, la cantidad recomendada puede ser menor. Esta restricción se puede cumplir evitando el consumo de alimentos precocinados, conservas, embutidos, patatas fritas, etc., cocinando con poca sal y no añadiendo sal a los alimentos cocinados. También hay que evitar los medicamen-tos efervescentes y el bicarbonato sódico, ya que tienen un alto contenido en sodio.
En casos de IC avanzada, desestabilizada, con mala respuesta a los diuréticos o hiponatremia dilucional, se recomienda reducir la ingesta de agua a menos de 1,5 l al día.
La ingesta de alcohol debe limitarse, e incluso desaconsejarse estrictamente, en casos de miocardiopatía alcohólica.
Control de pesoLos pacientes deben vigilar los aumentos de peso de 2
o más kg en 3 días o menos, ya que pueden indicar una retención hídrica. También son síntoma de alarma los edemas periféricos y las dificultades al respirar. En cualquier caso es necesario controlar la obesidad.
Evitar el estrés físico y psíquicoLos cambios climáticos tienen que compensarse con la ingesta adecuada de líquidos. El ejercicio físico de tipo isométrico debe desaconsejarse. Es necesario evitar el estrés emocional e incluso valorar, en caso necesario, el tratamiento con fármacos ansiolíticos cuando el estrés se asocia a ansiedad e insomnio.
Ejercicio físicoLa disminución de la actividad física sólo se recomienda cuando se producen desestabilizaciones o en casos de IC avanzada. En el resto de situaciones se desaconseja el reposo, ya que favorece la atrofia muscular. Además, un programa de ejercicio físico suave y regular incrementa la tolerancia al esfuerzo y es beneficioso para aquellos pacientes con un grado de compensación aceptable.
Permanecer sentado durante mucho tiempo favorece el riesgo de trombosis venosa profunda.
Prevención de infecciones y anemiaSe aconseja administrar a los pacientes con IC las vacunas anuales antigripal y antineumocócica. La aparición de anemia de diferentes tipos es un hecho bastante frecuente en personas ancianas y, además, se considera un factor precipitante en la IC. Por este motivo se debe controlar y tratar en su forma precoz.
Tratamiento farmacológicoEl tratamiento de la IC tiene por objeto disminuir los síntomas y aumentar la capacidad funcional del paciente, corregir las variaciones hemodinámicas y los mecanismos compensadores neurohormonales y prevenir o retrasar el deterioro de la función cardíaca, así como mejorar en calidad y alargar la vida del paciente. A causa de la compleja fisiopatología de la IC y de su carácter progresivo, suelen emplearse combinaciones de fármacos que hacen posible una mejoría de los síntomas y el incremento de la supervivencia.
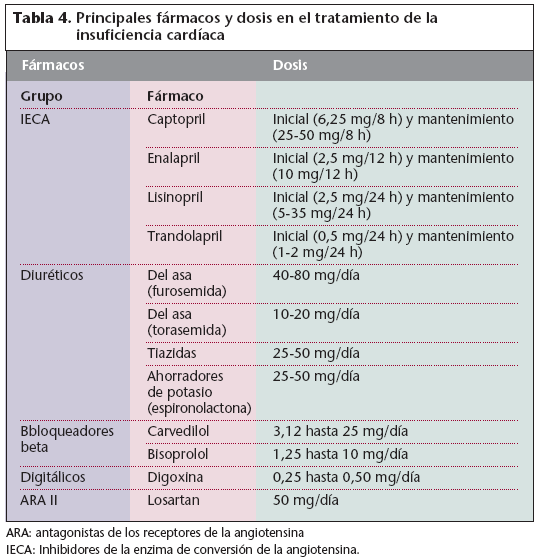
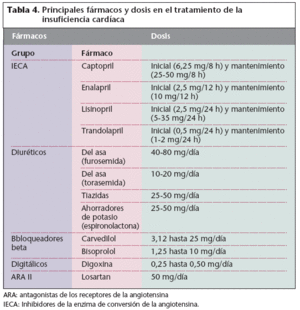
Inhibidores de la enzima de conversión de la angiotensina (IECA)Los inhibidores de la enzima de conversión de la angiotensina (IECA) actúan inhibiendo la enzima responsable de la conversión de la angiotensina I en angiotensina II en el riñón. Se produce una vasodilatación arteriolar y venosa y se reduce la retención de sodio por disminución de la secreción de aldosterona (efecto inhibidor del sistema renina-angiotensinaaldosterona). El posible efecto beneficioso de los IECA en personas con IC se apoya en sus posibles efectos hemodinámicos, antiarrítimicos, antiisquémicos y protectores del miocardio. Se ha demostrado en diferentes estudios que estos fármacos ralentizan la progresión de la IC y pueden prolongar la supervivencia en pacientes que presentan un deterioro de la función ventricular izquierda, muestren o no síntomas de insuficiencia. Los IECA se diferencian en su perfil farmacocinético y tisular, pero su eficacia es prácticamente la misma. Los IECA principales son: captopril, enalapril, lisinopril, trandolapril, etc. La tabla 4 muestra las dosis recomendadas para adultos. Puede ser útil empezar con dosis menores y aumentarlas gradualmente.
Tabla 4. Principales fármacos y dosis en el tratamiento de la insuficiencia cardíaca
- Efectos adversos. Suelen relacionarse con la supresión de la angiotensina II (hipotensión e insuficiencia renal) o el aumento de las concentraciones de cininas endógenas (tos y edema angioneurótico).
- Contraindicaciones. En hipotensión sintomática, hiperpotasemia (K > 5,5 mmol/l), insuficiencia renal establecida, estenosis bilateral de arteria renal o unilateral sin riñón único, antecedentes de angioedema por IECA.
Son los fármacos de elección para el control de los síntomas congestivos y la retención hidrosalina. Su mecanismo de acción consiste en eliminar agua y sodio reduciendo el volumen de líquidos que llega al corazón. Se emplean como terapia inicial y su uso debe ir asociado a una ingestión baja de sodio. Existen 3 grupos de diuréticos:
- Diuréticos del asa. Son los más potentes. Se utilizan la furosemida y la torasemida.
- Tiazidas. Diuréticos de potencia intermedia. En este grupo se inscriben la hidroclorotiazida y la clortalidona.
- Ahorradores de potasio. Amilorida y espironolactona. Su potencia diurética es baja, pero en el caso de la espironolactona existe un efecto de inhibición neurohormonal al ser antialdosterónica.
Como norma, en las desestabilizaciones de IC se prescriben dosis altas de diuréticos del asa. Con posterioridad se produce una disminución hasta instaurar la dosis mínima que permite un estado asintomático en las fases estables del paciente. En este momento se utilizan diuréticos del asa o tiazidas, siempre combinados con otros fármacos ya que, al producir una activación neurohormonal, pueden empeorar el pronóstico de la enfermedad.
Como se ha mencionado en párrafos anteriores, el único diurético que causa inhibición neurohormonal es la espironolactona. Los diuréticos de asa y las tiazidas dan lugar a hipopotasemia dependiente de la dosis. El uso concomitante de digitálicos puede aumentar el riesgo de toxicidad y la probabilidad de arritmias.
Los ahorradores de potasio están contraindicados en casos de hiperpotasemia (K > 5,5 mmol/l) y de insuficiencia renal (creatinina > 2,5 mg/dl). La espironolactona puede causar ginecomastia como efecto secundario.
Se debe evitar el uso conjunto de AINE, incluidos los COX-2, con los diuréticos y los IECA, ya que se puede disminuir la eficacia de estos últimos.
Digitálicos (digoxina)Actúan inhibiendo la actividad de la bomba ATP-asa Na/K que produce un aumento de la concentración intracelular de sodio y una disminución de la de potasio. Asimismo, aumenta la entrada de calcio intracelular que explicaría el incremento de la contractilidad cardíaca. En resumen, se produce una elevación del gasto cardíaco, una mejora de la diuresis y una reducción de la presión de llenado ventricular, con la consiguiente reducción de la congestión pulmonar. La digoxina puede ser muy eficaz en el tratamiento de la IC asociada a fibrilación auricular y se aconseja en IC cuando persisten los síntomas a pesar del tratamiento con IECA y diuréticos. Este principio activo tiene un margen terapéutico muy estrecho y la intoxicación digitálica es frecuente, sobre todo en ancianos. Las dosis habituales oscilan entre 0,25 y 0,50 mg/día. Los efectos adversos más frecuentes comprenden básicamente todos los tipos de arritmia cardíaca. Mientras se utiliza digoxina es necesario controlar la cifra de potasio y la función renal.
Bloqueadores betaSe trata de fármacos que frenan la hiperactividad del sistema nervioso simpático, que tiene un papel importante en la fisiopatología de la enfermedad desde estadios tempranos. Se utiliza en los estadios II y III en el caso de miocardiopatía dilatada, y en el IV sin retención hídrica o bajo gasto. El inicio se hará con el paciente estable, con dosis muy bajas que se irán aumentando paulatinamente. Se asocian al tratamiento básico (diuréticos e IECA). En este grupo encontramos el bisoprolol y el carvedilol.
- Efectos adversos. Debe avisarse al paciente de la posible aparición de mareo en las primeras dosis. Al principio del tratamiento, se puede producir un empeoramiento del cuadro y la mejoría sobre la capacidad de ejercicio no se alcanza hasta los 2 meses.
- Contraindicaciones. En caso de asma bronquial, EPOC moderada-severa, Enfermedad del nodo sinusual, bloqueos A-V, bradicardia sinusual e hipotensión.
Actúan bloqueando la acción de la angiotensina II sin provocar incrementos en los valores de la bradicinina, responsable de algunos efectos adversos de los IECA, como la tos y el angioedema. Los estudios realizados hasta ahora no apoyan la sustitución de los IECA como primera elección. Los antagonistas de los receptores de la angiotensina II (ARA II) están indicados cuando existe intolerancia a los IECA. Se está evaluando con diferentes ensayos los posibles efectos positivos de la asociación de ambos grupos. El máximo exponente de este grupo es el losartan, que está contraindicado en casos de insuficiencia renal, hiperpotasemia (K > 5,5%) e hipotensión sintomática o asintomática.
VasodilatadoresMejoran la función ventricular actuando sobre el componente vascular, al producir dilatación venosa (reducción de la precarga) y/o arterial (reducción de la poscarga).
- Vasodilatadores venosos (nitroglicerina, dinitrato de isorbida y 5-mononitrato de isosorbida). Mejoran los signos de congestión pulmonar y sistémica y disminuyen la tensión de la pared ventricular, de modo que se reduce el trabajo cardíaco, las demandas miocárdicas de oxígeno y la isquemia cardíaca. Su uso crónico disminuye la efectividad. Están indicados cuando están contraindicados los IECA y los ARA II. A su vez, los vasodilatadores venosos están contraindicados cuando el paciente presenta hipotensión sintomática o una presión arterial sistólica inferior a 90 mmHg.
- Vadilatadores arteriales (hidralazina). Aumentan el volumen minuto y mejoran la perfusión periférica al disminuir las resistencias vasculares periféricas y aumentar el volumen minuto; sin embargo, modifican poco los signos de congestión pulmonar y la presión arterial.
La administración simultánea de 2 vasodilatadores, hidralazina y dinitrato de isosorbida, puede mejorar la supervivencia.
Antagonistas del calcioEl verapamilo y el diltiazem están contraindicados porque deprimen la contractilidad cardíaca. El amlodipino está indicado cuando coexiste hipertensión arterial, cardiopatía isquémica o cuando la IC se produce a causa de una disfunción diastólica.
AnticoagulantesEstán indicados en casos de fibrilación auricular, antecedentes de tromboembolismo y presencia de trombos intracavitarios cardíacos. La anticoagulación con heparinas está aconsejada en pacientes con IC avanzada que deban permanecer en la cama.
Otros fármacosTodos los grupos de fármacos que se están estudiando en la actualidad actúan a través de la modulación de los sistemas neurohormonales, que se ha demostrado que es el mecanismo que mayores índices de supervivencia producen. Entre ellos encontramos los inhibidores de la vasopresina, antagonistas de la endotelina, péptidos natriuréticos, inhibidores de endopeptidasas, inhibidores de vasopeptidasas e inhibidores del factor de necrosis tumoral.
ConclusiónEl progreso en el tratamiento médico de la IC ha sido notable y constituye un ejemplo de medicina basada en la evidencia. El tratamiento de referencia en los pacientes con insuficiencia cardíaca crónica en ritmo sinusal son los diuréticos de asa y los IECA. En pacientes con fibrilación auricular de conducción rápida o en pacientes con una respuesta insuficiente, la suma de la digoxina puede mejorar los síntomas. La combinación de la hidralazina con nitratos, la digoxina y los ARA II son alternativas para pacientes que no toleran los IECA.
Para los pacientes en situación terminal, el trasplante cardíaco sigue siendo la mejor opción, aunque el desarrollo de dispositivos de asistencia ventricular puede alargar la cantidad y calidad de vida de los pacientes sin opción al trasplante. Los tratamientos celulares que se están investigando en la actualidad podrían abrir nuevas perspectivas en los próximos años.
CONSEJOS DESDE LA FARMACIAObservaciones al paciente:- Control del peso para detectar la retención de líquidos. Aumentos de > 1,5 kg pueden indicar una descompensación de la enfermedad.
- Conocimiento del tratamiento y de sus efectos secundarios. Es necesario un seguimiento riguroso de las pautas establecidas.
- Conocimiento de los síntomas de IC y mentalizar al paciente de la necesidad de informar en el caso de que aparezcan.
- Seguimiento de las medidas generales no farmacológicas pautadas para IC.
- En pacientes con IC crónica congestiva se necesita un control muy estricto del paciente. La aparición de nuevos síntomas puede indicar la necesidad de cambiar el tratamiento.
- El tratamiento concomitante con otros fármacos debe seguirse para controlar las posibles interacciones y los efectos secundarios.
- Es necesario controlar el riesgo de intoxicación digitálica o la aparición de alteraciones del equilibrio hidroelectrolítico con el uso de diuréticos asociados o no a otros fármacos.
Carretero M. Novedades en el tratamiento de la insuficiencia cardiaca. OFFARM. 1998;17:104-5.
Gol V, Barroso C. Farmacología de la insuficiencia cardiaca. Farmacia Hospitalaria. 1996;20:149-56.
González M. Insuficiencia cardiaca. El farmacéutico. 2006;363:69-76.
Lobos J. M, Alonso A, Casas J, Castellanos A, Conthe P, Díaz S, et al. Insuficiencia cardíaca (I). Jano. 2000;58.
Lozano J. A. Insuficiencia cardiaca. Prevención y tratamiento. OFFARM.2005;24:74-80.
Manrique B. Insuficiencia cardiaca. Panorama actual med. 2003;27:3-8.
Pérez F. Avances en el tratamiento de la insuficiencia cardíaca. Medicina Clínica. 2004;123:149-55.
Tamargo J. Tratamiento de la insuficiencia cardiaca. Ars farmacéutica. 1995;36:547-68.
Urrutia, A. Uso de bloqueadores beta en pacientes ancianos con insuficiencia cardiaca. Medicina Clínica. 2006;126:206-10.
Ús de fàrmacs per al tractament de la insuficiència cardíaca. Butlletí d’informació terapèutica. 1995;9:1-5.