Los trastornos de movimiento de origen funcional (TMOF) son entidades de difícil diagnóstico y una de las causas más comunes de discapacidad neurológica1–3. Implican a un gran número de especialistas y recursos sanitarios, suponiendo un importante retraso diagnóstico y sufrimiento para el paciente4. En los casos de crisis no epilépticas de origen psicógeno está demostrado que el diagnóstico precoz facilita el tratamiento y mejora el pronóstico5,6.
Presentamos el caso de una mujer de 67 años, con antecedentes de poliomielitis con secuela de paresia en el miembro inferior derecho y osteoporosis severa con múltiples fracturas. Un año antes del cuadro es diagnosticada de insuficiencia renal crónica por síndrome de Goodpasture. Se indica tratamiento con hemodiálisis y se realiza fístula arteriovenosa humeroaxilar en el miembro superior derecho. En los meses siguientes es ingresada por hematoma y sangrado en dicho miembro. A los 5 meses de la intervención, presenta, exclusivamente durante la diálisis, dolor en el codo irradiado a mano con incapacidad para el movimiento. Se realizó ecodoppler para comprobar la permeabilidad de la fístula arteriovenosa y se descartó el síndrome de robo. Días después el dolor cede y comienza con movimientos descritos como contracciones tónicas del antebrazo y la mano derecha, que inician a los pocos segundos de conectar la máquina de diálisis y persisten solo durante el proceso. Los electrólitos (Na+, K+, Cl− Ca2+ y Mg2+) fueron normales. Se solicitó valoración neurofisiológica para evaluar las estructuras nerviosas periféricas. El estudio se realizó in situ mientras la paciente estaba en diálisis. La exploración física durante el evento mostraba coloración normal, sensación de hipoestesia sin distribución definida, rigidez y contracción de los músculos de la mano y el antebrazo, no acompañados de dolor ni componente emocional. Se encontró movimiento de oposición al intentar abrir los dedos de la mano y tono fluctuante con maniobras de distracción y movimientos lentos y discontinuos de flexión de la muñeca sobre el antebrazo. Con una exploración física positiva para sospecha de TMOF3, se decidió parar el proceso de hemodiálisis y realizar una prueba de inducción junto con un estudio neurofisiológico con electromiograma (EMG) de superficie.
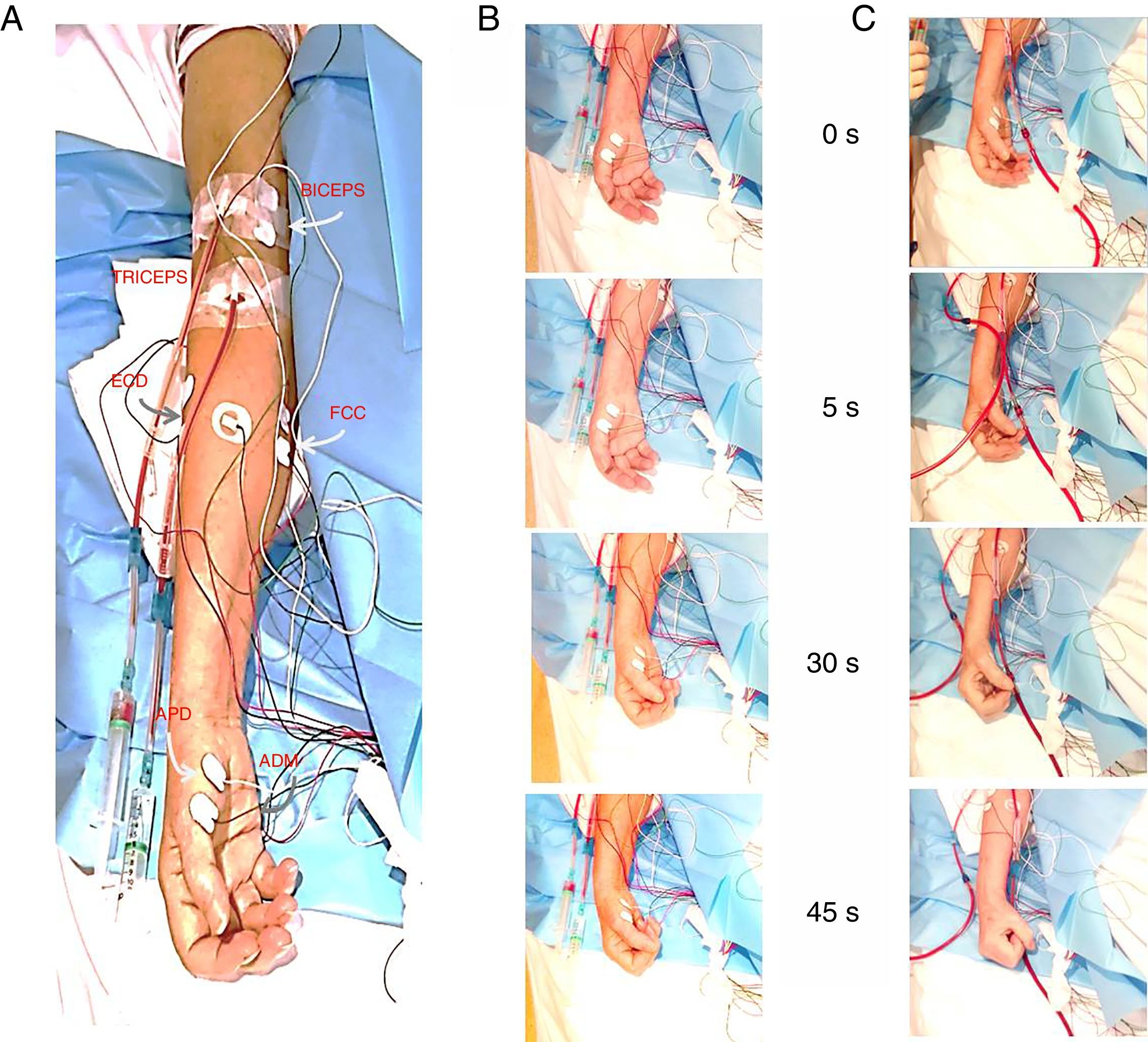
Se realizó EMG del miembro superior derecho7 (Elite®, Cadwell Industries, Inc., Kennewick, EE. UU). Para la prueba de inducción se colocaron 2 electrodos de contacto en la región supraclavicular ipsilateral y se informó a la paciente de que se iba a proceder a la estimulación eléctrica. Se estimuló con un tren continuo de pulsos monofásicos de 100μs a 30Hz, incrementando la intensidad hasta 5mA. A los pocos segundos la paciente presentó un episodio de las mismas características que el descrito, mientras que en el registro EMG se observaron cambios irregulares e inespecíficos en el tono muscular con las maniobras de distracción. El episodio cedió a los pocos segundos de finalizada la estimulación eléctrica.
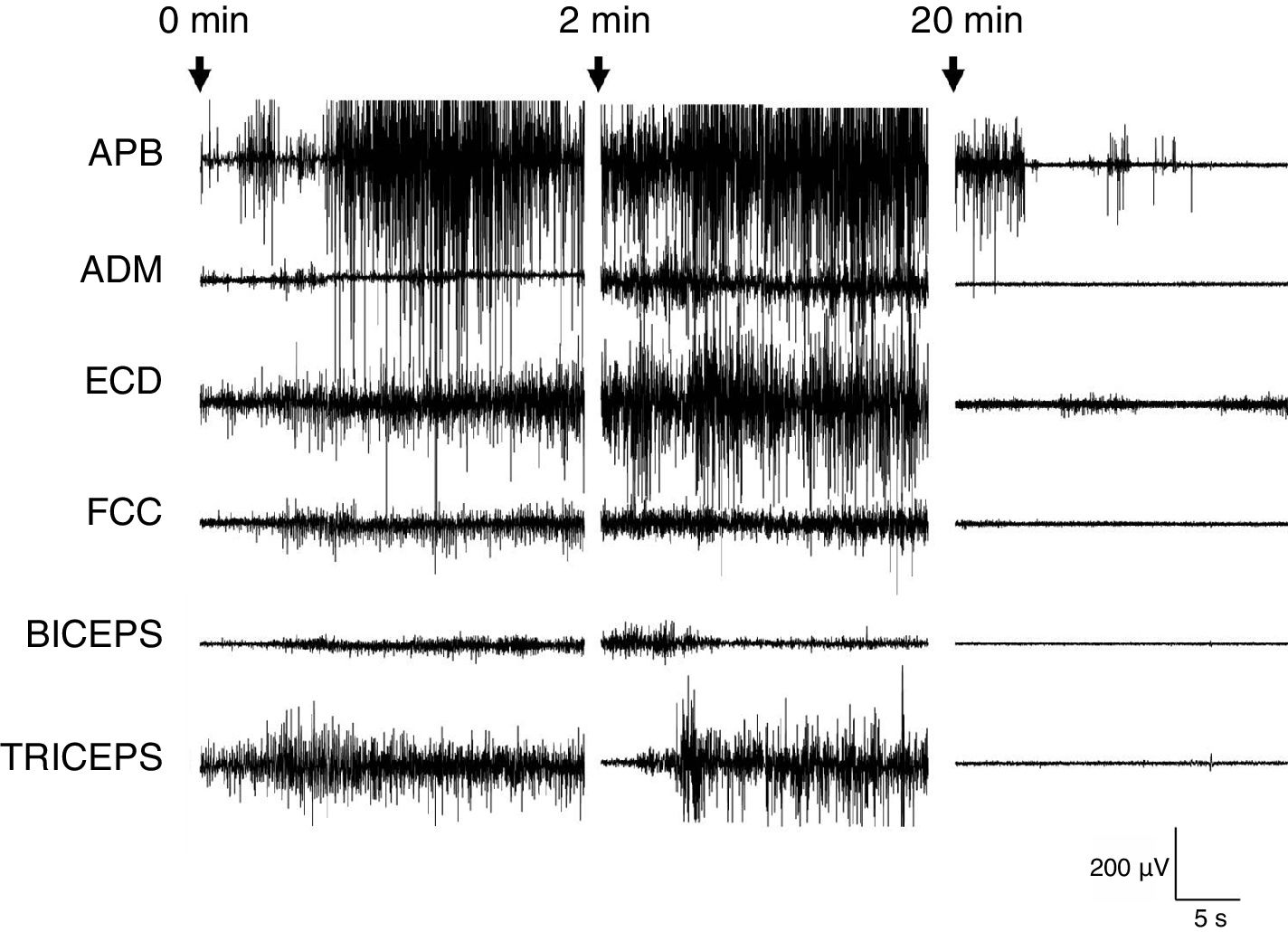
Posteriormente se inició la hemodiálisis (fig. 1C), continuando con el registro de EMG durante 120min. La paciente presentó el mismo episodio clínico. En el registro no se observó un aumento sostenido del tono superior a 1min. Además, se demostró fatigabilidad, ya que durante los últimos 60min de registro la actividad muscular fue la mayoría del tiempo normal, con aumentos de escasa duración en el tono de los músculos, fundamentalmente flexores de antebrazo y musculatura de la mano (fig. 2).
Estudio neurofisiológico. A) Localización de los electrodos en los músculos bíceps, tríceps, extensor común de los dedos, flexor común de los dedos, musculatura de eminencia tenar y abductor del quinto dedo del miembro superior derecho mediante electrodos adhesivos de contacto. B) Evolución de las manifestaciones clínicas durante la prueba de inducción. C) Evolución de la clínica durante el inicio de la hemodiálisis. Los números centrales indican el tiempo (en segundos) desde el inicio en ambos casos.
Con el diagnóstico de TMOF, se remitió a consultas de Psiquiatría. La intervención psicoterapéutica en 5 sesiones incluyó la transmisión del diagnóstico de trastorno funcional, la identificación de los mecanismos psicológicos que habían contribuido a su génesis8 y la puesta en marcha de mecanismos de afrontamiento al estrés, además de sesiones de psicoeducación en técnicas de relajación. Se logró la remisión del trastorno funcional y recuperar una satisfactoria funcionalidad y calidad de vida subjetiva de la paciente.
El diagnóstico de los TMOF se basa en la identificación durante la exploración física de hallazgos que apunten a una inconsistencia clínica3. En cualquier caso, el diagnóstico no es fácil ya que en ocasiones existe el riesgo de variabilidad entre evaluadores3,9. Se han descrito criterios diagnósticos para el temblor y mioclonus funcional que incluyen estudios neurofisiológicos10. Entre los TMOF, la distonía es la entidad más difícil de diagnosticar. El estudio neurofisiológico es un estudio muy útil que aporta objetividad11,12, aunque en el caso de las distonías es difícil de realizar, ya que el paciente no está relajado y está limitado a un registro de EMG de superficie1. Se ha estimado que las pruebas de inducción por sugestión en las crisis no epilépticas de origen psicógeno tienen una sensibilidad del 30% y una especificidad de hasta el 90%13. En nuestro caso, la provocación del episodio con una prueba de sugestión, junto con la exploración física y el estudio neurofisiológico, permitieron un diagnóstico precoz, lo que está asociado con un mejor pronóstico, ya que permite un tratamiento psicológico temprano14,15.
FinanciaciónEste trabajo fue financiado por una subvención del Ministerio de Sanidad, Instituto de Salud Carlos III FIS PI17/02193 y también parcialmente por Fonds Européen de Développement Économique et Régional (FEDER).