El síndrome de burnout (SBO) se caracteriza por la presencia de altos niveles de agotamiento emocional (AE), despersonalización (DP) y reducida realización personal (RP). El mismo tiende a aparecer cuando se rompen mecanismos de compensación para adaptación al estrés laboral sostenido. La incidencia y la prevalencia comunicadas en la literatura son variables. No existen datos en nuestro país sobre la prevalencia de este síndrome en la comunidad neurológica.
ObjetivosDescribir la prevalencia de SBO e identificar factores predisponentes del mismo.
Material y métodosEstudio observacional de corte transversal, realizado entre el 1 de abril y 10 de junio del año 2018, aplicando cuestionario de Maslach Burnout Inventory (MBI), versión adaptada y validada al español.
ResultadosSe recibieron 236 encuestas electrónicas y se validaron 213, con un margen de error del 6,2%. La muestra tuvo una edad media de 45,2 años (DE 11,3). La tasa de feminidad fue de 119,58. El 49,8% se definió como neurólogos generales, el resto como subespecialistas o neurólogos en formación. El 15,9% de la muestra constituyó SBO completo. Al 72,3% se le consideró en riesgo de SBO (rSBO). Un tercio de los encuestados no realizaba actividad física ni relajación mental (AFM/R). Se encontró asociación significativa entre el rSBO con respecto a la edad ≤ 40 años (p=0,033), sexo femenino (p=0,028), años de graduación o titulación (p=0,009) y AFM/R (p=0,004).
ConclusionesEl SBO en neurólogos y neurólogos en formación en la Argentina tiene una muy alta prevalencia. Como factores de riesgo asociados se destacan la edad y el sexo femenino y como factor protector la realización regular de AFM/R. Se destaca la baja proporción de neurólogos que realizan estas actividades potencialmente protectoras.
Burnout syndrome (SBO) is characterized by the presence of high levels of Emotional Exhaustion, Depersonalization and low personal accomplishment. It tends to appear when compensation mechanisms are broken to adapt sustained work stress. Incidence and prevalence reported in the literature are variable. There are no data in our country on the prevalence of this syndrome in the neurological community.
ObjectivesDescribe prevalence of SBO and identify predisposing factors.
Material and methodsTransversal observational study, conducted between April 1 and June 10, 2018, applying Maslach Burnout Inventory (MBI) questionnaire adapted and validated in Spanish.
Results236 electronic surveys were received and 213 were validated, with an error margin of 6.2%. The sample had an average age of 45.2 years (DS 11.3). The femininity rate was 119.58. 49.8% were defined as General Neurologists, the rest as sub specialists or Neurologists in training. 15.9% was a complete SBO. 72.3% were considered at risk of SBO (rSBO). 1/3 of the respondents did not perform physical activity or mental relaxation (AFM/R). A significant association was found between the rSBO with respect to age ≤40 years (p=0.033), female sex (P=0.028), years of graduation or degree (P=0.009) and AFM/R (P=.004)
ConclusionsThe SBO in Neurologists and Neurologists in training in Argentina has a very high prevalence, even higher than reported internationally. As associated risk factors include age and female sex, and the regular performance of AFM/R as a protective factor. The low proportion of Neurologists who perform these activities is highlighted.
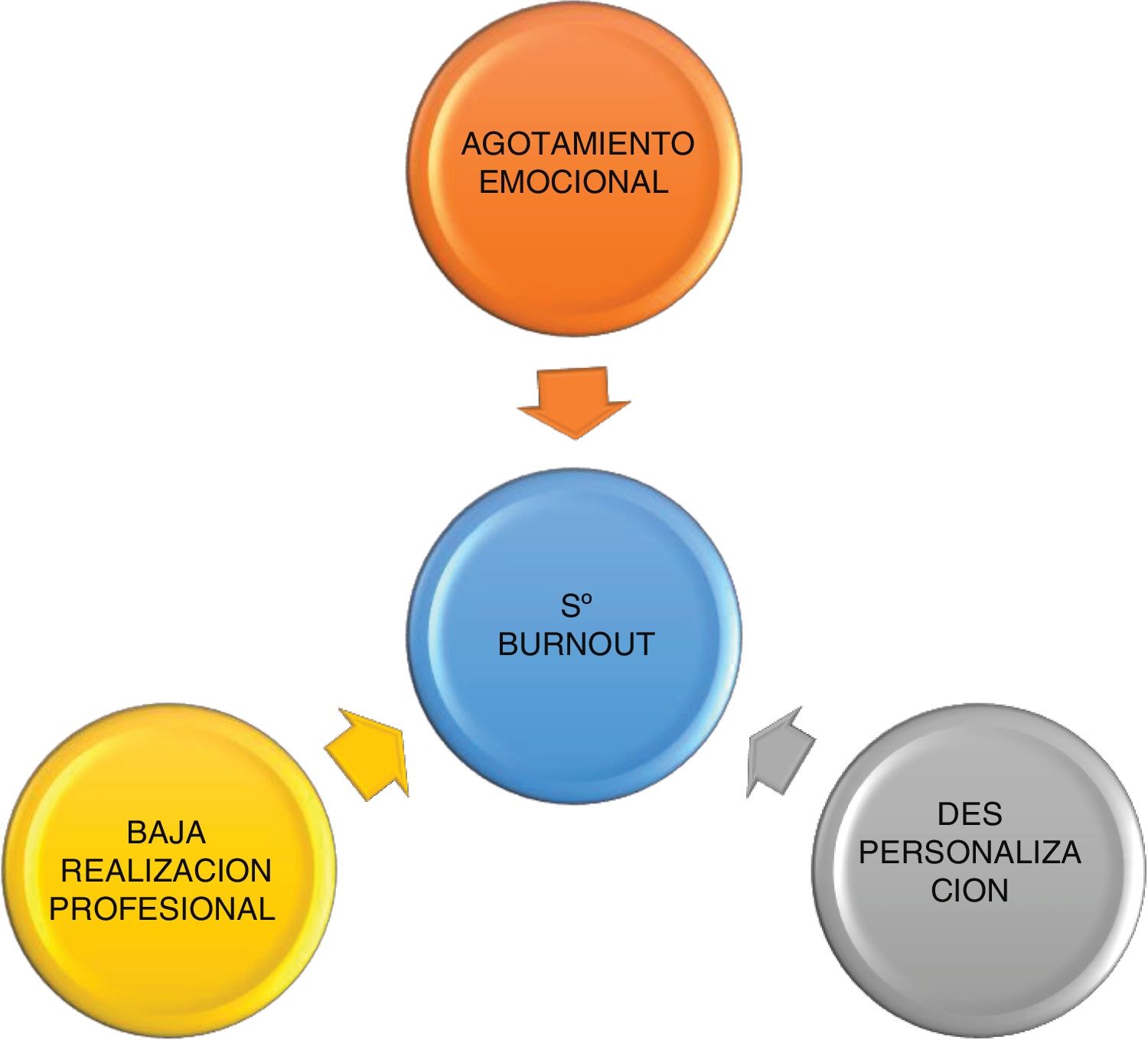
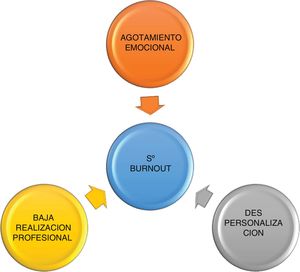
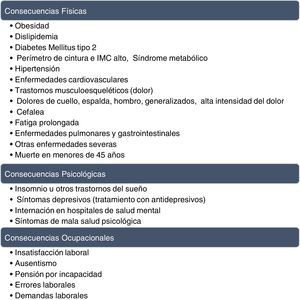
El síndrome de burnout (SBO), también conocido como síndrome de desgaste profesional1,2 o como síndrome del quemado por trabajo3, fue descripto por Freudenberger en 19744. Una de las definiciones más utilizadas y conocidas es la de Maslach y Jackson, la misma fue elaborada al desarrollar el cuestionario Maslach Burnout Inventory (MBI) que se utiliza para detectar, cuantificar y definir este síndrome5. El SBO se caracteriza por la presencia de altos niveles de agotamiento emocional (AE) y despersonalización, y una reducida realización personal (RP) (fig. 1) Tiende a aparecer cuando se rompen los mecanismos compensatorios de adaptación ante situaciones laborales con un estrés sostenido.
Esta condición se observa con mayor frecuencia en sujetos cuyo trabajo implica actividad permanente, de diversos tipos con otras personas, especialmente en tareas con un desajuste entre las demandas y los recursos, y más frecuentemente en personas con desproporcionadas expectativas idealistas que encuentran una realidad laboral frustrante6. Si bien esta entidad no está incorporada en diversas herramientas de la Clasificación de Enfermedades Mentales (p. ej., DSM-IV y DSM-V), ha sido declarada por la Organización Mundial de la Salud, en el año 2000, como factor de riesgo laboral7.
La incidencia y la prevalencia del SBO comunicada en la literatura son variables debido a diversos factores, entre los que se puede mencionar: el tipo de cuestionario utilizado para detectarse, la falta de uniformidad en los puntos de corte aplicados en los puntajes obtenidos y también en la interpretación de los mismos; así, por ejemplo, algunos autores consideran casos de SBO con una sola dimensión de la tríada alterada y otros solamente cuando se encuentran afectadas las 3dimensiones evaluadas en el MBI3,8-11.
Como ya se mencionó, en el desarrollo del SBO intervienen factores ambientales, culturales y personales11-16. Los trabajadores del sector servicios, especialmente los profesionales sanitarios y docentes, son los que presentan mayores prevalencias de SBO. Además, entre los profesionales del ámbito de la sanidad se han hallado diferencias en la intensidad del síndrome según sus actividades específicas (médicos, enfermeros, etc.) y en el seno de una misma profesión hay variabilidad según la especialidad, los contextos socioeconómicos, culturales y políticos11-15.
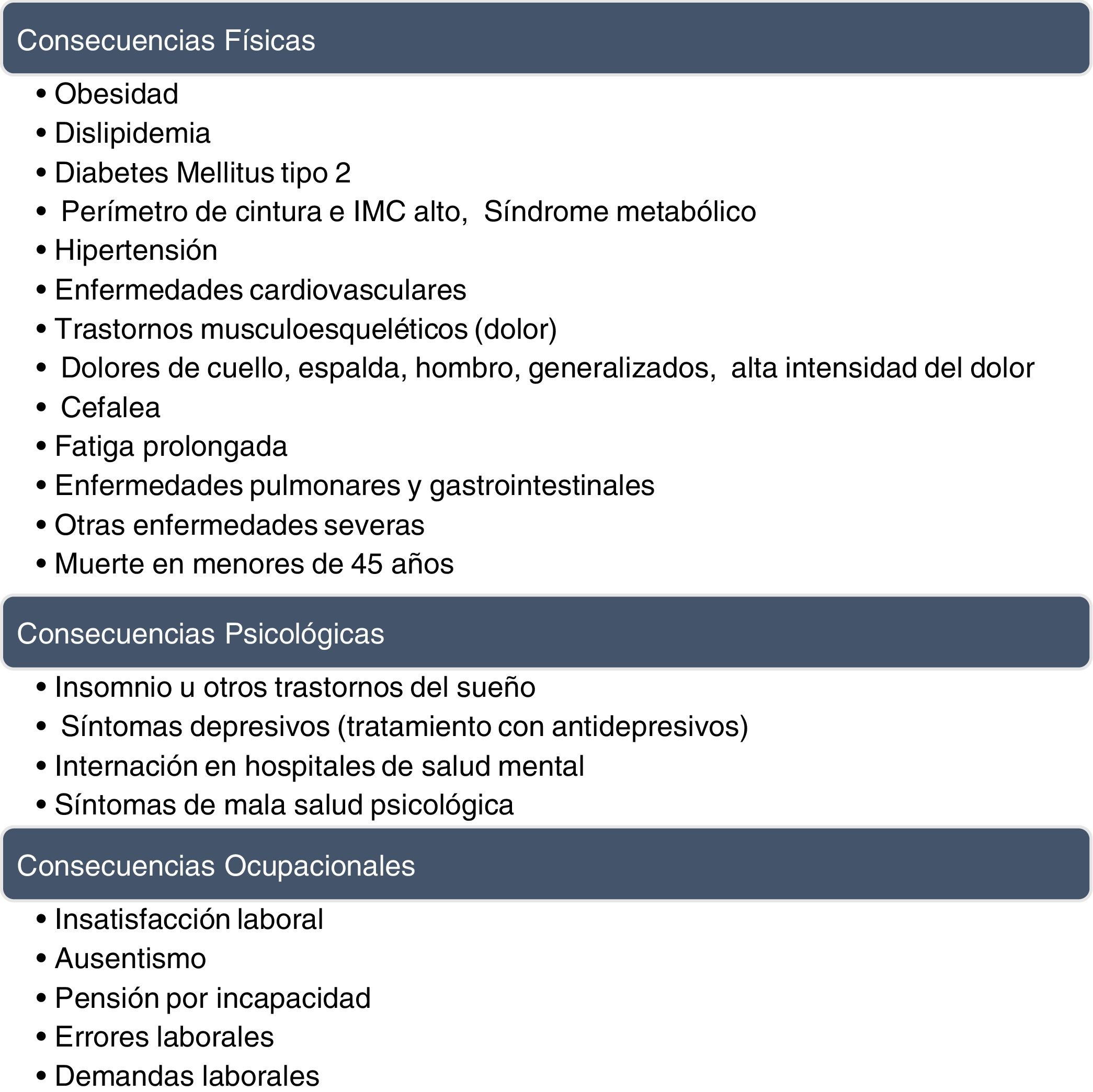
Entre las consecuencias negativas que el SBO tiene pueden mencionarse las que impactan al propio profesional afectado y su entorno familiar, a quienes reciben sus servicios (pacientes), al ambiente laboral (compañeros de trabajo) y a las instituciones en las que presta su actividad. En este sentido, el resultado de una revisión sistemática de estudios prospectivos (Salvagioni et al.17) al respecto queda resumido en la figura 2.
Consecuencias del SBO.Tomado, traducido y modificado de Salvagioni et al.17.
En nuestro país no existen datos sobre la prevalencia de este síndrome en la comunidad neurológica.
ObjetivosSon objetivos del presente trabajo:
- –
Describir la prevalencia y las características del SBO en neurólogos y neurólogos en formación de la República Argentina.
- –
Intentar determinar factores que puedan constituirse como predisponentes o de riesgo en la aparición del mismo.
- –
Correlacionar los resultados con los hallazgos nacionales e internacionales.
- –
Revisión de la literatura para esbozar medidas preventivas.
Estudio observacional de corte transversal, realizado entre el 1 de abril y el 10 de junio del año 2018, mediante encuesta por vía electrónica, aplicando cuestionario MBI, versión adaptada y validada al español18-20. El mismo consta de 22 ítems con respuestas en una escala de Likert de 7 opciones en relación con la frecuencia con la que se experimentan ciertas sensaciones relacionadas con el trabajo y con una puntuación posible de 0 a 6 para cada ítem. Este cuestionario tiene 3dimensiones: AE, con 9 ítems, refleja la sensación de estar exhausto emocionalmente a causa del trabajo y con menor capacidad de entrega a los demás; despersonalización, con 5 ítems, describe una respuesta impersonal y fría hacia los pacientes, y RP, con 8 ítems, expresa los sentimientos de competencia y éxito en el profesional y, en contraste con los 2componentes previos, en esta última dimensión los valores bajos son indicativos del SBO20,21. Las variables registradas y analizadas fueron: las propias del MBI, sexo, edad, estado marital, lugar de residencia, antigüedad profesional, docencia y tipo de actividad laboral. Por último, se registró la variable actividad, siendo las opciones: realización de actividad física regular, actividad regular de relajación mental (yoga, mindfulness, pintura, meditación, etc.), ambas (AFM/R) o ninguna.
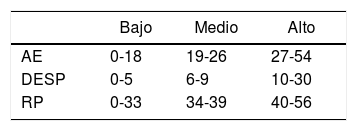
Análisis estadísticoLos puntajes de la escala de MBI se subdividieron en bajos, medios y altos de acuerdo con lo detallado en la tabla 118-21.
A fin de determinar la presencia de SBO y poder realizar comparación con estudios internacionales se definieron 2categorías, a saber: SBO completo (SBO C), cuando en el mismo sujeto se determinaron valores altos de AE y DP sumado a niveles bajos de RP. Por otra parte, fueron definidos en riesgo de presentar el síndrome (rSBO) los encuestados que tenían al menos uno los dominios alterados en la forma antes mencionada.
Se realizó análisis estadístico descriptivo e inferencial. Los resultados se han descripto mediante frecuencias y porcentajes para las variables cualitativas, y con la media y desviación típica para las cuantitativas. El análisis de asociación con presencia de SBO C y rSBO fue en primer lugar de tipo univariable, posteriormente se construyó un modelo de regresión logística múltiple utilizando todas las variables que fueron significativas en el primer modelo y aquellas que se determinaron con probablemente de confusión. La significación se determinó como positiva al valor p ˂ 0,05.
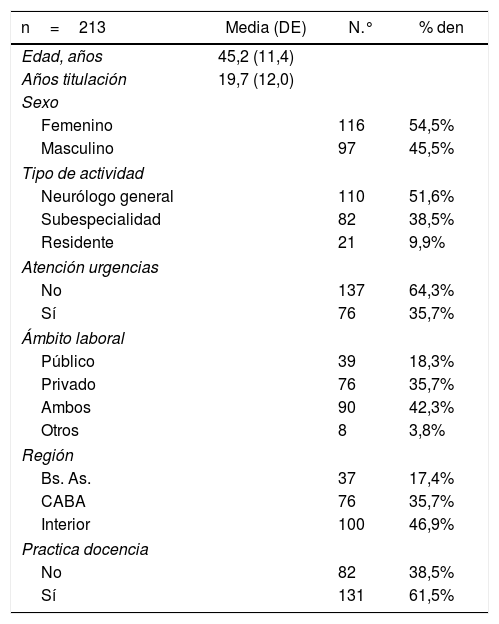
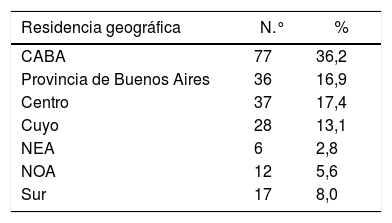
ResultadosSe validaron 213 respuestas de la 236 recibidas, error muestral para un universo esperado de 1.500 y 50% de heterogeneidad igual al 6,2% (IC del 95%). La edad media fue de 45,2 años (desviación estándar [DE] 11,4), rango entre 27 y 72 años. La tasa de feminidad fue de 119,58. En cuanto al tipo de actividad, el 51,6% de los encuestados se definieron como neurólogos clínicos generales, el 38,5% neurólogos con subespecialidad y el 9,9% residentes/concurrentes. En la tabla 2 se resumen las principales características demográficas de la muestra. En la tabla 3 se observa la representación geográfica que tuvo la misma.
Resumen de las características demográficas y sociales más importantes de la muestra
| n=213 | Media (DE) | N.° | % den |
|---|---|---|---|
| Edad, años | 45,2 (11,4) | ||
| Años titulación | 19,7 (12,0) | ||
| Sexo | |||
| Femenino | 116 | 54,5% | |
| Masculino | 97 | 45,5% | |
| Tipo de actividad | |||
| Neurólogo general | 110 | 51,6% | |
| Subespecialidad | 82 | 38,5% | |
| Residente | 21 | 9,9% | |
| Atención urgencias | |||
| No | 137 | 64,3% | |
| Sí | 76 | 35,7% | |
| Ámbito laboral | |||
| Público | 39 | 18,3% | |
| Privado | 76 | 35,7% | |
| Ambos | 90 | 42,3% | |
| Otros | 8 | 3,8% | |
| Región | |||
| Bs. As. | 37 | 17,4% | |
| CABA | 76 | 35,7% | |
| Interior | 100 | 46,9% | |
| Practica docencia | |||
| No | 82 | 38,5% | |
| Sí | 131 | 61,5% | |
Las puntuaciones medias (DE) de AE, DP y RP fueron: 29,95 (DE 12,4), 8,4 (DE 6,4) y 37,28 (DE 6,3), respectivamente.
Se detectaron, en esta muestra, altos niveles de AE en el 64,8% y en el 39,9% para DP y puntuaciones bajas de RP en el 23,5%.
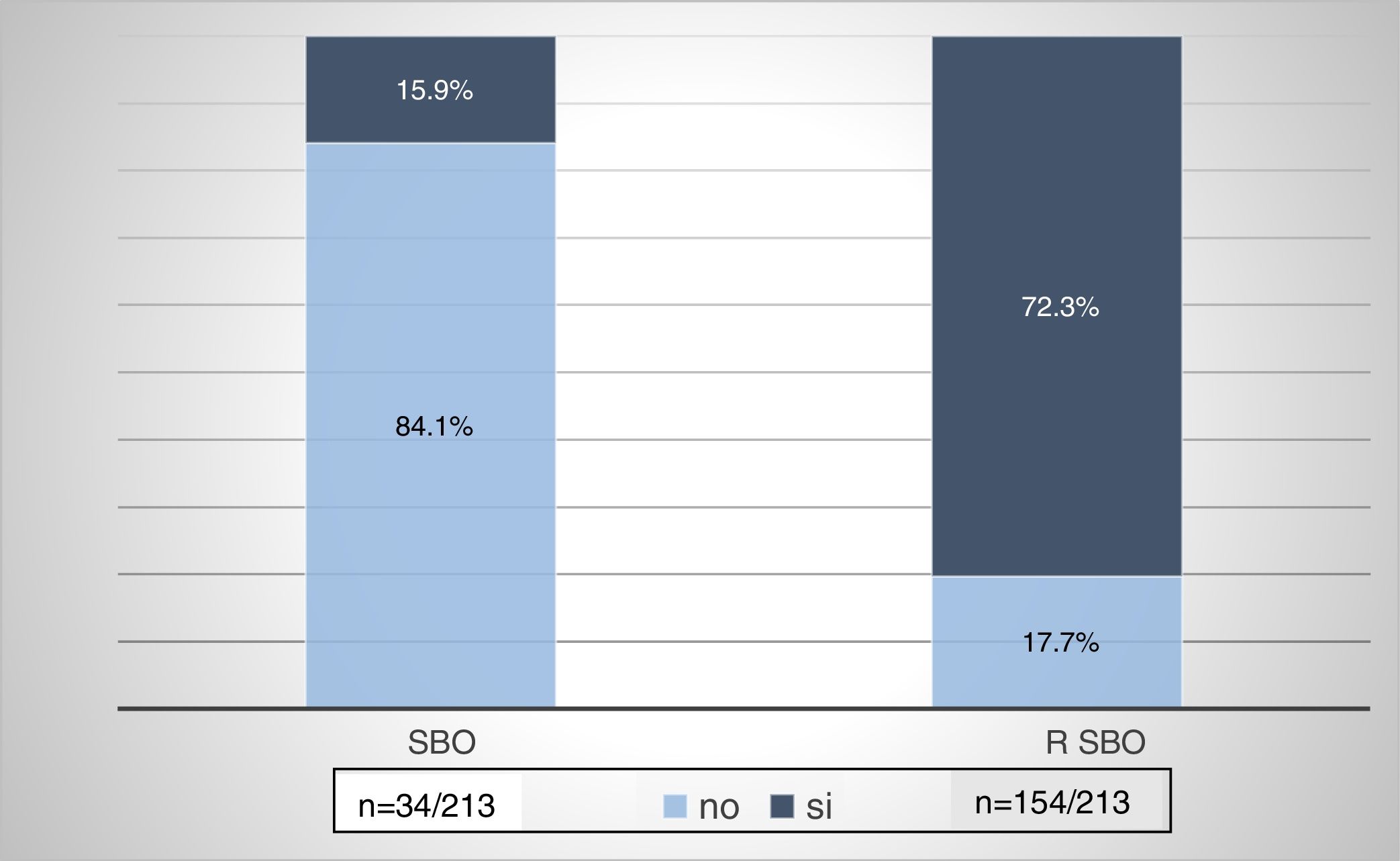
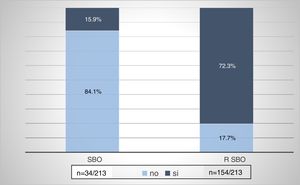
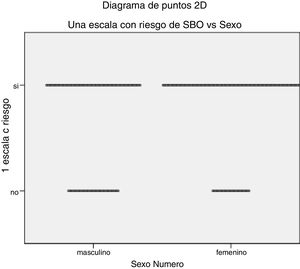
En 34/213 sujetos (15,9%) se detectaron valoraciones elevadas de AE/DP y niveles bajos de RP, constituyendo así la presencia de SBO C. Al 72,3% (n=154) de la muestra se lo consideró rSBO al presentar al menos un dominio alterado (fig. 3).
La presencia de SBO C se asoció estadísticamente a la edad cuando se compara su presencia, con el análisis de la chi al cuadrado, en los grupos con un corte de 40 o menos años: p= 0,46, OR 1,4 (IC del 95%, 1,02-2,06), mientras que la regresión logística mostró para esta variable una tendencia de significación: p= 0,06, OR 2,01 (IC del 95%, 0,96-4,2). El resto de las variables analizadas no mostraron diferencias significativas.
En el análisis univariable se encontró asociación significativa para rSBO a edad ≤ 40 años (p=0,033), sexo femenino (SF) (p=0,028), años de graduación o titulación (p=0,009) y AFM/R (p=0,004). La regresión logística reveló como factor de riesgo el SF: OR=2,36 (IC del 95%, 1,2-4,5). No se encontró relación significativa entre rSBO y las siguientes variables: residencia geográfica, actividad pública vs. privada, atención en servicio de urgencia, estado marital, tipo de actividad específica (neurología general vs. subespecialistas) y práctica de la docencia.
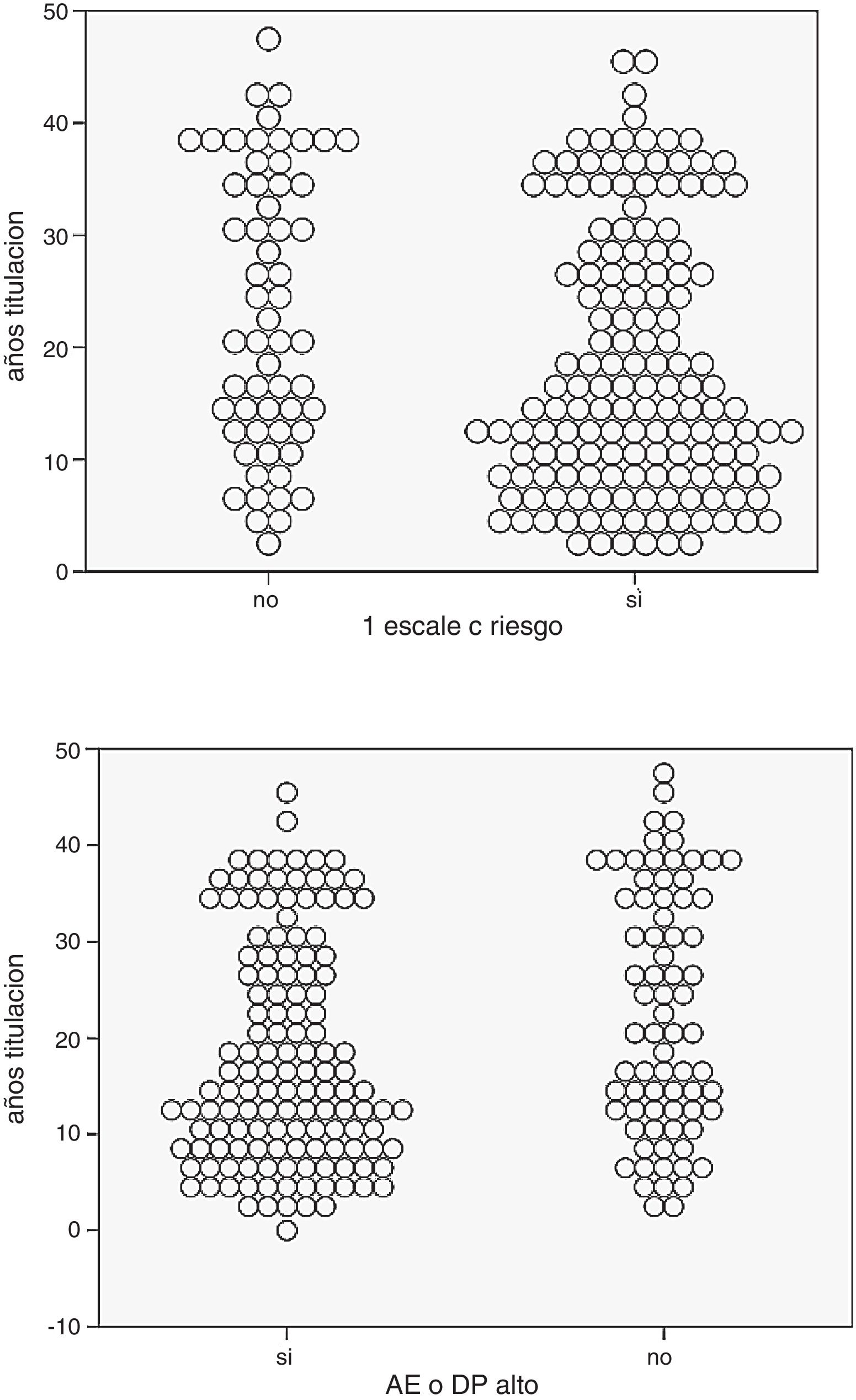
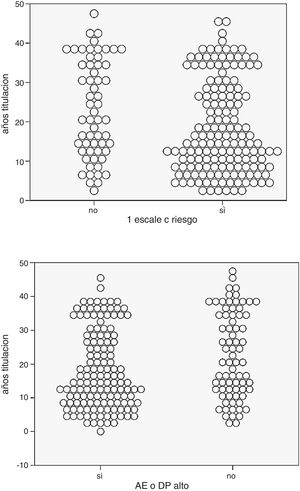
En nuestra muestra la media de años de titulación (obtención del título de médico) fue significativamente menor en los que tuvieron rSBO (18,4 vs. 23,2, p= 0,009) o mayor incidencia de AE y DP altos (fig. 4).
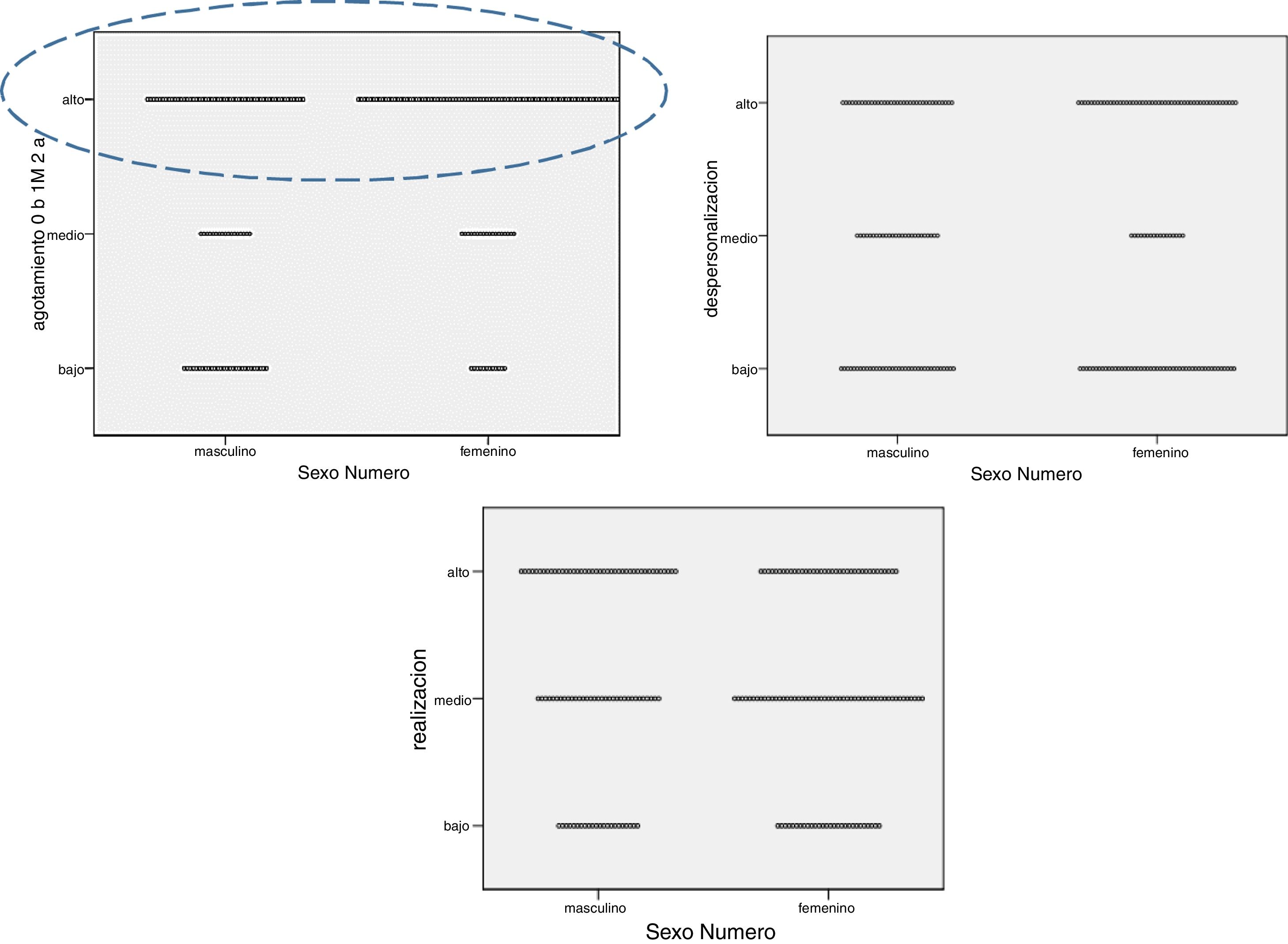
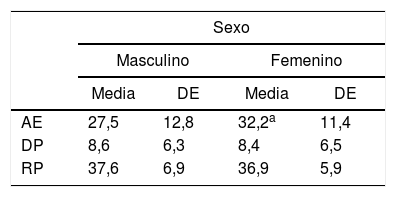
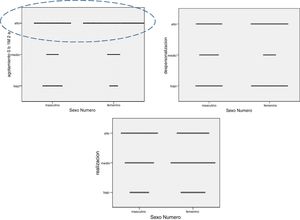
Al analizar las puntuaciones medias en los 3dominios, se observó que el SF mostró puntuaciones significativamente más altas en AE (tabla 4).
Medias y desviaciones estándar (DE) de los puntajes de los dominios agotamiento emocional (AE), despersonalización (DP) y realización personal (RP) según sexo
| Sexo | ||||
|---|---|---|---|---|
| Masculino | Femenino | |||
| Media | DE | Media | DE | |
| AE | 27,5 | 12,8 | 32,2a | 11,4 |
| DP | 8,6 | 6,3 | 8,4 | 6,5 |
| RP | 37,6 | 6,9 | 36,9 | 5,9 |
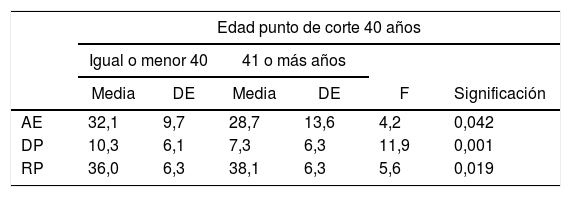
Por su parte, la población de la muestra menor o igual a 40 años presentó puntuaciones medias de riesgo en los 3dominios significativamente superiores a los mayores de esa edad (tabla 5).
Medias y desviaciones estándar (DE) de los puntajes de los dominios agotamiento emocional (AE), despersonalización (DP) y realización personal (RP) según grupo etario
| Edad punto de corte 40 años | ||||||
|---|---|---|---|---|---|---|
| Igual o menor 40 | 41 o más años | |||||
| Media | DE | Media | DE | F | Significación | |
| AE | 32,1 | 9,7 | 28,7 | 13,6 | 4,2 | 0,042 |
| DP | 10,3 | 6,1 | 7,3 | 6,3 | 11,9 | 0,001 |
| RP | 36,0 | 6,3 | 38,1 | 6,3 | 5,6 | 0,019 |
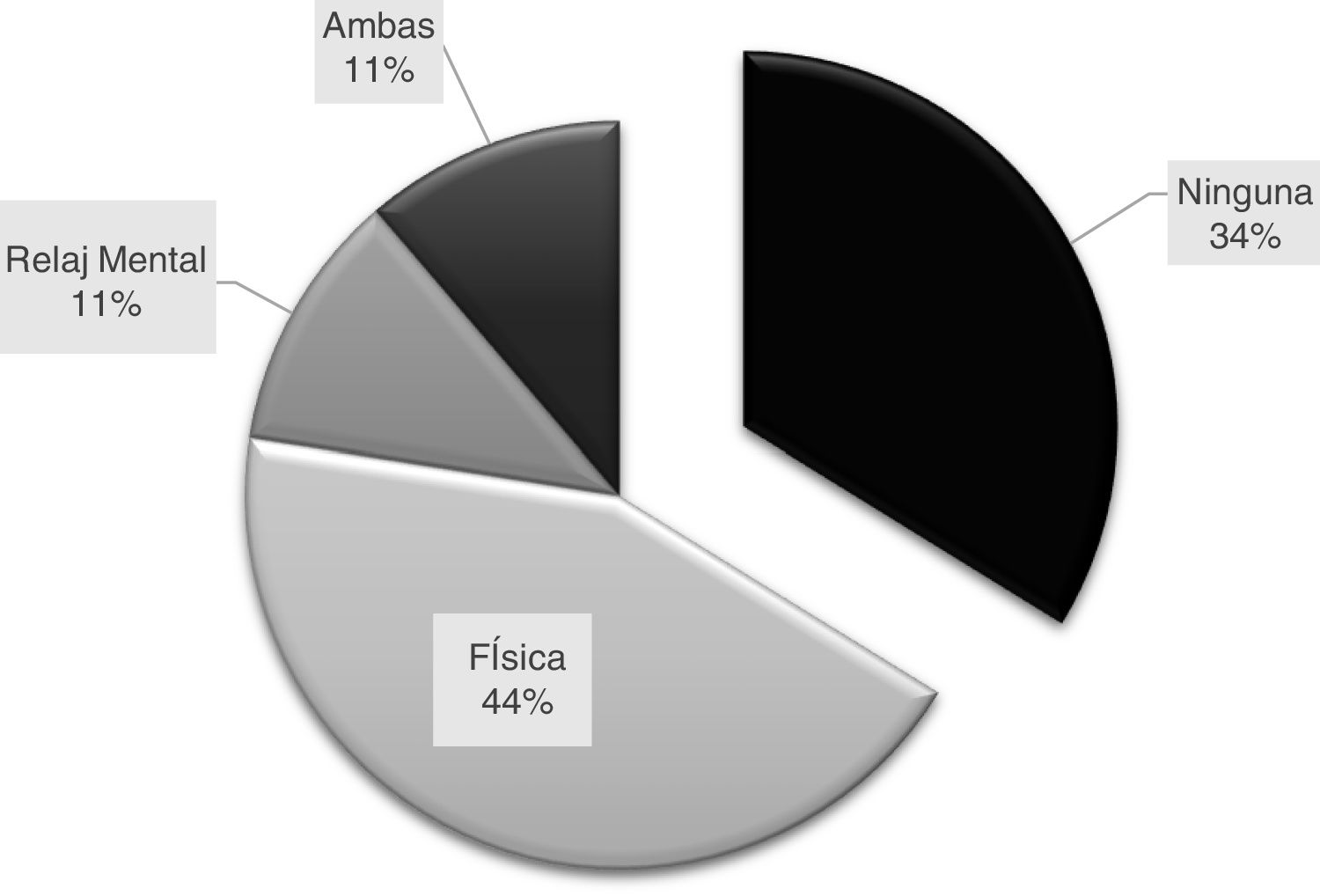
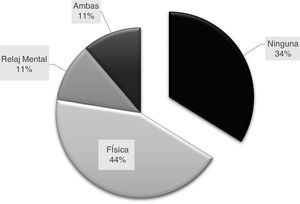
Por último, el análisis descriptivo mostró que el 33,8% (n=72) de los encuestados no realizaba AFM/R alguna, el 44% efectuaba actividad física, el 11% de relajación mental y el 11% ambas de las últimas mencionadas (fig. 5).
DiscusiónEste estudio transversal sobre burnout en médicos neurólogos y neurólogos en formación de Argentina mostró:
- 1.
Que la prevalencia de SBO C fue del 15,9% y un riesgo elevado para su presencia se detectó en el 72,3% (fig. 3).
- 2.
Como factores de riesgos para la presencia de esta condición se destaca el SF (figs. 6 y 7) y en menor grado la edad ≤ 40 años y también los años de titulación (fig. 4). Por el contrario, se encontró un efecto protector en la realización regular de AFM/R, principalmente cuando se ejecutaban ambas actividades.
- 3.
Se destaca la alta proporción de neurólogos, un tercio, que no realizan actividad física o de relajación mental (fig. 5).
De acuerdo a nuestros resultados, el SBO es un problema de salud con alta presencia en la Neurología argentina. Este hallazgo está en concordancia con los resultados de varios ensayos internacionales que revelan alta prevalencia de SBO entre los médicos en general y neurólogos en particular22-25. La neurología es una de las especialidades con más altos índices de agotamiento y baja satisfacción cuando se valora el equilibrio entre el trabajo y la vida personal22,24,25.
En nuestra muestra se observa que la presencia el SBO C ascendió al 15,9%; este valor está en consonancia con lo encontrado en diversas muestras de médicos de todo el mundo, donde la prevalencia oscila entre un 9 y un 20%2,5,8,15,21,22,24-28.
Sin embargo, la mayoría de los últimos estudios evalúan el riesgo de burnout de acuerdo con como lo hemos definido en este trabajo, tomando como parámetro el presentar un dominio alterado. Para este constructo la prevalencia es más alta en médicos que en otros profesionales sanitarios, en términos medios llega al 40-50% y varía según las especialidades, siendo más frecuentes entre los médicos que practican la medicina de urgencia, médicos terapistas y neurólogos clínicos, y lo sufren en menor proporción los dermatólogos y los oftalmólogos, entre otros29,30. En los años 2017 y 2018, los resultados de una encuesta realizada en EE. UU. mostraron una prevalencia del 48 y el 49%, respectivamente, de rSBO entre los médicos neurólogos29,30. Otro artículo publicado en Neurology26 (2017), donde fueron encuestados 4.127 neurólogos y respondieron 1.671 (tasa de respuesta 40.5%), revela la presencia de rSBO en el 60% de la muestra. Estas cifras siguen siendo menores que la encontradas en nuestro trabajo, donde el riesgo llega al 72% de los participantes. Creemos que existen múltiples factores que pueden justificar este nivel extremadamente alto de riesgo de burnout en la Neurología argentina. Indudablemente que las condiciones sociales, políticas y económicas de nuestro país en el momento de realizar este estudio pueden explicar una parte importante del mismo.
De todas formas, este problema ha tenido un crecimiento mundial importante en los últimos años, como lo demuestra la publicación Shanafelt et al.23, que muestra un crecimiento sostenido del burnout entre 2011 y el 2014, siendo su prevalencia del 45,5% vs. el 54,4%, respectivamente.
En nuestro estudio, el primero en nuestro país dirigido a neurólogos y neurólogos en formación, no hubo diferencias significativas en la prevalencia de SBO entre las distintas regiones geográficas, comprometiendo de igual manera al interior del país, la provincia de Buenos Aires y a profesionales de la Ciudad Autónoma de Buenos Aires.
Encontramos una asociación significativa de rSBO y el SF; este hallazgo ya ha sido antes referido en diversas muestras de médicos neurólogos y no neurólogos14,27,29-31. Para explicar esta asociación podrían inferirse diversos factores, algunos ya antes mencionados. Dado que el impacto en este grupo es consecuencia de un mayor AE (tabla 4 y figura 6), esto podría ser consecuencia de la situación de la mujer con mayores exigencias de tipo domésticas/familiares y probablemente también laborales. Sin embargo, en el análisis debe tenerse en cuenta que el SF mostró baja afectación en los dominios RP y despersonalización (DP) (tabla 4 y figura 7), lo que podría estar indicando el alto poder de resiliencia del género, como también un mayor reconocimiento actual en el campo laboral y social de las profesionales neurólogas de nuestro país.
Otros factores de riesgo fueron la edad y los años de profesión, siendo el grupo más joven y con menos años de ejercicio de la profesión el más predispuesto a presentar rSBO, probablemente relacionado con mayor carga laboral y emocional en todos los aspectos, sumado a que esta población se encuentra en un proceso de adaptación y aprendizaje en la práctica de la profesión y la especialidad. Este dato concuerda con lo publicado en la revista JAMA31, en un estudio de 3.588 residentes de EE. UU. que revela una alta prevalencia de burnout: el 45,2% en la muestra global pero que llega al 61,2% en los residentes de Neurología, solo superado por sus pares de Urología (63,8%).
En este punto cabe plantear por qué razones la Neurología es una especialidad con alta predisposición para desarrollar SBO. En forma hipotética, ya que no hay estudios definitivos al respecto, podríamos mencionar entre otros factores: el tipo de personalidad del médico que elige la Neurología como especialidad, también la elevada carga de discapacidad física y mental, como también la tasa de mortalidad que presentan los pacientes neurológicos. Por otra parte, la gran complejidad del ejercicio diagnóstico, que involucra siempre el examen físico clínico y neurológico, la interpretación personal y minuciosa de exámenes complementarios (p. ej., de las neuroimágenes), sin olvidar la gran demanda horaria que imponen, junto con lo anterior, la realización de documentación respaldatoria para autorización de estudios, obtención de medicamentos y prácticas de rehabilitación, certificación de discapacidad, etc. Algunos de estos elementos ya han sido descriptos o inferidos por estudios recientemente publicados24-26.
Entre las limitaciones de este trabajo debemos mencionar la ausencia de datos sobre otras importantes variables capaces de intervenir o impactar en la génesis del SBO, como, por ejemplo, el tipo de personalidad, la cantidad de horas de trabajo, los aspectos remunerativos, los familiares a cargo, el uso de sustancias psicoactivas o psicofármacos, etc. También un posible sesgo de selección haya sido, en parte, el interés propio que el SBO haya generado en el profesional al recibir la invitación a participar.
Varias publicaciones vinculan la presencia de SBO con el detrimento de la calidad médica prestacional. Se destaca la revisión publicada por Panagioti et al.28; los resultados de este metaanálisis, que incluyó 47 estudios relevantes y a más de 42.000 médicos (59% hombres; edad media, 38 años; rango, 27-53 años), indican que el agotamiento del médico se asocia significativamente a un mayor riesgo para la seguridad del enfermo, atención de peor calidad y bajos índices de satisfacción de parte de los pacientes. Este hecho se da principalmente en médicos residentes o especialistas jóvenes (de hasta 5 años de especializados), donde el rSBO se asocia a un aumento de 4 veces en el riesgo de tener conductas profesionales inapropiadas (OR=3,39; IC del 95%, 2,38-4,40).
Por todo lo antes expuesto, sería altamente aconsejable la realización de nuevos estudios sobre SBO que incluyan parámetros individuales, sociales e institucionales; también que evalúen las consecuencias que el mismo puede provocar sobre el profesional, su paciente y su ámbito laboral.
Cabe destacar que el diagnóstico definitivo de SBO siempre surge de una evaluación clínica interdisciplinaria y no simplemente del resultado de una escala como es el MBI.
Como parte de las medidas preventivas para evitar su aparición, surge la necesidad de incluir diversas estrategias, entre ellas se han propuestos aquellas que influyen directamente sobre el profesional, las que involucran al ámbito laboral, social y familiar, algunas de las cuales quedan resumidas en la tabla 632-45.
Síndrome burnout: resumen esquemático de pautas de tratamiento y prevención
| Profesional afectado |
| Actividad física |
| Terapia cognitiva/conductual |
| Yoga, relajación, mindfulness |
| Creación musical |
| Masaje terapéutico |
| Multicomponente |
| Ambiente laboral |
| Cambio de actitud y comunicación |
| Apoyo de colegas y superiores |
| Resolución participativa de problemas y toma de decisiones |
| Cambios en la organización del trabajo (horarios-turnos-confección documentos) |
| Apoyo psicológico |
| Remuneración |
| Socio-familiar |
| Mejorar comprensión social y familiar de la problemática laboral |
| Apoyo para el cuidado y manejo de hijos/hijas/familiares a cargo |
| Mejorar el reconocimiento social de las actividades profesionales |
Queremos resaltar la importancia de la incorporación del hábito de la actividad física y también de técnicas de relajación mental implementadas regularmente aun en las propias áreas de trabajo o de capacitación35 (véase actividad programada en Congreso de la Academia Americana de Neurología; https://www.aan.com/conferences/annual-meeting/live-well/).
Estas recomendaciones han demostrado utilidad para el manejo y la prevención de esta enfermedad, aunque nuevos estudios con mayor número de participantes y mejores diseños son necesarios para optimizar las recomendaciones en cuanto a forma de aplicarlas, como también para definir la efectividad y la eficiencia de las mismas32,40-46.
Finalmente, deseamos destacar que se hace necesario generar mecanismos de diagnóstico (monitorización periódica), prevención y tratamiento de esta enfermedad en los distintos lugares donde se practica la Neurología. Especial atención deberían recibir las mujeres y los profesionales menores de 40 años o en las primeras etapas de su formación médica/neurológica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.