La meningitis tuberculosa es la manifestación más grave de la enfermedad por Mycobacterium tuberculosis con una elevada tasa de mortalidad y secuelas entre los supervivientes. Las características clínicas inespecíficas y las limitadas pruebas de laboratorio generan retraso en el diagnóstico y tratamiento, reduciendo así la supervivencia del paciente.
ObjetivoDescribir y comparar la sobrevida de los pacientes con meningitis tuberculosa y la tuberculosis pulmonar.
Materiales y métodosSe realizó un estudio observacional, analítico, retrospectivo de los pacientes con diagnóstico de tuberculosis pulmonar y meníngea mayores de 14 años en el Hospital Daniel Alcides Carrión-Huancayo, de enero 2015 a diciembre 2019.
ResultadosDe 1168 pacientes con diagnóstico de tuberculosis; 4,7% tuvieron meningoencefalitis tuberculosa; la edad promedio fue 33 años, 69% fueron varones; las características del líquido cefalorraquídeo fueron pleocitosis a predominio mononuclear, asociado a proteinorraquia, hipoglucorraquia y valores de adenosina desaminasa por encima de 9 U/L. la mortalidad por MEC TB fue 47,3%; el tiempo de enfermedad prolongado antes de acudir al hospital (p=0,03) y la escala de Glasgow baja (p=0,02) se asociaron a mayor mortalidad. La probabilidad de supervivencia de los pacientes con MEC TB fue 23% a los 20 días de iniciado el tratamiento (P:0,01; HR: 4,23; IC95%: 1,44-12,36) y en pacientes con tuberculosis pulmonar la probabilidad de sobrevida fue 79% (p=0,02).
ConclusionesLa MEC TB muestra peor sobrevida, por lo que es esencial mejorar la capacidad de diagnóstico temprano y tratamiento diferenciado.
Tuberculous meningitis is the most serious manifestation of the disease by Micobacterium tuberculosis with a high rate of mortality and sequela among survivors. Nonspecific clinical features and limited laboratory tests lead to delay in diagnosis and treatment, thus reducing the survival of patients.
ObjectiveAnalyze the survival of patients with tuberculous meningitis (TBM) and compare with other pulmonary tuberculosis at Daniel Alcides Carrión Hospital in Huancayo, Perú.
Materials and methodsAn observational, analytical, retrospective study of patients with the diagnosis of tuberculosis over 14 years old was carried out at Daniel Alcides Carrión Hospital in Huancayo, from January 2015 to December 2019.
ResultsOf 1168 patients diagnosed with tuberculosis; 4.7% had tuberculous meningoencephalitis; the average age was 33 years old, 69% were men; the characteristics of the cerebrospinal fluid were mononuclear predominance of pleocytosis, associated with hyper proteinorachie, hypoglycorrhachia, and adenosine deaminase values above 9U/L. The mortality of TBM was 43%; a prolonged time of illness before going to the hospital (p=.03) and a low Glasgow coma scale score (p=.02) were associated with higher mortality. La survival probability of patients with TBM at 20 days after starting treatment was 23% (p:.01; HR: 4.23; 95% CI: 1.44–12.36) and in patients with pulmonary tuberculosis the probability of survival was 79%.
ConclusionsTBM shows poorer survival, so it is essential to improve the capacity for early diagnosis and differentiated treatment.
De las enfermedades infecciosas conocidas, la tuberculosis (TB) continúa siendo la principal causa de muerte a nivel mundial, un tercio de la población mundial está infectada con Mycobacteriun tuberculosis. En el año 2019 la tasa de incidencia de TB en Perú fue 88,6/100 000 habitantes, de ellos 0,5% fueron TB extremadamente resistente1.
De las formas de presentación de TB extrapulmonar, la meningoencefalitis tuberculosa (MEC TB) es la forma más agresiva y con secuelas neurológicas devastadoras (hidrocefalia, vasculitis, infarto cerebral); a pesar del empleo de nuevos métodos de diagnóstico y el tratamiento antituberculoso, en el mundo anualmente más de 100 000 casos nuevos de MEC TB son reportados; además la mortalidad oscila entre 20% a 40%2,3 y en aquellos coinfectados con el virus de la inmunodeficiencia humana (VIH) la mortalidad se incrementa hasta 60%2,4.
En Perú, los nuevos métodos de diagnóstico confirmatorio no están incorporados a todos los sistemas de salud, esto puede generar subdiagnósticos de MEC TB, que conforme a estudios previos puede ser de 26%5–7. El objetivo del estudio fue describir y comparar la sobrevida de los pacientes con meningitis tuberculosa y la tuberculosis pulmonar en el Hospital Daniel Alcides Carrión, Huancayo - Perú.
Material y métodosSe realizó un estudio observacional de cohorte retrospectivo en los pacientes con diagnóstico de tuberculosis que acudieron al Hospital Daniel Alcides Carrión-Huancayo en un periodo comprendido entre enero del 2015 y diciembre del 2019, el enrolamiento fue mediante muestreo consecutivo no aleatorizado.
El estudio incluyó pacientes mayores de 14 años con diagnóstico de meningitis tuberculosis y tuberculosis pulmonar. Esta información fue obtenida del programa local de control de tuberculosis (PCT) el cual lleva el registro de todos los pacientes con tuberculosis, completando los datos con las historias clínicas; se excluyeron los pacientes con sospecha de tuberculosis que no recibieron tratamiento y los casos no confirmados.
El diagnóstico de TB es dificultoso, sin embargo su confirmación debe cumplir con una serie de criterios: el criterio microbiológico (BAAR positivo), clínico (alta sospecha del médico tratante con mejoría clínica después de iniciado el tratamiento anti-TB), radiográfico (evidencia de infiltrado radiológico sugestivo de TB), laboratorial (estudio citoquímico y test adenosina desaminasa compatible) y anatomopatológico (evidencia de granuloma, necrosis caseosa, células gigantes multinucleadas), la suma de algunos de estos criterios confirman la existencia de TB.
Se realizó un análisis descriptivo de las frecuencias absolutas y relativas de los pacientes con TB, para comparar las variables categóricas se usó el test chi cuadrado, considerándose significativas los valores de p<0,05. El estudio de las variables fue clasificado en 2 niveles. El nivel 1 (características generales y sociodemográficas) incluyó las variables según género, edad, forma de egreso (alta o fallecido), tiempo de hospitalización, tipo de TB (MDR) y coinfección con VIH. En el nivel 2 se estudiaron las características clínicas y laboratoriales de los casos de MEC TB y la probabilidad de sobrevida de los casos de tuberculosis pulmonar comparando con meningoencefalitis tuberculosa.
El software Microsoft Excel fue utilizado para construir la base de datos y para el análisis estadístico se utilizó el programa estadístico Stata versión 12.0, incluyéndose los cálculos de intervalo de confianza al 95% (95% IC). La probabilidad de supervivencia fue determinada mediante el método de Kaplan-Meier, representándolo por la gráfica de sobrevida considerándose significativo los valores de log Rank Test <0,05; para el cálculo del riesgo de muerte se utilizó regresión de Cox, excluyéndose a los pacientes con datos faltantes (forma de egreso y tiempo de hospitalización desconocido).
El estudio fue aprobado por el comité de ética del Hospital Daniel A Carrión y la utilización de los registros fue previa información y consentimiento del Programa de control de tuberculosis (PCT) local con protección de la identidad de los pacientes y manteniéndose la confidencialidad de los datos.
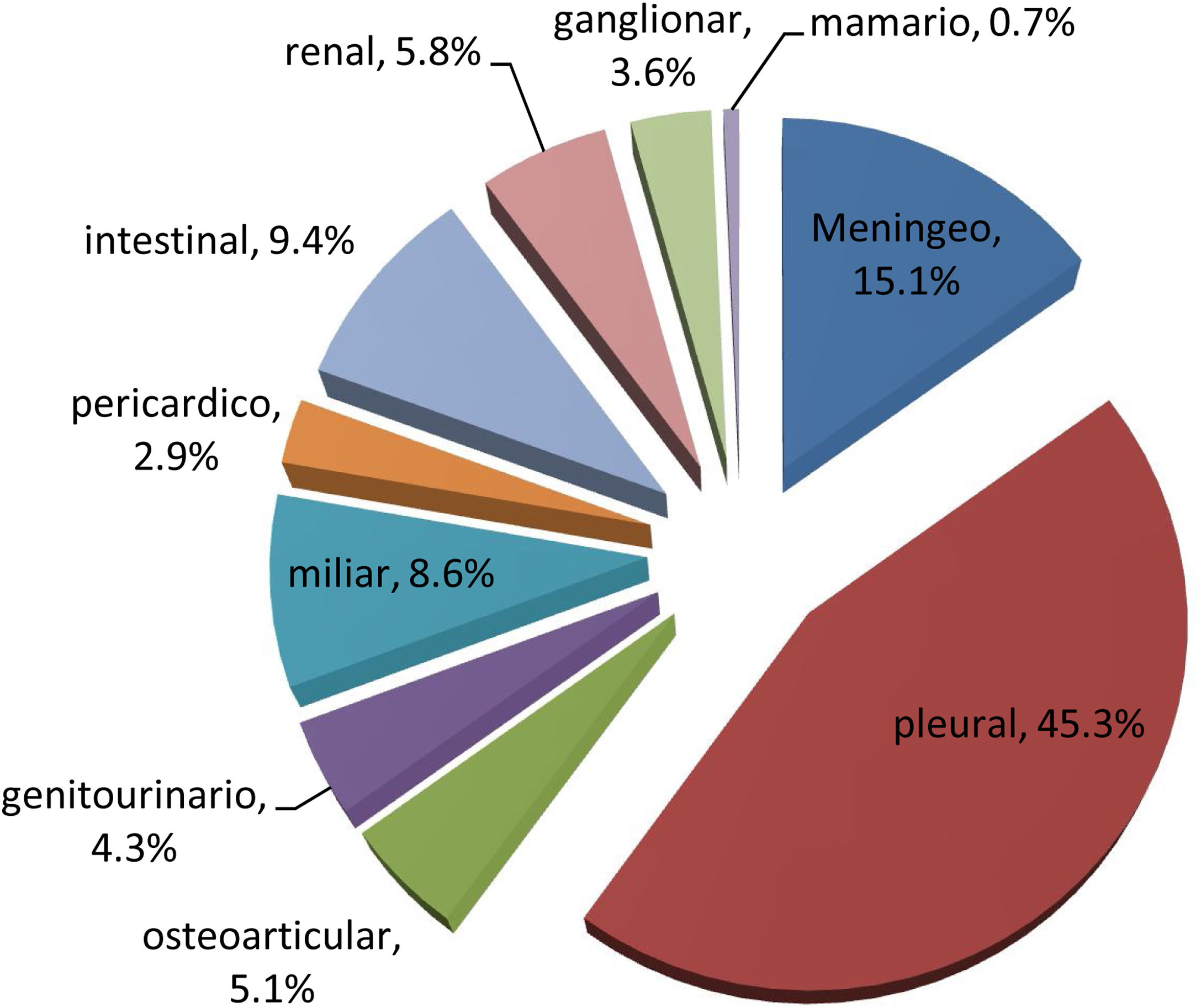
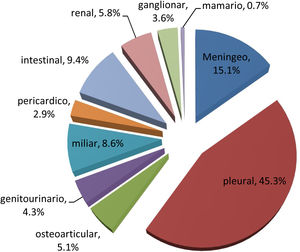
ResultadosPoblación de estudioEntre los años 2015 a 2019; 1460000 pacientes fueron atendidos en el Hospital Daniel A. Carrión-Huancayo, de ellos se identificaron 1168 (0,08%) con diagnóstico de tuberculosis, 805 (68,8%) pacientes fueron diagnosticados de TB pulmonar (95% IC: 1,9-2,3) y 251 (31,2%) pacientes con diagnóstico de TB extrapulmonar (95% IC: 1,1-1,9). Los casos de meningoencefalitis TB fueron 15,1% (fig. 1).
Las siguientes características generales de los pacientes con TB fueron realizados mediante análisis descriptivo: el sexo masculino registró 59,3%; el promedio de edad fue 39 años (rango de 15 a 88); 74,6% recibieron tratamiento antibiótico en forma ambulatoria mediante la estrategia «terapia directamente observado – DOTS»; 20,4% de los pacientes hospitalizados fallecieron; 4,9% de los pacientes diagnosticados fueron TB MDR y la proporción de casos de coinfección por VIH/sida fue 4,1%; los pacientes con diagnóstico de MEC TB (HR:4,23; IC95%:1,44-12,36) presentaron mayor riesgo de muerte (tabla 1).
Características generales de los pacientes con tuberculosis y el riesgo de muerte, Hospital Daniel Alcides Carrión-Huancayo
| Características | n=1168 (%) | HR crudo(IC95%) | HR ajustado(IC95%) |
|---|---|---|---|
| Sexo masculino | 693 (59.3) | 1,3 (1,1- 1,6) | 1,1 (0,32-3,5) |
| Edad: años, X+/-SD | 39,3+/- 16.4 | ||
| Condición de alta: | |||
| Fallecidos | 69 (5.9) | ||
| Alta | 1099 (94.1) | ||
| Lugar de tratamiento recibido: | |||
| Ambulatorio | 872 (74.6) | Referencia | Referencia |
| Hospitalizados | 296 (25.4) | 2,1 (1,5-2,9) | 2,1 (1,4-2,9) |
| Tipo de tuberculosis | |||
| Pulmonar | 805 (68,8) | Referencia | Referencia |
| Pleural | 166 (14,2) | 0,86 (0,3 - 0,9) | |
| Meningoencefalitis | 55 (4,7) | 6,1 (1,9-13,2) | 4,23 (1,44-12,36) |
| Intestinal | 34 (2,9) | 4,2 (2,7 – 5,4) | |
| Miliar | 32 (2,7) | 3,1 (1,4-11,9) | 3,03 (1,1-9,23) |
| Renal | 21 (1,8) | 1,9 (0,91-2,43) | |
| Ganglionar | 12 (1,1) | 1,5 (0,8 – 2,6) | |
| Resistencia y VIH: | |||
| MDR | 58 (4,9) | 2,6 (1,1 - 4,7) | 2,4 (1,2- 4,5) |
| VIH | 49 (4,1) | 15,4(11,3-25,3) | 11,4 (8,91–14,8) |
HR: hazart radio calculado mediante regresión de Cox; SD: desviación estandar; X: promedio.
Los pacientes con MEC TB tuvieron las siguientes características: la edad promedio fue 33 años, el sexo masculino fue 69%, la mortalidad por MEC TB fue 47,3%; el tiempo de la enfermedad prolongado antes de acudir al hospital (p=0,03) y la escala de Glasgow bajo (p=0,02) están asociados a mortalidad; las características del líquido cefalorraquídeo (LCR) fueron pleocitosis a predominio mononuclear, asociado a proteinorraquia, hipoglucorraquia y valores de adenosina desaminasa por encima de 9 u/l, mientras que la baciloscopia positiva en LCR fue más frecuente en el grupo de pacientes fallecidos (tabla 2).
Características clínicas y laboratoriales de pacientes con meningoencefalitis tuberculosa, Hospital Daniel Alcides Carrión-Huancayo
| Características | Sobrevivieron29 (52.7%) | Fallecidos26 (47.3%) | p |
|---|---|---|---|
| Sexo masculino | 19 (50%) | 19 (50%) | 0.55 |
| Edad: años, X+/-SD | 31 (11.5) | 36 (15.1) | 0.13 |
| Tiempo enfermedad: días, X+/-SD | 17.4 (12.9) | 33.8 (10.2) | 0.03 |
| Escala Glasgow: puntaje, X+/-SD | 13.4 (2.1) | 11.9 (2.7) | 0.02 |
| IMC: Kg/mts2, X+/-SD | 19.6 (5.5) | 18.9 (3.6) | 0.6 |
| Características de LCR | |||
| Leucocitos:mm3, X+/-SD | 80 (98.7) | 83 (101.2) | 0.9 |
| Porcentaje mononucleares: X+/-SD | 64.9 (24.7) | 56.6 (27.26) | 0.3 |
| Porcentaje polimorfonucleares: X+/-SD | 43.6 (26.1) | 34.6(24.2) | 0.2 |
| Glucosa: mg/dl, X+/-SD | 22 (14.9) | 23.3 (20.8) | 0.8 |
| Proteínas: mg/dl X+/-SD) | 121.2 (132.1) | 119(118.7) | 0.9 |
| BK positivo en LCR | 1(3.5%) | 3 (11.5%) | 0.07 |
| ADA: U/L, X+/-SD | 9.3 (7.5) | 10.7 (9.1) | |
| Cultivo positivo | 7 (26.9%) | 4(13.8%) | 0.3 |
| VIH | 6 (20.7%) | 8(30.7%) | 0.2 |
| Baciloscopía+en otros fluidos | 4 (13.8%) | 5(19.2%) | 0.5 |
LCR: líquido cefalorraquídeo; SD: desviación estandar; X: promedio.
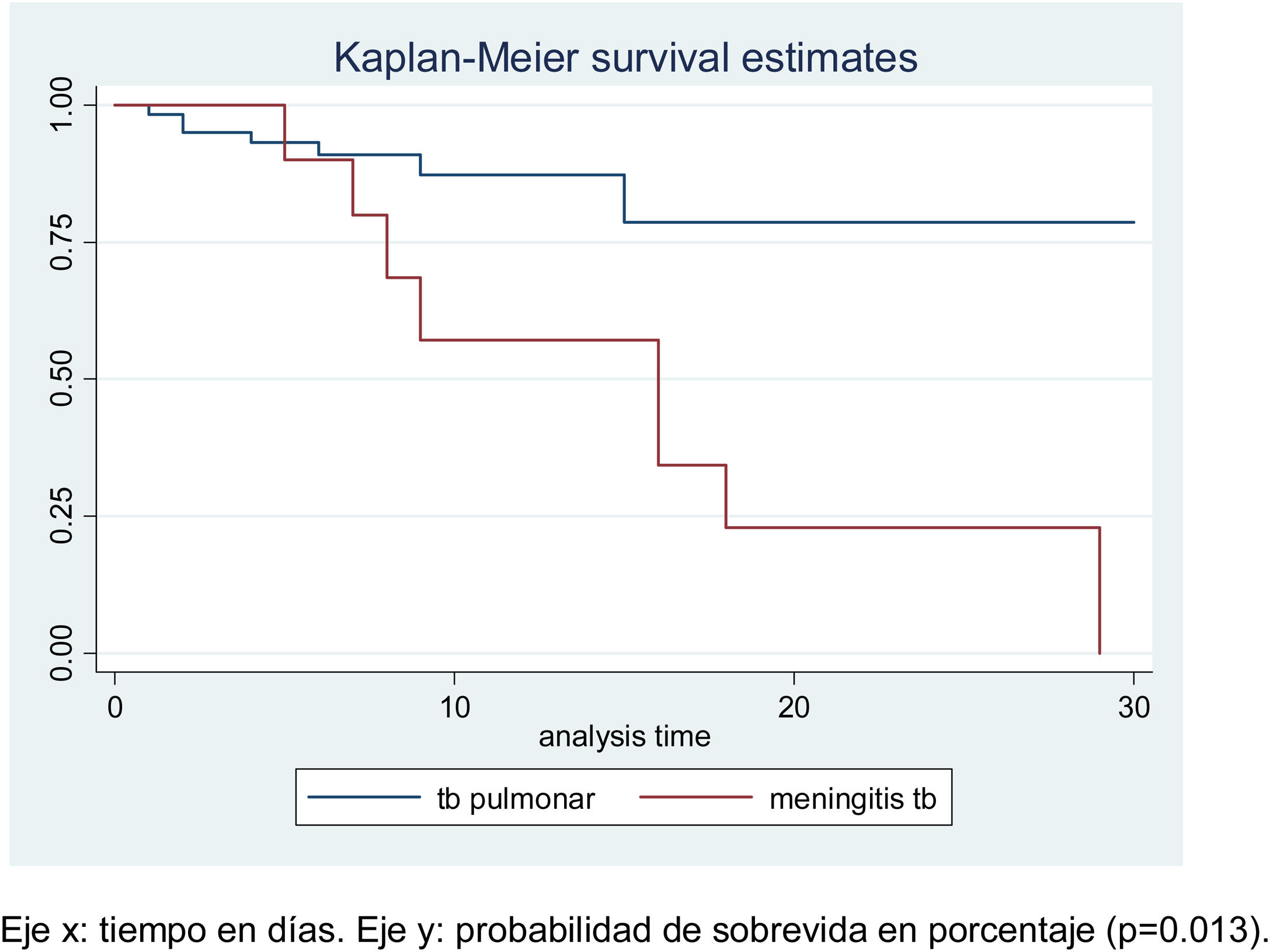
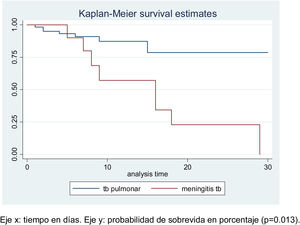
El análisis de sobrevida en los pacientes hospitalizados muestra la comparación de las curvas de la probabilidad de supervivencia de los pacientes a los 10 días de hospitalización. La sobrevida de los pacientes con MEC TB es 58% y en pacientes con tuberculosis pulmonar es 88% (p=0,02).
En tanto que a los 20 días de hospitalización la probabilidad de supervivencia fue 23% para los pacientes con MEC TB (p=0,01) y 79% para los casos de TB pulmonar (tabla 3). Así es como los pacientes con peor sobrevida son los que padecen de meningoencefalitis TB, log-rank test: p=0,01 (fig. 2).
Probabilidad de sobrevida de los pacientes con diagnóstico de meningitis tuberculosa, tuberculosis pulmonar y las otras formas de afectación extrapulmonar
| Tipo de tuberculosis | 10 días* | 20 días* | p |
|---|---|---|---|
| Meningoencefalitis | 58% | 23% | 0,01 |
| Pulmonar | 88% | 79% | 0,02 |
| Renal | 99% | 99% | 1,1 |
| Intestinal | 99% | 99% | 1,1 |
| Pleural | 99% | 91% | 0,2 |
| Pulmonar | 88% | 79% | 0,21 |
| Miliar | 54% | 44% | 0,02 |
*Número de días después del diagnóstico.
Este estudio fue desarrollado para describir y comparar la sobrevida de los pacientes con MEC TB y comparar con la forma pulmonar. En esta cohorte de 1168 (100%) pacientes con tuberculosis; 4,7%(55) desarrollaron MEC TB y de este grupo fallecieron 47%(26). Esta mortalidad es comparable a lo reportado por otros estudios8,9, del mismo modo esta cifra elevada es considerado como un peligro para la salud pública. A pesar de los avances en el diagnóstico y tratamiento de la meningitis tuberculosa, estas acciones todavía continúan siendo insuficientes para contener la severidad y mortalidad ocasionada por esta patología.
Esta enfermedad afecta predominantemente a la población joven menor de 40 años y de sexo masculino10.11. De ahí que la mortalidad a esta edad supone un grave costo para la sociedad, por afectar a la población económicamente productiva siendo en su mayoría jefes de hogares, ocasionando mayor pobreza social por la muerte o invalidez neurológica que genera.
El tiempo de enfermedad antes del inicio de tratamiento antituberculoso define el estadio de la enfermedad y la severidad del cuadro clínico; nosotros encontramos como promedio 17 días en el grupo de pacientes que sobrevivieron y 34 días en el grupo de fallecidos. En investigaciones previas se ha encontrado menor mortalidad (17%) donde el tiempo promedio de enfermedad fue de 11 días12,13, precisando así la importancia del diagnóstico oportuno y tratamiento temprano de la MEC TB para disminuir la mortalidad y las secuelas neurológicas, por consiguiente esta patología debe ser considerada como una urgencia neurológica.
A pesar de que la escala de coma de Glasgow es utilizada para el diagnóstico de traumatismo encefalocraneano, esta escala es de gran ayuda para predecir la mortalidad por MEC TB, nosotros también encontramos que a menor puntaje de Glasgow se evidenció mayor mortalidad y el valor promedio encontrado fue de 12 en el grupo de fallecidos14.
El estudio citoquímico del LCR es de vital importancia para el diagnóstico de MEC TB, nuestros resultados son comparables a muchos estudios que muestran la presencia de pleocitosis mononuclear asociado al consumo de glucosa y elevación de los valores de adenosina desaminasa por encima de 9 u/l15,16, sin embargo las características del LCR varían según el estadio de la enfermedad principalmente el comportamiento de los polimorfonucleares y nivel de la hipoglucorraquia, por lo que deberíamos considerar el estadio citoquímico y clínico de la MEC TB.
En pacientes coinfectados con VIH la mortalidad aumenta a 15 veces, así mismo existe una relación significativa entre TB meningea y la infección por VIH [OR:1,3]11. Es por ello que la Organización Mundial de la Salud recomienda que todo paciente con TB debe contar con estudio laboratorial para descartar la presencia del VIH17; en Perú la tasa de éxito de los pacientes nuevos al tratamiento anti-TB es 85% y los fallecidos son principalmente por TB meníngea10, esto puede deberse a que muchos países todavía no han incorporado el estudio de antígeno LAM y Xpert MTB/rifampicina en sus laboratorios, examen que detecta la presencia de TB en solo 2 h así como la sensibilidad a rifampicina, además este método no requiere de un ambiente especial para su realización18,19.
La MEC TB es la forma de infección extrapulmonar con peor probabilidad de sobrevida en comparación a la tuberculosis pulmonar20, por lo que es decisivo mejorar la capacidad de diagnóstico temprano y tratamiento diferenciado para elevar la supervivencia y disminuir la mortalidad requiriéndose para ello recursos más específicos21.22.
El conocimiento de la baja probabilidad de sobrevida de los pacientes con meningitis tuberculosa motiva a realizar mayor investigación para mejorar las formas de diagnóstico, manejo, prevención y control de esta patología infecciosa.
Autoría/colaboradoresRM y ADL participaron en la concepción, diseño del trabajo, análisis e interpretación de datos, redacción del manuscrito y la revisión final del manuscrito.
FinanciaciónNo se recibió financiación para la realización del presente estudio.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al personal de salud del Programa de Control de Tuberculosis del Hospital Daniel Alcides Carrión-Huancayo, por brindarnos información de los pacientes enrolados.