El desarrollo de sistemas coordinados de atención del ACV ha demostrado incrementar las tasas de tratamientos agudos en la población general. La organización de unidades de ACV (UACV) en centros primarios de ACV (CPACV) con capacidad de realizar tomografía y tratamientos IV en red dentro del ámbito público es el primer paso para adecuar el tratamiento del ACV. Describiremos la conformación de las UACV en la Ciudad Autónoma de Buenos Aires (CABA).
Materiales y métodosSe evaluaron el inicio y la conformación actual de los CPACV, su coordinación junto al SAME dentro de la CABA. Se analizaron, retrospectivamente, historias clínicas, se calcularon medias tiempo puerta-aguja (TPA), número de tratamientos mensuales, en 2015 y 2019, de pacientes que utilizaron esta red y la manera de acceder al sistema.
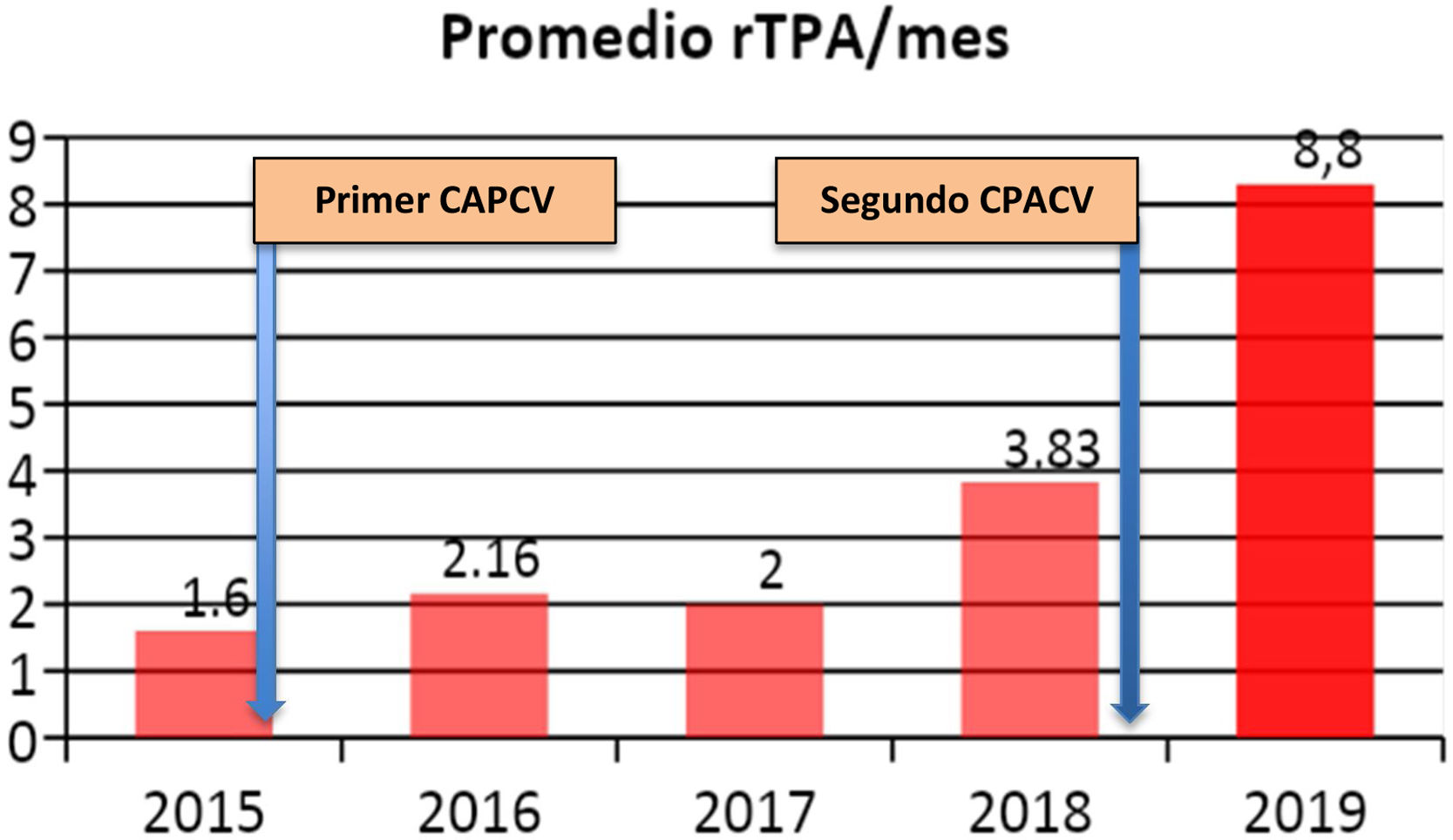
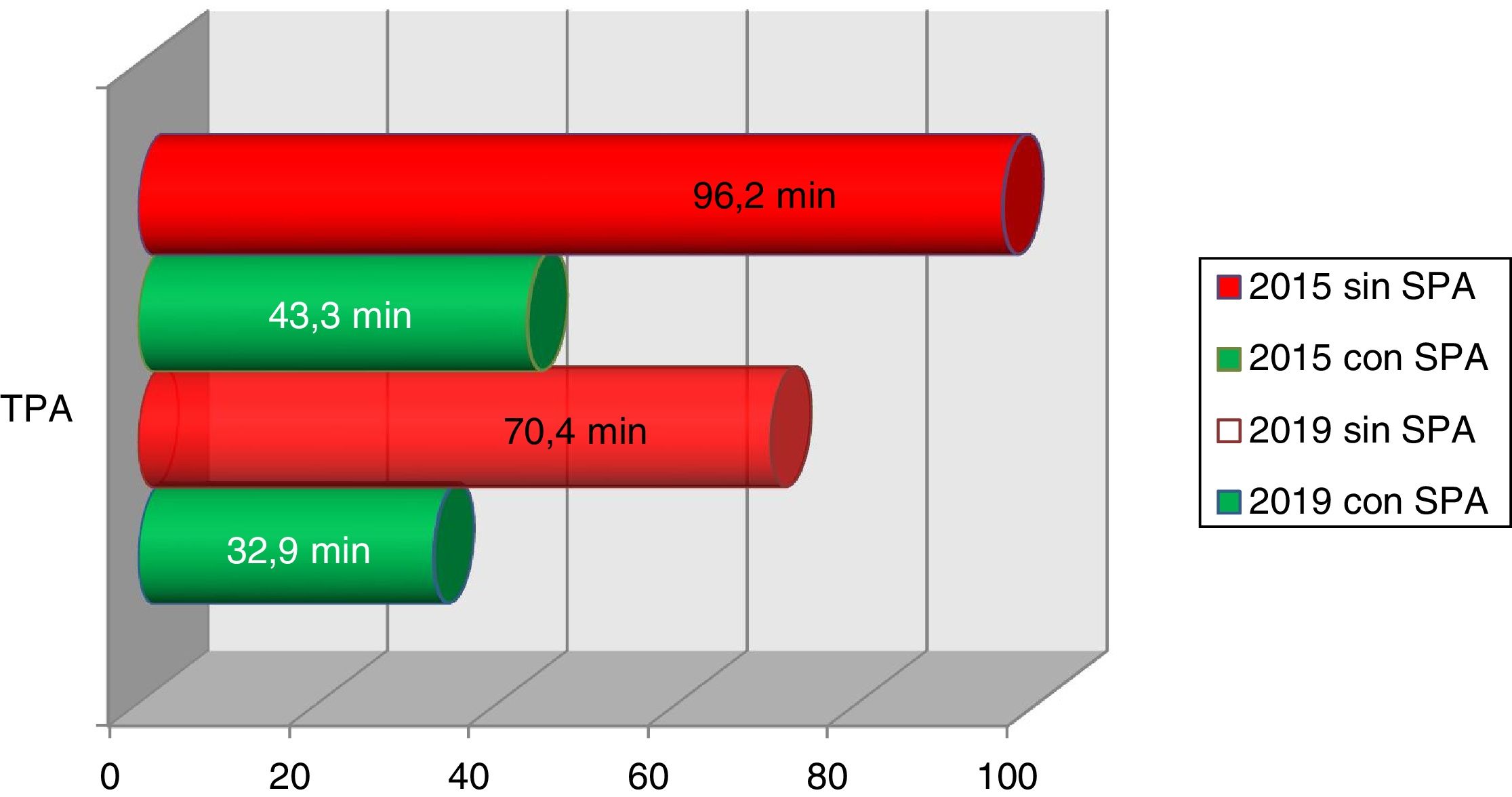
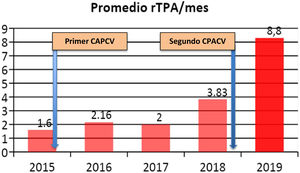
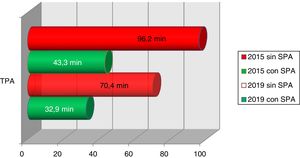
ResultadosEn 2015 comienza a funcionar la primera UACV en CABA, recibiendo pacientes de la misma área programática y derivados de otros centros. A fines del 2018, se inaugura la segunda UACV. Hospitales de la CABA pueden derivar los pacientes con ACV agudo de manera coordinada a través del SAME, sistematizando el preaviso. En 2019, el TPA promedio con prenotificación fue de 32,9 min, en 2015 fue de 43,3 min. En conjunto, ambos CPACV alcanzaron en 2019 un promedio de tratamiento IV de 8,8 pacientes/mes, mientras que en 2015 con una CPACV en funcionamiento fue de 1,6 pacientes/mes.
ConclusionesEl funcionamiento coordinado de 2 CPACV ha aumentado las posibilidades de tratamiento del ACV agudo en CABA, con significativas mejoras con relación a reducción de tiempos de tratamiento y a cantidad de pacientes que acceden a reperfusión.
The development of a coordinated network in acute stroke assistance has shown an increase of reperfusion rates in general population. The organisation of Stroke Units (SU) in Primary Stroke Centers (PSC), with the capability of acute CT scanning and IV treatment in the public area, is the first step towards the improvement of acute stroke treatment. We will describe the development of the SU in Buenos Aires City.
Materials and methodsWe performed a retrospective cohort study of patients with acute stroke admited in the Stroke Units of the Buenos Aires City stroke network from august 2015 through December 2019. We will describe the evolution and organization of the stroke network in Buenos Aires City and the statistical data of the stroke treatment centers, from the beginning of their operation to the present day.
ResultsIn 2015 the first SU in Buenos Aires City began to work, admitting patients from geografically close areas as well as those referred from other hospitals. In late 2018, the second US was opened. Any hospital in Buenos Aires could refer acute stroke patients in a coordinated way through the Medical Emergency System (SAME), using a pre notification system (PNS). In 2019, average door to needle time (DTN) with PNS was 32,9minutes whereas in 2015 it was 43,3. Together, both PSC reached an average IV treatment of 8,8 patient /month. In 2015, with only one US working it was 1,6 patient /month.
ConclusionsWorking together, both PSC have significantly increased the possibilities of treating acute stroke in CABA, with significant improvements in relation to reduced treatment times and the percentage of patients who access reperfusion.
El accidente cerebrovascular (ACV) es una urgencia dependiente del tiempo. A menor tiempo de diagnóstico y tratamiento, mejor es el pronóstico del paciente con ACV agudo, disminuyendo su mortalidad y secuelas. La organización de redes de ACV facilita la reducción en los tiempos al tratamiento, además de incrementar el número de pacientes que pueden acceder al mismo en una unidad de ACV (UACV) y, por ende, mejorar su pronóstico1-3.
La utilización de un sistema de preaviso (SPA) y el traslado directo hacia un centro con UACV son las medidas recomendadas para mejorar los tiempos, evitando demoras en consultas innecesarias y derivaciones hacia instituciones no adecuadas para el tratamiento del ACV agudo.
El desarrollo de sistemas coordinados de atención del ACV ha demostrado incrementar las tasas de tratamientos agudos en la población general. La organización de unidades de ACV en centros primarios de ACV (CPACV) con capacidad de realizar tomografía y trombólisis intravenosa (IV) en red es el primer paso para adecuar el tratamiento del ACV en el ámbito público.
La organización y la planificación de los circuitos del código ACV dependen en gran medida de las características geográficas y de los recursos disponibles en cada territorio, pero deben perseguir en todos los casos asegurar la terapia especializada a todos los pacientes con ACV agudo con la mayor precocidad posible4,5.
La Ciudad Autónoma de Buenos Aires (CABA) posee un sistema de salud pública consistente en 33 hospitales con diferentes capacidades de respuesta a las enfermedades agudas. Existe, además, un sistema de urgencias médicas independiente, con médicos propios que evalúan a los pacientes en domicilio o en la vía pública y los trasladan a los diferentes centros de atención, llamado Sistema de Atención Médica de Emergencias (SAME).
La decisión acerca del hospital al que se traslada a los pacientes influye significativamente en su evolución posterior, por lo que los hospitales a los que se deriven los pacientes con ACV agudo deben disponer de los servicios que garanticen el acceso a pruebas de imagen cerebral y a la atención especializada por un equipo multidisciplinario, con experiencia en enfermedad cerebrovascular4,5.
Un centro para la atención de ACV debe contar con los siguientes recursos para garantizar un tratamiento acorde con las recomendaciones actuales:
- –
Camas en área semicerrada con monitores multiparamétricos.
- –
Enfermería especializada.
- –
Servicio de tomografía computarizada+angiotomografía 24 h.
- –
Laboratorio de guardia 24 h.
- –
Un neurólogo entrenado en el manejo de enfermedad cerebrovascular de guardia 24/7.
- –
Disponibilidad de rTPA (trombolítico).
- –
Derivación a centro de mayor complejidad para aquellos pacientes que lo requieran (trombectomía mecánica [TM], tromboaspiración, etc.).
- –
Coordinación mediante un sistema centralizado de ambulancias para la derivación de pacientes con ACV agudo desde otros hospitales adyacentes al área programática de cada hospital, que no cuentan con tomografía o posibilidad de realizar trombólisis IV, facilitando el trabajo en red entre ambas unidades6.
Describiremos la conformación de las unidades de ACV en CABA, desde su origen como CPACV, la organización hasta la actualidad en conjunto con el SAME, el funcionamiento del SPA y la organización de la red de ACV, mostraremos con datos estadísticos de los centros de tratamiento del ACV en la actualidad, los tiempos y los porcentajes de tratamientos, la utilidad y el beneficio para los pacientes con ACV agudo.
MétodosEstudio retrospectivo de cohorte, con datos obtenidos de historias clínicas de pacientes ingresados en forma consecutiva con ACV agudo internados en las UACV que conforman la red de ACV de los hospitales generales de agudos de la CABA, en el período comprendido entre los meses de agosto del 2015 y diciembre del 2019. Los datos obtenidos fueron volcados en planillas de registro unificadas, las cuales eran completadas por médicos neurólogos integrantes de las UACV.
Se describe la organización de la red hospitalaria pública de ACV desde su origen en 2015 hasta la actualidad en la CABA (diciembre del 2019). Una red de atención coordina diferentes centros de salud con distintas capacidades de respuesta y un sistema de traslados y atención de urgencias. Este sistema lo componen el SAME (sistema de atención médica de urgencias), los 2 centros con UACV (TAC- neurólogo de guardia 24/7-trombólisis IV) y los hospitales del sistema público de la CABA, desde cuyas guardias se pueden derivar pacientes que serán evaluados como candidatos a recibir tratamiento en agudo. El protocolo utilizado por SAME para la derivación es a través de la alerta del médico de guardia en pacientes con tiempo de evolución conocido inferior a 4 h y 30 min, se procede al llamado al médico de la UACV, se lo pone en contacto con médico de guardia, quien dio la alerta para describir el caso clínico y, si el sujeto resulta candidato a recibir tratamiento trombolítico IV, se procede a su derivación al CPACV más cercano, con o sin tomografía cerebral, según complejidad de hospital derivante, intentando no demorar el traslado. En los CPACV se reciben solo derivaciones de pacientes candidatos a trombólisis sistémica de otros hospitales, pacientes que ingresan directamente vía SAME o también que llegan por sus propios medios según la región programática de cada CPACV, sean agudos o crónicos, isquémicos o hemorrágicos.
De los pacientes que utilizaron la red, se analizó el número de pacientes ingresados de ellos, los pacientes que ingresaron dentro de las 4 h y 30 min de evolución, pacientes trombolizados, NIHSS al ingreso. Se calculó el promedio de pacientes trombolizados por mes, el tiempo puerta-aguja con sistema preaviso y sin preaviso, entre 2015 y 2019.
Se describen el número de pacientes derivados y tratados con TM endovascular por fuera de la red. Los criterios de selección de los mismos fueron protocolizados; todos presentaron oclusión de un gran vaso por angiotomografía, un puntaje de NIH mayor o igual a 6, habían recibido previamente trombólisis intravenosa (TEV) en ventana terapéutica, con un puntaje en escala de ASPECTS mayor o igual a 6 y un puntaje en escala de Rankin modificado previo menor a 1 y ventana de hasta 24 h, y que no presentaran criterios de exclusión.
Se registró el motivo por la cual algunos pacientes admitidos dentro de dicha ventana no recibieron TEV.
Con respecto al análisis estadístico, se utilizaron los siguientes descriptores: frecuencia, porcentaje, media y desviación estándar. Las operaciones fueron realizadas con software SPSS versión 19.0.0 (IBM®, SPSS Inc.®). IBM(R) SPSS (R) Statistics, Version 19. SPSS Inc, an IBM Company.
ResultadosEn el mes de agosto del 2015 comenzó a funcionar la primera UACV en CABA en el Hospital Ramos Mejía. Inicialmente, recibiendo a pacientes del área programática propia del hospital y en algunas ocasiones a pacientes derivados de otros centros de salud de CABA. Durante el primer año, ingresaron a la UACV 83 pacientes (agosto del 2015-julio del 2016), de ellos 46 en ventana para rtPA (55%) y recibieron rtPA IV 23 (26% del total).
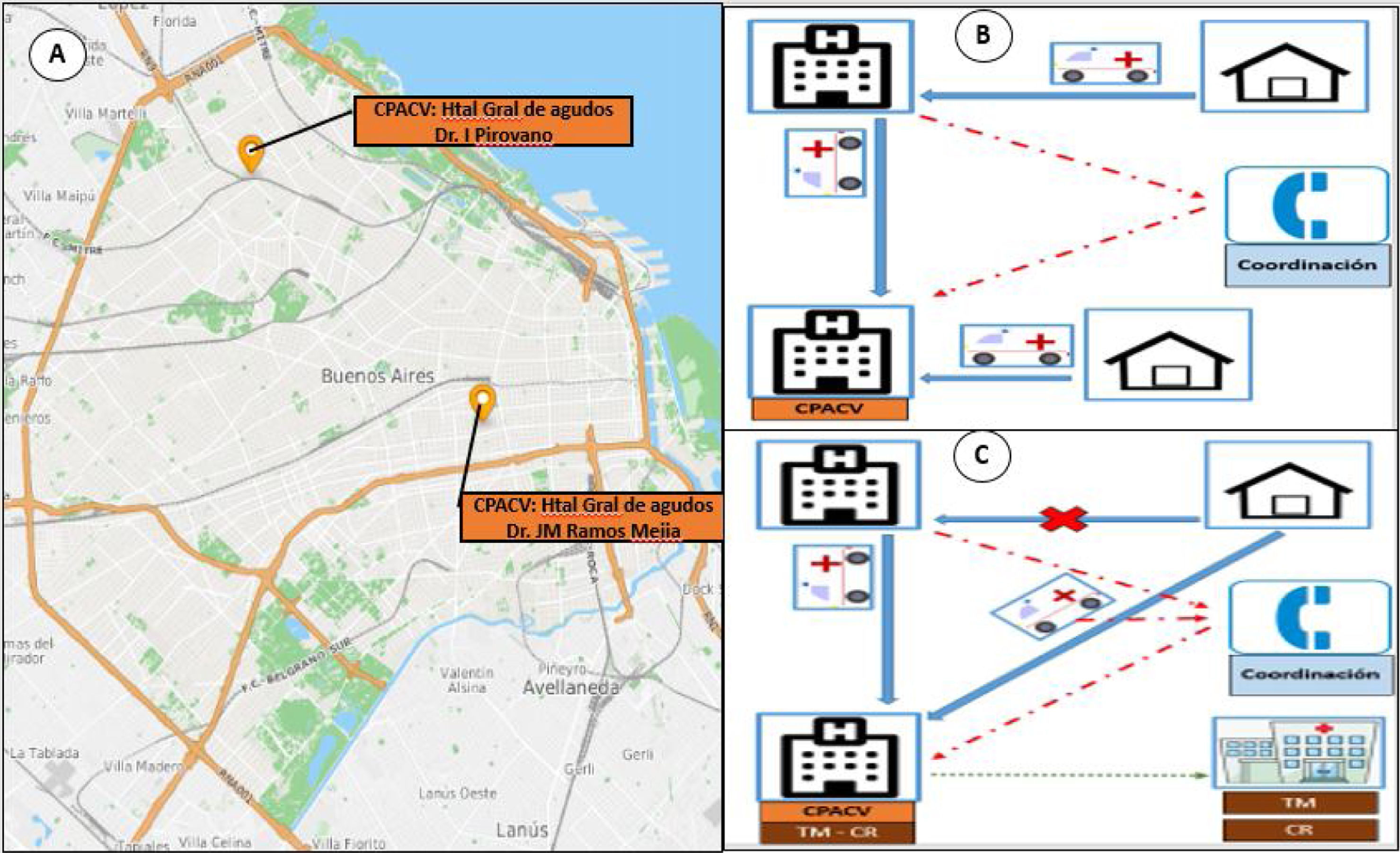
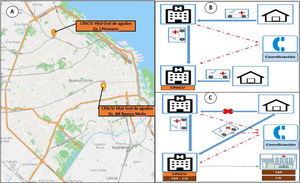
En el mes de noviembre del 2018, se inauguró la segunda UACV en la CABA en el Hospital Pirovano. Desde entonces, ambos servicios trabajan en forma conjunta, ya que cuentan con similares capacidades de respuesta (TAC-neurólogo de guardia 24/7-rtPA) y de esta manera todos los hospitales públicos de la CABA pueden derivar a los pacientes ingresados a su hospital con ACV agudo con posibilidades de tratamiento de reperfusión IV de manera coordinada a través del SAME, sistematizando el preaviso al centro de ACV que sea más conveniente según localización y los tiempos de acceso. Los centros de ACV se localizan geográficamente distantes, abarcando cada uno de ellos una parte, norte o sur, de la ciudad, y recibiendo derivación de otros hospitales según cercanía y disponibilidad de recursos (fig. 1A).
A) Mapa de la Ciudad Autónoma de Buenos Aires con ubicación de los centros primarios de atención de ACV (CPACV). B) Esquema actual de organización de la red de ACV en la ciudad. Línea celeste/continua: el paciente puede acceder directamente al CPACV desde su domicilio, a través de SAME, o arribar inicialmente a otro hospital (no UACV) y desde ahí, prenotificando el traslado (línea roja/puntos-línea), llegar indirectamente a la UACV. C) Esquema propuesto: línea celeste/continua: el paciente accede según cercanía al CPACV directamente sin pasar por otro hospital intermediario, prenotificando el traslado (línea roja/puntos-línea) o desde otro hospital mediante prenotificado. Derivación posterior al tratamiento trombolítico EV desde CPACV a otro centro, de no contar con capacidad de realizar trombectomía mecánica (TM) o centro de rehabilitación (CR) postratamiento (línea verde/punteada).
Existen varias opciones de derivación coordinada de un paciente con ACV en la CABA: el paciente puede ser trasladado desde su domicilio a un centro con UACV, o bien a un centro sin UACV y desde este, llevado en segunda instancia a un centro con UACV. En el momento, no hay centros con capacidad de tratamiento endovascular a nivel público en la ciudad, pero en algunos casos se realiza la derivación a un centro privado para la realización de TM. No debemos olvidar que muchos pacientes pueden arribar por sus medios directamente al hospital (desconociendo si el hospital tiene o no capacidad de diagnóstico y tratamiento del ACV agudo) y recién desde ese momento entra en el sistema de coordinación (fig. 1B).
Cuando los pacientes llegaron a la red de ACV mediante SAME y con SPA, se observó una reducción en los tiempos puerta-aguja del 24% (43,3 min vs. 32,9 min) entre el promedio del año de inicio de funcionamiento y el último año reportado en 2019. Cuando los pacientes fueron ingresados a la red sin SPA, la reducción del TPA fue de 27% (96,2 vs. 70,4 min), en los mismos años analizados. De los pacientes que utilizaron la red, el 25,5% de los pacientes que ingresaron a UACV llegaron a través de la coordinación de SAME, cumpliendo criterios para tratamiento IV. Un 30% de los pacientes llegaron traídos por el SAME desde su domicilio, sin mediar otro centro de salud. Finalmente, el 44,5% de los pacientes ingresados a la UACV arribó directamente del domicilio o la vía pública por sus propios medios.
Globalmente, desde los comienzos de la función, se realizó tratamiento trombolítico al 54% de los pacientes que arribaron en ventana terapéutica. Los motivos de la no realización de trombólisis IV a este alto número de pacientes fueron estudiados. A saber: un 41% de los que no recibió tratamiento fue debido a la presencia de síntomas menores, por ende, con bajo puntaje en la escala de NIH. Un 31% tuvo síntomas reversibles, es decir, se encontraba asintomático al momento de decidir el tratamiento. La presencia de hemorragia en la imagen cerebral descartó la trombólisis en el 10% de los casos, mientras que la dificultad en el control adecuado de la hipertensión arterial fue la responsable en el 7%. Considerando los pacientes tratados más allá de las 3 h, según los criterios de ECASS 3, la suma de factores de riesgo para el sangrado ocupó el 6% (incluyendo un elevado puntaje en escala de NIH), quedando un 5% para otras causas menos representadas7.
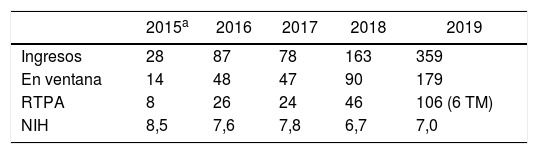
En la tabla 1 se describe número de pacientes ingresados, de pacientes en ventana terapéutica y de pacientes tratados, y el promedio anual de NIHSS al ingreso. En conjunto, ambos CPACV hacen tratamiento de reperfusión IV a un promedio alcanzado en 2019 de casi 9 pacientes por mes (fig. 2). Los tiempos a la reperfusión han continuado disminuyendo (fig. 3). A partir del 2019, se organizó la derivación de pacientes para TM a un centro privado, por fuera de la red. Dentro de estas pautas se derivó a 18 pacientes a TM de los cuales pudieron ser tratados 14 en el año 2019.
Ingresos en las UACV por año. Valores absolutos de pacientes ingresados en ventana terapéutica y que recibieron tratamiento trombolítico. Promedio de puntajes de la escala de NIH
| 2015a | 2016 | 2017 | 2018 | 2019 | |
|---|---|---|---|---|---|
| Ingresos | 28 | 87 | 78 | 163 | 359 |
| En ventana | 14 | 48 | 47 | 90 | 179 |
| RTPA | 8 | 26 | 24 | 46 | 106 (6 TM) |
| NIH | 8,5 | 7,6 | 7,8 | 6,7 | 7,0 |
Desde el 2015, cuando se abre el primer CPACV, se inicia un camino hacia la conformación de una red de atención coordinada dentro del sistema público en la CABA, buscando un manejo más integral del mismo, con el objetivo de mejorar los tiempos de tratamiento, aumentar la cantidad de pacientes tratados y así mejorar el pronóstico del paciente luego del evento neurovascular agudo. En esta red tiene un papel importante la participación del SAME, el cual tiene la capacidad de coordinar los hospitales de la ciudad y el sistema de ambulancias, sumado a la experiencia que ya presenta en el manejo de otras enfermedades, como son los eventos coronarios cardiacos agudos. Con la incorporación del segundo CPACV a la red, se sigue construyendo este objetivo; un punto que debe observarse es la duplicación del número de pacientes trombolizados al sumarse la segunda UACV a fines de 2018 y reflejado en el año 2019. Datos similares se observaron en el estudio piloto en la ciudad de Porto Alegre, Brasil8.
En el mundo se discuten 2 sistemas: un modelo centralizado, en el que el traslado de los pacientes se hace directamente a un centro de alta complejidad para el tratamiento del ACV, evitando el paso intermedio del paciente por centros periféricos o de baja complejidad, con el fin de evitar demoras. El otro sistema es un modelo descentralizado, conformado por varios centros con capacidad para diagnosticar y realizar tratamiento trombolítico IV con UACV/CPACV y entonces, en los casos indicados, gestionar el posterior traslado a un centro de mayor complejidad para completar su tratamiento de revascularización o la realización de estudios que implican mayor tecnología y recursos9,10.
Existe una notable asimetría entre los diferentes hospitales de CABA en cuanto a equipamiento, recursos humanos y nivel de complejidad. Es por eso, y en el contexto de la situación geográfica de la ciudad, que creemos que un sistema apropiado sería el modelo descentralizado, facilitando el acceso inmediato a CPACV y posibilitando un diagnóstico temprano y el tratamiento IV a la mayor parte de los pacientes. Acorde con las recomendaciones actuales, idealmente se debería desarrollar la asistencia por tele-ACV, pudiendo además plantearse la interacción y participación recíproca entre centros públicos y privados6,11. De esta manera, se reducirían los tiempos al tratamiento, con la significativa mejoría en la evolución, e incrementaría la población de pacientes que recibirían tratamiento, por lo que el pronóstico del ACV en CABA se vería notablemente favorecido. Como parte de la red de ACV, nuevos centros se encuentran desarrollando las condiciones para dar respuesta en estos casos y participar de forma coordinada con los demás centros de ACV dentro del ámbito público de la ciudad. Sobre este punto de especial interés es en donde debemos avanzar en el próximo paso.
En algunos casos, pacientes postrombólisis, cumpliendo criterios específicos, pudieron ser derivados a otros centros del ámbito privado, por fuera de la red de ACV, para realizar TM en un segundo tiempo. Los criterios utilizados para decidir la derivación son los hallazgos en la clínica y las imágenes habituales, pero el factor limitante que este trabajo debe mencionar es que muchas veces esta depende de la disponibilidad de cobertura social o sistema de salud que le permita ser aceptado en el sistema privado, o que el hospital acceda a cubrir los costos del tratamiento, lo cual no siempre es posible. Es por eso que insistimos en la necesidad urgente de desarrollar dentro de nuestro sistema la posibilidad de realizar terapia endovascular acorde con los tiempos y las recomendaciones actuales. Otro punto que se debe considerar es la incorporación al sistema de red de la ciudad de centros con capacidad de rehabilitación para el tratamiento del ACV desde etapas subagudas y crónicas, con posibilidades de internación y contención en forma ambulatoria (fig. 1C).
También hay que plantear, en el desarrollo de la red su integración con el sistema privado, no solo atendiendo y derivando a pacientes desde el sistema público al privado, sino también a la inversa, la atención y derivación del sistema privado al público. Aumentando notablemente la cantidad de CPACV y los centros con capacidad de TM en la red, acortando los tiempos de traslado del paciente y, por lo tanto, de tratamiento. Una ley nacional de ACV que contemple esta necesidad es perentoria. Se han presentado proyectos en la ciudad y en otras provincias.
Es objetiva la reducción en los tiempos de tratamiento, cuando se compara a los pacientes que arriban al centro previo aviso a través del sistema de ambulancias con los que llegan por sus propios medios y sin prenotificación. Con el transcurso de los años, el conocimiento y el aprendizaje dentro y fuera del propio hospital han hecho que más pacientes sean considerados candidatos para una derivación urgente al CPACV. Ese «aprendizaje» se evidencia en las curvas y en el aumento del número de pacientes que recibieron tratamiento de reperfusión, probablemente por la reducción en los tiempos puerta-aguja y tiempos de traslado al contar con 2centros con ubicación geográficamente diferente, sumado que al contar con más de un centro permite en caso de quedar no operativa una unidad, absorba la otra unidad la derivación de pacientes.
El triage debe realizarse en el domicilio y el preaviso efectuarse mientras el paciente está en camino en la ambulancia12,13. Como recomiendan las guías internacionales, los pacientes deben ser llevados directamente a un centro con capacidad de tratamiento, evitando demoras en hospitales sin posibilidades de manejo agudo del ACV (fig. 1B y C).
La demora en el arribo de los pacientes muchas veces se debe a que los mismos son trasladados inicialmente a un centro no adecuado para el diagnóstico y el tratamiento del ACV agudo. Esto prolonga significativamente los tiempos. Todos los hospitales y centros de salud de la ciudad deben conocer el mecanismo de derivación del ACV agudo. La realización de la derivación simplemente por cercanía, sin tener en cuenta la disponibilidad de recursos para el manejo del ACV, demora y dificulta la llegada a tiempo para el tratamiento de reperfusión. Experiencias en países de la región han demostrado que la formación de redes de tratamiento agudo del ACV incrementó significativamente la tasa de trombólisis y contribuyó fundamentalmente a reducir los tiempos en el prehospitalario y en el hospital. En definitiva, mejorando el pronóstico y la evolución de los pacientes con ACV7.
Si bien el porcentaje de pacientes que arriban en ventana terapéutica y llegan a recibir tratamiento trombolítico parece bajo (apenas supera la mitad de los casos), habiendo estudiado las causas, vemos que las mismas se correlacionan con algunos otros registros internacionales y, al contrario de lo que se menciona en otras publicaciones, la falta de consentimiento de la familia o el paciente no fue un motivo manifiesto14. Creemos que se podría mejorar, si bien el real factor de impacto de la UACV es el beneficio en números netos de tratamientos y no en solo en la proporción de estos con respecto del total. Existe además un sesgo en la derivación, que se puede observar cuando vemos que no hay un número excesivo de pacientes excluidos por alto puntaje de NIH y sí seleccionados por síntomas mínimos. En el triage inicial, si el paciente presenta deterioro del sensorio, por ejemplo, no se deriva a UACV, sino que se traslada a una UTI, donde puede llegar a recibir ventilación mecánica. Del mismo modo, si al paciente se le realiza una tomografía en otro hospital, el diagnóstico de hemorragia lo excluye del protocolo, quedando en su hospital de origen. Es por eso también que no llama la atención el bajo porcentaje de hemorragias intracraneales que se evalúan en las UACV.
Se desconoce la cantidad total de ACV que ingresan al sistema público con posibilidad de trombólisis IV, por lo cual no sabemos el porcentaje de pacientes que ingresaron por fuera de la red y si recibieron o no tratamiento trombolítico teniendo indicación, probablemente representa en la actualidad un alto porcentaje. Este es un punto importante de saber en el futuro para direccionar y mejorar la educación médica y el acceso a la red de ACV, ya que actualmente cualquier médico de un hospital público de CABA o en ambulancia puede acceder y derivar a un paciente para su tratamiento a través de coordinación de SAME.
Se necesita aunar esfuerzos y sumar estrategias, especialmente en la fase prehospitalaria, priorizando una mayor difusión de la enfermedad y el conocimiento de los recursos disponibles en la población y en la comunidad médica que maneja la urgencia, y ampliando la participación de otros centros en el protocolo de ACV agudo. La existencia de este sistema coordinado en red debería seguir creciendo, pudiendo dar mayor cobertura a la ciudad y sumando nuevos centros de ACV a la red, potenciando de este modo los recursos disponibles.
ConclusiónEl funcionamiento coordinado de 2 CPACV ha demostrado mejorar notablemente las posibilidades de tratamiento del ACV agudo en CABA, con importantes mejoras con relación a la reducción de tiempos de acceso al tratamiento, incrementando el número de pacientes que acceden a la reperfusión y, en casos indicados, la derivación a centros de mayor complejidad para la realización de procedimientos de reperfusión endovasculares. Se podría aumentar aún más el número de pacientes tratados coordinando la derivación directa del paciente al CPACV sin demoras en el paso previo por otro centro de salud más cercano, pero sin la complejidad suficiente. Todos los hospitales de CABA deben incorporarse al sistema y utilizar la red de ACV. Se está trabajando en nuevos centros con capacidad de tratamiento de reperfusión mecánica para pacientes postrombólisis IV dentro del ámbito de la ciudad.
Conflicto de interesesTodos los autores declaran no presentar conflictos de intereses.
Agradecemos a los médicos que se desempeñan como neurólogos de guardia en las Unidades de ACV: Dr. Matías Alet, Dr. Ricardo Alonso, Dr. Víctor Arboleda, Dr. Mariano Buezas, Dra. Ma. Laura Caballero, Dr. Sebastián Camerlingo, Dr. Carlos S. Claverie, Dra. Julieta Casen, Dra. Andrea Gómez, Dra. Victoria González, Dra. M. Virginia González Quaranta y Dr. López Matías. También agradecemos al personal de Enfermería.