Se describen diferentes formas de la orejuela izquierda (OI). En los últimos 5 años diversos autores estudiaron la asociación de determinadas morfologías de la OI con el riesgo de embolia. Nuestro objetivo fue evaluar la morfología de la OI en pacientes con fibrilación auricular (FA) con y sin historia de eventos vasculares cerebrales. Se realizó un estudio retrospectivo de casos y controles. Se incluyeron pacientes con tomografía de tórax de múltiples cortes con contraste para reconstruir la OI. Definimos como casos los pacientes con antecedente de FA que hubieran presentado un accidente cerebrovascular isquémico o un accidente isquémico transitorio, y controles, aquellos con FA que no tuvieran antecedentes vasculares cerebrales. Evaluamos 261 pacientes con FA, con una edad promedio de 82±9 años; el 46% fueron mujeres. Los casos y controles no presentaron diferencias estadísticamente significativas en edad, sexo y factores de riesgo. La FA persistente fue más prevalente en los casos. Las morfologías complejas (manga de viento y multilobulada) fueron más prevalentes en los casos ajustando por las variables clínicas del CHA2DS2-VASC; la morfología en manga de viento con un OR de 1.44 (95% IC 0.63-3.30) y la multilobulada (cactus y coliflor) con OR 1.70 (95% IC 0.75-3.85), respectivamente. En nuestro estudio, los pacientes con FA y accidente cerebrovascular isquémico o accidente isquémico transitorio presentaron una mayor prevalencia de morfologías complejas de la OI. Este hallazgo es similar a lo reportado por Di Biase y posteriormente por Lupercio en un metaanálisis de 2.596 pacientes, en donde las morfologías complejas fueron más frecuentes en los pacientes con eventos cerebrovasculares. La morfología de la OI podría constituir un parámetro de riesgo adicional en esta población.
Different forms of the left atrial appendage (LAA) are described. In the last 5 years, several authors have studied the association between certain LAA morphologies and the risk of embolism. Our aim was to evaluate the morphology of LAA in patients with atrial fibrillation (AF), with and without history of cerebral vascular events. A retrospective case-control study was conducted. We included patients with contrast-enhanced multi-slice computed tomography images to reconstruct LAA. We defined patients as the participants with history of AF who had undergone ischemic stroke or transient ischemic attack, and controls were defined as those with AF and without history of ischemic stroke or transient ischemic attack. A total of 261 patients with AF were evaluated; their mean age was 82±9 years, and 46% were women. The cases and controls did not show statistically differences significant in age, sex and risk factors. Persistent AF was more prevalent among the cases (12.70 vs. 2.53, P=.003). Complex morphologies (Windsock and multi-lobulated) were more prevalent among the cases, adjusted by the clinical variables of CHA2DS2-VASC; the morphology in Windsock with an OR 1.44 (95% CI 0.63-3.30) and multi-lobulated (cactus and cauliflower) OR 1.70 (95% CI 0.75-3.85), respectively. In our study, patients with AF and ischemic stroke or transient ischemic attack presented a higher prevalence of complex morphologies of LAA. This finding is similar to that reported by Di Biase and later by Lupercio in a meta-analysis of 2,596 patients, among whom complex morphologies were more frequent in patients with cerebrovascular events. The morphology of LAA could be an additional risk parameter in this population.
La orejuela izquierda (OI) es una estructura anatómica compleja distinta del resto de la aurícula izquierda (AI), con características embriológicas, anatómicas y fisiopatológicas diferentes. La OI es una extensión muscular de la AI que nace cerca de las venas pulmonares superiores izquierdas1. Estudios anatómicos describen diferentes formas de la OI, pudiendo ser alargada, estrecha, tubular o en forma de gancho. El ostium de la OI generalmente es elíptico, con un diámetro de 10 a 40mm y una profundidad de 16 a 51mm 2. El diámetro del ostium muestra cambios durante las diferentes fases del ciclo cardíaco en ritmo sinusal y esto no ocurre en caso de una fibrilación auricular (FA)3. Veinot et al. examinaron 500 piezas anatómicas y en más de dos tercios la OI está compuesta por 2 o más lóbulos en diferentes planos. Estos lóbulos se orientan hacia la ranura auriculoventricular y la superficie basal del ventrículo izquierdo4. Este remanente embrionario en circunstancias de sobrecarga de volumen funciona como un reservorio, favoreciendo la ectasia circulatoria y, por ende, la formación de trombos en su interior5,6.
Aproximadamente un tercio de las embolias se originan a nivel cardíaco. La FA es una arritmia que aumenta su prevalencia con la edad, y la presencia de antecedentes vasculares como insuficiencia cardíaca, hipertensión arterial, enfermedad vascular periférica y accidente cerebrovascular isquémico (ACVI) incrementa el riesgo de embolias asociadas a esta afección7,8. En pacientes con FA no valvular, el 90% de los eventos son atribuidos a trombos que se originan en la OI9. Esto motivó el uso de distintos dispositivos por vía endovascular o quirúrgica para ocluir la OI con el objetivo de reducir el riesgo de embolia en estos pacientes10. En el año 2010 Wang et al. clasifican la morfología de la OI en 4 tipos utilizando la tomografía computarizada de múltiples cortes (TCMC) y la resonancia magnética (RM) cardíaca11. Se describen las siguientes formas: a) ala de pollo; b) manga de viento; c) coliflor, y d) cactus. Posteriormente el mismo grupo realiza el primer estudio que intenta correlacionar la morfología de la OI y el riesgo de embolia en pacientes con FA no valvular. En este estudio concluyen que los pacientes con morfología en ala de pollo tienen menor riesgo de embolia en comparación con otras morfologías12. En el año 2012 Di Biase et al. evaluaron si la morfología de la OI se correlacionaba con el riesgo de ACVI en pacientes con FA refractaria al tratamiento con fármacos en plan de ablación. El CHADS2 era≥2 en el 14% de los casos. La distribución de las diferentes morfologías de la OI fue: ala de pollo (48%), cactus (30%), manga de viento (19%) y coliflor (3%). De los 932 pacientes incluidos en el estudio, 78 (8%) presentaron historia de ACVI o accidente isquémico transitorio (AIT). Luego de un análisis multivariado controlado por edad, sexo, tipo de FA y escala de CHADS2, la morfología de ala de pollo se asoció a un menor número de eventos vasculares cerebrales13. En el año 2016 Lupercio et al. realizaron un metaanálisis con 2.596 pacientes con FA de riesgo intermedio o bajo (84% con CHADS2<2) y evaluaron si la morfología de la OI era de utilidad para estratificar el riesgo de embolia cerebral. Los pacientes con OI en forma de ala de pollo tenían menor riesgo de embolia en comparación con las otras morfologías, por lo que postulan que este parámetro podría ser de utilidad para cuantificar el riesgo8. En pacientes con FA la presencia de infartos cerebrales silentes se asoció a un mayor tamaño de la OI y a la presencia de morfologías complejas, como manga de viento o coliflor14. La morfología de la OI también fue evaluada en un estudio de casos y controles que comparó pacientes con ACVI y AIT clasificados como criptogénicos con controles sin historia de eventos vasculares, pareados por edad, sexo y factores de riesgo. El grupo de pacientes con historia de eventos vasculares cerebrales presentaba OI de mayor tamaño y morfología de un solo lóbulo15. En la actualidad, el término de ACVI o AIT criptogénico se ha remplazado en gran parte por el concepto ESUS (de embolic stroke of undetermined source) o accidente cerebrovascular embólico de fuente no determinada. Esto hace referencia a la posibilidad de una fuente cardioembólica no detectada en pacientes con estudios vasculares completos para determinar el mecanismo fisiopatológico del evento vascular. En esta población, estudios que evaluaron la presencia de FA paroxística mediante registro prolongado mostraron que hasta el 40% de los pacientes presentaron una FA paroxística en los 2 primeros años posteriores al evento vascular cerebral16,17.
El objetivo de nuestro estudio fue evaluar mediante TCMC la morfología de la OI en pacientes con y sin historia de ACVI o AIT con diagnóstico de FA.
Materiales y métodosSe realizó un estudio retrospectivo con diseño de casos y controles con una relación 1:3. Se incluyeron todos los pacientes con disponibilidad de imágenes de TCMC de tórax para ser reprocesadas y evaluar el tipo de morfología de la OI. Los estudios fueron realizados entre los años 2008 y 2015. Se definió como casos los pacientes con antecedente de FA que hubieran presentado un ACVI/AIT y previamente hubieran realizado por cualquier indicación clínica una TCMC de tórax. Se consideró controles los pacientes de las mismas características que no tuvieran el antecedente de ACVI/AIT. En ambos grupos se evaluó la morfología de la OI por reprocesamiento de datos almacenados de la TCMC de tórax18.
El estudio se desarrolló en un hospital universitario y los datos se obtuvieron de la historia clínica electrónica, la cual cuenta con integración de todos los ámbitos de atención.
Como criterios de inclusión se tuvieron en cuenta los siguientes: 1) edad mayor de 18 años; 2) afiliados al seguro de salud de la institución (Plan de Salud del Hospital Italiano); 3) antecedente de FA paroxística, persistente o permanente; 4) antecedente de haber realizado por cualquier indicación una TCMC de tórax con contraste intravenoso; 5) haber presentado un ACVI/AIT en los del grupo casos. Se excluyeron aquellos casos en los que fuese imposible evaluar la morfología de la OI a partir de las imágenes de TCMC.
A los fines de este trabajo, definimos las siguientes variables: a) FA paroxística: se designó así la FA que se presentó con episodios de corta duración (segundos, minutos u horas) que se interrumpieron espontáneamente; b) FA persistente: se consideró la que se prolongó por 7 días o más, y c) FA permanente: se designó así cuando por decisión médica no se intentó la reversión de la arritmia o esta no revirtió con la terapéutica administrada, o bien cuando luego de una o varias recidivas se decide no intentar nuevas cardioversiones.
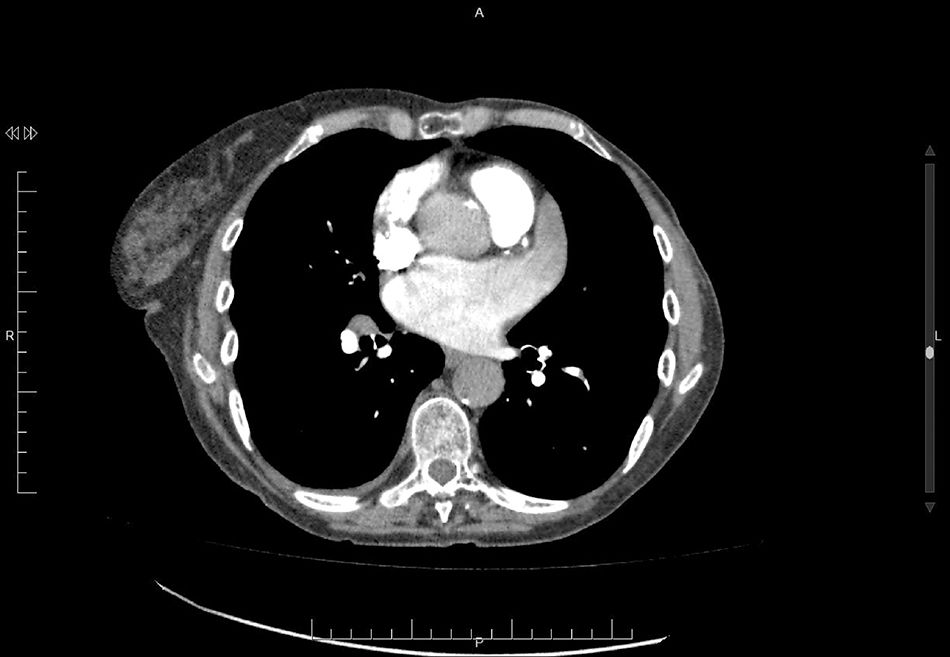
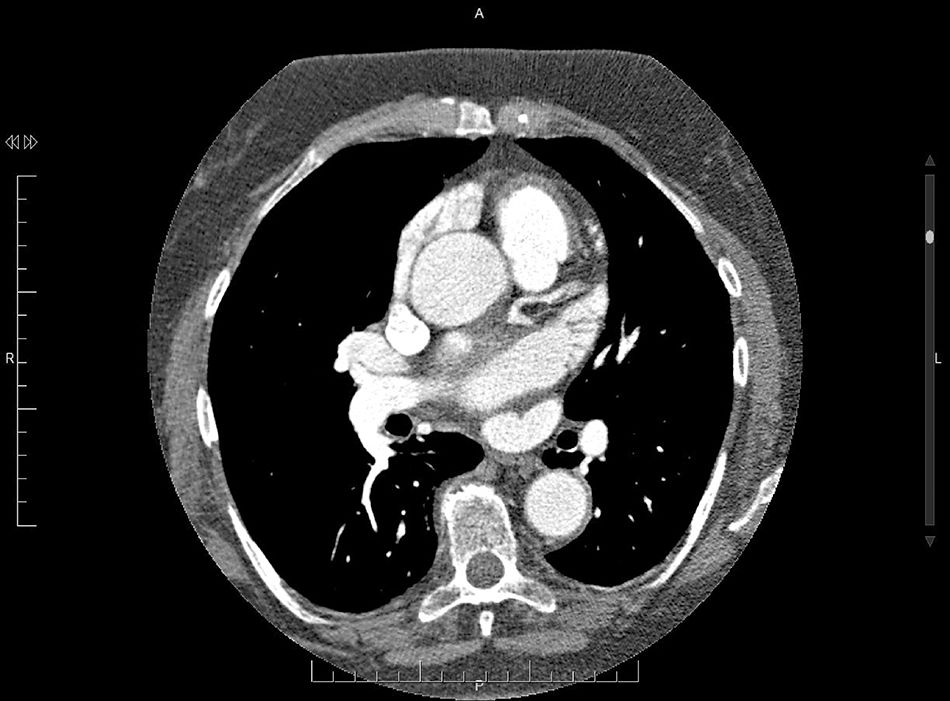
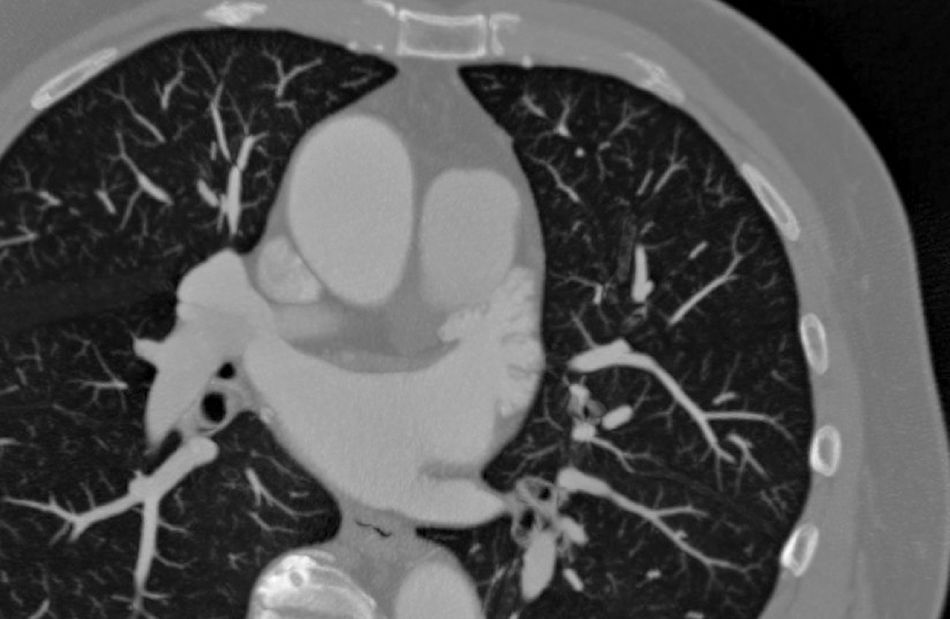
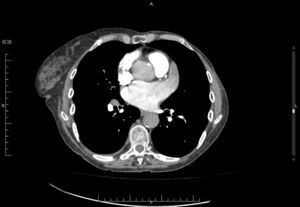
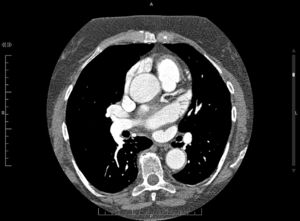
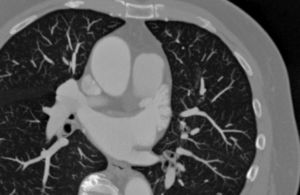
En cuanto a la morfología de la OI, se definieron del siguiente modo: a) tipo «ala de pollo»: la que presentaba una curvatura marcada en la parte proximal o media del lóbulo dominante, doblándose sobre sí misma (fig. 1); b) tipo «manga de viento»: la que presentaba un lóbulo dominante de gran tamaño sin acodaduras (fig. 2); c) tipo multilobulado: la que presentaba múltiples lóbulos que se dirigen en distintas direcciones (coliflor y cactus; fig. 3).
Los criterios para considerar al ACVI secundario a la presencia de FA incluyeron: a) pacientes con signos de déficit neurológico (afasia, disartria, trastornos sensitivos o motores, compromiso de pares craneanos, agnosias, apraxias o incoordinación); b) en las imágenes de tomografía computarizada y/o RM de cerebro: presencia de lesiones isquémicas agudas de localización cortical o subcortical, mayores de 15mm en la tomografía computarizada y de 20mm en la RM; c) evidencia de FA permanente, recurrente o paroxística como antecedente clínico, detectada en la internación o en los 90 días posteriores al ACVI, y d) ausencia de otro posible mecanismo que explique etiológicamente el evento.
Los criterios para considerar al AIT secundario a la presencia de FA incluyeron: a) pacientes con signos de déficit neurológico que revierte en menos de 60min; b) ausencia de lesiones isquémicas agudas en la RM de cerebro, y c) evidencia de FA permanente, recurrente o paroxística como antecedente clínico, detectada en la internación o en los 90 días posteriores al AIT.
Los datos se obtuvieron a partir de la revisión de historias clínicas electrónicas de los pacientes por parte de médicos especialistas en electrofisiología y en neurología y por revisión de imágenes tomográficas almacenadas en el sistema de archivado y comunicación de imágenes por médicos especialistas en imágenes cardíacas. Estos últimos fueron ciegos al grupo de pertenencia del paciente.
En cuanto al protocolo de la TCMC, los pacientes cumplieron con un ayuno mínimo de 6h para la realización de las tomografías de tórax, las cuales se hicieron con equipos multidetector de 16, 64 y 320 cortes (TOSHIBA®), utilizando medio de contraste de alta densidad. El análisis de las imágenes y la determinación de las características morfológicas se llevaron a cabo en una estación de trabajo VITREA®.
Considerando la publicación de Di Biase et al. que reporta que en el grupo de pacientes sin ACVI (controles) se observa un 30% de morfologías de la OI tipo cactus o coliflor (las de mayor riesgo embolígeno), que la OR de ACVI para los que tienen estas morfologías sería de al menos 2 y que se tendrá una relación controles:casos de 3:1, con un poder del 80% y un error alfa de 0,05, la muestra necesaria de casos es de 90 y la de controles de 270.
Las variables categóricas se expresaron como frecuencia absoluta y relativa. Las variables continuas se expresaron como media y desviación estándar para las que presentaron una distribución normal, y como mediana y rango intercuartílico para las de distribución no normal. Las comparaciones de las variables categóricas se realizaron empleando la prueba de Chi cuadrado o la prueba exacta de Fisher según correspondiera. Las comparaciones de las variables continuas se realizaron utilizando el test de t de Student para datos de distribución normal o el Wilcoxon rank-sum test en caso de no tenerla. La fuerza de asociación de los distintos tipos de morfología de la OI con el ACVI se expresó mediante OR con su intervalo de confianza del 95%. El análisis se llevó a cabo utilizando el software STATA 13 (StataCorp LP, College Station, TX, Estados Unidos). Se estableció como significativo un valor de p<0,05, con prueba a 2 colas.
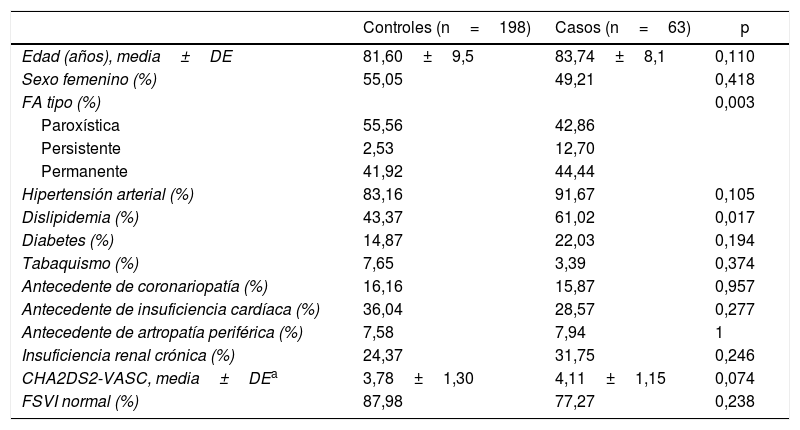
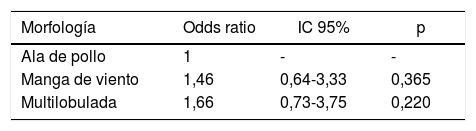
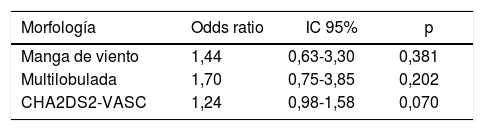
ResultadosSe evaluaron 261 pacientes con FA, cuya edad promedio fue de 82±9 años y el 46% (121) fueron mujeres. Los subtipos de FA fueron: paroxística 52% (137), permanente 43% (111) y persistente 5% (13). La totalidad de los pacientes tuvieron una TCMC de tórax con contraste intravenoso. En el 51% (131) la TCMC fue realizada en un equipo de 64 pistas, el 31% (79) en uno de 16 pistas y el 18% (51) en uno de 320 pistas. En la tabla 1 se compara la edad, el sexo y los factores de riesgo entre los casos (pacientes con FA e historia de ACV o AIT cardioembólico) y los controles (pacientes con FA sin historia de eventos vasculares cerebrales). No se registraron diferencias en la edad, el sexo o los factores de riesgo. Los casos presentaron un valor promedio de CHA2DS2-VASC mayor que los controles, aunque la diferencia no fue estadísticamente significativa. El subtipo de FA fue diferente entre los grupos, con una mayor prevalencia de FA persistente en los casos. Los casos se asociaron con morfologías más complejas de la OI (multilobulada o en manga de viento), aunque la diferencia observada no fue estadísticamente significativa (tabla 2). En un análisis multivariado, ajustado por las variables clínicas incluidas en el CHA2DS2-VASC, también se observó una mayor asociación de estas morfologías con el desarrollo de ACVI o AIT, aunque la diferencia no fue significativa (tabla 3).
Características basales de los controles y los casos
| Controles (n=198) | Casos (n=63) | p | |
|---|---|---|---|
| Edad (años), media±DE | 81,60±9,5 | 83,74±8,1 | 0,110 |
| Sexo femenino (%) | 55,05 | 49,21 | 0,418 |
| FA tipo (%) | 0,003 | ||
| Paroxística | 55,56 | 42,86 | |
| Persistente | 2,53 | 12,70 | |
| Permanente | 41,92 | 44,44 | |
| Hipertensión arterial (%) | 83,16 | 91,67 | 0,105 |
| Dislipidemia (%) | 43,37 | 61,02 | 0,017 |
| Diabetes (%) | 14,87 | 22,03 | 0,194 |
| Tabaquismo (%) | 7,65 | 3,39 | 0,374 |
| Antecedente de coronariopatía (%) | 16,16 | 15,87 | 0,957 |
| Antecedente de insuficiencia cardíaca (%) | 36,04 | 28,57 | 0,277 |
| Antecedente de artropatía periférica (%) | 7,58 | 7,94 | 1 |
| Insuficiencia renal crónica (%) | 24,37 | 31,75 | 0,246 |
| CHA2DS2-VASC, media±DEa | 3,78±1,30 | 4,11±1,15 | 0,074 |
| FSVI normal (%) | 87,98 | 77,27 | 0,238 |
Asociación de las distintas morfologías de la orejuela y el accidente cerebrovascular ajustada por las principales variables clínicas representadas en el score CHA2DS2-VASC
| Morfología | Odds ratio | IC 95% | p |
|---|---|---|---|
| Manga de viento | 1,44 | 0,63-3,30 | 0,381 |
| Multilobulada | 1,70 | 0,75-3,85 | 0,202 |
| CHA2DS2-VASC | 1,24 | 0,98-1,58 | 0,070 |
En los últimos años diversos estudios han relacionado determinadas morfologías de la OI con un mayor riesgo de embolia8. En la mayoría de los trabajos la evaluación de la morfología de la OI se realizó por tomografía computarizada cardíaca y en menor medida por RM cardíaca o ecocardiograma transesofágico 3D8,14,15,19. En nuestro estudio, el análisis morfológico de la OI se realizó en pacientes que habían sido estudiados con una TCMC de tórax con contraste intravenoso, teniendo imágenes de una adecuada resolución para el diagnóstico. Esto difiere de la mayor parte de los estudios publicados en donde solo se utilizaron protocolos gatillados para evaluación cardíaca. En la fase aguda de los ACVI es habitual que se realice una evaluación del parénquima y del árbol vascular a nivel del cuello y la circulación cerebral cuando se dispone de un equipo de TCMC. En estos casos, el agregado de cortes a nivel del tórax permitiría, a través de reconstrucciones posteriores, evaluar la morfología de la OI, posibilitando, desde un momento inicial, tener información pronóstica adicional.
En el metaanálisis publicado por Lupercio et al. los pacientes que tenían OI con morfología en ala de pollo presentaban una menor asociación con embolia en comparación con aquellos que tenían otras morfologías (OR 0,46; IC 95% 0,36-0,58)8. En nuestro estudio, las morfologías de OI con múltiples lóbulos fueron más prevalentes en los pacientes con FA que tuvieron eventos cerebrovasculares. Aunque la diferencia observada no fue estadísticamente significativa, esto se debería a un escaso poder estadístico por insuficiente número de casos, como se deduce del cálculo del tamaño muestral. Situación similar fue encontrada en un metaanálisis de Lupercio et al., en el cual la mitad de los estudios incluidos tienen intervalos de confianza no significativos.
En la mayoría de los estudios publicados el CHADS2 de los pacientes era menor de 2, por lo cual el parámetro morfología podría ser de ayuda para decidir el tratamiento anticoagulante en pacientes con riesgo de embolia bajo. El promedio de edad de nuestra población es aproximadamente 20 años mayor que en los estudios publicados hasta el momento8. En ancianos la prevalencia de FA es mayor y es común su asociación con otros factores de riesgo vascular; esto explica por qué el valor promedio de CHA2DS2-VASC fue elevado en ambos grupos (4,11% en los casos y 3,7% en los controles).
En el estudio de Kong et al., además de los parámetros incluidos en las escalas de riesgo de embolia para pacientes con FA (edad, hipertensión arterial, deterioro de la fracción de eyección, diabetes y embolia previa), la presencia de autocontraste, el volumen de la AI y el número de lóbulos de la OI se asociaron a la presencia de trombos. De forma paralela, Yamamoto et al. encontraron que las morfologías de la AI complejas (manga de viento, coliflor y cactus) se asociaron con un mayor riesgo de embolia20–22.
En pacientes con FA en los cuales el tratamiento anticoagulante está contraindicado o representaría un riesgo elevado de complicaciones hemorrágicas, el cierre de la OI demostró reducir el riesgo embólico en forma significativa, aunque la factibilidad de este procedimiento depende de la morfología de la OI23.
El ACV criptogénico, que engloba también al ESUS, representa del 20 al 25% de los eventos vasculares cerebrales isquémicos luego de haber completado el algoritmo diagnóstico para descartar infarto lacunar, cardioembolia evidente o enfermedad de gran arteria. En el grupo de pacientes menores de 60 años el evento vascular puede ser secundario a causas no habituales, pero en el grupo de más de 60 años se incrementa el riesgo de cardioembolia oculta24.
La FA paroxística se encuentra en el 30 al 40% de los pacientes con ACV de causa desconocida luego de distintos tipos de registros cardíacos prolongados. Identificar signos que predigan la posibilidad de desarrollar una FA paroxística permitiría utilizar con mayor eficacia la monitorización cardíaca ambulatoria. Los latidos auriculares anticipados, las extrasístoles supraventriculares frecuentes o los episodios de taquicardia auricular sostenida han demostrado ser ritmos que predicen la aparición de una FA25–29. Además de los criterios electrocardiográficos y epidemiológicos (edad y cardiopatía previa), el considerar aspectos morfológicos de la OI podría ser de utilidad para estratificar a los pacientes de mayor riesgo embólico. Los pacientes con ESUS presentan un mayor grado de recurrencia de eventos vasculares, como lo demostraron diversos registros epidemiológicos30,31. El poder determinar subgrupos de riesgo de posible cardioembolia oculta sería de gran utilidad; en este sentido, evaluar la presencia de morfologías de la OI de mayor riesgo de embolia sería de gran ayuda y podría incorporarse durante el estudio inicial del ACVI32,33.
La limitación principal del estudio es la misma que han enfrentado la mayoría de los autores que han publicado sobre el tema y es que el tamaño de la muestra es insuficiente. La principal fortaleza es que para la evaluación de la morfología de la OI se pudo utilizar una TCMC de tórax con contraste intravenoso, sin requerir necesariamente protocolos cardíacos gatillados. Otra fortaleza fue la integración de un equipo multidisciplinario formado por neurólogos, cardiólogos clínicos, electrofisiólogos y especialistas en imagen cardíaca.
Si bien no se logró una diferencia estadísticamente significativa, de nuestro estudio se desprende que los pacientes con FA y eventos cerebrovasculares (ACV o AIT) presentaron una mayor prevalencia de morfologías complejas de la OI. El diagnóstico de la morfología de la OI puede efectuarse con una TCMC de tórax con contraste de forma adecuada, no requiriéndose protocolos gatillados para estudios cardíacos. La morfología de la OI constituye un parámetro adicional a los ya establecidos en las escalas de riesgo de embolia en FA.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.