El objetivo del estudio fue analizar si las lesiones epileptogénicas encontradas en las IRM de pacientes con epilepsia eran predictoras de una mala respuesta al tratamiento farmacológico en estos pacientes.
Se seleccionó a pacientes que contaban con un estudio de IRM. De acuerdo con la respuesta farmacológica, fueron clasificados en 2 grupos: resistentes a los fármacos (grupo 1) y no resistentes a los fármacos (grupo 2). Se analizaron las variables edad, edad de inicio de la epilepsia (EIE), tiempo de evolución (TE), localización de la zona epileptógena y presencia de lesiones epileptogénicas en las IRM.
Fueron incluidos 323 pacientes con epilepsia focal. Se observaron diferencias en la EIE, menor en el grupo 1 y TE, menor en el grupo 2. Los pacientes con epilepsia focal y una IRM anormal tuvieron 2,3 veces más probabilidades de ser considerados resistentes a los fármacos con respecto a aquellos con una IRM normal. Estas 3 variables fueron consideradas como factores de riesgo independientes de intratabilidad.
Una IRM anormal, mostrando una lesión epileptogénica, es un predictor de mal pronóstico en pacientes con epilepsia focal.
The aim of the study was to analyze if epileptogenic lesions found on brain MRI studies are predictive of bad response to the pharmacological treatment in epilepsy patients.
We selected epilepsy patients who had been a MRI done. According to the response of the pharmacological treatment they were classified into 2 groups: Drug Resistant (G1) and Non-Drug Resistant (G2). We analyzed the variables: age, age at onset (AO), time of the evolution (TE), localization of the epileptogenic zone and the presence of an epileptogenic lesion on the MRI.
Three hundred and twenty three patients with focal epilepsy were included. There were differences in AO less in G1 and TE less in G2. Patients with focal epilepsy and an abnormal MRI were 2.3 times more likely to be drug-resistant than patients with a normal MRI. These three variables were considered independent risk factors for intractability.
A MRI showing an epileptogenic lesion is a predictor of poor outcome in patients with focal epilepsy.
Las IRM han contribuido de manera significativa al estudio y, en definitiva, al manejo de los pacientes con epilepsia. Gracias a las IRM ha sido posible arribar al diagnóstico de lesiones estructurales potencialmente capaces de producir crisis epilépticas1,2. En la actualidad, ante la sospecha diagnóstica de epilepsia, además de un detallado interrogatorio al paciente y su familia acerca del evento ictal, la solicitud de un EEG y una IRM resultan ser obligatorias.
Aproximadamente, un 30 a 40% de los pacientes no responden al tratamiento farmacológico3,4. En estos pacientes resulta esencial tener una aproximación terapéutica diferente, teniendo en cuenta que la epilepsia no controlada se asocia con cambios cognitivos, alteraciones psicosociales e incremento de la morbimortalidad5-8. En este grupo de enfermos deben considerarse como opciones al tratamiento farmacológico la cirugía de la epilepsia, intentando la resección del foco epiléptico, la dieta cetogénica, el uso de neuroestimuladores, incluyendo el del nervio vago y el testeo de nuevos fármacos en ensayos farmacológicos controlados9. La identificación precoz de esta población de pacientes permitirá tomar, tempranamente, conductas terapéuticas más agresivas.
Se han analizado diversos factores de riesgo vinculados a una mala respuesta al tratamiento farmacológico. Estos incluyen un número elevado de crisis previo al inicio del tratamiento farmacológico, la presencia de epilepsia focal, una historia familiar de epilepsia, historia de convulsiones febriles, descargas epileptiformes en el EEG, daño cerebral posnatal, un examen neurológico anormal y la presencia de comorbilidad psiquiátrica10-17.
Algunos autores han definido que el tipo de lesión que se visualiza en las IRM, como por ejemplo el hallazgo de una displasia cortical focal, tiene un alto impacto en definir el pronóstico. Sin embargo, no se ha analizado si el resultado de las IRM por sí solo representa un factor de riesgo independiente de intratabilidad18-20.
ObjetivoEn este estudio nosotros planteamos que la presencia de una IRM anormal, determinado por la aparición de una lesión epileptogénica, representa un factor de riesgo independiente para definir a un paciente como resistente al tratamiento.
Materiales y métodosSelección de pacientesLos pacientes con epilepsia fueron seleccionados en forma retrospectiva y consecutiva, para lo cual debían contar con un estudio de IRM, y que hayan sido vistos entre los años 2004 y 2007.
A todos los pacientes se les realizó un interrogatorio estandarizado y detallado del evento ictal, de acuerdo con una historia clínica modelo que se emplea en el consultorio de epilepsia. El mismo fue realizado tanto al paciente como a los familiares con el fin de establecer la zona ictal sintomática. Realizado esto, se procedió a determinar la localización de los síntomas en cada uno de los lóbulos. Con la ayuda del EEG y las IRM se procedió a localizar la presunta zona epileptógena. De acuerdo con esto, los pacientes fueron clasificados en 4 grupos: epilepsia del lóbulo temporal (ELT), epilepsia del lóbulo frontal, epilepsia parieto-occipital (EPO) y epilepsia generalizada (EG). El grupo de pacientes con EPO no fue subdividido, por cuestiones del análisis estadístico.
Estudios de imágenes por resonancia magnéticaLas IRM fueron realizadas de acuerdo con un protocolo de adquisición de imágenes optimizado, permitiendo obtener estudios de alta calidad. La mayoría de los estudios fueron realizados en un resonador Philips Gyroscan NT de 1.5 Tesla. El protocolo de imágenes comprendía cortes en secuencia T1, T2, inversión-recuperación (IR), FLAIR (IR con atenuación de fluido) y adquisición volumétrica coronal21,22. Luego se realizó un detallado análisis del estudio de imágenes para definir la presencia y la localización de una eventual lesión epileptogénica. El análisis inicial fue realizado por un observador experimentado, sin conocer la clínica del paciente al momento de ver el estudio. Luego, se definió una lesión como epileptogénica si era responsable de generar las crisis, en correlación con las manifestaciones clínicas y el EEG y, en algunos casos, con el video-EEG.
ElectroencefalogramaA todos los pacientes se le realizaron al menos 2 EEG interictales, que permitieron apoyar el diagnóstico de epilepsia y definir la zona irritativa presunta. El estudio de video-EEG fue realizado en algunos de los pacientes que presentaron epilepsia resistente. Un EEG fue definido como anormal si en el mismo se encontraban descargas epileptiformes, tales como ondas agudas, puntas y polipunta-onda, focales o generalizadas.
Respuesta al tratamiento farmacológicoEl paciente fue definido como resistente al tratamiento farmacológico si utilizó al menos 2 fármacos antiepilépticos (FAE), en monoterapia o en combinación y no se pudo lograr el control de las crisis durante un período sin ataques menor a 3 veces el intervalo entre crisis, previo al inicio de alguna intervención farmacológica, o un período sin crisis menor a 12 meses5,23.
Los pacientes tuvieron un seguimiento de al menos 3 años y fueron vistos al menos 5 años luego de habérsele hecho el diagnóstico de epilepsia. Los enfermos en los cuales no se pudo completar un seguimiento mínimo de 3 años fueron excluidos del presente estudio.
En relación con la respuesta al tratamiento farmacológico, los pacientes se clasificaron en 2 grupos: no respondedores o resistentes (G1) y respondedores o no resistentes (G2).
Análisis estadísticoSe utilizó un modelo de regresión logística que incluyó las lesiones epileptogénicas en las IRM, la edad de inicio de la epilepsia y el tipo de epilepsia (dicotomizada en ELT y extratemporal) como variables independientes, y se tomó la respuesta al tratamiento como variable dependiente. Se utilizaron las odds ratios con un intervalo de confianza (IC) del 95% como la medida de efecto. Se utilizó un test de verosimilitud para establecer la significación del modelo. El nivel de significación estadística fue establecido en 0,05. Se utilizó como programa estadístico el Stata 9.0.
ResultadosEn primer lugar, hemos decidido excluir del análisis a los pacientes con EG para no sesgar el análisis de la muestra, teniendo en cuenta que este tipo de epilepsia tiene un excelente pronóstico con el tratamiento farmacológico, especialmente en la población adulta, y que además sería de presuponer que las IRM deberían ser en su mayoría normales24.
Se incluyó entonces para el análisis a 323 pacientes con epilepsia focal, que fueron incorporados a cada uno de los 4 grupos. Las características generales de la población pueden verse en la tabla 1. Luego de realizar el análisis multivariado de estos datos. se pudo identificar la edad de inicio: odds ratio 0,95 (IC del 95%, 0,93-0,97), p < 0.00001 y el tiempo de evolución de la enfermedad: odds ratio 1,02 (IC del 95%, 1,01-1,04), p = 0,01, como variables independientes, predictoras de respuesta al tratamiento.
Variables epidemiológicas
| Grupo 1 | Grupo 2 | |||
| Temporal (n=93) | Extratemporal (n=69) | Temporal (n=66) | Extratemporal (n=95) | |
| Edad media en (años) (±DE) | 34,0 ± 11,2 | 27,1 ± 11,2 | 39,8 ± 15,0 | 32,8 ± 16,0 |
| Tiempo medio de evolución de la epilepsia en (años) (± DE)a | 23,0 ± 10,9 | 17,2 ± 9,7 | 21,2 ± 15,3 | 12,3 ± 10,7 |
| Edad media de inicio (años) (± DE)b | 11,0 ± 9,1 | 9,8 ± 9,2 | 18,5 ± 15,1 | 20,5 ± 19,4 |
No se observaron diferencias entre los diferentes tipos de epilepsia focal, tal como se observa en la tabla 2.
El análisis del resultado de las IRM en relación con la localización de la zona epileptógena (tabla 3), odds ratio 2,3 (IC del 95%, 1,4-3,8) p < 0,001, determinó ser también una variable predictora de intratabilidad.
Resultado de las IRM y respuesta al tratamiento de acuerdo con la localización de la zona epileptógena
| Grupo 1 | Grupo 2 | |||
| Temporal(n=93) | Extratemporal(n=69) | Temporal(n=66) | Extratemporal(n=95) | |
| IRM normal | 14 | 40 | 32 | 53 |
| IRM anormala | 79 | 29 | 34 | 42 |
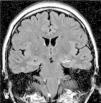
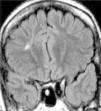
Los hallazgos en las IRM se pueden observar en las figuras 1–8. Se observa predominancia en el diagnóstico de esclerosis del hipocampo en los pacientes con epilepsia temporal, tanto en el grupo de enfermos respondedores como no respondedores. En la epilepsia extratemporal se observa con mayor frecuencia la presencia de malformaciones del desarrollo cortical y/o tumores, que fueron consideradas en el mismo grupo debido a que estas lesiones muchas veces resultan indistinguibles unas de otras a través de las IRM. Esta predominancia se observa más acentuada en el grupo de enfermos resistentes al tratamiento.
En nuestro trabajo, hemos visto que el número de pacientes resistentes al tratamiento fue más alto que lo previamente citado3,4,25,26. Esto se debe a que nuestro centro es un lugar de referencia, que recibe casos de difícil manejo de todo el país. Además de esta situación poblacional particular, nosotros hemos sido estrictos en la inclusión de pacientes, para lo cual se requería que contaran obligatoriamente con un estudio de IRM de calidad optimizada y al menos 2 EEG y/o video-EEG.
La edad de inicio de la enfermedad, menor en el grupo de pacientes con epilepsia resistente, no fue diferente de lo descrito por otros autores27. El tiempo de duración de la epilepsia, mayor en el grupo de pacientes resistentes, también fue similar a lo descrito por otros autores, indicando un mal pronóstico a largo plazo16,28.
Si analizamos el caso de los pacientes con EG, usualmente estos tienen un buen pronóstico. En nuestro centro de atención de adultos, la mayoría de ellos presentaba como forma clínica de EG una epilepsia mioclónica juvenil29,30. Este síndrome epiléptico es reconocido por su típica presentación clínica, hallazgos epileptiformes característicos en el EEG y una excelente respuesta al tratamiento con FAE31. Esta situación hace innecesaria la solicitud de estudios de IRM24 y por todas estas razones es que los enfermos con este tipo de crisis fueron excluidos del análisis, para no sesgar los resultados.
De acuerdo con la literatura, los pacientes con epilepsia focal tienen menos chances de responder al tratamiento con DAE13,32. También se observó que tienen una mayor frecuencia lesiones focales en las IRM, tales como esclerosis del hipocampo o displasias corticales focales, convirtiéndolos en potenciales candidatos a cirugía de la epilepsia33. Nuestros hallazgos fueron consistentes con otros estudios demostrando también este concepto, aunque no se observaron distinciones en ningún subgrupo de pacientes en especial.
A pesar de que los pacientes con ELT mostraron un gran número de casos resistentes, este resultado por si solo no alcanzó significación estadística. En los pacientes con ELT con lesión estructural, las IRM mostraron con mayor frecuencia una esclerosis del hipocampo, lesión reconocida como altamente epileptogénica y de mal pronóstico en relación con el tratamiento farmacológico, pero de buen pronóstico con el tratamiento quirúrgico20,34-36.
Muchos autores han determinado que el tipo de lesión visualizada en la IRM tiene un alto impacto en definir el pronóstico17-19. Sin embargo, hasta ahora no hay estudios que definan con exactitud si el hallazgo de alguna alteración en las IRM representa un factor de riesgo independiente de intratabilidad.
En el presente estudio, nosotros encontramos que los pacientes con epilepsia focal, quienes mostraban una lesión epileptogénica en las IRM, tuvieron un riesgo más alto de ser considerados resistentes al tratamiento farmacológico, con respecto a aquellos con IRM normal. Como resultado de esto, podemos decir que la presencia de una lesión epileptogénica en las IRM no solo es indicativa de que el paciente tiene una epilepsia focal, sino que también nos está diciendo que tiene menores posibilidades de responder al tratamiento farmacológico y que, por esta razón, debe ser considerado precozmente candidato a cirugía u otro tratamiento no farmacológico alternativo32,37,38.
En la práctica clínica diaria, durante la primera consulta de los pacientes, resulta indispensable contar con las herramientas necesarias que puedan predecir la refractariedad de los pacientes al tratamiento médico39. Esto permitirá identificar al potencial candidato a cirugía precozmente, evitando así perpetuar o persistir con tratamientos improductivos a lo largo del tiempo.
Como conclusión final, nuestro trabajo muestra que una IRM anormal, mostrando una lesión epileptogénica, resultó ser un factor de riesgo independiente de intratabilidad y un biomarcador indicativo de un mal pronóstico de los pacientes en relación con el tratamiento farmacológico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.