Los nuevos criterios diagnósticos de la enfermedad de Alzheimer basados en biomarcadores pueden anticipar la demencia en varios años. Esto enfrenta al médico a nuevos dilemas en clínica e investigación.
ObjetivoAnalizar el problema ético en la enfermedad de Alzheimer en etapas prodrómicas en nuestro medio.
MétodosSe elaboró una encuesta dirigida a médicos, que fue enviada por correo electrónico por sistema Doppler. Los datos (anónimos) fueron analizados utilizando el programa estadístico del sistema.
ResultadosSe enviaron 319 encuestas y fueron respondidas 89 (22,8%). De ellas, el 59,6% (n: 53) fueron hombres, con edad promedio de 45,98 (DE: 10,16; rango: 28-71); neurólogos (57,3%; n: 51), psiquiatras (20,2%; n: 18) y de otras especialidades 22,5%. La gran mayoría consideró al sujeto con enfermedad de Alzheimer prodrómica como vulnerable y con adecuada capacidad para comprender. Refirieron conocer los principios éticos de autonomía y no maleficencia cuando se comunican decisiones. Asimismo, la mayoría respondió que informaba al paciente de su diagnóstico evitando decir alzhéimer o demencia. También, que lo comunicaban a su familia, justificando beneficio por ello, y que utilizaban biomarcadores en la asistencia con algunos resguardos. Pocos profesionales consideran y solicitan apoyo del Comité de Ética institucional.
ConclusiónLos nuevos avances de la neurociencia debieran ir en paralelo al crecimiento y a la difusión de la ética de la investigación.
The new diagnostic criteria for Alzheimer's disease based on biomarkers may predict the onset of dementia several years earlier. With the advance of the medical science, physicians face new dilemmas both in clinical practice and in research.
AimTo analyze ethical concerns in the clinical practice and research on Alzheimer's disease.
MethodsA survey was e-mailed to physicians through the Doppler system. The data (anonymous) were analyzed using the statistical software provided with the system.
ResultsOut of 319 surveys sent, 89 physicians answered it (22.8%); 59.6% (n: 53) were male, mean age 45.98 (SD: 10.16; range: 28-71); neurologists (57.3%; n: 51), psychiatrists (20.2%; n: 18), and 22.5% other professionals. The vast majority of participants answered that subjects with prodromal Alzheimer's disease are vulnerable but able to understand. Respondents were aware of the ethical principles of autonomy and non-maleficence when communicating therapeutic decisions. Physicians inform the patients of their diagnosis but using other words, avoiding the terms «Alzheimer» or «dementia». Respondents further reported to inform patient's families about the diagnosis due to the benefit derived from this information, and using biomarkers in patient treatment with some reservations. Few practitioners consider and request the support of the Ethics Committee of their center.
ConclusionsThe new advances in neuroscience should be in line with a growth and dissemination of research ethics.
En los últimos 50 años, se incrementó el envejecimiento poblacional y aumentó drásticamente el número de casos de deterioro cognitivo y demencia. La enfermedad de Alzheimer (EA) afecta a 5.300.000 estadounidenses, de los cuales 200.000 tienen menos de 65 años1. Los nuevos criterios de EA, con la ayuda de biomarcadores, pueden diagnosticar la enfermedad varios años antes de que el paciente ingrese al estadio demencial (pérdida de la funcionalidad)2.
La ciencia ha tenido un notable avance en el conocimiento de la enfermedad y en el diagnóstico temprano, pero no en su curación. Los tratamientos actuales de la EA son sintomáticos y con una eficacia pobre. Pocos estudios en la literatura avalan que el tratamiento preventivo (control de factores de riesgo vascular, actividad física aeróbica, dieta, etc.) retrase el deterioro3. Por otro lado, los nuevos fármacos antipatogénicos (antiamiloide) en la EA (estadio moderado) han mostrado resultados desalentadores4,5.
Los nuevos criterios de la EA ponen al sujeto vulnerable en la condición de «paciente en espera» de la enfermedad, sin un tratamiento eficaz hasta el momento. Pero, por otro lado, la fase prodrómica de esta enfermedad abre un enorme abanico de posibilidades de investigación6.
Por ende, los médicos debemos enfrentar dilemas en la asistencia diaria y en la investigación como: 1) comunicar el diagnóstico temprano de una enfermedad incurable, 2) exponer al paciente tempranamente a una situación de vulnerabilidad; 3) utilizar nuevas técnicas complementarias como los biomarcadores aprobados para investigación, pero de valor incierto en asistencia; 4) seleccionar pacientes para inclusión en protocolos de investigación con fármacos antipatogénicos; 5) valorar la capacidad de comprensión de los pacientes y, en caso contrario, proponer la subrogación en un familiar o allegado.
El objetivo principal del presente estudio es conocer cuál es la actitud del médico en nuestro medio, ante un enfermo con EA prodrómica.
MétodosEstudio descriptivo cualitativo acerca de la actitud de los médicos ante el abordaje de los pacientes con diagnóstico de EA en etapas tempranas sin demencia.
Población a estudiar: Médicos generalistas y especialistas (neurólogos, psiquiatras, gerontólogos y médicos de familia) de instituciones públicas y privadas y de diferentes sectores del país. La muestra se obtuvo de la base de datos de la Sociedad Neurológica Argentina, Asociación Argentina de Psiquiatras, Servicio de Geriatría del Hospital Italiano de la Ciudad de Buenos Aires y de profesionales integrantes de Comités de Ética públicos y privados.
Desarrollo de la encuesta: La encuesta se diseñó con un modelo simple de 32 preguntas con opciones de respuesta. Fue dividida en varios ítems:
- -
Preguntas 1 a 5: Capacidad del paciente.
- -
Preguntas 6 y 7: Principios éticos involucrados en la toma de decisiones.
- -
Preguntas 8 a 14: Comunicación diagnóstica.
- -
Preguntas 15 y 16: Empatía profesional.
- -
Preguntas 17 a 27: Uso de biomarcadores en asistencia.
- -
Pregunta 28: Vulnerabilidad.
- -
Preguntas 29 a 32: Comunicación con el comité de ética institucional.
La invitación a participar fue enviada a través de un sistema electrónico de mercadeo (Doppler ®) a direcciones electrónicas. La encuesta tomó menos de 10 min. Se envió un total de 319 invitaciones y las respuestas fueron recolectadas entre enero del 2013 y julio del 2014. Los profesionales encuestados no tuvieron acceso a los mails de otros profesionales y las respuestas fueron anónimas. El estudio fue aprobado por el Comité de Ética en Investigación del Ministerio de Salud de la Ciudad Autónoma de Buenos Aires (tabla 1).
Encuesta sobre ética y alzhéimer
| Encuesta sobre ética y alzhéimer | % (n) |
|---|---|
| Capacidad | |
| 1. ¿Usted considera que un paciente con alzhéimer prodrómico conserva globalmente la capacidad para comprender y tomar decisiones? | 93,3 (83) |
| 2. ¿Considera que el paciente es capaz de comprender que tiene un problema de salud? | 89,9 (80) |
| 3. ¿Considera que el paciente es capaz de comprender que debe recibir tratamiento? | 87,6 (78) |
| 4. ¿Considera que el paciente es capaz de comprender los riesgos y beneficios de recibir un tratamiento en vez de otro? | 76,4 (68) |
| 5. ¿Considera que el paciente es capaz de elegir o comunicar anticipadamente una decisión con respecto a su vida? | 84,3 (75) |
| Principios éticos | |
| 6. ¿Usted conoce el principio ético de autonomía? | 84,3 (75) |
| 7. ¿Usted conoce el principio ético de no maleficiencia? | 84,3 (75) |
| Comunicación diagnóstica | |
| 8. ¿Usted comunica el diagnóstico de alzhéimer a su paciente? | 67,4 (60) |
| 9. ¿Usted comunica el diagnóstico de alzhéimer al familiar antes que al paciente? | 67,4 (60) |
| 10. ¿Usted comunica el diagnóstico al paciente con otras palabras, evitando decir demencia o alzhéimer? | 66,3 (59) |
| 11. ¿Usted comunica el diagnóstico al familiar con otras palabras, evitando decir demencia o alzhéimer? | 18 (16) |
| 12. Si comunica el diagnóstico de alzhéimer al paciente, ¿lo hace en una sola entrevista? Solo se consideraron los casos que respondieron afirmativamente a la pregunta 8 | 13,3 (8) |
| 13. ¿Ve algún beneficio en comunicar el diagnóstico al paciente? | 79,8 (71) |
| 14. ¿Ve algún beneficio en comunicar el diagnóstico a la familia antes que al paciente? | 66,3 (59) |
| Empatía profesional | |
| 15. Si Ud. tuviese alzhéimer en estadio prodrómico, ¿le gustaría saberlo? | 91 (81) |
| 16. ¿Le gustaría que su familiar lo supiera antes que usted? | 28,1 (25) |
| Uso de biomarcadores | |
| 17. ¿Ud. solicitaría biomarcadores para alzhéimer a sus pacientes? | 64 (57) |
| 18. ¿Ud. solicitaría biomarcadores para alzhéimer sin la autorización del paciente (consentimiento informado)? | 11,4 (10) |
| 19. ¿Ud. solicitaría biomarcadores para alzhéimer sin previa entrevista clínica con el paciente? | 1,1 (1) |
| 20. ¿Ud. solicitaría biomarcadores para alzhéimer sin haber valorado su «capacidad» para comprender que los biomarcadores podrían revelar que sus olvidos pueden ser parte de un alzhéimer en curso con más del 95% de certeza? | 10,2 (9) |
| 21. ¿Ud. solicitaría biomarcadores para alzhéimer sin haber evaluado el real alcance e impacto que podría tener esta noticia en él, en su medio laboral, familiar, económico o en la planificación de su futuro? | 8 (7) |
| 22. ¿Ud. solicitaría biomarcadores para alzhéimer sin haber valorado su estado emocional o antecedentes psiquiátricos previos de relevancia? | 6,8 (6) |
| 23. ¿Ud. solicitaría biomarcadores para alzhéimer sin haber interrogado si el paciente vive solo o posee una adecuada red familiar para sobrellevar el impacto de la noticia y la enfermedad a futuro? | 8 (7) |
| 24. ¿Ud. solicitaría biomarcadores para alzhéimer sin brindarle opciones de intervención/tratamiento disponibles o de investigación? | 12,5 (11) |
| 25. ¿Ud. solicitaría biomarcadores para alzhéimer sin que el paciente pueda acceder, por diversos motivos, a un centro de atención para recibir asistencia posterior? | 13,6 (12) |
| as | 21,8 (19) |
| 27. ¿Ud. considera que, a la entrevista de entrega de resultados del estudio, el paciente debiera concurrir acompañado? | 93,1 (81) |
| Vulnerabilidad | |
| 28. ¿Ud. considera que el paciente con alzhéimer prodrómico es un sujeto vulnerable? | 88,5 (77) |
| Relación con el comité de ética de la institución | |
| 29. ¿Ud. se comunica habitualmente con el comité de ética de su institución? | 46 (40) |
| 30. ¿Comunica al comité de ética dudas o inquietudes sobre el manejo de pacientes con alzhéimer prodrómico? | 23 (20) |
| 31. ¿Solicita autorización al comité de ética para realizar estudios epidemiológicos en esta población? | 63,2 (55) |
| 32. ¿Solicita autorización al comité de ética para presentar casos o videos de casos de pacientes en congresos médicos? | 46 (40) |
%: porcentaje de respuestas afirmativas; n: número de respuestas afirmativas.
Se calcularon pruebas t de Student para verificar si la edad de los encuestados variaba significativamente entre quienes habían respondido afirmativa o negativamente a cada una de las preguntas realizadas. Se analizó que se cumpliera el supuesto de homocedasticidad y, en caso negativo, se informó el valor de p para variancias desiguales. En el caso de que alguno de los grupos tuviese un número inferior a 30 se corroboró si se cumplía el supuesto de normalidad y, en caso negativo, se verificó adicionalmente si el resultado era el mismo al calcularse la prueba U de Mann-Whitney. Se calcularon pruebas chi-cuadrado para verificar si existía una asociación estadísticamente significativa entre la respuesta a las preguntas y la especialidad de los encuestados. En muchas de las preguntas no se cumplía el supuesto estadístico de al menos un 80% de las casillas con frecuencias esperadas superiores a 5. En esos casos solo se informan los datos descriptivos de porcentaje y frecuencia de respuestas afirmativas.
ResultadosSe analizaron los datos de 89 encuestas contestadas sobre el total de 319 enviadas (22,8%). El 59,6% (n=53) fueron hombres. El promedio de edad fue de 45,98 (DE=10,16) (el mínimo 28 y el máximo 71). La mayoría de los encuestados eran neurólogos (57,3%; n=51), psiquiatras (20,2%; n=18) y el 22,5% tenían otras especialidades como especialista en Infectología, en Medicina Interna, en Medicina Nuclear, en Endocrinología, en Fisiatría, en Neurocirugía, en Cardiología, en Geriatría y en Clínica Médica e Investigación Clínica.
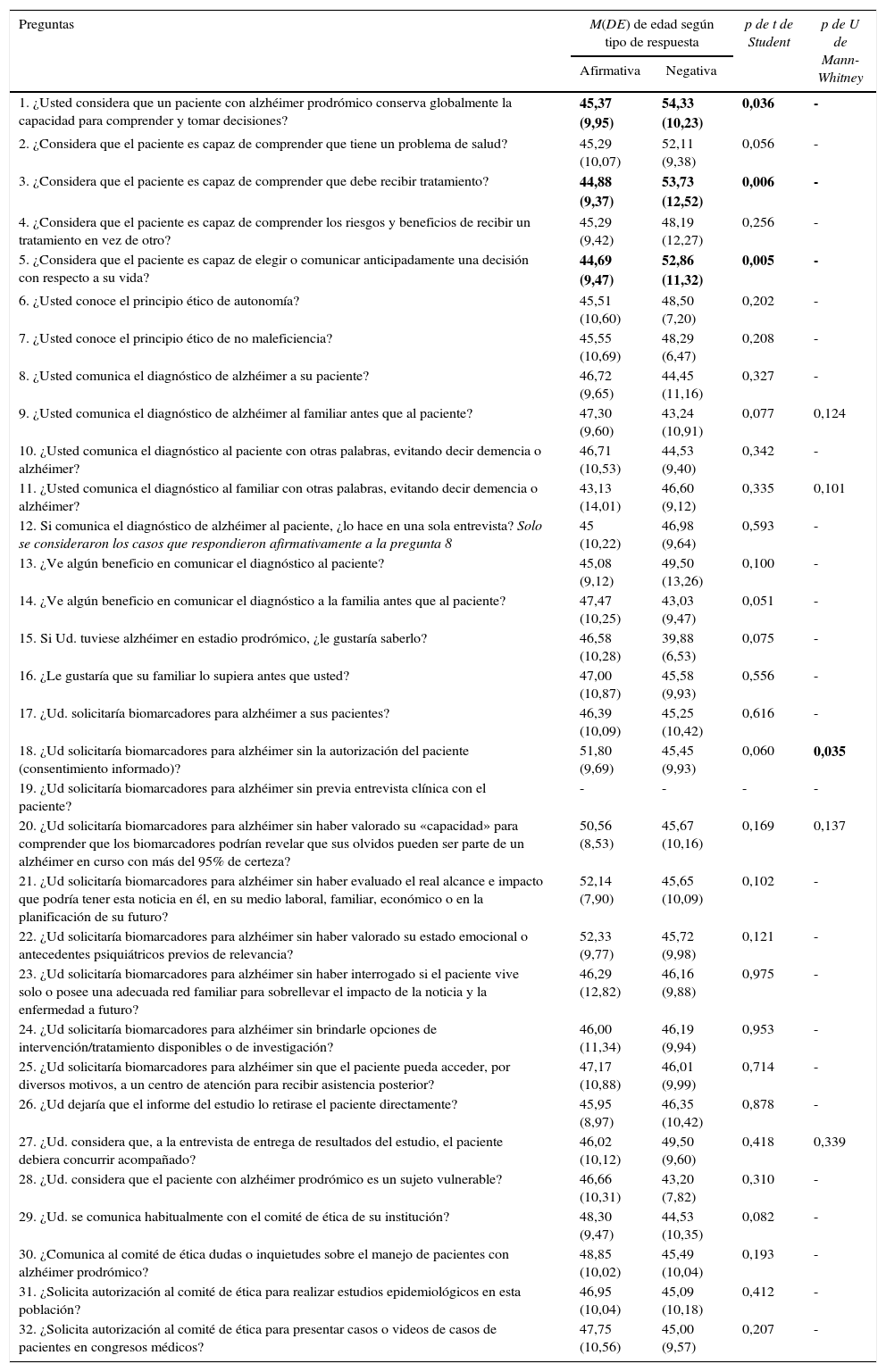
La edad de los encuestadosEn cuanto al tipo de respuesta (afirmativa/negativa) según la edad de los encuestados se hallaron diferencias estadísticamente significativas para las preguntas 1, 3, 5 y 18 (p<0,05). En todos los casos, los profesionales que habían contestado afirmativamente eran significativamente más jóvenes (tabla 2).
Pruebas t de Student de diferencias en la edad según las respuestas
| Preguntas | M(DE) de edad según tipo de respuesta | p de t de Student | p de U de Mann-Whitney | |
|---|---|---|---|---|
| Afirmativa | Negativa | |||
| 1. ¿Usted considera que un paciente con alzhéimer prodrómico conserva globalmente la capacidad para comprender y tomar decisiones? | 45,37 (9,95) | 54,33 (10,23) | 0,036 | - |
| 2. ¿Considera que el paciente es capaz de comprender que tiene un problema de salud? | 45,29 (10,07) | 52,11 (9,38) | 0,056 | - |
| 3. ¿Considera que el paciente es capaz de comprender que debe recibir tratamiento? | 44,88 (9,37) | 53,73 (12,52) | 0,006 | - |
| 4. ¿Considera que el paciente es capaz de comprender los riesgos y beneficios de recibir un tratamiento en vez de otro? | 45,29 (9,42) | 48,19 (12,27) | 0,256 | - |
| 5. ¿Considera que el paciente es capaz de elegir o comunicar anticipadamente una decisión con respecto a su vida? | 44,69 (9,47) | 52,86 (11,32) | 0,005 | - |
| 6. ¿Usted conoce el principio ético de autonomía? | 45,51 (10,60) | 48,50 (7,20) | 0,202 | - |
| 7. ¿Usted conoce el principio ético de no maleficiencia? | 45,55 (10,69) | 48,29 (6,47) | 0,208 | - |
| 8. ¿Usted comunica el diagnóstico de alzhéimer a su paciente? | 46,72 (9,65) | 44,45 (11,16) | 0,327 | - |
| 9. ¿Usted comunica el diagnóstico de alzhéimer al familiar antes que al paciente? | 47,30 (9,60) | 43,24 (10,91) | 0,077 | 0,124 |
| 10. ¿Usted comunica el diagnóstico al paciente con otras palabras, evitando decir demencia o alzhéimer? | 46,71 (10,53) | 44,53 (9,40) | 0,342 | - |
| 11. ¿Usted comunica el diagnóstico al familiar con otras palabras, evitando decir demencia o alzhéimer? | 43,13 (14,01) | 46,60 (9,12) | 0,335 | 0,101 |
| 12. Si comunica el diagnóstico de alzhéimer al paciente, ¿lo hace en una sola entrevista? Solo se consideraron los casos que respondieron afirmativamente a la pregunta 8 | 45 (10,22) | 46,98 (9,64) | 0,593 | - |
| 13. ¿Ve algún beneficio en comunicar el diagnóstico al paciente? | 45,08 (9,12) | 49,50 (13,26) | 0,100 | - |
| 14. ¿Ve algún beneficio en comunicar el diagnóstico a la familia antes que al paciente? | 47,47 (10,25) | 43,03 (9,47) | 0,051 | - |
| 15. Si Ud. tuviese alzhéimer en estadio prodrómico, ¿le gustaría saberlo? | 46,58 (10,28) | 39,88 (6,53) | 0,075 | - |
| 16. ¿Le gustaría que su familiar lo supiera antes que usted? | 47,00 (10,87) | 45,58 (9,93) | 0,556 | - |
| 17. ¿Ud. solicitaría biomarcadores para alzhéimer a sus pacientes? | 46,39 (10,09) | 45,25 (10,42) | 0,616 | - |
| 18. ¿Ud solicitaría biomarcadores para alzhéimer sin la autorización del paciente (consentimiento informado)? | 51,80 (9,69) | 45,45 (9,93) | 0,060 | 0,035 |
| 19. ¿Ud solicitaría biomarcadores para alzhéimer sin previa entrevista clínica con el paciente? | - | - | - | - |
| 20. ¿Ud solicitaría biomarcadores para alzhéimer sin haber valorado su «capacidad» para comprender que los biomarcadores podrían revelar que sus olvidos pueden ser parte de un alzhéimer en curso con más del 95% de certeza? | 50,56 (8,53) | 45,67 (10,16) | 0,169 | 0,137 |
| 21. ¿Ud solicitaría biomarcadores para alzhéimer sin haber evaluado el real alcance e impacto que podría tener esta noticia en él, en su medio laboral, familiar, económico o en la planificación de su futuro? | 52,14 (7,90) | 45,65 (10,09) | 0,102 | - |
| 22. ¿Ud solicitaría biomarcadores para alzhéimer sin haber valorado su estado emocional o antecedentes psiquiátricos previos de relevancia? | 52,33 (9,77) | 45,72 (9,98) | 0,121 | - |
| 23. ¿Ud solicitaría biomarcadores para alzhéimer sin haber interrogado si el paciente vive solo o posee una adecuada red familiar para sobrellevar el impacto de la noticia y la enfermedad a futuro? | 46,29 (12,82) | 46,16 (9,88) | 0,975 | - |
| 24. ¿Ud solicitaría biomarcadores para alzhéimer sin brindarle opciones de intervención/tratamiento disponibles o de investigación? | 46,00 (11,34) | 46,19 (9,94) | 0,953 | - |
| 25. ¿Ud solicitaría biomarcadores para alzhéimer sin que el paciente pueda acceder, por diversos motivos, a un centro de atención para recibir asistencia posterior? | 47,17 (10,88) | 46,01 (9,99) | 0,714 | - |
| 26. ¿Ud dejaría que el informe del estudio lo retirase el paciente directamente? | 45,95 (8,97) | 46,35 (10,42) | 0,878 | - |
| 27. ¿Ud. considera que, a la entrevista de entrega de resultados del estudio, el paciente debiera concurrir acompañado? | 46,02 (10,12) | 49,50 (9,60) | 0,418 | 0,339 |
| 28. ¿Ud. considera que el paciente con alzhéimer prodrómico es un sujeto vulnerable? | 46,66 (10,31) | 43,20 (7,82) | 0,310 | - |
| 29. ¿Ud. se comunica habitualmente con el comité de ética de su institución? | 48,30 (9,47) | 44,53 (10,35) | 0,082 | - |
| 30. ¿Comunica al comité de ética dudas o inquietudes sobre el manejo de pacientes con alzhéimer prodrómico? | 48,85 (10,02) | 45,49 (10,04) | 0,193 | - |
| 31. ¿Solicita autorización al comité de ética para realizar estudios epidemiológicos en esta población? | 46,95 (10,04) | 45,09 (10,18) | 0,412 | - |
| 32. ¿Solicita autorización al comité de ética para presentar casos o videos de casos de pacientes en congresos médicos? | 47,75 (10,56) | 45,00 (9,57) | 0,207 | - |
DE: desvío estándar; M: media de edad de los encuestados.
En negrita se señala cuando el tipo de respuestas (afirmativas/ negativas) es significativamente diferente según la edad de los encuestados.
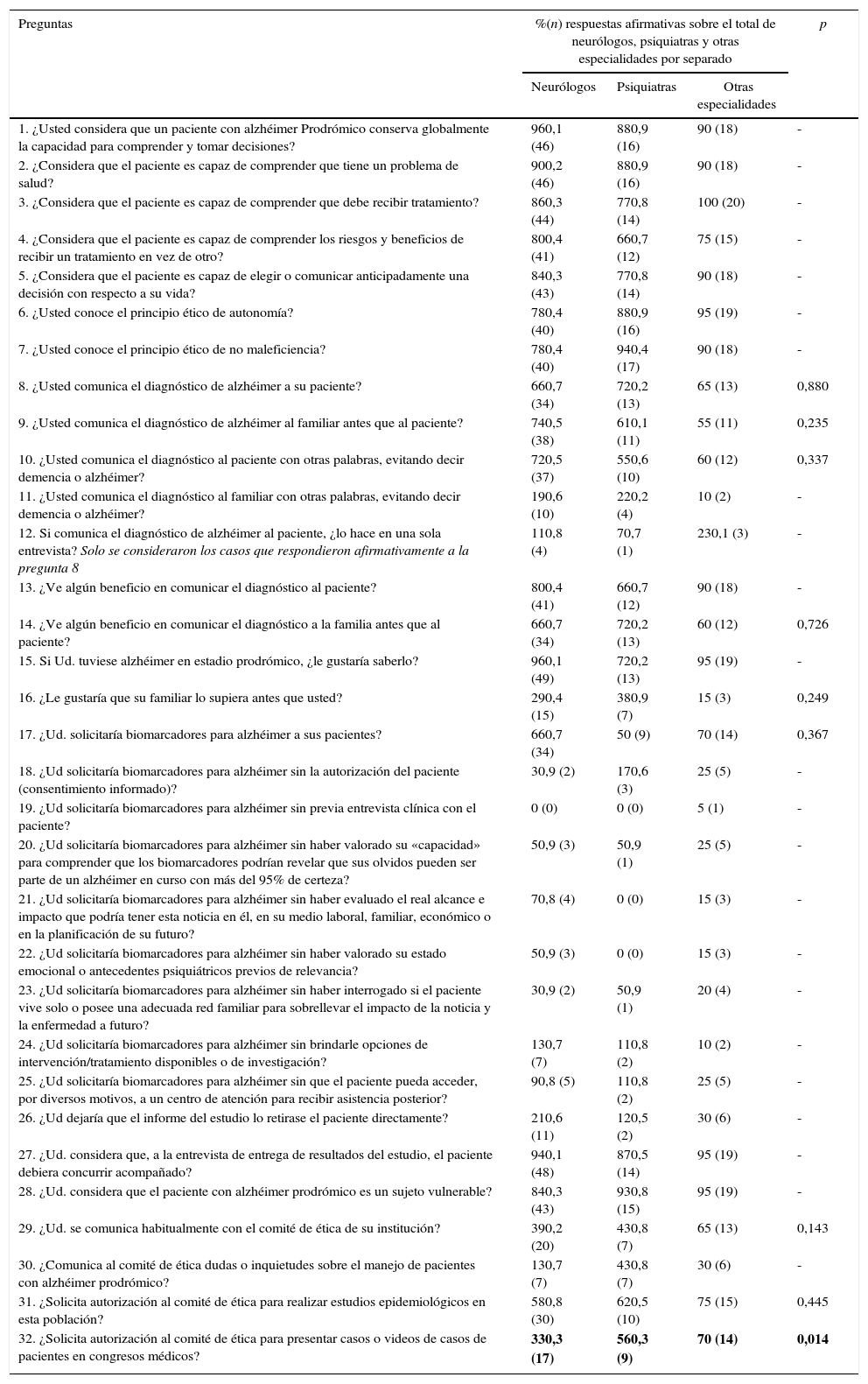
Se observaron menos respuestas afirmativas de las esperadas en el grupo de los psiquiatras (RTC=−2,8) y entre los profesionales de otras especialidades hubo más respuestas afirmativas de las esperadas (RTC=2,5) (tabla 3).
Pruebas chi-cuadrado de asociación entre las respuestas y la especialidad de los encuestados
| Preguntas | %(n) respuestas afirmativas sobre el total de neurólogos, psiquiatras y otras especialidades por separado | p | ||
|---|---|---|---|---|
| Neurólogos | Psiquiatras | Otras especialidades | ||
| 1. ¿Usted considera que un paciente con alzhéimer Prodrómico conserva globalmente la capacidad para comprender y tomar decisiones? | 960,1 (46) | 880,9 (16) | 90 (18) | - |
| 2. ¿Considera que el paciente es capaz de comprender que tiene un problema de salud? | 900,2 (46) | 880,9 (16) | 90 (18) | - |
| 3. ¿Considera que el paciente es capaz de comprender que debe recibir tratamiento? | 860,3 (44) | 770,8 (14) | 100 (20) | - |
| 4. ¿Considera que el paciente es capaz de comprender los riesgos y beneficios de recibir un tratamiento en vez de otro? | 800,4 (41) | 660,7 (12) | 75 (15) | - |
| 5. ¿Considera que el paciente es capaz de elegir o comunicar anticipadamente una decisión con respecto a su vida? | 840,3 (43) | 770,8 (14) | 90 (18) | - |
| 6. ¿Usted conoce el principio ético de autonomía? | 780,4 (40) | 880,9 (16) | 95 (19) | - |
| 7. ¿Usted conoce el principio ético de no maleficiencia? | 780,4 (40) | 940,4 (17) | 90 (18) | - |
| 8. ¿Usted comunica el diagnóstico de alzhéimer a su paciente? | 660,7 (34) | 720,2 (13) | 65 (13) | 0,880 |
| 9. ¿Usted comunica el diagnóstico de alzhéimer al familiar antes que al paciente? | 740,5 (38) | 610,1 (11) | 55 (11) | 0,235 |
| 10. ¿Usted comunica el diagnóstico al paciente con otras palabras, evitando decir demencia o alzhéimer? | 720,5 (37) | 550,6 (10) | 60 (12) | 0,337 |
| 11. ¿Usted comunica el diagnóstico al familiar con otras palabras, evitando decir demencia o alzhéimer? | 190,6 (10) | 220,2 (4) | 10 (2) | - |
| 12. Si comunica el diagnóstico de alzhéimer al paciente, ¿lo hace en una sola entrevista? Solo se consideraron los casos que respondieron afirmativamente a la pregunta 8 | 110,8 (4) | 70,7 (1) | 230,1 (3) | - |
| 13. ¿Ve algún beneficio en comunicar el diagnóstico al paciente? | 800,4 (41) | 660,7 (12) | 90 (18) | - |
| 14. ¿Ve algún beneficio en comunicar el diagnóstico a la familia antes que al paciente? | 660,7 (34) | 720,2 (13) | 60 (12) | 0,726 |
| 15. Si Ud. tuviese alzhéimer en estadio prodrómico, ¿le gustaría saberlo? | 960,1 (49) | 720,2 (13) | 95 (19) | - |
| 16. ¿Le gustaría que su familiar lo supiera antes que usted? | 290,4 (15) | 380,9 (7) | 15 (3) | 0,249 |
| 17. ¿Ud. solicitaría biomarcadores para alzhéimer a sus pacientes? | 660,7 (34) | 50 (9) | 70 (14) | 0,367 |
| 18. ¿Ud solicitaría biomarcadores para alzhéimer sin la autorización del paciente (consentimiento informado)? | 30,9 (2) | 170,6 (3) | 25 (5) | - |
| 19. ¿Ud solicitaría biomarcadores para alzhéimer sin previa entrevista clínica con el paciente? | 0 (0) | 0 (0) | 5 (1) | - |
| 20. ¿Ud solicitaría biomarcadores para alzhéimer sin haber valorado su «capacidad» para comprender que los biomarcadores podrían revelar que sus olvidos pueden ser parte de un alzhéimer en curso con más del 95% de certeza? | 50,9 (3) | 50,9 (1) | 25 (5) | - |
| 21. ¿Ud solicitaría biomarcadores para alzhéimer sin haber evaluado el real alcance e impacto que podría tener esta noticia en él, en su medio laboral, familiar, económico o en la planificación de su futuro? | 70,8 (4) | 0 (0) | 15 (3) | - |
| 22. ¿Ud solicitaría biomarcadores para alzhéimer sin haber valorado su estado emocional o antecedentes psiquiátricos previos de relevancia? | 50,9 (3) | 0 (0) | 15 (3) | - |
| 23. ¿Ud solicitaría biomarcadores para alzhéimer sin haber interrogado si el paciente vive solo o posee una adecuada red familiar para sobrellevar el impacto de la noticia y la enfermedad a futuro? | 30,9 (2) | 50,9 (1) | 20 (4) | - |
| 24. ¿Ud solicitaría biomarcadores para alzhéimer sin brindarle opciones de intervención/tratamiento disponibles o de investigación? | 130,7 (7) | 110,8 (2) | 10 (2) | - |
| 25. ¿Ud solicitaría biomarcadores para alzhéimer sin que el paciente pueda acceder, por diversos motivos, a un centro de atención para recibir asistencia posterior? | 90,8 (5) | 110,8 (2) | 25 (5) | - |
| 26. ¿Ud dejaría que el informe del estudio lo retirase el paciente directamente? | 210,6 (11) | 120,5 (2) | 30 (6) | - |
| 27. ¿Ud. considera que, a la entrevista de entrega de resultados del estudio, el paciente debiera concurrir acompañado? | 940,1 (48) | 870,5 (14) | 95 (19) | - |
| 28. ¿Ud. considera que el paciente con alzhéimer prodrómico es un sujeto vulnerable? | 840,3 (43) | 930,8 (15) | 95 (19) | - |
| 29. ¿Ud. se comunica habitualmente con el comité de ética de su institución? | 390,2 (20) | 430,8 (7) | 65 (13) | 0,143 |
| 30. ¿Comunica al comité de ética dudas o inquietudes sobre el manejo de pacientes con alzhéimer prodrómico? | 130,7 (7) | 430,8 (7) | 30 (6) | - |
| 31. ¿Solicita autorización al comité de ética para realizar estudios epidemiológicos en esta población? | 580,8 (30) | 620,5 (10) | 75 (15) | 0,445 |
| 32. ¿Solicita autorización al comité de ética para presentar casos o videos de casos de pacientes en congresos médicos? | 330,3 (17) | 560,3 (9) | 70 (14) | 0,014 |
%: porcentaje; n: número de casos; P: grado de significación: p<0,05: resultado estadísticamente significativo.
En negrita se señala cuando hubo una respuesta que mostraba diferencias significativas según la especialidad.
La gran mayoría de los profesionales encuestados (88,5%) considera que un paciente con alzhéimer prodrómico es un sujeto vulnerable.
Se entiende por población vulnerable al grupo de individuos con incapacidad mental o legal para comprender las características de una intervención/investigación o para expresar su voluntad o a aquellos que, por una condición social, cultural, educativa o económica desfavorable, son susceptibles de ser influidos por la expectativa de recibir un beneficio por participar en la investigación (incentivo indebido) o de ser víctimas de una amenaza por parte de los investigadores o de otros en una situación de poder, si rehusaran a participar (coerción)7.
Sin embargo, en el estadio de deterioro cognitivo leve, generalmente la capacidad de comprender y de expresar la voluntad se encuentran relativamente preservadas. Es recién, en etapas más tardías, de demencia leve a moderada cuando esta comienza a alterarse. Existen pocos estudios que evalúen esta capacidad en las etapas prodrómicas de los pacientes con EA.
Existe un escenario especial en este aspecto, que el médico o investigador debieran identificar. Son aquellas personas o grupos en situación de vulnerabilidad a fin de implementar una protección especial para ellos. Los pacientes portadores de alzhéimer en curso a la demencia, por la simple condición de saber que padecen una enfermedad de curso crónico, progresivo e incurable, a pesar de no haber perdido la autonomía debieran ser considerados población en situación de vulnerabilidad, y se debería requerir, para los ensayos clínicos, la obtención del consentimiento informado en presencia de un testigo independiente para garantizar la voluntad y la libertad de la decisión de participar7. El paciente en nuestro medio, además, puede presentar algunas otras situaciones de vulnerabilidad que pueden ser relativamente no fáciles de identificar, tales como la condición económica, social, cultural o educativa desfavorables, que resulta necesario identificar a la hora de abordar este tipo de pacientes, también desde el punto de vista asistencial, no solo de investigación.
CapacidadEl 93,3% de los médicos considera que el paciente con alzhéimer prodrómico conserva globalmente la capacidad para comprender y tomar decisiones, para comprender que tiene un problema de salud (89,9%), que debe recibir tratamiento (87,6%), que comprende los riesgos y beneficios de recibir un tratamiento en vez de otro (76,4%) y que es capaz de elegir o comunicar anticipadamente una decisión con respecto a su vida (84,3%).
Sin embargo, no todos los pacientes en el mismo estadio evolutivo pueden comprender lo anteriormente enunciado. Tener capacidad significa poseer una serie de aptitudes psicológicas, cognitivas, volitivas y afectivas que le permitan conocer, valorar y gestionar adecuadamente la información anterior, tomar una decisión y expresarla.
La capacidad es un atributo de las personas que tiene gran variabilidad. Una persona puede ser capaz para una función, pero no para otra. Además, puede variar en un mismo individuo a lo largo del tiempo. Esto implica que la capacidad es caso y tiempo específica. De la misma manera que, en principio, ha de considerarse a toda persona autónoma, la capacidad debe presumirse y la falta de capacidad deberá demostrarse. La evaluación de la capacidad es una de las tareas más complejas a las que el médico se enfrenta cuando asiste a pacientes con alzhéimer prodrómico.
La valoración neurocognitiva es esencial. Se ha reportado que el instrumento Mini-Mental State Examination (MMSE) tiene buena correlación con el juicio clínico de incapacidad y que podría tener utilidad en identificar a los pacientes en rangos bajos y altos de incapacidad. Se considera que puntajes menores a 19 se asocian altamente con incapacidad, pero son escasas las asociaciones entre valores más altos de MMSE y capacidad, lo que hace necesario estandarizar herramientas breves para valorarla6. Evaluar la capacidad es importante a la hora de comunicar el diagnóstico, de ofrecer diferentes alternativas de tratamiento asistencial o experimental, de facilitar el reclutamiento de pacientes autónomos o de subrogar la decisión en su representante.
Principios éticos involucrados en la toma de decisionesEn nuestra encuesta, el 84,3% refirió conocer los principios éticos de autonomía y de no maleficencia, involucrados fuertemente en la toma de decisiones de sus pacientes.
El principio ético mayormente involucrado en comunicar o no el diagnóstico de EA a un paciente es el de autonomía8,9. El ejercicio de la autonomía de las personas exige que se cumplan al menos 3 condiciones: a) actuar voluntariamente, es decir, libre de coerciones; b) tener información suficiente sobre la decisión que se va a tomar y c) tener capacidad.
El principio ético de la no maleficencia debe tenerse en cuenta. Así, se establece la obligación de no hacer el mal. Al informar el diagnóstico de EA al paciente, o solicitar un biomarcador de alta especificidad diagnóstica, aunque esta sea la verdad, se puede hacer un daño por el impacto que esta noticia puede tener sobre él. Esto se puede expresar en forma de depresión y, en casos extremos, de ideación suicida10–12.
Comunicación diagnósticaComunicación al pacienteEl 67,4% de los encuestados en nuestro medio comunica el diagnóstico de EA a sus pacientes, utiliza otras palabras para evitar decir demencia o alzhéimer (66,3%) y más de una entrevista para comunicarle el diagnóstico (86,7%).
Comunicación a la familiaUna proporción significativa de médicos (67,4%) informan el diagnóstico a la familia antes que al enfermo. El 18% utiliza la palabra demencia o alzhéimer al informar la situación de salud de su familiar.
Con respecto a la comunicación diagnóstica, el médico tiene la obligación de brindar información al paciente y el paciente el derecho de saber su diagnóstico, pero también de no saberlo si así lo desea, el derecho de querer o no compartir el diagnóstico con su familia, y de planificar su vida de la manera más apropiada según su enfoque. El paciente, para poder tomar estas decisiones, debe tener relativamente preservada su capacidad intelectual8. Un individuo que preserva la conciencia de enfermedad o «insight» es capaz de verbalizar la naturaleza, severidad y consecuencia de sus alteraciones cognitivas. Sin embargo, los pacientes con conciencia de sus fallas cognitivas suelen angustiarse más, como sucede en las personas que transitan la EA prodrómica. Los pacientes depresivos, en general, tienden a hacer valoraciones menos optimistas que los sujetos normales en situaciones problemáticas8. El 79,8% de los encuestados encuentra beneficioso para el paciente comunicarle el diagnóstico, así como también ve beneficioso informar a la familia antes que al paciente.
Esto debe valorarse a la hora de comunicar un diagnóstico o de solicitar un estudio complementario con alta sensibilidad y especificidad, como un biomarcador13.
EmpatíaLa empatía es una forma de conocimiento y aproximación al otro, un intento de ponerse en el lugar de la otra persona. En la relación médico-paciente es, además, un valor, una actitud y una habilidad. La actitud empática del médico hacia el paciente hace posible el respeto y la dignidad de la relación médico-paciente. En nuestra encuesta, cuando el profesional se puso en lugar de enfermo, el 91% respondió preferir conocer su diagnóstico y la mayor parte de los encuestados (71,9%) no consideró oportuno que su familia lo supiera antes que él.
La empatía ayuda al médico a imaginar y a comprender lo que el paciente está sintiendo, siendo la mejor forma de sentir lo que nos es común a los seres humanos. Una relación digna y respetuosa se basa en la aceptación del paciente más allá de lo que este hace. El paciente debe ser valorado por lo que es, no por lo que hace. El médico debe ser justo sin ser juez, debe prevenir, informar y curar, no juzgar una actitud moral ni adoptar una actitud paternalista.
El médico que logra establecer empatía con el paciente suele ser capaz de tomar la decisión adecuada en el momento oportuno según la situación, condición o estado del paciente. Y es en este momento cuando la empatía juega un rol fundamental y puede hacer tomar las mejores o las peores decisiones a la hora de comunicar o informar un diagnóstico.
Uso de biomarcadores en asistencia clínicaUn biomarcador (también llamado marcador biológico) es una sustancia que ayuda a medir un proceso biológico normal, una enfermedad o la respuesta a un tratamiento14.
La identificación de nuevos biomarcadores para el diagnóstico precoz de la EA, antes de la aparición de los síntomas clínicos, es crucial para avanzar en el conocimiento de esta enfermedad y en el desarrollo de tratamientos terapéuticos.
La evidencia reciente indica que la EA está precedida por una larga fase preclínica con cambios bioquímicos, estructurales y funcionales del cerebro, lo que indica que el proceso fisiopatológico de la neurodegeneración comienza mucho antes de que aparezcan los síntomas clínicos de demencia. Actualmente existen 2 biomarcadores para el diagnóstico precoz de la EA en investigación: la acumulación de beta-amiloide en el cerebro o el bajo contenido de Ab1-42 en el líquido cefalorraquídeo, y el aumento de la proteína Tau (t-tau) y la tau fosforilada (P-tau) en el líquido cefalorraquídeo14. La ausencia simultánea de estos 2 biomarcadores permite descartar el diagnóstico, pero su presencia no permite aún diagnosticar esta enfermedad con certeza. Por eso, en la actualidad, el diagnóstico de la EA es todavía probabilístico y requiere la presencia de síntomas clínicos y del uso de biomarcadores con prudencia y bajo situaciones particulares15.
El 64% de los profesionales encuestados solicitaría biomarcadores a sus pacientes en la práctica diaria, el 99% con entrevista previa con el paciente y la mayoría (88,6%) con autorización del paciente, previa firma de un consentimiento informado para dicha intervención.
Solo el 7% de los encuestados solicitaría biomarcadores sin haber evaluado el real alcance e impacto que podría tener esta noticia en el paciente, en su medio laboral, familiar, económico o en la planificación del futuro; el 6,8% los solicitaría sin haber valorado el estado emocional o los antecedentes psiquiátricos; el 8% los solicitaría sin haber interrogado si el paciente vive solo o posee una adecuada red familiar para sobrellevar el impacto de la noticia y la enfermedad a futuro; el 12,5% indicaría el biomarcador sin brindarle opciones de intervención/tratamiento disponibles o de investigación y el 13,6% lo haría sin que el paciente pudiese acceder, por diversos motivos, a un centro de atención para recibir asistencia posterior.
Solo el 21,8% dejaría que el informe lo retirase directamente el paciente, considerando la amplia mayoría (93,1%) que el paciente debería contar con una entrevista para la entrega de resultados y a ella debería concurrir acompañado por un tercero.
En síntesis, un gran porcentaje de médicos encuestados tendría en cuenta al paciente en sí, su condición de vulnerabilidad y la especial atención a situaciones especiales, como el estado emocional y el entorno familiar y social, antes de indicar y utilizar biomarcadores en asistencia clínica.
Comunicación con el comité de ética de la instituciónLos comités de ética fueron creados con el fin de facilitar la toma de decisiones en casos de conflictos éticos que puedan producirse en el medio sanitario. En muchos países, como en la Argentina, los comités de ética (evalúan los aspectos metodológicos y éticos de las investigaciones con seres humanos) actúan en forma independiente de los comités de bioética (ley 3301/09)16. Los integrantes de un comité de bioética suelen ayudar a que las decisiones que se toman en relación con las cuestiones de valor de la asistencia sanitaria sean las mejores posibles. La mejor decisión será siempre una decisión prudente, razonable, tomada después de haber disminuido, dentro de lo posible, la incertidumbre que siempre acompaña a la resolución de conflictos de índole ética.
El nuevo concepto de alzhéimer prodrómico genera grandes dilemas tanto en la clínica como en la investigación; sin embargo, solo el 46% de los médicos encuestados se comunica habitualmente con el comité de su institución; el 23% le informa dudas o inquietudes con respecto al manejo de este tipo de pacientes; solo el 63,2% solicita autorización para realizar estudios epidemiológicos en esta población y más del 50% utiliza filmaciones de sus pacientes con fines de investigación y discusión de casos en congresos médicos sin previa autorización del comité de su institución.
Con respecto a la edad de los médicos encuestados, en todos los casos los profesionales que habían contestado afirmativamente: eran significativamente más jóvenes; consideraban que un paciente con alzhéimer prodrómico conserva globalmente la capacidad para comprender y tomar decisiones, y es capaz de elegir o comunicar anticipadamente una decisión con respecto a su vida; y utilizarían biomarcadores sin previo consentimiento informado del paciente, ya sea para la realización de PL o de un estudio de marcación cerebral por PET.
Según la especialidad, los psiquiatras tuvieron menos respuestas positivas que los otros especialistas en esta encuesta. La cautela a la hora de responder preguntas dilemáticas probablemente sea por su especial formación con la enfermedad mental y por la mayor aproximación al concepto de insania y discapacidad.
Recientes revisiones bibliográficas repasaron los asuntos éticos en los pacientes con deterioro cognitivo y demencia. Entre los principales puntos en discusión está comunicar el diagnóstico de EA en personas asintomáticas o mínimamente sintomáticas con total «insight»; el incierto diagnóstico basado en biomarcadores sin una amplia validación y el estigma social de EA muy leve17,18.
En la literatura hay cada vez más consenso en cuanto a la transmisión del diagnóstico de EA al paciente19. Una encuesta a clínicos e investigadores que participaron en la «Iniciativa de Neuroimagen en la enfermedad de Alzheimer» evidenció que el 73% de estos estaba de acuerdo en la comunicación de los resultados de los biomarcadores a las personas con deterioro cognitivo leve. Pero las opiniones eran más heterogéneas en cuanto a la transmisión de los resultados a los pacientes asintomáticos, con solo un 58% a favor de la comunicación20. En oposición a esto, revisiones recientes señalan la existencia de una variación en cuanto a la actitud de los médicos frente a la comunicación diagnóstica hacia el paciente: la mayoría opta por no transmitir el diagnóstico de EA establecida a sus pacientes21.
Los profesionales, en general, coinciden en que hace falta más investigación acerca de cómo transmitir los resultados de los biomarcadores a los pacientes y, además, acerca de cuál es la repercusión psicológica de la noticia en el paciente20.
Como conclusión, los nuevos avances de la ciencia debieran ir en paralelo al crecimiento de la neuroética y los profesionales involucrados debieran definirse como médicos en el sentido amplio de la palabra, con un interés especial por todo lo que rodea al enfermo portador de una EA. Creemos firmemente en la medicina basada en la evidencia, pero también en la medicina basada en la diferencia y en la experiencia de la relación médico-paciente en estas instancias donde la identificación de un tratamiento curativo parece lejana.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesDeclaramos no presentar conflictos de interés.