Algunos autores consideran la asterixis como el movimiento anormal más frecuente después de un evento cerebrovascular (ECV). La frecuencia de esta manifestación varía, según diferentes series, entre un 0,08 y un 1,9%. La localización más frecuente de la lesión asociada a asterixis es el tálamo, especialmente lesiones de los núcleos ventro-lateral y ventro-posterior.
El objetivo del presente estudio fue evaluar la presencia de asterixis como manifestación temprana después de un ECV en los pacientes atendidos en el Servicio de Neurología del Hospital Privado de Comunidad.
Materiales y métodosSe evaluó la presencia temprana de asterixis en todos los pacientes atendidos con diagnóstico de un ECV isquémico (ECVI) o ECV hemorrágico (ECVH), registrados consecutivamente en el Registro Cerebrovascular del Hospital Privado de Comunidad entre agosto de 2009 y mayo de 2011 inclusive.
ResultadosIngresaron 334 pacientes con diagnóstico de ECV (ECVI=296 y ECVH=38). Se observó la presencia de asterixis en el 2,4% (n=8; 5 hombres y 3 mujeres); mediana: 80,5 años (LI-LS: 68-89). La frecuencia en los ECVI fue de 1,7% y en los ECVH fue del 7,9%. Las localizaciones de las lesiones en los ECVI fueron fronto-parietal (n=3), parieto-occipital (n=1) y tálamo-capsular (n= 1); y para los ECVH fueron tálamo-capsulares (n=2) y occipito-parietal (n=1).
ConclusiónEn nuestra población la tasa de asterixis posterior a un ECV fue mayor a la publicada en otras series.
Some authors consider asterixis as the most frecuente involuntary movement after a stroke. The actual incidence of this event is not defined and under different series, it varies between 0.08% and 1.9%. The most common site of injury associated with asterixis is thalamic, especially lesions of the ventro-lateral and ventro-posterior nucleus.
The objective of this study was to evaluate the presence of asterixis as an early manifestation after stroke in patients admitted in to the Neurology Service of the Hospital Privado de Comunidad.
Materials and methodsBetween August 2009 and May 2011 inclusive, we evaluated the early presence of asterixis in all patients admitted with a diagnosis of ischemic or hemorrhagic stroke, recorded consecutively in the Stroke Registry of the Hospital Privado de Comunidad.
ResultsThree hundred thirty-four patients were admitted with a diagnosis of stroke (ischemic stroke=296 and hemorrhagic stroke=38). We observed the presence of asterixis in 2.4% (n=8 - 5 men and 3 women), median age: 80.5 years (LL-UL: 68-89). The frequency of ischemic stroke was 1.7% and in the hemorrhagic stroke was 7.9%. The locations of the injuries were fronto-parietal (n=3), parieto-occipital (n=1) and thalamo-capsular (n=1) for ischemic stroke, and thalamo-capsular (n=2) and occipito-parietal (n=1) for hemorrhagic stroke.
ConclusionIn our population asterixis rate after stroke was higher than in other series.
Los movimientos involuntarios, como temblor (Kim, 19921; Ferbert, 19932), corea (Kim, 19993; Kase, 19814), distonía (Sunohara, 19845; Karsidag, 19986) o asterixis (Kim, 20017; Tatu, 20008) pueden presentarse con posterioridad a un evento cerebrovascular (ECV) y están asociados con mayor frecuencia a lesiones en los ganglios basales y en el tálamo.
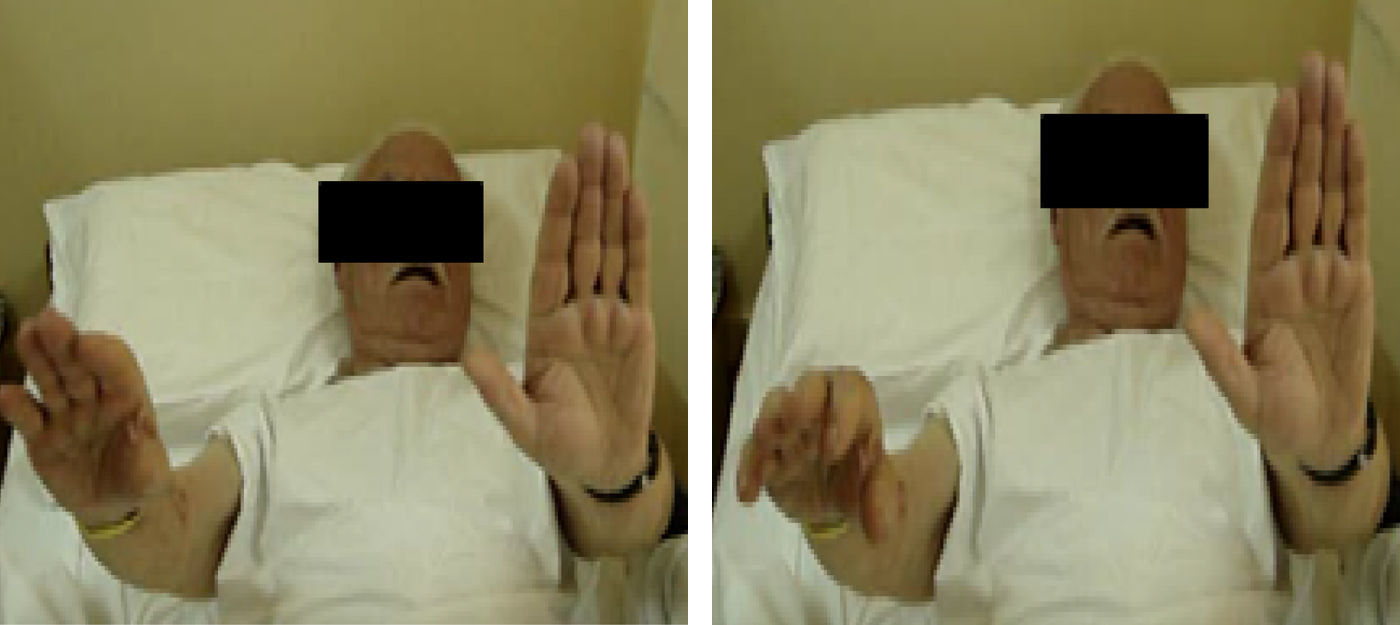
La asterixis o flapping tremor consiste en la caída escalonada o intermitente de una postura en extensión o flexión dorsal máxima de la mano y de los dedos. Cuando la mano cae por debajo de la línea horizontal del brazo una contracción muscular la lleva nuevamente al punto más alto; esto se debe a un fenómeno de inhibición intermitente de los músculos extensores de la mano9. El electromiograma (EMG) se caracteriza por períodos de silencio eléctrico en los músculos activados para mantener la postura, y es considerada una mioclonía negativa8–10. La asterixis unilateral es un signo fiable de lesión neurológica estructural8,10.
La frecuencia de asterixis después de un ECV varía según diferentes series entre un 0,08% (Ghika-Schmid; 199711) y un 1,9% (Kim; 20017) y la localización más frecuente de la lesión asociada a asterixis es el tálamo, especialmente lesiones de los núcleos ventro-lateral y ventro-posterior7,8,11–13. El objetivo del trabajo fue evaluar la frecuencia de asterixis como manifestación temprana de un EVC y describir la localización de las lesiones vasculares en los pacientes que ingresaron en nuestro servicio.
Materiales y métodosEl Hospital Privado de Comunidad (HPC) atiende una población cautiva (PC) (cobertura médica completa y exclusiva) de aproximadamente 75.000 individuos más pacientes con cobertura no capitada. Entre el 1 de agosto de 2009 al 31 de mayo del 2011, ambos inclusive, se evaluó la presencia temprana de asterixis en todos los pacientes atendidos en el Servicio de Neurología del HPCde Mar del Plata, con diagnóstico de un ECV isquémico (ECVI) o hemorrágico (ECVH), registrados consecutivamente en el Registro Cerebrovascular del HPC. Cada ECV fue evaluado y codificado en una planilla de registro según las definiciones y criterios diagnósticos originales del manual del ReC-HPC (http://www.hpc.org.ar/p_hospital.htm). Se obtuvo el dato de primer evento en la vida para cada tipo de ECV.
DefinicionesPresencia tempranaManifestación clínica (asterixis) dentro de las primeras 48h del ECV.
AsterixisMioclono negativo con lapsos repentinos de la inervación. Cuando las pausas son largas (>200ms) resulta típico flapping tremor o temblor de aleteo como resultado de contracción tónica. Cuando las pausas son más cortas la fenomenología clínica se asemeja a un temblor de alta frecuencia y algo irregular14. La evaluación se realizó con la mano en dorsiflexión, ojos cerrados o abiertos, los dedos extendidos y en abducción. La posición se mantuvo durante 30s (fig. 1).
Evento cerebrovascular isquémicoDéficit neurológico focal agudo o subagudo atribuible a uno o varios territorios vasculares que dura más de 24h. Puede durar menos de 24h pero se debe asociar a una imagen de tomografía axial computarizada (TAC) y/o resonancia magnética nuclear (RMN) con una lesión relevante. Esta definición es conceptualmente equivalente a la propuesta por Kidwell y Warrach (síndrome cerebrovascular isquémico agudo, definido) excepto que no se limita a los eventos que tengan menos de 7 días de evolución (agudos), ya que para esta clasificación un ECVI será considerado como tal independientemente de su tiempo de evolución15.
Evento cerebrovascular hemorrágicoUn déficit neurológico focal secundario a cualquier tipo de hemorragia intracraneal (HIC) no traumática, ya sea hemorragia intraparenquimatosa o hemorragia subaracnoidea de origen hipertensivo, aneurismático, por malformación arteriovenosa, de causa hematológica, por angiopatía amiloide u otro, con estudio de imágenes que lo confirme (TAC o RMN). Reservando la transformación hemorrágica de un infarto isquémico como una subcategoría isquémica15. A todos los pacientes con ECV y asterixis se les descartaron causas infecciosas, metabólicas y/o tóxicas.
ResultadosDurante el período de estudio (22 meses) se registraron 334 pacientes con diagnóstico de ECV (ECVI=296 y ECVH=38). Se observó la presencia de asterixis temprana en el 2,4% de los pacientes (n=8; 5 hombres y 3 mujeres); con una mediana de edad de 80,5 años (límite inferior 68 y límite superior 89). Siete pacientes tenían hipertensión arterial, 4 pacientes diabetes mellitus tipo 2, 2 pacientes dislipidemia y un paciente fibrilación auricular. Los resultados de laboratorio de uremia, hepatograma, ionograma y calcemia se encontraban dentro de los valores normales, así como el resto de los estudios solicitados.
La frecuencia de asterixis en los ECVI fue del 1,7% (5/296) y en los ECVH del 7,9% (3/38).
Otros hallazgos en el examen físico se resumen en la tabla 1.
Características demográficas, clínica y localización de la lesión de los pacientes con asterixis
| Paciente | Sexo | Edad (años) | Lesión | Localización lesión | Asterixis | Otros déficits neurológicos |
| 1 | F | 68 | Hematoma | Occipito-parieto-temporal izquierda | MSD | Afasia de Wernicke |
| 2 | M | 79 | Isquémico | Occipito-temporal derecha | MSI | Hemianopsia, hemiparesia, hemianestesia, hemiasomatognosia, heminegligencia |
| 3 | M | 85 | Isquémico | Parieto-occipital derecha | MSI | Hemianopsia, hemiparesia, hemihipoestesia |
| 4 | M | 83 | Hematoma | Capsular izquierda | MSD | Hemianopsia, disartria, hemiparesia, hemihipoestesia |
| 5 | M | 81 | Isquémico | Brazo posterior cápsula interna derecha | MSI | Hemiparesia |
| 6 | M | 80 | Isquémico | Fronto-insular derecha | MSI | Hemianopsia, disartria, hemiparesia, hemianestesia, hemiasomatognosia, anosognosia |
| 7 | F | 89 | Isquémico | Fronto-temporo-parietal, lenticular, cápsula y caudado derechos | MSI | Hemianopsia, disartria, hemiparesia, hemianestesia, hemiasomatognosia |
| 8 | F | 76 | Hematoma | Tálamo derecho | MSI | Disartria, hemiparesia |
F: femenino; M: masculino; MSD: miembro superior derecho, MSI: miembro superior izquierdo.
En todos los casos la presencia de asterixis fue unilateral e ipsilateral al lado hemiparético.
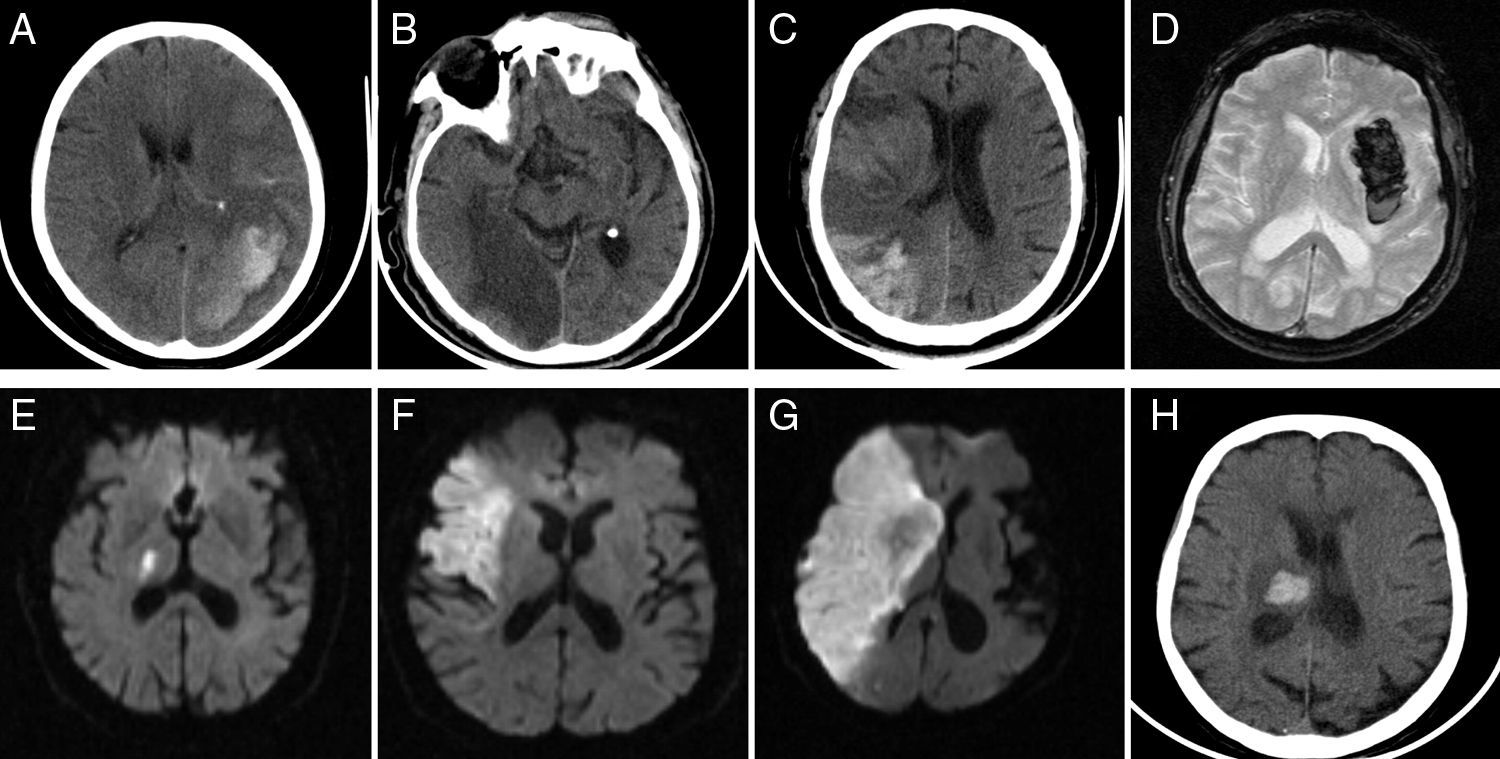
Se realizó TAC en 4 pacientes y RMN en los otros 4 (fig. 2). Las localizaciones de las lesiones vasculares en todos los casos fueron contralaterales a la asterixis. Las topografías de los ECVI fueron: fronto-parietal (n=3), parieto-occipital (n=1) y tálamo-capsular (n=1), y para los ECVH tálamo-capsulares (n=2) y occipito-parietal (n=1). Uno de los pacientes con ECVI presentaba en la TAC de ingreso signos de transformación hemorrágica.
Imágenes al ingreso hospitalario.
A. TAC: hematoma occipito-parieto-temporal izquierdo. B. TAC: infarto occipito-temporal derecho. C. TAC: infarto con transformación hemorrágica parieto-occipital derecho. D. Secuencia eco de gradiente de RMN: hematoma capsular izquierdo. E. Secuencia difusión de RMN: infarto isquémico en brazo posterior de la cápsula interna derecha. F. Secuencia difusión de RMN: infarto fronto-insular derecho. G. Secuencia difusión de RMN: infarto fronto-temporo-parietal, capsular, lenticular y caudado derecho. H. TAC: hematoma talámico derecho.
En el año 2000 Tatu et al.8 publicaron una serie de 11 pacientes con asterixis temprana después de un ECV (9 ECVI y 2 ECVH) con lesión talámica. Kim7 publicó en 2001 30 casos de asterixis tras un ECV (22 ECVI y 8 ECVH) de 1.550 pacientes evaluados entre los años 1996 y 2000, con una frecuencia del 1,9%. En la mayoría de estos casos la localización de la lesión fue en el tálamo, pero también hubo casos con lesiones a nivel frontal, cuerpo estriado, mesencéfalo y cerebelo. Ghika-Schmid et al.11 describieron en 1997 una serie de 29 casos de movimientos involuntarios en 2.500 pacientes evaluados durante la etapa aguda del ECV. Solo 2 de estos pacientes se manifestaron como asterixis (0,08%) y las presentaciones más frecuentes fueron con hemicorea o hemibalismo y hemidistonía.
Si bien la presencia de asterixis es frecuente en nuestra población, no evaluamos la presencia de distonías, coreoatetosis o temblores después de la lesión vascular, por lo que no podemos llegar a una conclusión sobre qué tipo de movimiento involuntario es más frecuente.
En nuestra población la tasa de asterixis posterior a un ECV fue del 2,4% y se observó con mayor frecuencia en los ECVH que en los ECVI (7,9 contra 1,7%), tasa mayor a la publicada previamente7,11. En nuestra cohorte las localizaciones de las lesiones vasculares fueron diversas, incluidas lesiones en el tálamo.
El mecanismo fisiopatogénico de la asterixis aún no esta aclarado. Algunos autores2,4,7 proponen que es una mioclonía negativa desencadenada por una súbita interrupción de la actividad eléctrica en los músculos extensores, debido a una inhibición intermitente del sistema neuronal espinal que mantiene la extensión tónica voluntaria de la extremidad. El control tónico o estabilidad postural se relaciona con múltiples vías del tronco encefálico y espinales (vestíbulo-espinal, retículo-espinal o tractos rubro-espinales)7; estos sistemas, a su vez, están regulados por estructuras supratentoriales como el núcleo ventro-lateral del tálamo, en donde convergen fibras cerebelo-rubrales y vestíbulo-cerebelosas16, también relacionadas con el área motora frontal17.
La formación reticular del tronco también participaría en dicha regulación, y es posible encontrar asterixis ipsilateral en pacientes con lesiones cerebelosas debido a que las fibras cerebelo-rubrales se cruzan al nivel del pedúnculo cerebeloso superior9.
Se debe diferenciar la asterixis de la debilidad por la misma hemiparesia, en la cual la pérdida de la contracción sostenida es más lenta y uniforme, el paciente puede controlarla transitoriamente de forma voluntaria y no presenta silencio eléctrico en el EMG8.
En nuestra serie de casos no realizamos EMG a los pacientes que ingresaron con diagnóstico de ECV; sin embargo, en otros estudios se observó que la asterixis se manifiesta en el EMG como períodos de silencio de 50 a 220 mseg, a diferencia de las mioclonías negativas epilépticas que presentan un silencio eléctrico más prolongado, cercano a los 400 mseg2.
En conclusión, en los pacientes evaluados en el Servicio de Neurología de nuestro hospital observamos que la presencia de asterixis temprana después de un ECV fue más frecuente que lo descrito en la literatura, y además es un signo fiable de lesión estructural. Se requieren nuevos estudios para determinar la incidencia global y el mecanismo fisiopatogénico de la asterixis, así como para definir cuál es el movimiento involuntario más frecuente después de un ECV.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este trabajo fue presentado en el xlviii Congreso Argentino de Neurología 2011.