Los síntomas psicológicos y conductuales de la demencia (SPCD) están presentes en la gran mayoría de los pacientes con enfermedad de Alzheimer (EA), provocando en ellos un importante deterioro en todos los ámbitos, incluido el funcional. Por tanto, es importante su diagnóstico y manejo precoces, máxime cuando actualmente no están recogidos en la clasificación Diagnostic and Statistical Manual of Mental Disorders (DSM-V) como un criterio para el diagnóstico de esta enfermedad, sino solo como característica específica de algunos pacientes. Como objetivo principal de esta revisión, se quiere destacar la importancia de estos síntomas en las demencias, en concreto en la enfermedad de Alzheimer. Como objetivo secundario, discutir el hecho de que no hayan sido incluidos como criterio dentro de la nueva clasificación DSM-V.
DesarrolloSe realizó una búsqueda bibliográfica en distintas bases de datos sobre dichos síntomas en la enfermedad de Alzheimer, obteniendo finalmente un total de 12 artículos.
ConclusionesDestacar la importancia de estos síntomas ya que se encuentran en casi todos los pacientes, variando su prevalencia según el estudio y el síntoma estudiado; producen además una afectación de las capacidades del paciente a nivel cognitivo y funcional. También destacar la importancia de que se introduzcan como criterio diagnóstico en la clasificación DSM.
Behavioral and psychological symptoms of dementia (BPSD), present in the vast majority of patients with Alzheimer's disease (AD), cause extensive impairment in all areas, including functionality. Early diagnosis and management are critical, especially since these symptoms are not included in the Diagnostic and Statistical Manual of Mental Disorders (DSM-V) as a diagnostic criterion of AD, but only as specific features of some patients. The main purpose of this review is to highlight the importance of these behavioural and psychological symptoms of dementia, particularly in AD. In addition, we discuss why these symptoms have not been included in the latest DSM-V.
DevelopmentWe conducted a literature search through various databases to gather data about BPSD in AD, and found a total of 12 articles.
ConclusionsBPSD are present in almost all patients and result in cognitive and functional impairment. The prevalence of these symptoms varies depending on the study and the symptom in question. In our view, BPSD should be included among the DSM diagnostic criteria for AD.
El número de personas ancianas en el mundo está creciendo de forma muy rápida, por lo que la enfermedad de Alzheimer (EA) y otras demencias están ocupando un lugar importante en la actualidad. Este aumento del número de ancianos y de su patología tiene importantes implicaciones para la prestación de la asistencia sanitaria en general, y para el cuidado de la demencia, en particular. Las demencias no solo constituyen un problema a nivel cognitivo, sino que también aparecen síntomas psicológicos y conductuales (SPCD), definidos por la Update Consensus Conference (1999)1 como «síntomas de alteración de la percepción, del contenido del pensamiento, del estado de ánimo o de la conducta, que ocurren con frecuencia en pacientes con demencia», siendo muy importante realizar una correcta valoración de estos síntomas mediante una exploración neuropsiquiátrica completa y sistemática, que se realiza mediante escalas o inventarios, tales como la escala Behavioral Pathology in Alzheimer's Disease Rating Scale (BEHAVE-AD) para EA2, o el Neuropsychiatric Inventory (NPI)3. Estos síntomas son importantes debido a que sin tratamiento tienen unas consecuencias nefastas para el paciente, sus cuidadores y la sociedad. Por ejemplo, conllevan una institucionalización precoz4-8, mayor coste financiero9,10, disminución de la calidad de vida (cuidador y paciente)11-13, estrés del cuidador y del personal de enfermería14,15, y exceso de discapacidad16,17. Es decir, los pacientes con SPCD tendrían un nivel más alto de discapacidad, y una vez que los síntomas mejoran o se eliminan, el nivel funcional mejora, mejorando la calidad de vida.
Los SPCD se dividen en síntomas psicológicos y síntomas conductuales; dentro de los síntomas psicológicos están los delirios (prevalencia entre un 10 y un 73%, siendo el delirio de persecución el más común)5, las alucinaciones (12 a 49%, siendo las visuales las más comunes), las identificaciones erróneas (16% de los pacientes con EA)18, la depresión (diagnóstico muy difícil en la demencia), la apatía (uno de los síntomas más comunes de los SPCD; más del 50% de prevalencia) y la ansiedad. Entre los síntomas conductuales destacan el vagabundeo (uno de los más problemáticos), la agitación/agresión, la resistencia a los cuidados, los comportamientos sexuales inapropiados y las reacciones catastróficas (enfado, agresividad verbal y física). La presencia de cada uno de estos síntomas suele ser diferente en cada subtipo de demencia, aunque cada paciente puede tener diversos síntomas a pesar de que no sean los característicos de su tipo de demencia.
En las demencias, en general, y en la EA, en particular, hay una serie de comorbilidades relacionadas con la conducta que también son importantes: el trastorno obsesivo compulsivo, los trastornos del sueño o de la alimentación, serían patologías a identificar pues aumentarían el deterioro de los pacientes que las padecen.
Es primordial que estos SPCD se reconozcan como parte de la demencia, pero durante muchos años los sistemas de clasificación de las enfermedades mentales (en concreto de los síndromes demenciales) los han obviado. Resulta llamativo que no se les dé importancia a pesar de que es una sintomatología muy prevalente en dichos pacientes, afectando a la gran mayoría, y produciendo una alta discapacidad y fragilidad. En las primeras clasificaciones DSM se describieron los síntomas cognitivos de la demencia, sin nombrar los síntomas comportamentales. En 1984, se publicaron los criterios NINCDS-ADRDA para el diagnóstico clínico de la EA19, apareciendo en los criterios los términos depresión, insomnio, delirios, etcétera, como síntomas asociados. La DSM-IV20 y, posteriormente, DSM-IV-TR21 incorporaron estos criterios. En la DSM-IV-TR se prestó mayor atención a la descripción de las características clínicas asociadas a la demencia (alteración de percepción, estado de ánimo, etcétera). Cuando los criterios DSM-IV-TR estaban siendo revisados, se recomendó que se incluyera una variedad de categorías descriptivas de los SPCD en los pacientes con demencia, pero finalmente se decidió que no era necesario, y se incluyó simplemente en la DSM-V22 la especificación «con alteraciones de conducta» para identificar a los pacientes que requieren un manejo específico. La DSM-V también incluye una nueva terminología para sustituir el término demencia (por trastorno neurocognitivo mayor [TNCM]), y el de deterioro cognitivo leve (por trastorno neurocognitivo menor). En resumen, a pesar del hecho de que los SPCD han sido descritos en una u otra forma durante más de un siglo, aún está por llegar una nosología que guíe a los médicos con respecto a su medición o clasificación.
Como objetivo principal de esta revisión, se quiere destacar la importancia de estos síntomas en las demencias, en concreto en la EA. Como objetivo secundario, discutir el hecho de que no hayan sido incluidos como criterio dentro de la nueva clasificación DSM-V.
Material y métodosSe ha realizado una revisión bibliográfica recopilando artículos científicos de diferentes bases de datos, Web of Science (WOS), Medline/Pubmed, Scopus, y revisiones de la Cochrane. En cada base de datos se realizó una estrategia de búsqueda utilizando las palabras clave «Alzheimer disease» y «behavioral and psychological symptoms», acotando la búsqueda a artículos de los últimos 5 años (2010 a 2015). En la primera base de datos, WOS, se introdujo la siguiente estrategia de búsqueda: («Alzheimer disease» AND «behavioral and psychological symptoms», periodo de tiempo: 2010-2015); aparecieron un total de 113 artículos científicos. En la segunda base de datos, Medline, se introdujo: ([«alzheimer disease» AND «behavioral and psychological symptoms»]) AND («2010» [Date-Publication]: «2015» [Date-Publication]), apareciendo 99 artículos. En Scopus, se encontraron 252 artículos científicos con la búsqueda: («Alzheimer disease» AND «behavioral and psychological symptoms») AND Pubyear >2009 AND Pubyear <2016. En las revisiones de la Cochrane no se pudo acotar el tiempo de publicación; introduciendo la estrategia de búsqueda que sigue, aparecieron 31 artículos: («alzheimer disease» AND «behavioral and psychological symptoms»). En total se obtuvieron 495 artículos científicos (fig. 1) que incluyen datos sobre la EA y los SPCD.
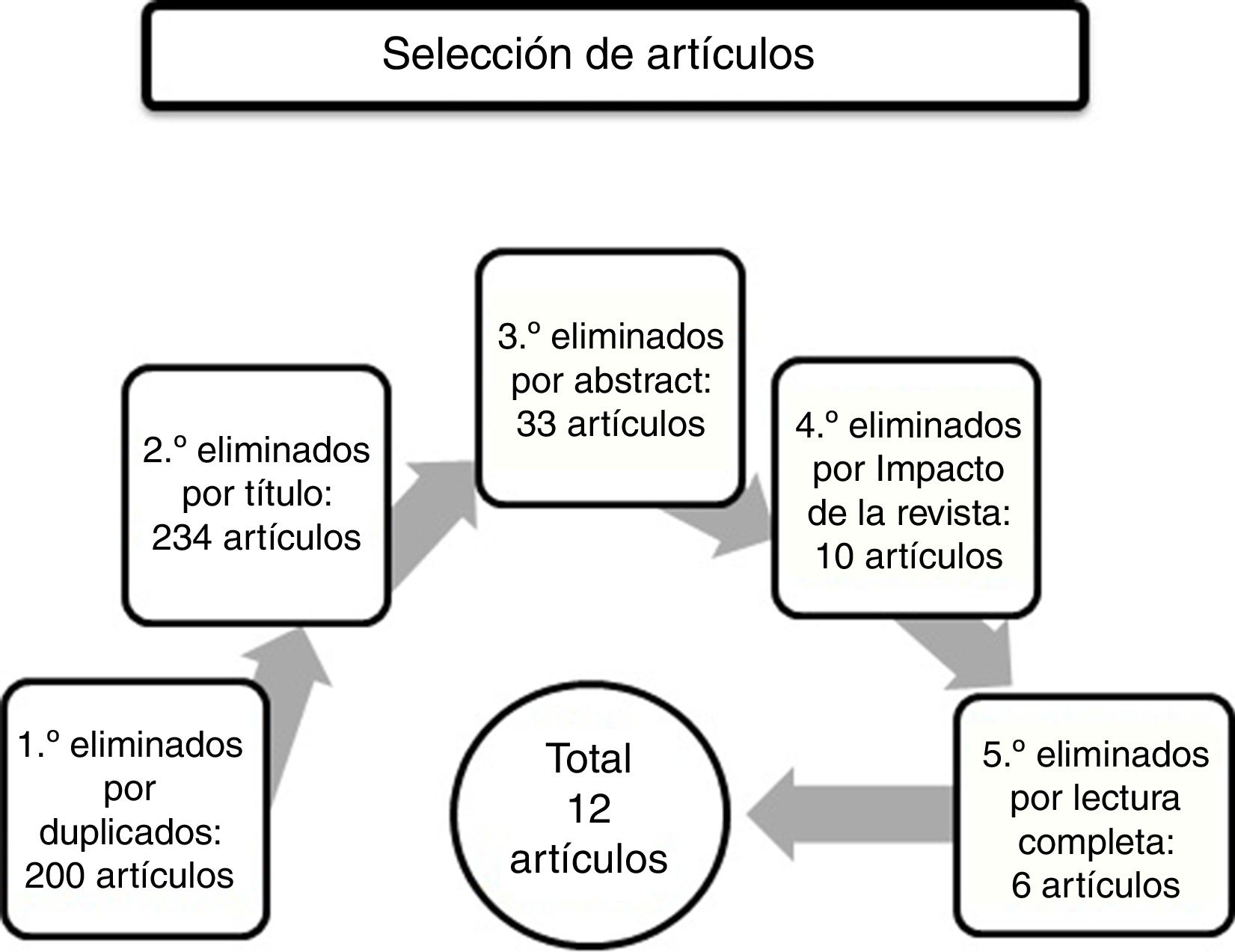
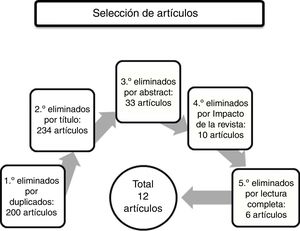
En cuanto a la estrategia de selección de los de artículos (fig. 2), se han elegido los artículos que tratan sobre los SPCD en la EA, y que hablan sobre su presencia, excluyendo los que tratan sobre otras demencias, tratamiento o patología del cuidador. Se procedió a una primera eliminación de artículos duplicados, eliminando 200 artículos. En un segundo paso se eliminaron los artículos que por su título no tenían relación alguna con el tema de esta revisión, los artículos que hablaban sobre tratamiento o fisiopatología, los que se referían a otras demencias, o que trataran sobre demencias en general, y los artículos sobre patología del cuidador. Se excluyeron 234 artículos. En una tercera eliminación se excluyeron artículos mediante la lectura de los resúmenes. Se eliminaron 33 artículos. Los artículos eliminados fueron artículos que trataban sobre fisiopatología y genética de los SPCD, o sobre su tratamiento. También se eliminó un artículo que hablaba de la depresión. En cuarto lugar, se utilizó el recurso electrónico Journal Citation Report y se excluyeron artículos de revistas sin ningún factor de impacto. También se excluyeron artículos publicados en revistas de países como China (2), India, Tailandia, un artículo de una revista africana, y un artículo de una revista coreana. Se excluyeron 10 artículos. Por último, el quinto paso fue la selección, tras su lectura completa, de los artículos que quedaban después de las eliminaciones anteriores. Se eliminaron artículos que trataban sobre costes, sobre el tratamiento de estos síntomas, y varios artículos que comparaban la presencia de los SPCD en distintos tipos de demencia (demencia vascular, frontotemporal, etcétera). Quedaron un total de 12 artículos para realizar esta revisión bibliográfica.
ResultadosEn total se obtuvieron 12 artículos18,23-33 para la revisión bibliográfica, de los cuales 9 son estudios realizados en pacientes con EA18,23-30 (algunos también incluían pacientes con otro tipo de demencia). Los 3 artículos restantes eran revisiones bibliográficas, que son los artículos de García-Alberca et al.31, Milano et al.32 y Cipriani et al.33.
En el artículo de Spalleta et al.23 se realizó un estudio de 1.015pacientes recién diagnosticados de EA (criterios del National Institute of Neurological and Communicative Disorders and Stroke-Alzheimer's Disease and Related Disorders Association [NINCDS-ADRDA]) y sin ningún tratamiento para la misma. El objetivo de este estudio era describir qué SPCD, valorados con el NPI —que informa sobre frecuencia y severidad de los SPCD—, ocurren en este tipo de pacientes, su severidad, y relación entre estos síntomas y la severidad de dicha demencia valorada mediante test MMSE34. Los autores destacan que el síntoma más frecuente fue la apatía. Más de tres cuartas partes de los pacientes estudiados tienen uno o más síntomas (77,8%). Todos los SPCD presentaban un incremento conforme aumentaba la severidad de los síntomas cognitivos, excepto los síntomas afectivos. Los autores concluyen que es importante una valoración psiquiátrica de los pacientes con EA para caracterizar los posibles SPCD y enfocar las estrategias de cuidados.
En el artículo de Fernández et al.24 se hizo un estudio sobre los SPCD y su asociación con el deterioro cognitivo. Este incluía a un total de 1.014pacientes diagnosticados de EA según criterios de la DSM-IV. La severidad de la demencia se midió con el MMSE, y los SPCD se valoraron mediante el ADAS-Noncog adaptado al español35,36. Los pacientes que tenían una elevada puntuación en los SPCD (ADAS-Noncog 26-50), presentaban mayor prevalencia de síntomas psicóticos, y los que tenían una menor puntuación (ADAS-Noncog menor o igual a 25), tenían mayor prevalencia de síntomas emocionales. La prevalencia de apatía fue similar a la obtenida en estudios previos. Este trabajo reafirma la alta prevalencia de síntomas no cognitivos en la EA. También concluye que el deterioro cognitivo está relacionado con la presencia de los SPCD en los pacientes con alta puntuación ADAS-Noncog, de forma que hay más SPCD cuando aumenta el deterioro cognitivo.
El artículo de Garre-Olmo et al.25 explica el Evolution of the Dementia Alzheimer Type and the Burden of the Caregiver Study (EDAC Study), realizado en España con 491pacientes diagnosticados de EA (criterios NINCDS-ADRDA). Se dividieron los SPCD en 3 síndromes: psicótico, afectivo y comportamental. Como resultados obtuvieron que el síndrome psicótico aumentó su frecuencia (de un 18,3% a un 25,7%), el comportamental aumentó (del 63,3% al 71,8%), y el afectivo no aumentó nada, siendo el más frecuente el comportamental. En los pacientes con síndrome psicótico se observó que los que tenían un estadio moderado (intermedio) de la EA eran los que presentaban una mayor incidencia de este síndrome. En cuanto al síndrome afectivo, se observó que el síndrome afectivo es poco frecuente en un estadio leve de la enfermedad, aumenta al aumentar el deterioro (en una fase intermedia), y vuelve a disminuir en estadios más avanzados.
El artículo de Palmer et al.26 consiste en un estudio realizado en 177pacientes diagnosticados de EA (criterios DSM-IV y NINCDS-ADRDA). El objetivo era investigar si las alteraciones neuropsiquiátricas en los pacientes con EA predicen su deterioro funcional (medido con la escala de Katz37, considerando que hay deterioro cuando hay una pérdida de una o más habilidades básicas de las actividades de la vida diaria) y cognitivo (medido con el test MMSE, considerando un deterioro cuando hay una caída de 5 o más puntos). Se describieron 5 síndromes (psicótico, psicomotor, afectivo, maníaco y apático), siendo el síndrome apático el de mayor frecuencia. El artículo concluye que hay síndromes neuropsiquiátricos específicos que tienen un papel importante en la progresión de la EA y pueden servir de predictores de deterioro cognitivo y funcional, así como ayudar en la planificación de los cuidados y tratamiento de la EA.
Bettney et al.27 realizaron un estudio en 84pacientes diagnosticados de demencia, entre ellos, los pacientes diagnosticados de EA (según criterios NINCDS-ADRDA) fueron 51, y 33pacientes tenían demencia vascular. El objetivo de este estudio era ver qué síndromes neuropsiquiátricos (psicosis, comportamientos hiperactivos, apatía y afectividad) se mantenían estables en distintos puntos de la progresión de la enfermedad, concluyendo que hay cierta estabilidad de estos síntomas durante el periodo de estudio (2 años).
El artículo de Pocnet et al.28 tiene como objetivo estudiar la relación entre los rasgos de la personalidad de los pacientes con EA y sus SPCD. Estudiaron 54pacientes, diagnosticados de EA en estadio temprano (criterios CIE-10 y NINCDS-ADRDA), junto con un grupo control de 64pacientes. En cuanto a la distribución de los síntomas, comparando con el grupo control, el grupo con EA es el que más SPCD tiene; el síntoma más prevalente en este estudio es la apatía. El estudio concluye que la personalidad premórbida no está asociada con los SPCD en los estadios tempranos de la EA, aunque no descartan que haya una relación más compleja. Sin embargo, como los cambios en la personalidad y el comportamiento ocurren en los primeros estadios de la EA, nos pueden servir como signos para una detección precoz en estos pacientes.
El artículo de Poletti et al.29 consiste en un estudio realizado en 166 pacientes con demencia, de los cuales 157 presentaban SPCD (muestra estudiada), y dentro de estos, 140 tenían un diagnóstico de EA (NINCDS-ADRDA); los restantes 17 pacientes tenían demencia frontotemporal o vascular. En el grupo completo, el SPCD más frecuente fue la depresión, y en el grupo de los pacientes con EA destacaba la irritabilidad. Estudiaron si los SPCD podían ser predictores del deterioro cognitivo, determinando que hay una relación estadísticamente significativa (p=0,001) entre los síntomas de apatía y alteración motora, y el deterioro cognitivo, tanto en los pacientes del grupo completo como en los que padecían EA. Sin embargo, globalmente no pueden afirmar que los SPCD sean productores únicos del deterioro cognitivo; también hay otros factores que influyen en la presencia de estos síntomas y en el deterioro cognitivo (cambios en el ambiente, psicobiografía, genética, etcétera).
Tran et al.18 estudiaron la influencia de los síntomas psicóticos en las actividades de la vida diaria, es decir, si producen un aumento de la dependencia funcional del paciente o no. El estudio se realizó con 234pacientes diagnosticados de EA (NINCDS-ADRDA). Un 35% de los pacientes presentaban síntomas psicóticos, siendo los delirios de «hay gente en mi casa» y «la gente me está robando cosas», los más frecuentes. Concluyen los autores que los pacientes con alta frecuencia de síntomas psicóticos pueden tener mayores limitaciones en las actividades básicas de la vida diaria (medidas mediante la escala de Katz); y que estos síntomas psicóticos no afectan a las actividades instrumentales (Lawton y Brody)38.
El objetivo del artículo de Bidzan et al.30 era estudiar los SPCD en las etapas tempranas de la EA y demencia vascular. Se estudiaron 291pacientes que vivían en residencias en la ciudad de Gdnia (Polonia) y que no cumplían los criterios de demencia de la DSM-IV al principio del estudio. Finalmente quedaron 150pacientes, de los cuales 111 no fueron diagnosticados de demencia (grupo control), 14 fueron diagnosticados de demencia vascular, y 25 de EA (NINCDS-ADRDA). Los SPCD se evaluaron con la Neuropsychiatric Inventory-Nursing Home Version (NPI-NH)39. Los autores afirman encontrar una gran intensidad de SPCD en estadios preclínicos de EA y de demencia vascular. En concreto, en la EA los comportamientos agresivos fueron más prevalentes. Concluyen los autores que cuanto más cercano está el diagnóstico de la demencia, mayor es la posibilidad de que se produzcan SPCD, sobre todo en la EA.
Los 3 artículos de revisión fueron los de García-Alberca et al.31, Milano et al.32 (estos 2 son revisiones sobre los SPCD), y Cipriani et al.33 (sobre la apatía). En la de García-Alberca, según los artículos revisados, la prevalencia de los SPCD varía según el estudio, siendo la apatía el más común. También habla de la relación entre los SPCD y el estadio de la EA, proponiendo que si se confirma lo estudiado en el artículo de Fernández et al., los SPCD podrían utilizarse como un marcador de un estado grave y avanzado de la EA. En la revisión de Milano et al. dividen en 5 los SPCD: apatía, depresión, psicosis, agitación y agresión. El artículo afirma que la depresión es considerada un factor de riesgo para la EA. Este artículo sugiere que una posible causa de error diagnóstico en la EA es la presencia de estos SPCD, porque se pueden confundir con otras enfermedades psiquiátricas y pasar por alto la presencia de una EA en estadio inicial. La de Cipriani et al. afirma que los SPCD ocurren en la mayoría de los pacientes, siendo la apatía un síntoma común en la EA, presente en un 19-92% de los pacientes; concluyen que la apatía es un síntoma que no está muy reconocido a pesar de que afecta a un gran número de pacientes y que, además, produce un alto deterioro a nivel funcional, así como una alta carga y estrés para el cuidador.
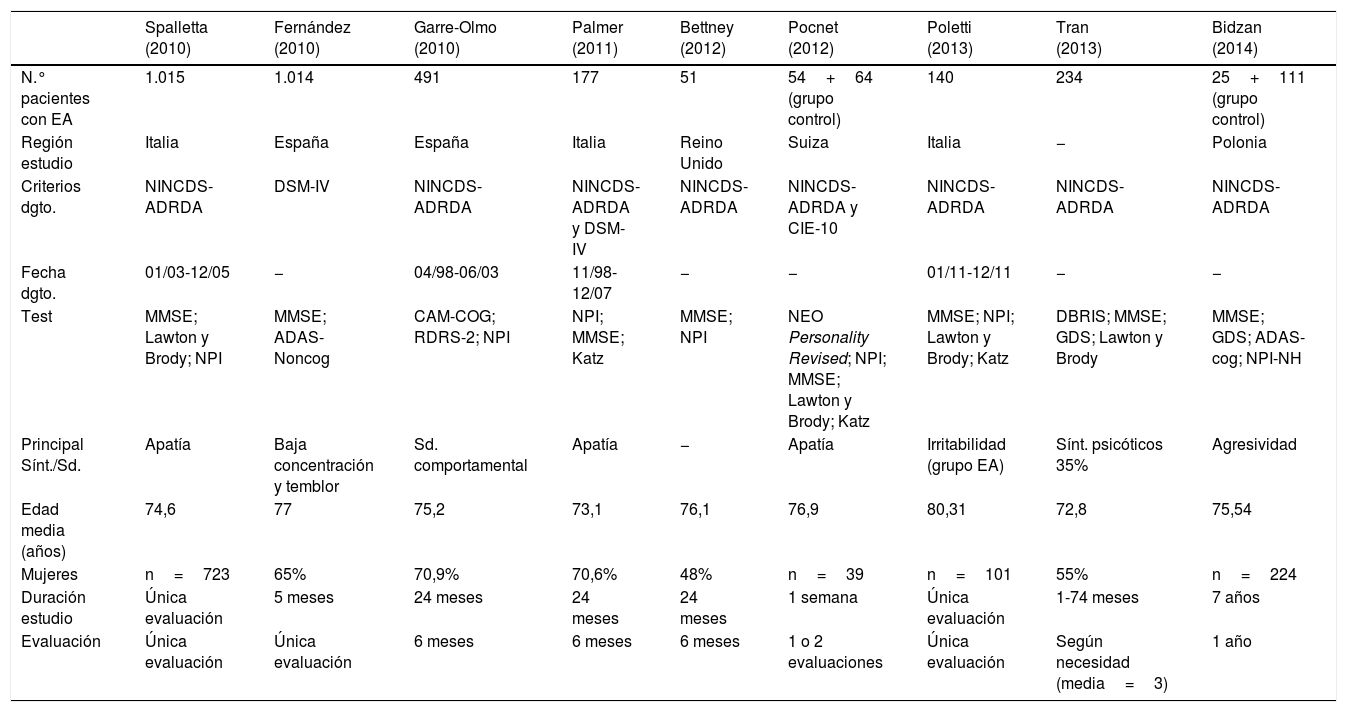
Por tanto, como se aprecia en la tabla 1, el síntoma o el síndrome principal en cada estudio es diferente. El síntoma que aparece en 3 de los 9 artículos es la apatía23,26,28, que también se destaca en 2 de los 3 artículos de revisión bibliográfica (Milano y Cipriani). El artículo de Tran et al.18 está limitado solo a la presencia de síntomas piscóticos. Los criterios diagnósticos que se utilizaron en todos los estudios fueron los criterios de la NINCDS-ADRDA, que son más específicos para el diagnóstico de la EA, excepto en el artículo de Fernández et al.24, que utilizó la DSM-IV. El estudio realizado por Palmer et al.26 utilizó las 2 clasificaciones diagnósticas. En cuanto a los test utilizados para evaluar los síntomas psicológicos y conductuales, la mayoría de los estudios utilizaron el NPI de Cummings (el artículo de Bidzan utilizó la versión para hogares residenciales).
Estudio comparativo entre los 9 artículos que realizan un estudio con pacientes con EA
| Spalletta (2010) | Fernández (2010) | Garre-Olmo (2010) | Palmer (2011) | Bettney (2012) | Pocnet (2012) | Poletti (2013) | Tran (2013) | Bidzan (2014) | |
|---|---|---|---|---|---|---|---|---|---|
| N.° pacientes con EA | 1.015 | 1.014 | 491 | 177 | 51 | 54+64 (grupo control) | 140 | 234 | 25+111 (grupo control) |
| Región estudio | Italia | España | España | Italia | Reino Unido | Suiza | Italia | − | Polonia |
| Criterios dgto. | NINCDS-ADRDA | DSM-IV | NINCDS-ADRDA | NINCDS-ADRDA y DSM-IV | NINCDS-ADRDA | NINCDS-ADRDA y CIE-10 | NINCDS-ADRDA | NINCDS-ADRDA | NINCDS-ADRDA |
| Fecha dgto. | 01/03-12/05 | − | 04/98-06/03 | 11/98-12/07 | − | − | 01/11-12/11 | − | − |
| Test | MMSE; Lawton y Brody; NPI | MMSE; ADAS-Noncog | CAM-COG; RDRS-2; NPI | NPI; MMSE; Katz | MMSE; NPI | NEO Personality Revised; NPI; MMSE; Lawton y Brody; Katz | MMSE; NPI; Lawton y Brody; Katz | DBRIS; MMSE; GDS; Lawton y Brody | MMSE; GDS; ADAS-cog; NPI-NH |
| Principal Sínt./Sd. | Apatía | Baja concentración y temblor | Sd. comportamental | Apatía | − | Apatía | Irritabilidad (grupo EA) | Sínt. psicóticos 35% | Agresividad |
| Edad media (años) | 74,6 | 77 | 75,2 | 73,1 | 76,1 | 76,9 | 80,31 | 72,8 | 75,54 |
| Mujeres | n=723 | 65% | 70,9% | 70,6% | 48% | n=39 | n=101 | 55% | n=224 |
| Duración estudio | Única evaluación | 5 meses | 24 meses | 24 meses | 24 meses | 1 semana | Única evaluación | 1-74 meses | 7 años |
| Evaluación | Única evaluación | Única evaluación | 6 meses | 6 meses | 6 meses | 1 o 2 evaluaciones | Única evaluación | Según necesidad (media=3) | 1 año |
Tabla comparativa de los 9 artículos de esta revisión bibliográfica en los que se realiza un estudio con pacientes para determinar las características de los SPCD en los mismos.
Dgto.: diagnóstico; EA: enfermedad de Alzheimer; Sd.: síndrome; Sínt.: síntoma; SPCD: síntomas psicológicos y conductuales.
Fuente: Ana Pérez Romero.
Se destaca, por tanto, la gran relevancia de los SPCD en la EA, ya que en todos los estudios realizados se vio que había una elevada presencia de los mismos. Además, destaca que la principal herramienta diagnóstica de estos síntomas es el NPI de Cummings. En cuanto a los síntomas o síndromes más prevalentes, parece ser importante la presencia de apatía.
Algunos artículos afirman que ante un aumento del deterioro cognitivo, se produce un aumento de los SPCD23,24. En cambio, otros afirman que la relación es al contrario, es decir, que ante un aumento de estos SPCD, se produciría un aumento del deterioro cognitivo, aunque este deterioro cognitivo no solo empeoraría por la presencia de estos síntomas, sino también por otros factores29.
Varios artículos coinciden en que los SPCD podrían utilizarse como predictores de demencia26,28,30,31, EA en este caso, ya que tienen un papel importante en la progresión de la enfermedad, ya sea porque pueden ser indicadores de un aumento en el deterioro cognitivo31, o funcional26, porque aparezcan como cambios en la personalidad del paciente28, o porque la presencia de estos síntomas nos haga pensar en que estén iniciando una demencia30. Así, al presentarse estos SPCD al principio de la enfermedad demencial, se pueden producir errores diagnósticos, diagnosticando de otra enfermedad a un paciente que lo que en realidad padece es EA en estadio inicial32.
DiscusiónDestacamos la gran importancia de los SPCD en la demencia, en concreto en la EA, ya que afectan a la inmensa mayoría de los pacientes que presentan esta enfermedad en algún punto evolutivo de esta; producen además un deterioro de la calidad de vida y sufrimiento del paciente. Es importante su diagnóstico y manejo precoz para evitar estos efectos adversos, poner un tratamiento adecuado (farmacológico o no) a tiempo, y poder planificar una adecuada atención a estos pacientes.
Concluimos también que debido a las distintas herramientas y clasificaciones utilizadas en la medición del deterioro cognitivo de los pacientes estudiados en estos artículos, así como en la evaluación de los SPCD que presentan, es difícil hacer una comparación entre los distintos artículos.
En cuanto a las clasificaciones diagnósticas, debido a la relevancia de estos síntomas sería importante que estuvieran recogidos como un criterio diagnóstico del Alzheimer, por ejemplo en la clasificación DSM, ya que aunque se definen estos síntomas, no están incluidos como criterio, sino como especificadores.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.