El infarto medular es una entidad infrecuente y con elevada morbilidad. El diagnóstico puede resultar difícil y el tratamiento óptimo sigue siendo controvertido. Existen pocas series de casos publicadas.
MétodosEstudio retrospectivo de infarto medular en un hospital terciario desde 1999 a 2020. Se evaluaron la etiología, las características clínicas, radiológicas, terapéuticas y pronósticas.
ResultadosSe incluyeron 41 pacientes (58,5% varones, edad media 61±17 años). Treinta y un pacientes (75,6%) presentaban factores de riesgo vascular (FRV). Presentaron déficit motor (39, 95,1%), dolor (20, 48,8%), déficit sensitivo (33, 80,4%) y alteración autonómica (24, 58,5%). Se realizó resonancia magnética (RM) en 37 pacientes (90,2%). En los 12 pacientes con secuencias de difusión, esta estaba alterada en 10. La localización más afectada fue la dorsal (68,2%). Se realizó estudio vascular en 33 pacientes (80,4%). Las etiologías más frecuentes fueron disección aórtica en 6, ateroesclerosis demostrada en estudio vascular en 6, embolia fibrocartilaginosa en 6, posquirúrgico en 5 e hipotensión en 4. El mecanismo etiológico quedó sin filiar en 12 pacientes (29,3%), 9 presentaban FRV. Al final del periodo de seguimiento (mediana 24 meses, rango intercuartílico 3-70), 12 pacientes (29,2%) presentaban deambulación autónoma. La presencia de FRV y la paraparesia se asociaron significativamente a peor pronóstico (p<0,05).
DiscusiónEl infarto medular es una patología con una etiología variada, que en muchos de los pacientes queda sin resolver. El pronóstico funcional a largo plazo es malo y depende de las características basales del paciente y de la forma de presentación clínica. La RM, especialmente las secuencias de difusión, es útil en el diagnóstico precoz.
Spinal cord infarction is a rare disease with a high rate of morbidity. Its diagnosis can be challenging and controversy remains regarding the best treatment. Few case series have been published.
MethodsWe conducted a retrospective review of cases of spinal cord infarction attended in a tertiary hospital from 1999 to 2020. Aetiology and clinical, imaging, and prognostic features were assessed.
ResultsForty-one patients (58.5% men, mean [standard deviation] age 61 [17] years) were included in the study. Thirty-one patients (75.6%) presented vascular risk factors. Motor deficits were recorded in 39 (95.1%), pain in 20 (48.8%), sensory deficits in 33 (80.4%), and autonomic dysfunction in 24 (58.5%). MRI was performed in 37 (90.2%) patients. Diffusion-weighted images were available for 12 patients, with 10 showing diffusion restriction. The thoracic region was the most frequently affected (68.2%). Vascular imaging studies were performed in 33 patients (80.4%). The most frequent aetiologies were aortic dissection (6 cases), atherosclerosis demonstrated by vascular imaging (6 cases), fibrocartilaginous embolism (6 cases), surgery (5 cases), and hypotension (4 cases). Aetiology was undetermined in 12 patients (29.3%), although 9 of these presented vascular risk factors. At the end of the follow-up period (median, 24 months; interquartile range, 3-70), 12 patients (29.2%) were able to walk without assistance. Vascular risk factors and paraparesis were significantly associated with poorer prognosis (P<.05).
DiscussionSpinal cord infarction may present diverse aetiologies, with the cause remaining undetermined in many patients. Long-term functional prognosis is poor, and depends on baseline characteristics and clinical presentation. MRI, and especially diffusion-weighted sequences, is useful for early diagnosis.
El infarto medular es una entidad infrecuente que supone el 1% del total de ictus isquémicos1. El diagnóstico de infarto medular constituye un desafío debido a la poca especificidad y la variabilidad de los signos clínicos con los que puede presentarse1–7. Además, el diagnóstico diferencial es amplio e incluye mielopatía compresiva, enfermedades infecciosas o autoinmunes y otras enfermedades vasculares de la médula como fístulas durales1. Actualmente la resonancia magnética (RM) es la herramienta más útil para confirmar el diagnóstico y diferenciarlo de otras causas de mielopatía, pero puede ser normal en las primeras horas del inicio de los síntomas6. Con la isquemia los niveles de ATP celular disminuyen, provocando un fallo de los canales de sodio y restringiendo el movimiento de agua al medio intracelular8. En las últimas décadas las secuencias de difusión (DWI) se han utilizado para establecer el diagnóstico de isquemia cerebral de una forma más precoz. La restricción en las secuencias de difusión definida como señal aumentada en DWI con valores bajos del coeficiente de difusión aparente (ADC) podría ayudar a establecer el diagnóstico de infarto medular de una forma más precoz9. Por otro lado, el estudio vascular, ya sea angio-TC o arteriografía de troncos supraaórticos, aorta o vascularización medular, resulta indispensable para establecer la etiología1. Sin embargo, esta es heterogénea y, en muchos casos, no se llega a un diagnóstico etiológico final pese a un estudio exhaustivo1–7. Además, el tratamiento sigue siendo controvertido y no existen guías de práctica clínica en las que se especifique el tratamiento óptimo del infarto medular1. Es necesario identificar factores de mal pronóstico para evitar tratamientos fútiles.
Existen pocas series de casos de infartos medulares en la literatura2–7. Entre ellas destaca la serie de Zalewski et al. en la que se incluyó a 133 pacientes y se llevó a cabo una revisión de los criterios diagnósticos de infarto medular espontáneo2. Robertson et al. se centraron en la descripción del pronóstico a largo plazo de 115 pacientes con infarto medular3. En otra publicación de Zalewski et al. se incluyó a 75 pacientes y se realizó una descripción de las características clínicas y radiológicas de pacientes con infarto medular tras un procedimiento quirúrgico4. Existen otras series en las que se han descrito las características radiológicas, pero con un menor número de pacientes5,6. En nuestro medio destaca la publicación de Castro-Vilanova et al. en la que se describieron las características clínicas y los exámenes complementarios (RM y líquido cefalorraquídeo) de 12 pacientes7.
En este contexto, se planteó este estudio descriptivo cuyo objetivo fue evaluar las características etiológicas, clínicas, radiológicas, terapéuticas y pronósticas de los pacientes con diagnóstico de infarto medular.
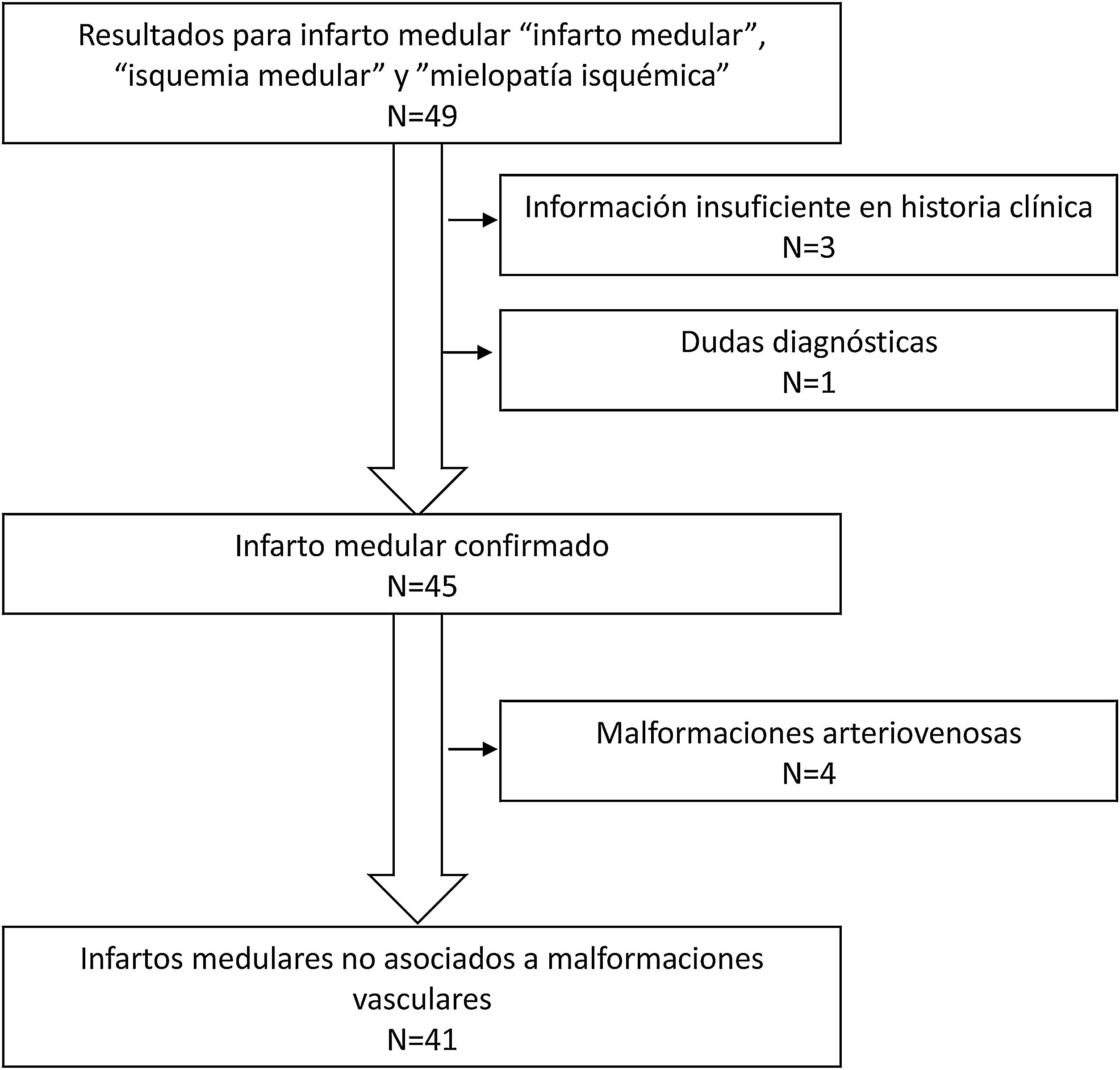
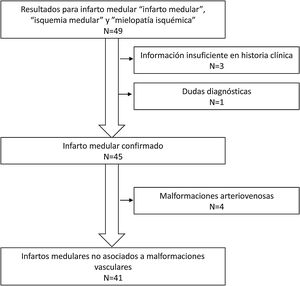
Material y métodosSe realizó un estudio retrospectivo y descriptivo que incluyó a pacientes ingresados en el hospital con diagnóstico al alta de infarto medular entre los años 1999 y 2020. Se incluyeron pacientes registrados en el servicio de Neurología con los diagnósticos al alta de «infarto medular», «isquemia medular» y «mielopatía isquémica» y se realizó una búsqueda utilizando los mismos términos en el archivo digitalizado de informes clínicos del Hospital Ramón y Cajal. Los casos recopilados fueron revisados por 2 evaluadores de forma independiente (VRC e ICC). Todos los pacientes habían sido valorados por un neurólogo durante el ingreso. Se incluyó a todos los pacientes con un síndrome medular (anterior, posterior o central) de inicio agudo (<72h) y con una neuroimagen compatible y/o exclusión de etiologías alternativas (mielopatía compresiva, mielitis y malformaciones vasculares). Los pacientes incluidos eran mayores de edad (sin límite superior de edad) y funcionalmente independientes previamente al infarto medular. Se excluyó a pacientes con síntomas medulares transitorios, información insuficiente en la historia clínica y pacientes en los que no se pudo descartar con seguridad otro diagnóstico.
Se recogieron las variables demográficas y clínicas de los pacientes al ingreso (edad, sexo, factores de riesgo vascular [FRV], ictus previo, cardiopatía isquémica y arteriopatía periférica) y los tratamientos previos. En cuanto a la presentación clínica, se recogió el tiempo entre el inicio de los síntomas y el «nadir», los déficits en la exploración neurológica (función motora, sensibilidad algésica y vibratoria, reflejos osteotendinosos y alteración esfinteriana) y otros síntomas como dolor o hipotensión. En cuanto a los hallazgos radiológicos en RM, se evaluó la presencia de los patrones clásicos «lápiz» y «ojos de lechuza» así como la presencia de infarto de los cuerpos vertebrales adyacentes, edema o infarto con transformación hemorrágica. En los pacientes con secuencias de difusión o inyección de gadolinio se evaluó la presencia de restricción o realce, respectivamente. Asimismo, se valoró la localización y extensión del infarto medular según los niveles medulares afectados. Los modelos de RM utilizadas durante el periodo del estudio fueron Philips Ingenia 1.5 Tesla y Philips Achieva 1.5 Tesla.
Para determinar la etiología se evaluó el estudio vascular (angio-TC, arteriografía de troncos supraaórticos, de aorta y arteriografía medular). Se recogió también el inicio de tratamiento antiagregante o anticoagulante. La funcionalidad tras el infarto medular se evaluó mediante la escala de Rankin modificada (ERm) a los 3 meses y al final del seguimiento. Los pacientes que podían caminar solos pero necesitaban de un bastón o una muleta fueron clasificados como ERm3. Se consideró que los pacientes tenían una deambulación autónoma si eran capaces de deambular sin la ayuda de ningún dispositivo.
Al tratarse de un estudio retrospectivo basado en el análisis de historias clínicas, y de acuerdo con la legislación vigente, no fue necesario obtener un consentimiento informado ni la aprobación por parte de un comité ético.
Las variables categóricas se presentan como proporciones y las continuas, como media con desviación estándar (DE) o mediana con rango intercuartílico (RIC), según corresponda. La normalidad de las variables se determinó mediante la prueba de Shaphiro-Wilk. Se realizó un análisis univariante para identificar variables con diferencias significativas entre pacientes con buena o mala evolución, definida como ERm>2 a los 3 meses, empleando la prueba exacta de Fisher para variables categóricas. La significación estadística se consideró para valores de p<0,05. Los análisis se realizaron con SPSS (versión 26).
ResultadosSe identificaron 49 pacientes con diagnóstico al alta de «infarto medular», «isquemia medular» y «mielopatía isquémica». Ocho pacientes fueron excluidos: 4 pacientes presentaban malformaciones arteriovenosas, 3 por información insuficiente en la historia clínica y un paciente en el que existían dudas diagnósticas (fig. 1). De los 41 pacientes incluidos, 24 eran varones (58,5%) y la edad media era de 60,8±16,5 (DE) años. La mayoría presentaban FRV, siendo el más frecuente la hipertensión arterial. Las características clínicas previas al ingreso se presentan en la tabla 1.
Características clínicas previas al ingreso
| Características basales | |
|---|---|
| Edad, media años (DE) | 60,8±16,5 |
| Sexo masculino, n (%) | 24 (58,5) |
| Factores de riesgo vascular, n (%) | 31 (75,6) |
| Hipertensión arterial | 22 (53,6) |
| Tabaquismo | 20 (48,7) |
| Dislipemia | 14 (34,1) |
| Arteriopatía periférica | 8 (19,5) |
| Diabetes mellitus | 7 (17,1) |
| Cardiopatía isquémica | 6 (14,6) |
| Sobrepeso | 2 (4,8) |
| Ictus previo | 1 (2,4) |
En la tabla 2 se recogen las características referentes a la presentación clínica en la fase aguda. En 17 pacientes se reflejó el tiempo hasta el «nadir», que fue de una mediana de 6h (RIC 4-24). La mayoría de los pacientes presentaron déficit motor (95,1%), siendo la paraparesia la presentación más frecuente. Un paciente presentó un síndrome cordonal posterior aislado. Hasta un 48,8% de los pacientes presentaron dolor al inicio de la clínica. En cuanto a los reflejos, estaban disminuidos o ausentes en 20 (48,8%). Por último, la localización más frecuente fue la dorsal (68,2%). La mayoría de los pacientes (70,7%) fueron ingresados en Neurología, 5 pacientes (12,1%) en la Unidad de Cuidados Intensivos, 3 pacientes (7,3%) en Cirugía Vascular y 4 (9,8%) pacientes en otros servicios.
Características clínicas
| Presentación clínica | |
|---|---|
| Nadir síntomas, horas mediana (RIC) (n=17) | 6 (4-24) |
| Déficit motor, n (%) | 39 (95,1) |
| Paraparesia | 28 (71,8) |
| Tetraparesia | 8 (20,5) |
| Hemiparesia | 3 (7,7) |
| Déficit sensitivo | 33 (80,4) |
| Sensibilidad propioceptiva exclusiva | 1 (3) |
| Nivel sensitivo | 24 (72,7) |
| Dolor | 20 (48,8) |
| Alteración esfínteres | 24 (58,5) |
| Reflejos | |
| Hiporreflexia/Arreflexia | 20 (48,7) |
| RCP extensor | 5 (12,1) |
| Localización | |
| Dorsal (exclusiva) | 15 (36,6) |
| Cervical (exclusiva) | 8 (19,5) |
| Dorsal-cono | 7 (17) |
| Cervico-dorsal | 6 (14,6) |
| Cono | 5 (12,2) |
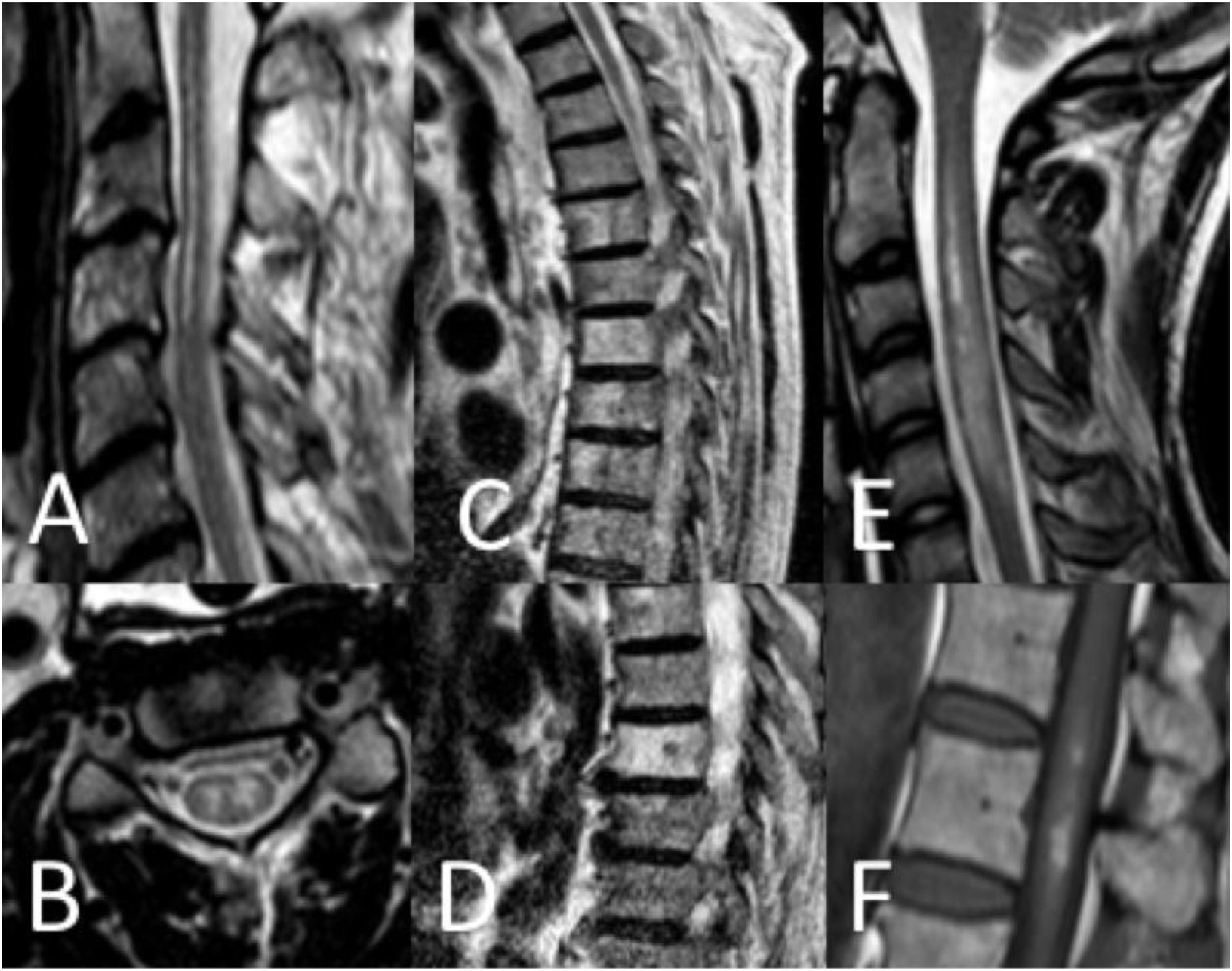
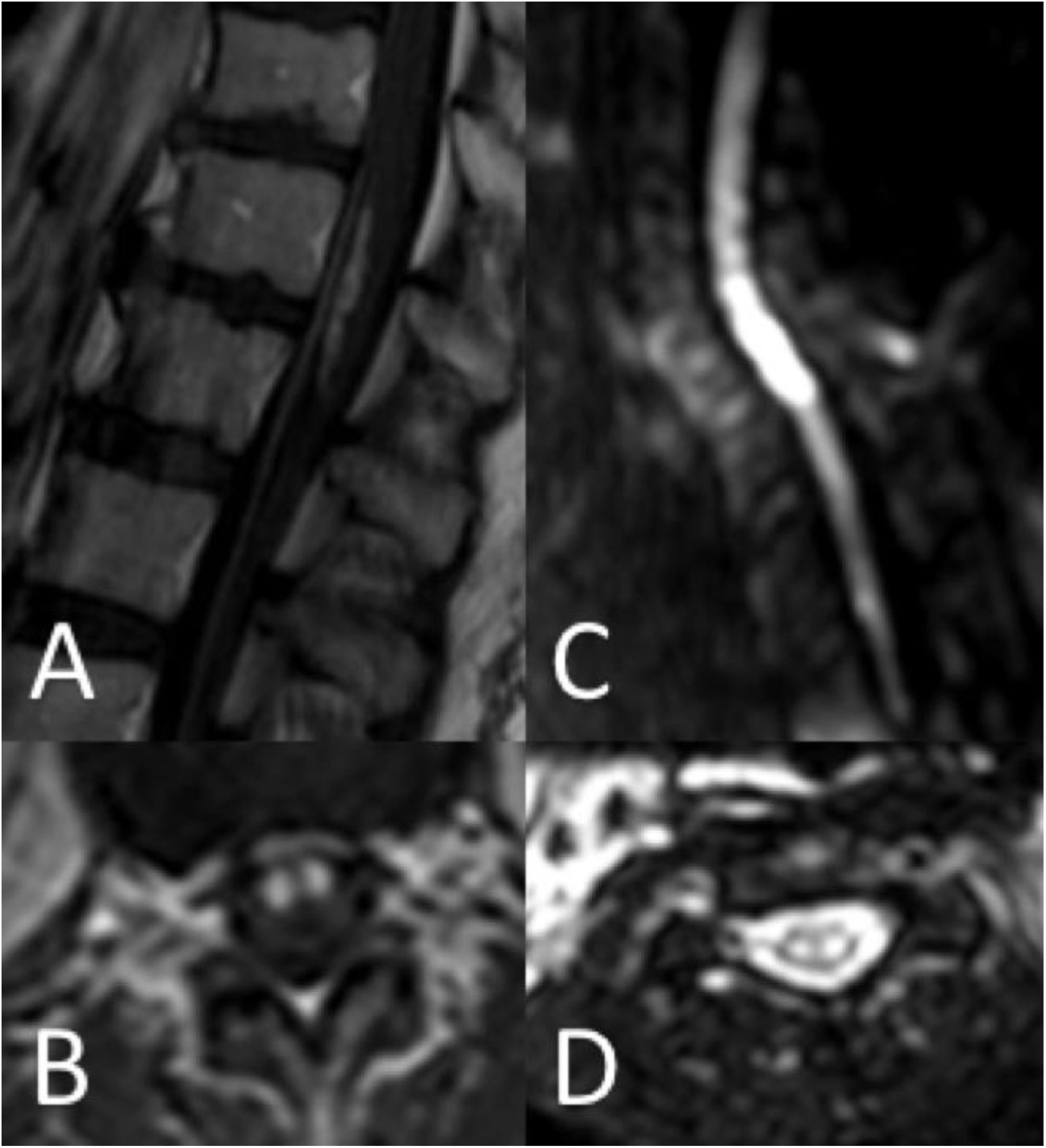
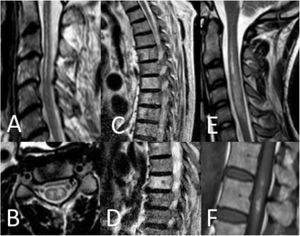
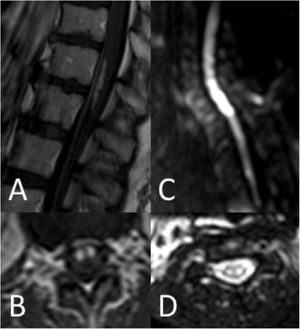
Respecto a las características radiológicas, se realizó RM medular en 37 pacientes (90,2%). En el 9,8% restante no pudo realizarse debido a la situación clínica inestable. En 5 casos (13,5%) la RM inicial realizada fue normal: en 3 pacientes se había realizado en las primeras 24h tras el inicio de los síntomas y al repetir la RM se objetivaron alteraciones compatibles con infarto medular. Los patrones radiológicos quedan recogidos en la tabla 3 y en las figuras 2 y 3. En 13 pacientes se inyectó gadolinio y en 5 de ellos se objetivó realce de la lesión. En 12 pacientes se llevaron a cabo secuencias de difusión (DWI/ADC) y 10 de ellos presentaron restricción (83,3%) (fig. 3). En los pacientes con restricción en las secuencias de difusión la mediana de tiempo desde el inicio de los síntomas hasta la realización de la prueba fue de 22h (RIC 14-34).
Hallazgos radiológicos
| Hallazgos radiológicos (n=37) | n (%) |
|---|---|
| Lápiz | 17 (45,9) |
| Ojos de lechuza | 15 (40,5) |
| Infarto cuerpo vertebral | 9 (24,3) |
| Edema | 4 (10,8) |
| Infarto hemorrágico | 1 (2,7) |
| Restricción difusión (n=12) | 10 (83,3) |
| Realce tras gadolinio (n=13) | 5 (38,5) |
| Niveles espinales alterados (n=35) | |
| 1-3 | 18 (51,4) |
| 4-7 | 10 (28,6) |
| >7 | 7 (20) |
Hallazgos en RM medular. Patrón «lápiz» en secuencia potenciada T2 y corte sagital (A), patrón «ojos de lechuza» en secuencia potenciada en T2 y corte transversal (B), infartos vertebrales en secuencia potenciada en T2 y corte sagital (C y D), edema medular en secuencia potenciada en T2 y corte sagital (E) e infarto hemorragizado en secuencia potenciada en T1 y corte sagital (F).
Se realizó estudio vascular (angio-TC y/o arteriografía) en 33 (80,4%) pacientes: de troncos supraaórticos en 13 pacientes, de aorta en 22 y arteriografía medular en 17. En cuanto a los hallazgos del estudio vascular, en 6 pacientes (18,1%) se objetivó aterosclerosis significativa, 6 pacientes (18,1%) presentaban disección aórtica, en 4 pacientes (12,1%) se halló aneurisma aórtico y en 3 pacientes (9%) trombosis de la arteria espinal anterior. En 13 pacientes (39,4%) el estudio vascular fue normal.
La etiología fue desconocida en 12 pacientes (29,3%). De estos 12 pacientes, 9 tenían FRV. Las etiologías más frecuentes fueron disección aórtica en 6 (14,6%), ateroesclerosis demostrada en estudio vascular en 6 (14,6%), embolia fibrocartilaginosa en 6 (14,6%), posquirúrgico en 5 (12,2%) e hipotensión en 4 (9,8%); en uno de estos pacientes la hipotensión fue secundaria a tratamiento con sildenafilo. Respecto a los pacientes con infarto medular posquirúrgico, en 4 pacientes fue debido a cirugía aórtica y en un paciente a intervención neuroquirúrgica de patología de columna. En un paciente el infarto se atribuyó a fibrilación auricular y en otro paciente a un estado de hipercoagulabilidad por resistencia a la proteína C activada y mutación en el gen de la protrombina.
De los 6 pacientes con diagnóstico de embolia fibrocartilaginosa, 4 eran mujeres y la edad media era de 57±15 (DE) años: todos los pacientes referían haber realizado una maniobra de Valsalva, un ejercicio intenso o un movimiento brusco del tronco; solo 3 pacientes tenían un único FRV (hipertensión arterial, dislipemia y tabaquismo, respectivamente); en la RM se objetivó infarto del cuerpo vertebral en 4 pacientes y protrusiones discales en 5, y en los 4 pacientes en los que se realizó estudio vascular este fue normal.
Al alta 23 (56,1%) pacientes recibieron tratamiento con antiagregación simple y 3 (7,3%) pacientes con anticoagulación. Las variables pronósticas quedan recogidas en la tabla 4. A los 3 meses de seguimiento, la mortalidad fue del 9,8%. De estos pacientes, el 75% falleció a causa de fracaso multiorgánico secundario a disección aórtica. Al final del seguimiento (mediana 24 meses, RIC 3-70), la mortalidad fue del 36,6%. La mediana de seguimiento en los pacientes con ERm de 6 al final del seguimiento fue de 43,5 meses (RIC 21-108). En 4 pacientes la causa de la muerte fue desconocida, en otros 3 pacientes fue a causa de patología oncológica no relacionada con el infarto medular, y en otros 3 pacientes fue debida a fracaso multiorgánico, esclerodermia y un hematoma de ganglios basales, respectivamente. En definitiva, al tratarse de los datos de mortalidad al final del seguimiento y ser este periodo variable, en la mayoría de los pacientes la causa de la muerte más allá de los 3 meses no estaba relacionada con el infarto medular. Sin embargo, cabe destacar que la mortalidad en los pacientes con disección aórtica fue mayor en los primeros 3 meses.
Tras el periodo de seguimiento, solo 12 pacientes (29,3%) presentaban deambulación autónoma definida como la capacidad de deambular sin asistencia de un bastón u otros dispositivos. Las variables que se asociaron significativamente a un peor pronóstico funcional (ERm>2) a los 3 meses fueron: la presencia de FRV (p=0,01) y la paraparesia como forma de presentación (p=0,02) (tabla 5).
Diferencias entre pacientes con/sin independencia funcional a los 3 meses tras el infarto medular
| ERm0-2 | ERm>2 | p | |
|---|---|---|---|
| Edad≥60, n (%) | 18 (75) | 6 (25) | 0,99 |
| Sexo masculino, n (%) | 4 (16,7) | 20 (83,3) | 0,15 |
| Factores de riesgo vascular, n (%) | 5 (16,1) | 26 (83,9) | 0,01 |
| Hipertensión arterial, n (%) | 4 (18,2) | 18 (81,8) | 0,29 |
| Tabaquismo, n (%) | 4 (20) | 16 (80) | 0,48 |
| Dislipemia, n (%) | 2 (14,3) | 12 (85,7) | 0,28 |
| Diabetes mellitus, n (%) | 2 (28,6) | 5 (71,4) | 0,99 |
| Cardiopatía isquémica, n (%) | 1 (16,7) | 5 (83,3) | 0,99 |
| Paraparesia, n (%) | 4 (14,3) | 24 (85,6) | 0,02 |
| Tetraparesia, n (%) | 3 (37,5) | 5 (62,5) | 0,66 |
| Déficit sensitivo, n (%) | 10 (30,3) | 23 (69,7) | 0,41 |
| Nivel sensitivo, n (%) | 8 (33,3) | 16 (66,7) | 0,31 |
| Dolor, n (%) | 6 (30) | 14 (70) | 0,73 |
| Alteración esfínteres, n (%) | 7 (29,2) | 17 (70,8) | 0,74 |
| Afectación cervical, n (%) | 3 (37,5) | 5 (62,5) | 0,66 |
| Niveles afectados (≥4), n (%) | 4 (23,5) | 13 (76,5) | 0,47 |
| Disección aórtica, n (%) | 0 | 6 (100) | 0,17 |
| Ateroesclerosis, n (%) | 1 (16,7) | 5 (71,4) | 0,99 |
| Embolia fibrocartilaginosa, n (%) | 2 (33,3) | 4 (66,7) | 0,65 |
| Cirugía, n (%) | 0 | 5 (100) | 0,30 |
| Hipotensión, n (%) | 0 | 4 (100) | 0,56 |
En negrita aparecen los resultados estadísticamente significativos (p<0,05).
El infarto medular es una entidad clínica infrecuente cuyo diagnóstico constituye un desafío en gran medida debido a la gran variabilidad clínica con la que puede presentarse y al amplio diagnóstico diferencial1. Existen pocas series publicadas de casos de pacientes con infarto medular2–7. Según nuestro conocimiento, el presente trabajo constituye el estudio con mayor número de casos de infarto medular realizado en nuestro medio. Aparte del número de pacientes cabe destacar la alta proporción de pacientes en los que se realizaron estudios de imagen y el seguimiento a largo plazo.
En primer lugar, hay que resaltar que, al igual que en los estudios previos2–7, los pacientes tenían una edad menor que la de pacientes con infarto cerebral, en torno a los 60 años, y la mayoría de ellos (75,6%) tenían FRV. Además, a diferencia de los déficits neurológicos bruscos de los infartos cerebrales, los síntomas neurológicos se produjeron de forma más progresiva. De hecho, se ha descrito que el pico de los síntomas podría ir desde 35-45min hasta casos de más de 24h2. En cuanto a las manifestaciones clínicas, el dolor fue una manifestación frecuente presente en el 48,8%, proporción similar a lo descrito previamente2–7. Veinticuatro pacientes (58,5%) presentaron nivel sensitivo. En la mayoría de los pacientes los reflejos estaban ausentes o disminuidos y solo 5 pacientes presentaron signo de Babinski. Esto se debe a que la evaluación se realizó en la fase aguda de shock medular. Dicha fase tiene una duración variable de hasta 6 semanas, con reflejos tendinosos disminuidos o ausentes y alteración vegetativa, que en algunos casos puede ser grave1. De hecho, en esta serie, un paciente con infarto a nivel cervical desarrolló hipotensión grave con necesidad de intubación orotraqueal.
La RM es la herramienta más útil para el diagnóstico de infarto medular. La mayoría de infartos aparecen como lesiones hiperintensas en secuencias potenciadas en T2, como dibujadas a lápiz, el denominado patrón «lápiz». En casos de lesión únicamente de la sustancia gris se apreciaría el patrón en «ojos de lechuza» en los cortes axiales de las secuencias T2. En algunos casos puede haber transformación hemorrágica con lesión hiperintensa en secuencias potenciadas en T1 y, en otros, puede objetivarse infarto del cuerpo vertebral contiguo5,6. Además puede existir realce tras la administración de gadolinio5,6. Sin embargo, en una proporción no despreciable de pacientes con infarto medular la RM puede ser normal, especialmente si esta se realiza de forma precoz. En este contexto, cabe destacar la sensibilidad de las secuencias de difusión8. En el presente estudio, en el 83,3% de los pacientes en los que se realizó esta secuencia se objetivó una restricción en los mapas DWI/ADC. Las alteraciones pueden objetivarse a las pocas horas del inicio de la clínica y no permanecen más allá de una semana. La calidad de las secuencias de difusión a nivel medular puede ser subóptima debido a artefactos de flujo, proximidad al hueso, dirección longitudinal de los tractos de sustancia blanca y curvatura de la médula espinal9. Sin embargo, aunque los resultados en cuanto a sensibilidad son diferentes en las diversas series, estas remarcan su utilidad en el diagnóstico precoz por lo que debería realizarse siempre que sea posible.
La etiología del infarto medular es variada y en hasta un 68% de los pacientes puede no llegarse a un diagnóstico final2. Las etiologías más frecuentes son la cirugía aórtica, la patología aórtica (rotura de aneurisma o disección) o la disección de arteria vertebral. Otras causas menos frecuentes son la embolia fibrocartilaginosa, los estados de hipercoagulabilidad, el mecanismo cardioembólico o la hipotensión1. Existen casos excepcionales por fármacos como el sildenafilo10. En esta serie una proporción elevada de pacientes (29,3%) quedaron sin diagnóstico etiológico definitivo; sin embargo, muchos de ellos, al igual que en otras series, tenían FRV2–7. En una proporción elevada (14,6%) el infarto se atribuyó a embolia fibrocartilaginosa. Se trata de una causa poco frecuente de infarto medular cuyo diagnóstico de certeza solamente puede realizarse por autopsia; se debe sospechar en pacientes jóvenes y antecedentes de maniobra de Valsalva, ejercicio intenso o traumatismo, con pocos o ningún FRV y exclusión de otras causas de infarto medular11.
Respecto al tratamiento, actualmente no existen guías clínicas acerca del tratamiento óptimo. En cuanto a la fase aguda, existen algunos casos aislados que apoyan la utilización de la fibrinólisis intravenosa12–14. Sin embargo, el único ensayo clínico iniciado para aportar evidencia tuvo que ser suspendido por la falta de reclutamiento. Existen algunos estudios que apoyan la utilización de drenaje lumbar en pacientes con infarto medular tras un procedimiento quirúrgico aórtico, tratamiento no exento de complicaciones15. En el resto de pacientes, se recomienda el control de FRV y el inicio de antiagregantes o anticoagulantes cuando sea clínicamente apropiado1. Por último, aunque en el caso de embolia fibrocartilaginosa el tratamiento con antiagregantes es controvertido, algunos autores consideran apropiado iniciarlo en pacientes con algún FRV1. En este estudio, al alta la antiagregación se inició en el 56,1% de los pacientes (incluidos 2 pacientes con diagnóstico de embolia fibrocartilaginosa) y la anticoagulación en el 7,3%.
Por último, esta patología presenta una morbimortalidad elevada. Algunos estudios apuntan que el pronóstico podría ser mejor que en el infarto cerebral16. Sin embargo, los resultados difieren3,17,18. La severidad del déficit neurológico al inicio sería el factor pronóstico más importante3. En esta serie, el 29,3% de los pacientes presentaban una deambulación autónoma al final del seguimiento y 2 factores se asociaron a un peor pronóstico: presencia de FRV y paraparesia como forma de presentación.
Nuestro estudio tiene ciertas limitaciones que deben tenerse en cuenta, como son el tamaño muestral relativamente pequeño y el carácter retrospectivo.
ConclusiónEn nuestra experiencia el infarto medular es una patología con una etiología variada, que en muchos de los pacientes queda sin resolver. La RM es una herramienta crucial en su diagnóstico y la secuencia de difusión tiene una gran utilidad. El pronóstico funcional a largo plazo es malo y depende de las características basales del paciente y de la forma de presentación clínica. Se necesitan más estudios para establecer el tratamiento óptimo.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores no tienen ningún conflicto de intereses que declarar.