En diciembre de 2019 se alerta desde Wuhan de una nueva enfermedad (COVID-19) producida por la infección de un coronavirus (SARS-CoV-2)1. Como consecuencia de su virulencia y transmisibilidad, la Organización Mundial de la Salud declaró el brote de COVID-19 como pandemia el 11 de marzo de 20202. El impacto que la enfermedad ha causado en nuestro país ha sido de los más altos del mundo y ha obligado a una completa reestructuración de la asistencia sanitaria incluyendo la asistencia neurológica3.
El cuadro clínico de la COVID-19, conforme se describían nuevos casos, incluye diferentes síndromes asociados a la infección respiratoria, siendo muy frecuente la presencia de síntomas y procesos neurológicos asociados, y cuya relación fisiopatológica no está aún suficientemente establecida4,5.
Dada la alta prevalencia de la COVID-19, la existencia de otras infecciones concomitantes puede ser directamente casual6. Sin embargo, debido al neurotropismo ya conocido del SARS-CoV-27, a la respuesta inflamatoria desmesurada secundaria al mismo o a la situación de inmunosupresión secundaria a la infección o a fármacos que se emplean para la misma8, no se puede descartar cierta relación causal en estos casos. En este texto se describen dos casos de infección del sistema nervioso central concomitante a la infección por SARS-CoV-2.
El primer paciente es un varón de 63 años con antecedente de dislipemia y accidente de caza hace años en el que sufrió el impacto de perdigones en la región frontal y maxilar. Desde hace 7 días presenta fiebre y malestar general. A la llegada a urgencias el paciente presenta mal estado general, tiene 38°C de temperatura, taquicardia y el resto de constantes fueron normales. A la exploración presenta una marcada agitación psicomotriz que precisa sedación farmacológica e intubación orotraqueal. Además, destacan crepitantes en ambas bases pulmonares.
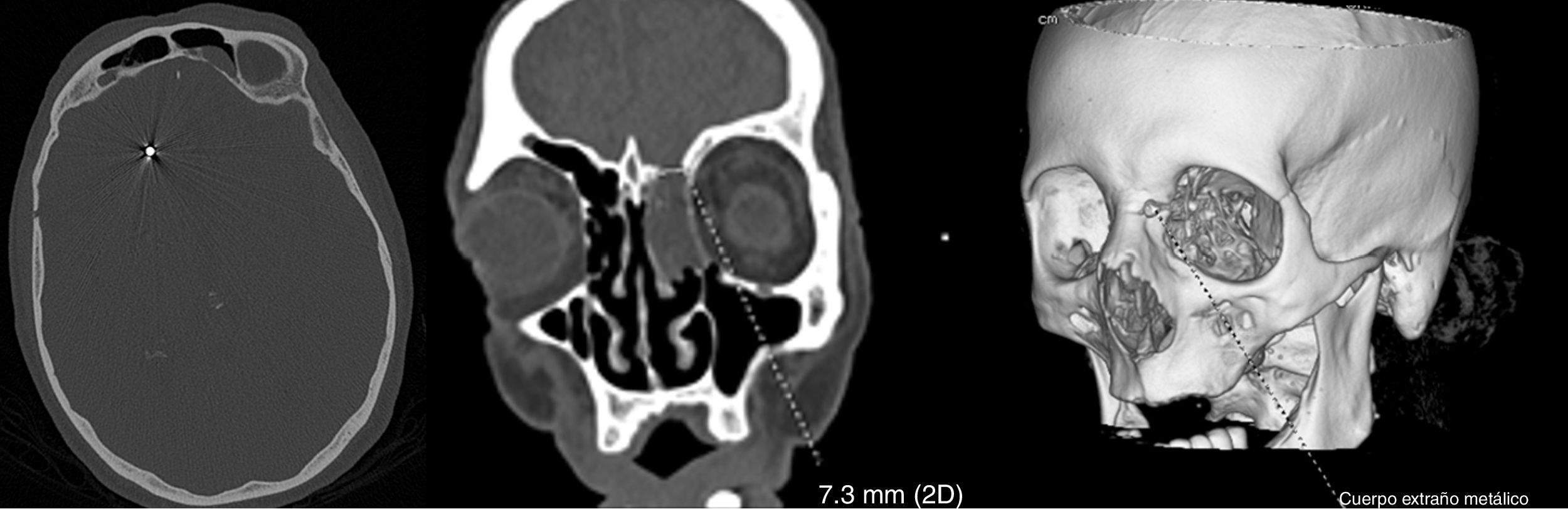
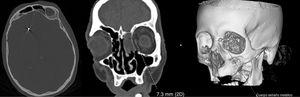
La analítica urgente mostraba leucocitosis (16100/mm3) con neutrofilia (89%), linfopenia (1000/mm3), elevación de fibrinógeno (4,72g/l), dímero-D (2645ng/ml), PCR (5,3mg/l), procalcitonina (0,8ng/ml) y ferritina (401,7ng/ml). Se realizó un TC craneal en el que se observaba dos artefactos metálicos en la región nasal izquierda y en el lóbulo frontal derecho, correspondientes con perdigones (fig. 1), una radiografía de tórax que mostraba un infiltrado intersticial en base derecha y una punción lumbar con líquido de aspecto turbio que mostraba 781 leucocitos/μl de predominio polimorfonuclear (88%), hipoglucorraquia (3mg/dl) e hiperproteinorraquia (4,61g/l). Se solicitaron hemocultivos, antigenuria de neumococo y Legionella que fueron normales y PCR de SARS-CoV-2 que resultó positiva. El estudio microbiológico del líquido cefalorraquídeo fue positivo para Streptococcus pneumoniae. Además, dada la sospecha de fístula de líquido cefalorraquídeo se realizó una TC facial de senos que confirmó la sospecha clínica.
El paciente ingresó en UCI iniciándose tratamiento con ceftriaxona, linezolid, ampicilina y dexametasona con posterior desescalado a ceftriaxona, tras conocer el resultado microbiológico del líquido cefalorraquídeo, que se mantuvo durante 14 días. Además, se inició tratamiento con hidroxicloroquina, azitromicina y lopinavir/ritonavir para la infección por coronavirus. Evolucionó favorablemente siendo dado de alta asintomático a los 17 días del ingreso.
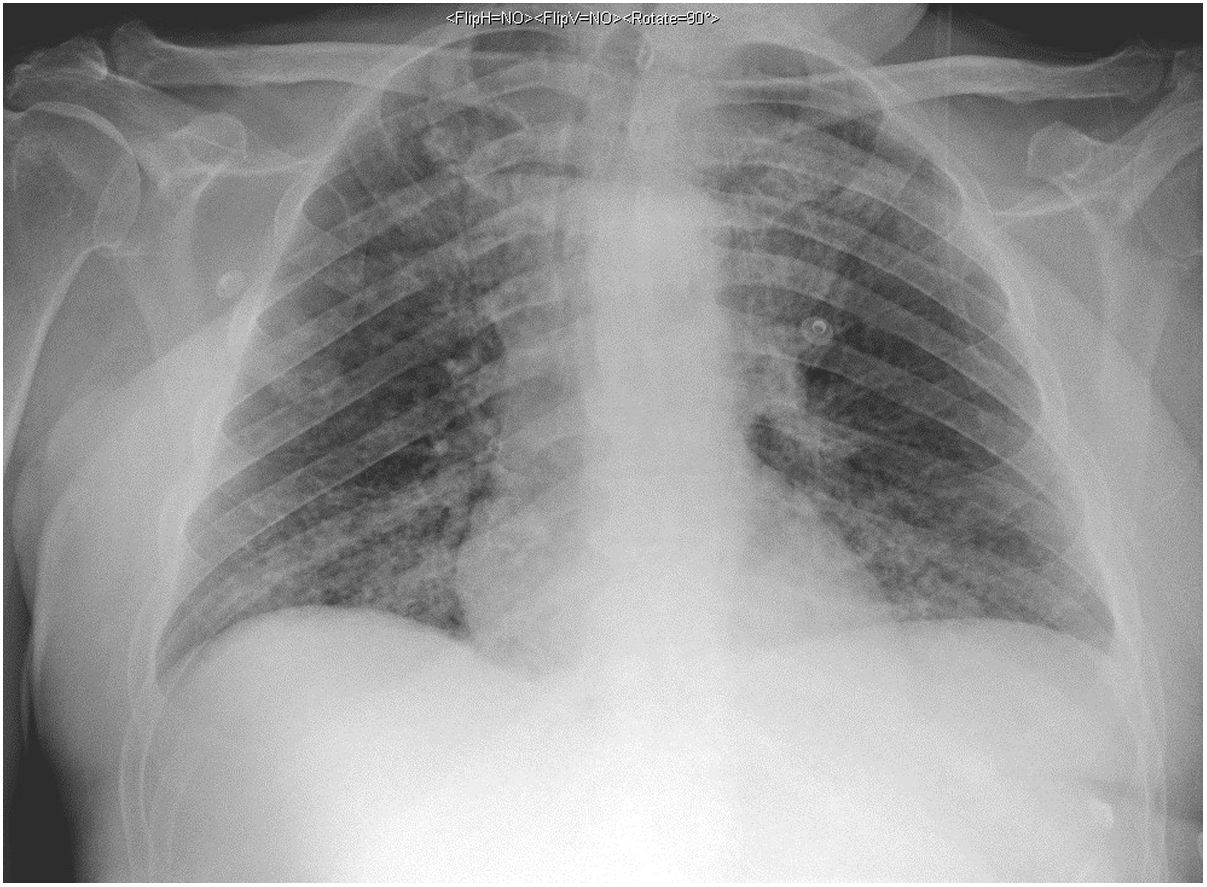
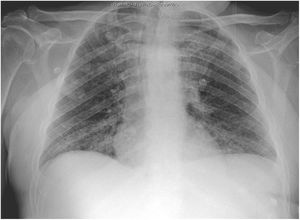
El segundo caso se trata de un varón de 59 años con factores de riesgo vasculares y trastorno por abuso de sustancias. Ingresó a los 3 días de presentar fiebre elevada, tos y malestar general. En la analítica presentaba leucocitosis (20400/mm3) con neutrofilia (87%), linfopenia (900/mm3), elevación de dímero-D (1500ng/ml), creatinina (2,8mg/dl), sodio (157mmol/l), LDH (761UI/l), CPK (780UI/l), transaminasas, PCR (180mg/l) y ferritina (2900ng/ml) así como hipoxemia con hipocapnia. La radiografía de tórax mostraba un infiltrado intersticial bibasal (fig. 2). Se realizó un estudio microbiológico similar al primer caso, obteniendo positiva la PCR para SARS-CoV-2.
A los 12 días de ingreso sufre un deterioro del nivel de consciencia. Por dicho motivo se realizó una TC craneal que fue normal y una punción lumbar en la que únicamente presentaba hiperproteinorraquia (0,66g/dl) pero el estudio microbiológico fue positivo para VHS-1. Desde ese momento se añadió aciclovir al tratamiento pero la evolución clínica fue desfavorable, falleciendo a los 5 días.
El conocimiento de la COVID-19 está aumentando progresivamente pero aún se desconocen muchos aspectos. Ambas infecciones del sistema nervioso central podrían tener simplemente una relación casual y, en caso contrario, no podemos dilucidar el mecanismo fisiopatológico, a pesar de la clara relación temporal entre ambas entidades.
Nuestra hipótesis fisiopatológica se basa en que podrían facilitarse debido a la inmunodepresión secundaria a la COVID-19. Además, en el segundo caso, dado que se desarrolló a los 12 días del ingreso y el paciente estuvo en tratamiento con corticoides a dosis altas, la inmunodepresión farmacológica también pudo contribuir a la reactivación del virus herpes.